вертеброгенная кардиалгия что это такое
Кардиалгия
Кардиалгия — это синдром, который включает наличие болей в сердечной области (левой половине грудной клетки). Состояние не является самостоятельной нозологической единицей, встречается при патологиях разных органов. Для кардиалгии характерны боли ноющего, давящего, сжимающего или пульсирующего характера. Болевые ощущения сохраняются от пары минут до нескольких дней. Для диагностики используют ЭКГ, Эхо-КГ, рентгенографию и КТ, неврологическое обследование. Лечение подбирается с учетом причины синдрома: назначаются антиангинальные, вазоактивные, противовоспалительные препараты. Для терапии психогенных форм показаны нейрометаболиты, антидепрессанты.
МКБ-10
Общие сведения
Термин «кардиалгия» образован сочетанием греческого слова «kardia» (сердце) и латинского корня «algia» (боль). Синдром распространен в клинической практике — около 22% обращений к врачу первичного звена составляют пациенты с жалобами на боль в области сердца различного характера. Спектр заболеваний, которые манифестируют кардиалгией, насчитывает несколько десятков нозологических форм. Состояние чаще встречается у лиц среднего и пожилого возраста, но в последние годы наметилась тенденция к омоложению кардиалгического синдрома.
Причины кардиалгии
Кардиалгический синдром развивается при различных заболеваниях терапевтического и неврологического профиля. Боль возникает как при непосредственном поражении сердца и близлежащих магистральных сосудов, так и вследствие патологии других анатомических структур грудной и брюшной полостей. Основные причины, которые провоцируют болевой синдром в прекардиальной области:
Факторы риска
Основные факторы риска кардиалгии, общие для всех этиологических вариантов синдрома, включают:
Для кардиалгий при поражении сердца имеют значение немодифицируемые факторы риска — отягощенная наследственность, возраст старше 40-45 лет, мужской пол.
Патогенез
Патогенетические особенности кардиалгии отличаются в зависимости от этиологии синдрома. Боли при ИБС вызваны кратковременным нарушением кровоснабжения участка миокарда, их интенсивность и длительность коррелирует со степенью окклюзии коронарных сосудов. Кардиалгический синдром при воспалительных заболеваниях сердца обусловлен накоплением провоспалительных цитокинов, непосредственным повреждением структур миокарда или перикарда.
Сердечные боли вследствие неврологических причин обусловлены повышенной возбудимостью симпатических ганглиев, расположенных возле позвоночного столба. Механизм развития кардиалгий при остеохондрозе связан с раздражением задних корешков симпатических нервных волокон, ситуация усугубляется при прогрессировании вертебро-висцеральных нарушений.
Классификация
Выделить отдельные подгруппы синдрома сложно, что обусловлено многообразием причин и патогенетических механизмов, особенностями клинической картины. В современной кардиологии используют классификацию кардиалгий по этиологическому принципу, согласно которой выделяют следующие формы:
Симптомы кардиалгии
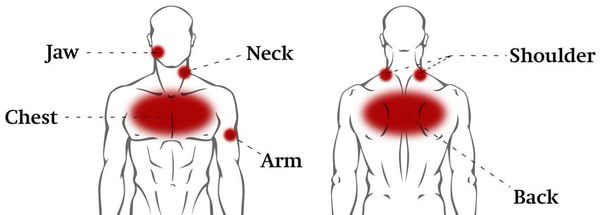
Кардиалгия характеризуется широким спектром болевых ощущений. Пациенты описывают свои боли как ноющие, покалывающие, давящие или сжимающие. Реже встречаются более интенсивные ощущения — пульсирующие или жгучие, которые характерны для органических поражений сосудов и сердца. Для кардиальных причин типично появление боли при быстрой ходьбе, поднятии по лестнице. Кардиалгия возникает внезапно, прекращается, как только больной останавливается.
Для психогенной кардиалгии характерны «мигрирующие» боли разного характера. Симптомы провоцируются сильным психоэмоциональном потрясением, тревогой, испугом. Болевые ощущения длятся от нескольких минут до получаса, им может предшествовать неприятное ощущение сердцебиения. Редко боль иррадиирует в левое подреберье или лопатку. Иногда кардиалгия проявляется при панической атаке.
При кардиалгии вертеброгенного происхождения прослеживается четкая зависимость появления болей и обострений основной патологии. Болевой синдром провоцируется резкими поворотами или наклонами туловища, нагрузкой на позвоночник. Кардиалгия усиливается при кашле или чихании, натуживании. Боли могут быть кратковременными стреляющими или длительными ноющими. Больные также ощущают неприятное напряжение мышц передней грудной стенки и спины.
Осложнения
Частые и сильные приступы кардиалгии свидетельствуют о серьезной патологии, которая при отсутствии медицинской помощи заканчивается острыми сердечно-сосудистыми кризами. Наиболее опасен инфаркт миокарда, который приводит к летальному исходу в 20-40% случаев. Вторым по частоте встречаемости является инсульт (5 случаев на 1000 населения), при котором также высоки уровни смертности и инвалидизации.
Не менее опасны кардиалгии, вызванные экстракардиальными причинами. Длительное протекание пневмонии или плеврита под маской сердечных болей сопряжено с риском развития острой дыхательной недостаточности, абсцесса или деструкции легочной ткани. Если кардиалгический синдром обусловлен рефлюкс-эзофагитом, без терапевтического контроля возникают эрозивные и язвенные поражения пищевода, формируются рубцы, затрудняющие прохождение пищи.
Диагностика
Кардиалгия является междисциплинарной проблемой и требует обследования несколькими специалистами. Первичной диагностикой занимается терапевт-кардиолог, который при необходимости дает направление к неврологу, пульмонологу, другим профильным врачам. Начальный этап обследования включает физикальный осмотр, измерение АД, аускультацию сердечных тонов. Для выяснения причины кардиалгии проводятся специальные исследования:
Лечение кардиалгии
В основном при кардиалгии используется медикаментозное лечение, схему которого подбирают индивидуально после постановки окончательного клинического диагноза. Психогенные варианты кардиалгического синдрома успешно лечатся методами психотерапии, аутогенной тренировки. При вертеброгенных формах назначают мануальную терапию и физиотерапию. Основные группы лекарств, которые применяются при кардиалгии:
Прогноз и профилактика
Прогноз определяется основным заболеванием или состоянием, которое вызвало проявления кардиалгии. При своевременной диагностике и устранении первопричины боль в сердце исчезает. Прогноз благоприятный и при болевом синдроме, обусловленном сердечно-сосудистыми заболеваниями. Правильная медикаментозная схема лечения улучшает качество жизни пациентов. Профилактика кардиалгии включает неспецифические меры по нормализации образа жизни.
Что такое вертеброгенная торакалгия? Причины возникновения, диагностику и методы лечения разберем в статье доктора Новиков Ю. О., остеопата со стажем в 40 лет.
Определение болезни. Причины заболевания
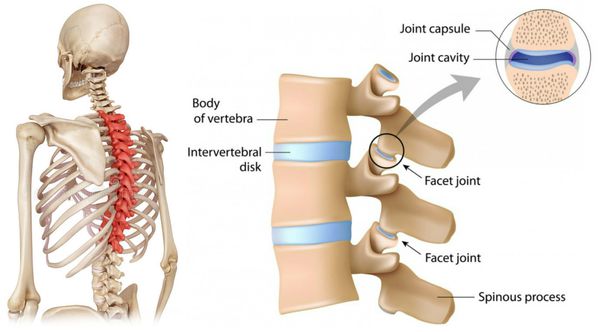
Вертеброгенная торакалгия (ВТ) — это болевой синдром, возникающий вследствие дистрофических поражений грудного отдела позвоночного столба. Обычно она обусловлена поражением рёберно-позвоночных и рёберно-поперечных суставов и их капсул.
Многие авторы считают, что боль в спине возникает не только вследствие дистрофических изменений позвоночника (чаще всего остеохондроза и спондилоартроза), но и миофасциальной патологии (нарушения работы мышечного аппарата). [2] [4] [10] [11]
Рассматривая ВТ как возникающий хронический алгический (болевой) синдром вследствие дистрофических поражений позвоночника, исследователи установили, что на развитие и течение заболевания оказывают влияние множество факторов, которые при дальнейшем прогрессировании теряют свою специфичность. [1]
Спровоцировать возникновение ВТ могут следующие факторы:
Симптомы вертеброгенной торакалгии
Для ВТ характерна глубинная мозжащая (тупая и ноющая) боль приступообразного или постоянного характера с тягостной эмоциональной окраской. Зачастую ограничены и болезненны ротационные (вращательные, круговые) движения в грудном отделе позвоночника. Боль может возникать не только при движениях, но и во время дыхания. Чаще всего она бывает односторонней, однако может распространиться и на обе части грудной клетки (опоясывающая боль). Усиливается при неумеренных физических нагрузках и переохлаждении.
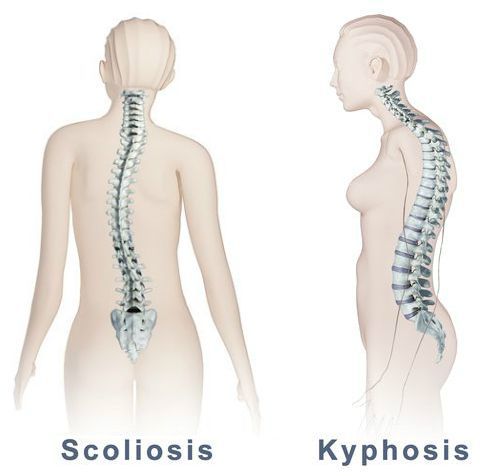
Также при ВТ отмечается искривление позвоночника: уплощение или усиление кифоза, сколиоз. Тонус паравертебральных мышц более повышен на выпуклой стороне сколиоза.
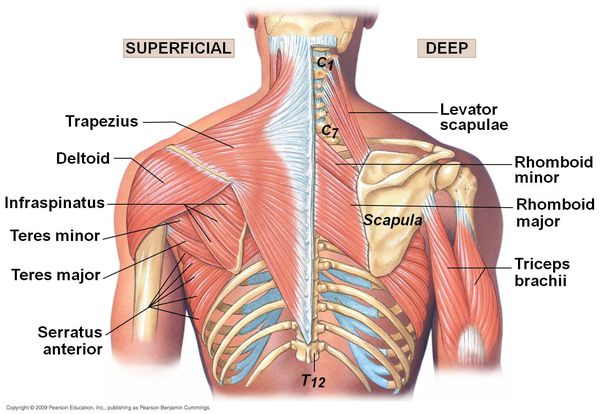
При кинестетическом исследовании выявляются болезненные участки, преимущественно в проекции трапециевидной мышцы спины, а также мышцы, поднимающей лопатку, большой и малой грудной, передней зубчатой, межрёберных и широчайшей мышцы. Болевые точки также определяются в проекции грудино-ребёрных и грудино-ключичных сочленений, грудины и мечевидного отростка.
Функциональные блокады или ограничение движения грудных ПДС (позвоночно-двигательных сегментов) практически всегда соответствуют локальной боли и сопровождаются блокадой рёбер. Блокады в ключевых зонах (цервико-торакальном и торако-люмбальном переходах) сопровождаются более массивной симптоматикой с включением сопряжённых отделов позвоночника.
Корешковые синдромы грудного остеохондроза встречаются достаточно редко и сопровождаются интенсивными жгучими опоясывающими болями. [12]
Патогенез вертеброгенной торакалгии
В основе патогенеза дистрофических заболеваний позвоночника лежат:
В патогенезе заболевания первично страдает межпозвонковый диск и капсулы дугоотростчатых суставов. Позже в процесс вовлекаются опорно-двигательная, нервная и мышечная системы.
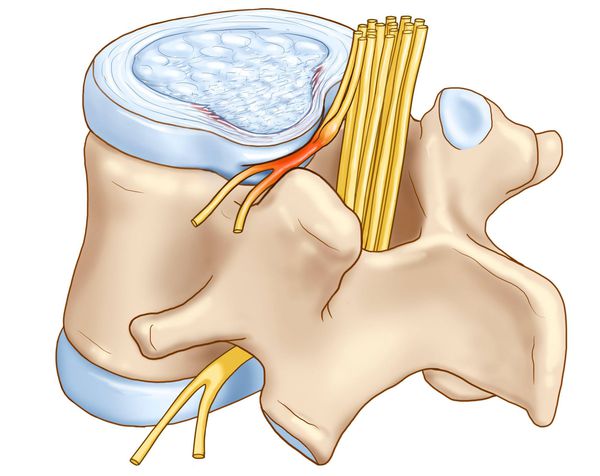
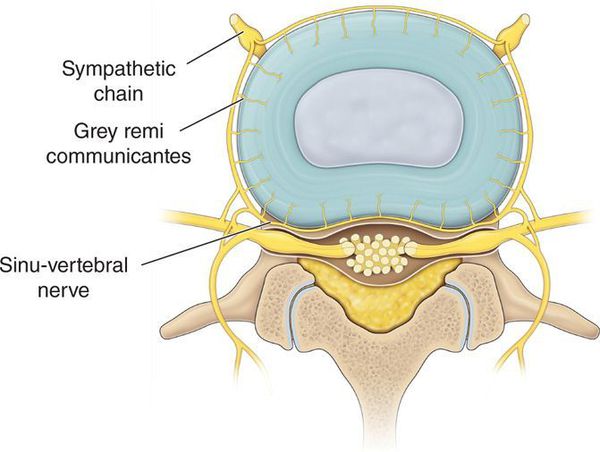
Развитие выраженных клинических проявлений (манифестация) заболевания обусловлена ирритацией рецепторов синувертебрального нерва, приводящей к появлению вертебрального и экстравертебральных синдромов грудного отдела позвоночника.
Прогрессирование дистрофического процесса в межпозвонковых дисках и дугоотростчатых суставах приводит к:
Воспалительный процесс в последующем сменяется на пролиферативный (процесс разрастания ткани), что ведёт к вовлечению в процесс окружающих тканей и нервно-сосудистых образований, способствующих проявлению неврологических синдромов дистрофического поражения позвоночника. [1] [8]
Классификация и стадии развития вертеброгенной торакалгии
При болях в грудной клетке важно различать:
Вертеброгенные неврологические синдромы:
Осложнения вертеброгенной торакалгии
Рефлекторные синдромы ВТ отличаются большим разнообразием. Их определённая метамерная зависимость (связь участка тела с определённым сегментом спинного мозга или нервом) обусловлена поражением межпозвонковых дисков. Однако корешковый компрессионный синдром является весьма редким синдромом ВТ.
Учитывая, что заболевание характеризуется прогредиентным течением (то есть непрерывно-прогрессивным усилением симптомов), хронический болевой синдром весьма существенно влияет на работоспособность, появляется утомляемость, снижается внимание при выполнении работы, часто возникает раздражительность и плаксивость.
Характерно нарушение сна, в виде бессонницы и прерывистости, что вызвано относительной иммобилизацией грудного отдела позвоночника. Пациент просыпается неотдохнувшим, разбитым, что также влияет на работоспособность.
Нередко возникают боли во внутренних органах — сердце или животе. Боли носят ломящий, ноющий характер, иногда острый, могут усиливаться при поворотах и сгибании корпуса.
Хроническое течение заболевания нередко приводит к различным вегетативным нарушениям, вплоть до панических атак.
Диагностика вертеброгенной торакалгии
Определяющим фактором при обследовании пациента является установление источника патологической болевой импульсации, что важно при проведении дифференциальной диагностики и назначении патогенетического лечения при ВТ.
Дифференциальная диагностика, как правило, проводится с заболеваниями лёгких, сердца и желудочно-кишечного тракта. [6]
Исследование функциональных нарушений опорно-двигательной системы при торакалгиях должно проводиться с использованием неврологических, нейроортопедических и мануальных методик, так как применение только клинического обследования значительно облегчает диагностику, сокращая диапазон возможных диагнозов ввиду разнообразия симптомокомплексов заболевания. [9]
Нейроортопедическое обследование представляет собой комплекс методик:
Для интерпретации данных комплексного нейроортопедического обследования необходим их перевод в сопоставимые единицы, что достигается при сравнении каждого исследуемого параметра с соответствующей нормой, причём их интегральный показатель отражает выраженность болезни и может применяться в качестве критерия оценки эффективности лечения.
При мануальном тестировании:
Затем выявленные биомеханические нарушения необходимо уточнить. Для этого проводится пальпация, исследование активных и пассивных движений, изометрические напряжения мышц, диагностика расслабленных и укороченных мышечных групп, а также суставной игры.
Рентгенологическое исследование играет ведущую роль в диагностике ВТ, позволяет:
Функциональная спондилография, проводимая при максимальном сгибании и разгибании, позволяет выявить стабильность ПДС, степень смещения позвонков по отношению друг к другу, состояние связочного аппарата.
Наиболее информативными нейровизуализационными методами диагностики ВТ являются компьютерная и магнитно-резонансная томография (КТ и МРТ):
Применение КТ и МРТ позволяет адекватно планировать тактику лечения, определять показания к нейрохирургическому лечению. [7]
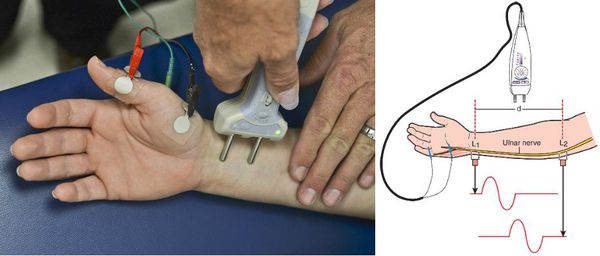
Функциональное состояние сегментарного рефлекторного аппарата и периферических нервов определяют при помощи электронейромиографии. Стимуляционная электронейромиография способствует качественной оценке скорости проведения нервных импульсов по моторным и сенсорным волокнам периферических нервов, что весьма важно в топической диагностике при компрессионно-невральных синдромах.
При дифференциальной диагностике ВТ с соматическими заболеваниями и оценки адаптационных возможностей организма больного применяются:
Лечение вертеброгенной торакалгии
Консервативное лечение больных ВТ должно быть своевременным, комплексным, дифференцированным и учитывать:
Медикаментозная терапия ВТ включает в себя:
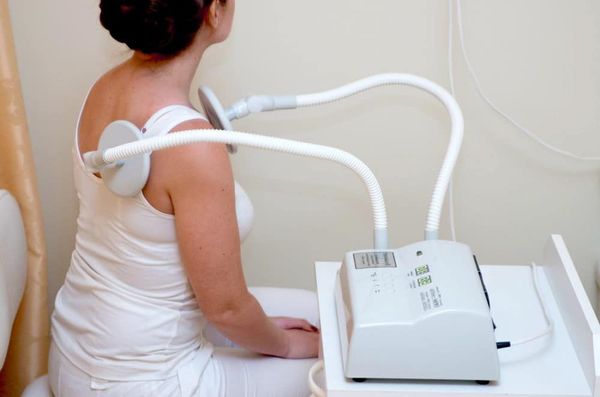
Одним из эффективных методов лечения является физиотерапия, так как этот метод воздействует на патогенез, активирует саногенетические реакции, отличается отсутствием аллергических реакций и побочных эффектов. Болевой синдром хорошо купируется при назначении:
УВЧ-терапия назначается в период острой и подострой стадии заболевания вследствие противовоспалительного и рассасывающего действия.
Парафино-озокеритовые аппликации эффективны при длительном хроническом процессе.
Бальнеотерапия также широко используется при ВТ вследствие своей саногенетической активации, улучшения крово- и лимфообращения, противовоспалительного действия.
Также достаточно широко используется ЛФК и массаж, которые показаны на всех стадиях заболевания для разгрузки и стабилизации позвоночника, укрепления мышц позвоночника и нормализации тонуса кровеносных и лимфососудов. [3]
Остеопатия также нашла достойное применение при лечении ВТ. Лечение предполагает миофасциальное расслабление, постизометрическую мышечную релаксацию и мышечно-энергетические техники.
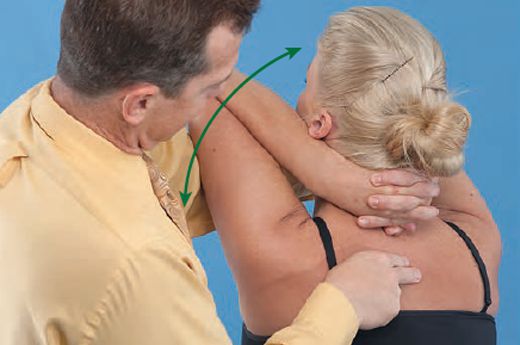
Мышечно-энергетическая техника (МЭТ) — диагностический и лечебный способ устранения соматических нарушений, в основе которого лежит суставная биомеханика и нейромышечные рефлекторные механизмы. Нейромышечные механизмы включают изометрическое напряжение и постизометрическую релаксацию, реципрокное торможение, миотатический и антимиотатический рефлексы. Благодаря МЭТ:
Основа мышечно-фасциальный релиз (МФР, растяжения) — вязко-эластические свойства тканей, соматические и висцеральные рефлекторные мышечные механизмы, фасции и другие соединительные структуры, а также суставная биомеханика. МФР предполагает диагностику «точки входа» и выполнение трёх последовательных действий:
«Точка входа» (Point of Entry) определяется как зона или участок наибольшего ограничения подвижности тканей.
Прогноз. Профилактика
В связи с прогредиентным течением ВТ важным вопросом является осуществление первичной и вторичной профилактики.
Первичная профилактика заключается в сохранении правильного двигательного стереотипа, что достигается оптимальным выполнением трудовых операций, связанных с нагрузкой на позвоночный столб. Необходимо в процессе работы устраивать небольшие перерывы для проведения физических упражнений. Целесообразны занятия ЛФК в группе «Здоровье» и посещение бассейна.
С целью вторичной профилактики больных необходимо взять на диспансерный учёт, проводя противорецидивное лечение, коррекцию и закрепление оптимального динамического стереотипа при помощи остеопатии, ЛФК, гидрокинезотерапии, обучать пациентов приёмам аутомобилизации и аутопостизометрической релаксации.
Прогноз ВТ, как правило, благоприятный и во многом зависит от раннего выявления заболевания и профилактических мероприятий. Однако при развитии компрессионных корешковых или спинальных синдромов (миелопатии) на фоне стеноза позвоночного канала можно говорить о неблагоприятном прогнозе заболевания и необходимости наблюдения у нейрохирургов.
Кардиалгии и абдоминалгии вертеброгенного и миофасциального происхождения
У ряда больных природа кардиалгий и абдоминалгий обусловлена вертебровегетовисцеральными взаимосвязями, что объясняется анатомо-физиологическими особенностями строения соматической и вегетативной нервной системы, взаимодействие которых происходит при тес
In some patients, nature of their cardialgia and abdominalgia is conditioned by the vertebro-vegetative-visceral interactions that are explained by the anatomic physiological structural features of the somatic and vegetative nervous system, whose correlation proceeds in the active involvement of the spine.
Боль является чрезвычайно сложным феноменом, и далеко не всегда поиски причин болевого синдрома заканчиваются ясным соматическим диагнозом. У ряда больных природа торакальных и абдоминальных болей остается невыясненной, что приводит к диагностическим и лечебным ошибкам, неправильному выбору тактики лечения и даже неоправданным оперативным вмешательствам. Так, в 10–30% случаях после аппендэктомии при гистологическом исследовании не находят каких-либо морфологических изменений, при этом клиника острого аппендицита может быть обусловлена вертеброгенным псевдоаппендикулярым синдромом Лемана, встречающимся при поражении 10–12 нижнегрудных корешков справа. Коронарография, проводимая больным с клинической картиной типичной стенокардии, выявляет нормальное состояние коронарных артерий у 10–20% этих больных, а у пациентов с атипичной картиной стенокардии неизмененные коронарные артерии обнаруживают в 70% случаев [1, 2]. Пациенты с кардиалгиями и абдоминалгиями вертеброгенного и миофасциального генеза, как правило, в течение длительного периода времени ведут поиск субстрата своего заболевания, а возможность появления болей в связи со скелетно-мышечными и вегетативными факторами чаще всего представляется им маловероятной. Зачастую интернисты, не найдя анатомический субстрат болевого синдрома, испытывают затруднения в тактике ведения таких больных и направляют их к неврологу. Поэтому неврологический взгляд на данную проблему становится все более актуальным.
Кардиалгии вертеброгенного и миофасциального происхождения
Формирование кардиалгии на фоне патологии позвоночника обусловлено наличием тесных связей шейных позвоночно-двигательных сегментов (ПДС) и сердца через симпатические образования шейной области с соответствующими сегментами спинного мозга. Возможно существование двух кругов патологической импульсации: проприоцептивной — из пораженного ПДС (позвоночника, поперечно-реберных суставов, шейного ребра, передней лестничной мышцы, лопатки, грудной клетки, руки) в проекционную зону дерматома, миотома и склеротома; афферентной — из сердца через диафрагмальный нерв, спинной мозг в периартикулярные ткани шейного отдела позвоночника и верхнего плечевого пояса с последующей проекцией на кожу в соответствующие зоны Захарьина–Геда. Болевая импульсация из этих порочных кругов достигает по спиноталамическому пути коры больших полушарий головного мозга. Вследствие этого боли, связанные с поражением позвоночника, периферических суставов верхней конечности, могут проецироваться на область сердца, нередко имитируя приступы коронарогенной хронической, а также острой ишемической болезни сердца [3, 4]. Важным и частым механизмом кардиалгий некоронарного происхождения является ирритация окончаний синувертебрального нерва с последующей компенсаторной реакцией в виде спазма определенных мышечных групп верхнеквадрантной зоны с их биомеханической перегрузкой, то есть с формированием миофасциальной дисфункции с образованием триггерных точек и, соответственно, возникновением боли. Миофасциальные синдромы могут развиваться на фоне дегенеративно-дистрофических изменений позвоночника, но могут иметь и другой генез (травма, растяжение, напряжение мышц и т. д.). Основными клиническими формами миофасциальных нарушений, в рамках которых могут возникать боли в грудной клетке и области сердца, являются синдромы большой и малой грудных мышц, реже — синдром передней лестничной мышцы [5, 6].
Кардиалгический синдром вертеброгенного и миофасциального происхождения характеризуется мышечно-тоническими и дистрофическими изменениями в области передней грудной стенки с характерными болевыми проявлениями. Больные могут предъявлять жалобы на боли в левой половине передней грудной стенки, постоянного характера, но усиливающиеся при резких поворотах головы, туловища, отведении рук в стороны, подъеме тяжестей, сильном кашле, иногда боли появляются или усиливаются в положении лежа на левом боку. Обычно пациенты расценивают подобные боли как сердечные, но отмечают, что прием нитратов не дает положительного эффекта. Пальпация мышц передней грудной стенки выявляет признаки миофасциальной дисфункции в виде локальных болезненных зон и уплотнений. Патогномоничными признаками миофасциальной боли являются миофасциальные триггерные точки — зоны локальной болезненности в мышце, механическое давление на которые вызывает не только интенсивную локальную, но и отраженную боль. Возникновение боли и активация триггерных точек в большой грудной мышце происходит при подъеме тяжестей, особенно перед собой, при нагрузке руки в положении отведения, при длительном нахождении с опущенными надплечьями, что приводит к сокращению мышцы. Боль иррадиирует по передней поверхности грудной стенки, медиальной поверхности плеча и предплечья. При миофасциальной дисфункции малой грудной мышцы, возникающей вследствие травматизации при резком или длительном боковом отведении плеча и запрокидывании руки, в том числе во время сна, при работе с вытянутыми и приподнятыми руками, боль напоминает стенокардитическую. Болевые ощущения локализуются по среднеключичной линии на уровне III–V ребер и иррадиируют в руку по ульнарному краю до кисти, сопровождаясь парестезиями. Это обусловлено компрессией сосудисто-нервного пучка между клювовидным отростком лопатки, первым ребром и напряженной малой грудной мышцей. Боли и активация триггерных точек усиливаются при ходьбе с тростью, приступах кашля, сдавлении мышцы ремнем сумки или рюкзака.
Реберно-грудинный синдром («синдром передней грудной стенки», «костохондрит», «реберно-грудинная хондродиния») является одной из наиболее частых причин болей в грудной клетке. При пальпация обнаруживаются множественные зоны болезненности: в левой парастернальной области, в проекции грудных мышц и грудины. При поражении верхних реберных хрящей боль иррадиирует в область сердца, обычно усиливается при движениях грудной клетки. Боль может быть стреляющей и длящейся несколько секунд или же тупой, ноющей, продолжающейся несколько часов или дней. Часто отмечается связанное с болью ощущение напряженности, обусловленное спазмом мышц. Пальпация области реберно-хрящевых сочленений помогает выявить источник боли, если он расположен в этих отделах. С целью дифференциальной диагностики с коронарной болью применяются блокады межреберных нервов с введением местных анестетиков по задней подмышечной линии, приносящие пациентам выраженное облегчение. Болезненность при надавливании на мечевидный отросток грудины (ксифодиния или ксифоидалгия) может сопровождаться болями по передней поверхности грудной клетки и в эпигастрии. Интенсивность боли может варьировать от слабой до высокой и требует исключения коронарной патологии или острых заболеваний органов брюшной полости. Боль может возникать или усиливаться при наклоне вперед и поворотах туловища, а в особенности после приема пищи, приводящего к увеличению давления за мечевидным отростком. При глубокой пальпации мечевидного отростка боль может иррадиировать за грудину, а также в надплечья и спину. При ксифоидалгии не выявлено каких-либо специфичных рентгенологических изменений.
Диагностика миофасциальных болей основывается на результатах локальной пальпации мышц передней грудной стенки (большой, малой грудных и других), оценке функции мышц, выявлении триггерных точек и интенсивности боли, пальпации парастернальных точек. Характерными для кардиалгий вертеброгенного и миофасциального происхождения являются связь боли с движением позвоночника (сгибание, разгибание, повороты шеи и туловища), усиление болей при кашле, чихании, натуживании; напряжение и болезненность мышц при пальпации. При обследовании пациентов обнаруживаются признаки вертебрального синдрома (деформация и биомеханические нарушения позвоночника, ограничение движений в нем, напряжение и болезненность паравертебральных мышц, наличие зон гиперестезии или гипестезии). Диагностическое значение имеет уменьшение болей при проведении лечебно-медикаментозных блокад, «сухой пункции», мануальной терапии, постизометрической релаксации. Изменения на спондилограммах подтверждают наличие у больного дегенеративно-дистрофических изменений позвоночника, но необходимо помнить, что обнаружение указанных признаков еще не является достаточным аргументом для рассмотрения связи возникших болей в области сердца с наличием дегенеративных изменений в позвоночнике. Только тщательное обследование и сотрудничество врачей разных специальностей позволит исключить коронарные причины кардиалгии. Кроме того, важно знать, что при усилении вертеброгенных миотонических реакций на фоне дистрофического процесса в шейном двигательном сегменте у больных с наличием коронарного атеросклероза возможна так называемая рефлекторная стенокардия, то есть сердечно-болевой синдром смешанного генеза [7]. Поэтому возможно сочетание и наслоение симптомов вертеброгенной патологии и ишемической болезни сердца, что нередко затрудняет диагностику и, соответственно, адекватную терапию.
Абдоминалгии вертеброгенной и мышечной природы
Природа этих абдоминалгий обусловлена вертебровегетовисцеральными взаимосвязями, что объясняется анатомо-физиологическими особенностями строения соматической и вегетативной нервной системы, взаимодействие которых происходит при тесном участии позвоночника. Выделяют нерефлекторный и рефлекторный варианты. При нерефлекторном первичная ноцицептивная афферентация из пораженного органа может дестабилизировать механизмы обработки сенсорных сигналов на входе в сегментарный аппарат. Это приводит к ирритации нейрогенных групп заднего рога спинного мозга с возбуждением сенсорных каналов, принадлежащих миодерматому и развитию в дерматоме, миотоме, склеротоме и спланхнотоме участков гипералгезии, — формируется так называемый «порочный круг» висцеровертебровисцерального влияния. Рефлекторный вариант может иметь вертебровисцеральную, висцеромоторную и висцеросклеротомную природу. Основой понимания рефлекторной вертеброабдоминальной боли должен служить тот факт, что присутствие органического повреждения нервных стволов необязательно; в данном случае импульсы передаются из рецепторов пораженного позвоночника или других тканей [8, 9]. При данном типе боли может формироваться порочный круг вертебровисцеровертебральных влияний. Вертеброгенный характер болей может быть обусловлен дегенеративными изменениями в позвоночнике, туберкулезом, опухолью или травмой позвоночника. При вертеброгенных заболеваниях отраженные боли в области живота характеризуются одновременным и более выраженным болевым синдромом непосредственно в области позвонков и спины, локальным напряжением мышц спины, болезненностью при перкуссии соответствующего позвонка или его суставов, ограничением подвижности. При этом при локализации процесса в нижнегрудных сегментах рефлекторные мышечно-тонические и компрессионные синдромы проявляются в виде опоясывающих одно- или двусторонних болей в области живота (обычно в зоне того или иного корешка), иногда локальными изменениями тонуса мышц, имеющими четкую связь с движениями в позвоночнике.
Выделяют три группы вертеброгенных висцеральных синдромов:
а) висцералгические синдромы — характеризуются превалированием в клинической практике болевых ощущений, которые локализуются в области определенного органа; механизм их возникновения связан с раздражением корешковых структур, симпатических ганглиев, а также нарушением вегетативной нейротрофической регуляции внутренних органов (например, ишемические расстройства, вызванные регионарным изменением сосудистого тонуса);
б) висцеродисфункциональные синдромы — проявляются нарушением функций органа без возникновения выраженных органических изменений в его тканях (например, вертеброгенный гастростаз или метеоризм); этот синдром особенно характерен для поражения узлов пограничного симпатического ствола;
в) висцеродистрофические синдромы вертеброгенной природы — поражения внутренних органов возникают вследствие нарушения нейротрофической функции вегетативной нервной системы; по своей сути они составляют начальную стадию формирования соматического заболевания, которые в дальнейшем могут переходить в определенную нозологическую форму [10, 11].
Миофасциальные болевые синдромы, сопровождающиеся абдоминальной болью, характерны для локальных мышечных гипертонусов в области прямых, косых, поперечной мышц живота, подвздошно-реберной мышцы груди, многораздельных мышц и пирамидальной мышцы. Генез таких болей составляют не только вертеброгенные причины, но длительное мышечное напряжение, например, у спортсменов, травмы брюшной стенки, операции в данном регионе и др. Больные могут жаловаться на «жжение в животе» или «тяжесть», боли чаще односторонней локализации, сочетаются с болью в пояснице и спине перманентного характера. Важными характеристиками подобных болей являются связь с движением туловища, изменением внутрибрюшного давления, ограничением движений. При миофасциальных болях выявляют болезненные при пальпации мышцы, триггерные точки. Иногда формируется симфизостернальный синдром Брюггера: обычно после нескольких люмбалгических эпизодов в момент физического перенапряжения появляются боли в области брюшной стенки, которые становятся постоянными, усиливаются при кашле, чихании, резких поворотах туловища [12]. Корешковые синдромы на грудном уровне позвоночника встречаются редко, поэтому абдоминалгии корешкового характера встречаются нечасто. Диагноз вертебро- и миогенной абдоминалгии подтверждается хорошим эффектом нестероидных противовоспалительных препаратов (НПВП). Нередко при болях в животе или грудной клетке врачи пользуются термином «межреберная невралгия», но под маской этого термина чаще всего выступают миофасциальные, корешковые боли или постгерпетическая невралгия. Межреберную невралгию как самостоятельную нозологическую форму в настоящее время не выделяют [13].
Терапия вертеброгенных и миофасциальных кардиалгий и абдоминалгий должна быть направлена на вертебральные и экстравертебральные механизмы патогенеза в соответствии с существующей тактикой лечения вертеброгенных и миофасциальных синдромов [14]. В лечении большое значение имеют комбинации НПВП и миорелаксантов. Применение миорелаксантов позволяет снизить дозу НПВП и тем самым уменьшить возможность появления нежелательных эффектов. При выборе НПВП следует отдавать предпочтение препаратам с большей противоболевой и противовоспалительной активностью. Важным при выборе препарата является наличие нескольких лекарственных форм, целесообразнее начать лечение с инъекционных форм с переходом на таблетированные. Среди миорелаксантов следует выбирать препараты с наименьшим числом возможных побочных эффектов и большей терапевтической широтой. Эффективным методом местного воздействия являются лечебно-медикаментозные блокады, основной их целью является блокирование боли и устранение ее этиопатогенетических основ. Наиболее часто используется комбинация из нескольких препаратов: дексаметазона, лидокаина, цианокобаламина. Возможно применение локальной терапии препаратами с хондропротективным действием, например, хондроитина и глюкозамина сульфата. Это позволяет снизить потребность в НПВП, улучшить метаболизм хрящевой ткани; кроме того, эти препараты обладают некоторым анальгезирующим действием. Применяются также немедикаментозные методы терапии: физиотерапия, мануальная терапия, постизометрическая релаксация, «сухие пункции», ЛФК, акупунктура, чрескожная электростимуляция, электромагнитная терапия и др. Одним из перспективных направлений коррекции мышечно-тонического компонента представляется использование методов биологической обратной связи. К современным и перспективным методам немедикаментозной терапии относится кинезиотейпирование. Данный метод появился в середине 1970-х гг. и основан на использовании специальных эластичных хлопковых лент, покрытых гипоаллергенным акриловым клеем для закрепления на коже пациента. С помощью кинезиотейпирования можно нормализовать мышечный тонус, используя мышечные техники, за счет воздействия на поверхностную и глубокую проприорецепцию тканей. Эти методики актуально использовать для коррекции патобиомеханики, опосредованно воздействуя на тонус мускулатуры [15]. Местно улучшить микроциркуляцию и перфузию тканей позволяют лимфодренажные техники кинезиотейпирования. Обезболивающий и противовоспалительный эффекты появляются через несколько минут после аппликации тейпа, пациент ощущает уменьшение боли, тепло в области наложения тейпа, увеличение объема движений. Применение различных техник аппликаций кинезиотейпа дает уникальную возможность проводить коррекцию биомеханики каждого пациента с учетом его индивидуальных особенностей, что способствует более эффективному регрессу болевых проявлений.
Пациенты с кардиалгиями и абдоминалгиями вертеброгенного и миофасциального генеза, имея патологию «на стыке специальностей», представляют собой немалую диагностическую и лечебную трудность для практикующего врача. Именно поэтому важно сотрудничество и коллегиальность между врачами различных специальностей в принятии решения об окончательном диагнозе и выборе оптимальной тактики лечения.
Литература
ФГБОУ ДПО РМАПО МЗ РФ, Москва