вздутие живота у лежачего больного что делать
Вздутие живота. Как с ним бороться?
Частыми признаками проблем с пищеварением становятся вздутие живота и тяжесть в желудке. Вздутие возникает из-за скопления газов в кишечнике, которое может происходить и в норме. Однако при чрезмерном газообразовании (метеоризме) человек начинает чувствовать дискомфорт и ощущение распирания. Игнорировать проблему однозначно не стоит, даже если она слабо выражена.
Почему возникает вздутие?
Вздутие живота и метеоризм могут быть вызваны разными причинами. Но в любом случае это симптомы, указывающие на возможные проблемы с пищеварительной системой. Повышенным газообразованием сопровождается подавляющее большинство заболеваний желудочно-кишечного тракта (ЖКТ). Одной из причин вздутия может являться аэрофагия – заглатывание воздуха во время еды. Происходить такое может из-за разговоров во время застолий, во время быстрых перекусов на ходу и вследствие таких факторов, как курение, некачественные челюстные протезы и др.
Даже у полностью здоровых людей метеоризм может появляться при употреблении следующих продуктов питания:
Что делать, чтобы вздутие не проявлялось?
Простые правила, снижающие риск возникновения метеоризма:
Перед большим застольем или при переедании о предотвращении вздутия * лучше позаботиться заранее. Для этого можно принять капсулу Креон ® 10000 во время еды или сразу после нее. Активные вещества, которые содержатся в препарате, помогают естественному пищеварению, снижая риск появления дискомфорта и тяжести после приема пищи.
Препараты при вздутии живота
Помочь в борьбе со вздутием живота, вызванным недостатком пищеварительных ферментов, могут препараты, содержащие ферменты, сходные с теми, что вырабатывает наш организм.
Что должен «уметь» препарат для улучшения пищеварения? 5
Преимущества Креон ® :
Узнать подробнее, чем отличается Креон ® от других препаратов «>можно здесь.
Диета номер три по Певзнеру при запорах
Нарушения работы ЖКТ возникают по разным причинам. Толстокишечный стаз может быть спровоцирован неправильным питанием, малоподвижным образом жизни, лекарственной терапией, патологией органов пищеварения и другими факторами. Запор нередко возникает на фоне беременности, после родов и оперативных вмешательств.
При хронических проблемах с дефекацией требуется полное медицинское обследование. После выяснения причин, вызывающих запоры, назначается лечение. Терапия может включать прием медикаментов и специальную диету.
Чаще всего при запорах врачи рекомендуют третий диетический стол. Диета номер 3 назначается пациентам, у которых нет заболеваний ЖКТ, или же заболевания находятся в стадии ремиссии. Лечебный рацион был разработан гастроэнтерологом Мануилом Певзнером. Диета помогает предотвратить заболевания толстой и прямой кишки и другие осложнения, возникающие из-за хронических запоров, а также улучшить качество жизни.
Влияние диеты на кишечник
Правильное питание помогает поддерживать нормальный внутренний баланс кишечника. Диета номер 3 при запорах направлена на улучшение и стимуляцию основных функций кишечной микрофлоры, таких как:
Диета под номером три восстанавливает функциональную активность кишечника, нормализует обменные процессы, улучшает моторику и секрецию кишечных желез. Диетический рацион препятствует брожению и образованию газов, способствует выведению токсических соединений, а также нормализует обмен жидкости. Лечебный стол обеспечивает нормальное пищеварение и своевременное опорожнение кишечника.
Принципы диетического питания
Чтобы нормализовать работу кишечника и предотвратить появление запоров, нужно придерживаться правил рационального питания:
В основу стола номер 3 входят продукты с послабляющим действием. Они усиливают перистальтику, ускоряют выведение кала. Диетический стол исключает употребление продуктов, которые способствуют активизации процессов гниения. К ним относятся, например, жареные блюда, а также пища с высокой концентрацией эфирных масел.
Особенности диеты №3 при запорах
Диетическое меню на неделю составлено с учетом соблюдения баланса белков и углеводов в рационе. При этом наблюдается увеличение нормы жиров за счет включения растительных масел. Диета подразумевает употребление 100–120 г жира, 85–100 г белка, 450–500 г углеводов.
Стол №3 не предусматривает обязательного измельчения, перетирания пищи. Допускается употребление отварных и запеченных блюд, а также газированной минеральной воды в умеренном количестве. Можно готовить каши на молоке, разбавленном водой в соотношении 1:1.
Напитки и продукты, температура которых ниже 15 °C, усиливают перистальтику, сокращают выработку желудочного сока. Поэтому при запорах рекомендуется пить охлажденные напитки. Перед завтраком желательно выпивать стакан холодной воды, а на ночь — компот или кефир. Кроме того, чтобы смягчить стул, полезно принимать натощак 1–2 ложки нерафинированного растительного масла. Масло обволакивает кишечник и улучшает продвижение каловых масс.
Соблюдать диету можно длительное время. При таком режиме питания нормализуется частота и консистенция стула. Эта диета показана при запорах, вызванных несбалансированным питанием и малоподвижным образом жизни.
Запрещенные продукты
Как и другие диеты, «Стол №3» предполагает исключение из рациона некоторых продуктов. К ним относятся:
Не рекомендуются цельное молоко, копчености, жареная и маринованная пища. Также нужно исключить алкогольные напитки, шоколад, макаронные изделия, бобовые. К запрещенным продуктам относятся рис, манная крупа, сладости с кремом, маргарин. Не нужно употреблять в пищу сложные для переваривания блюда: картофельное пюре, консервы, сваренные вкрутую яйца, слизистые супы.
Избавьтесь от проблем с кишечником
Натуральный британский препарат не вызывает привыкания и действует сразу
Разрешенные продукты
Диета №3 при запорах нацелена на увеличение доли продуктов, усиливающих моторику толстого кишечника, а именно:
Диета предусматривает включение в рацион продуктов с послабляющим действием, а также стимулирующих кишечную моторику, таких как мед, виноград, яблоки сладких сортов, персики, тыква, финики. Смягчению каловых масс способствует употребление в пищу продуктов, которые набухают в пищеварительном тракте и облегчают процесс опорожнения кишечника.
Пищевые волокна, входящие в состав круп, овощей и фруктов, не перевариваются. Они абсорбируют токсины и другие вредные вещества, активизируют перистальтику. Органические кислоты сдерживают рост патогенной микрофлоры, усиливают сократимость кишечной мускулатуры и нормализуют стул.
Диета №3 предусматривает употребление свеклы, огурцов, помидоров, кабачков, цветной капусты, брокколи. При запорах допускается добавление в рацион зеленого горошка и белокочанной капусты. В пятидневное или семидневное меню желательно включить свежий творог, сметану, а также кисломолочные напитки: простоквашу, кумыс, ряженку или питьевой йогурт.
При проблемах с дефекацией нужно есть больше ягод и плодов, содержащих растительную клетчатку и сахар. Например, нектарины, абрикосы, сливы, дыни, арбузы. Разрешено есть неострые сыры, омлет, сливки. Из сладостей лучше выбирать зефир, мармелад, желе, пастилу.
В пищу можно и нужно добавлять петрушку, укроп, кинзу и другую зелень. Еду необходимо готовить на растительном или сливочном масле. Стол №3 достаточно разнообразен.
Диета №3: примерное меню на неделю
Понедельник
Завтрак: омлет на пару, фруктовый салат, отвар шиповника.
Обед: постный борщ со ржаными сухариками.
Полдник: яблочный сок, галетное печенье.
Ужин: отварная гречка с куриной грудкой, салат с помидорами и зеленью.
Перекус: чернослив, натуральный йогурт.
Вторник
Завтрак: творожная запеканка, цикорий со сливками.
Обед: свекольный суп, рыба на пару, тушеные овощи, чай.
Полдник: чай с зефиром, яблоко.
Ужин: запеканка с мясом и цветной капустой.
Перекус: стакан простокваши.
Среда
Завтрак: два отварных яйца,
Обед: вегетарианские щи со сметаной, отварная говядина, свекольный салат.
Полдник: салат из морской капусты, некрепкий чай.
Ужин: винегрет, запеченная треска с овощами.
Перекус: виноград, пастила.
Четверг
Завтрак: тыквенная запеканка, бисквит, чай.
Обед: суп-пюре из цветной капусты, компот из сухофруктов.
Полдник: творожный пудинг с изюмом.
Ужин: фаршированный говядиной кабачок, салат из моркови.
Перекус: морковный напиток с медом, чернослив.
Пятница
Завтрак: овсяная каша на воде, постное печенье, цикорий со сливками.
Обед: ботвинья, отварная курица с гречкой, томатный сок.
Полдник: сок, ржаной сухарик.
Ужин: котлеты из кролика, салат из томатов и зелени.
Перекус: овсяное печенье, вишни.
Суббота
Завтрак: оладьи из кабачков, зеленый чай.
Обед: суп на грибном бульоне, сухари.
Полдник: свежие фрукты.
Ужин: овощная запеканка, отварная телятина, салат из капусты.
Перекус: курага, мармелад, ряженка.
Воскресенье
Завтрак: пшеничная каша, компот.
Обед: окрошка, салат из свеклы и моркови, сок.
Полдник: салат из капусты и моркови.
Ужин: гречка с мясным гуляшом, свекольный паштет с маслом.
Перекус: курага, яблочный сок, обезжиренный йогурт.
Общие рекомендации
Диетическое питание — одна из важных составляющих лечения запоров, но далеко не единственная. Диета повышает эффективность действия медикаментозной терапии, а также немедикаментозных препаратов и добавок. Помимо диетического стола, решить проблему запора помогут специальные средства. Например, средство с натуральным составом «Фитомуцил Норм». Активные компоненты препарата — оболочка семян подорожника и мякоть домашней сливы — стимулируют мягкое и комфортное освобождение кишечника. Препарат не вызывает вздутия, спазмов или болей в животе.
При проблемах с пищеварением, запорах, метеоризме и появлении других неприятных симптомов необходимо обязательно проконсультироваться с врачом.
Чтобы нормализовать пищеварение и стул, важно есть часто, небольшими порциями, а также пить достаточное количество воды. Положительно влияют на кишечную перистальтику и физические упражнения. Для поддержания нормального самочувствия нужно больше ходить пешком, делать простые упражнения. Тем, кто много времени проводит сидя, рекомендуется делать разминку каждый час. Также полезны прогулки на свежем воздухе, подъемы по лестнице и плавание.
Вздутие живота у лежачего больного что делать
Болезни кишечника у пожилых
В пожилом возрасте процессы старения происходят не только в сердечно-сосудистой системе, но и в кишечнике. Развивается атрофия кишечной мускулатуры, ухудшается кровоснабжение кишечника, что сопровождается выраженными жалобами и симптомами.
Физиологическое старение организма сопровождается серьезной функциональной и органической перестройкой органов пищеварительной системы. Этот процесс, называется «инволюцией» и начинается задолго до наступления периода биологической старости человека. Уже в возрасте 40–50 лет органы пищеварения претерпевают функциональные изменения, что позволяет желудочно-кишечному тракту приспосабливаться к меняющимся условиям жизни и деятельности организма. В последующем функциональные изменения приобретают необратимый органический характер.
Наиболее значительные изменения при старении происходят в двигательной функции кишечника. Развивается атрофия кишечной мускулатуры, ухудшается кровоснабжение кишечника. В результате ухудшается продвижение по кишечнику его содержимого. Особенно интенсивно данные изменения происходят у лиц, с малоподвижным образом жизни и при неправильном питании при дефиците в рационе пищевых волокон.
Одним из признаков старения кишечника является уменьшение способности слизистой кишечника к регенерации, эти процессы замедляются в среднем в 1,5 раза.
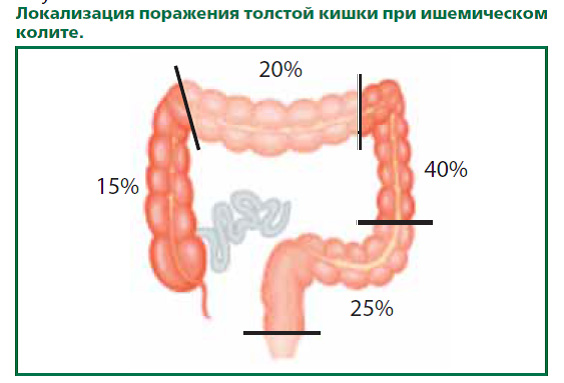
Ишемический колит (синоним «ишемическая колонопатия») – воспалительные изменения и нарушение целостности стенки толстой кишки, обусловленные нарушением кровоснабжения кишечной стенки. Основной причиной недостаточного поступления артериальной крови к стенке кишечника в пожилом возрасте является атеросклероз сосудов, питающих толстую кишку.
Чаще всего при ишемических нарушениях поражаются левые отделы толстой кишки (селезеночный изгиб в 80% случаев), что обусловлено особенностями кровоснабжения кишки в этой области. Прямая кишка, имеющая обильное кровоснабжение, чрезвычайно редко подвержена ишемическим поражениям. Толстая кишка в норме имеет меньшее кровоснабжение, чем тонкая кишка и, соответственно, более чувствительна к ишемии. Кроме того, показано, что физиологическая моторная активность толстой кишки сопровождается уменьшением кровотока, тогда как, например, кровоснабжение тонкой кишки усиливается во время пищеварения и перистальтической активности. Таким образом, сочетание в норме сниженного кровоснабжения и уменьшения кровотока во время функциональной активности выделяет толстую кишку в качестве уникального органа кровотока. Уменьшение кровотока в толстой кишке также наблюдается в результате воздействия эмоциональных стрессов.
Дополнительным фактором, усиливающим ишемию кишки у пожилых, является запор. Хронический запор (натуживание) повышает внутрикишечное давление и уменьшает кровоток в стенке толстой кишки.
Наиболее частой формой ишемии толстой кишки являются обратимые (преходящие) нарушения целостности стенки кишечника, встречающиеся в 60% случаев. При прогрессировании атеросклероза и критическом нарушении кровоснабжения кишечника, возникает омертвление тканей с развитием тяжелых состояний требующих экстренного хирургического лечения.
При ишемии толстой кишки прежде всего поражается слизистая оболочка, так как она особенно чувствительна к состояниям гипоксии. По-видимому, это обусловлено высокой активностью происходящих в ней метаболических процессов. При нарастании степени ишемии повреждение распространяется от слизистой оболочки в сторону подслизистого и мышечного слоев. При тяжелых формах возникают глубокие повреждения, часто заканчивающиеся перфорацией или образованием стриктур.
Симптомы заболевания крайне неспецифичны и часто принимаются за другую патологию органов ЖКТ. Характерно частое сочетание атеросклероза сердечных (коронарных) артерий и артерий кровоснабжающих кишечник (у 64% пациентов).
Группы риска по ишемии толстого кишечника – пациенты старше 60 лет и наличием:
Наиболее частыми симптомами ишемии толстой кишечника являются:
1. Боль в животе – основной симптом (наблюдается у 100% пациентов):
3. Кишечные кровотечения. Наблюдаются у 80% больных.
4. Прогрессирующее похудание (часто проявляется в поздней стадии заболевания).
Основными методами диагностики ишемических поражений кишечника являются:
1. Ультразвуковое исследование аорты и ее ветвей – неинвазивный метод, позволяющий выявить признаки недостаточности кровотока (степень информативности – 70–80%);
3. Для исключения онкологической патологии кишечника в связи с похожестью симптомов (боль в животе, запоры, выделение крови и слизи в стуле, похудание) – эндоскопическое исследование кишечника.
Более подробно об эндоскопическом исследовании толстой кишки – колоноскопии и о том, как правильно к ней подготовиться можно узнать на специальных интернет-сайтах: www.colonoscopy.ru, www.endofalk.ru
Основными принципами консервативного лечения обратимой ишемии толстой кишки являются:
1. Модификация образа жизни и диеты. В этом отношении следует придерживаться рекомендаций для пациентов с атеросклерозом, гиперхолестеринемией и сердечно-сосудистыми заболеваниями.
2. Коррекция дислипидемии (статины, псиллиум (Мукофальк). Более подробно о препарате псиллиума (Мукофальк) и его применении для снижения холестерина, при запорах у пожилых и других заболеваниях можно ознакомиться на интернет сайте www.mucofalk.ru.
3. Восстановление кровотока в стенке кишки (препараты, улучшающие кровоснабжение)
4. Нормализация моторики кишечника (спазмолитики, слабительные).
5. Восстановление трофики слизистой оболочки толстой кишки (препараты масляной кислоты).
В условиях нарушенного кровоснабжения в стенке толстой кишки масляная кислота, как основной энергетический субстрат для колоноцитов, играет ключевую роль в обеспечении слизистой энергией, предотвращая ишемическое повреждение или способствуя быстрейшему восстановлению нормального функционального состояния клеток кишечника.
Масляная кислота, как основной источник энергии и регулятор клеточных функций эпителия кишечника:
Эффективность масляной кислоты у пожилых пациентов с ишемией кишечника подтверждена в ряде исследований. Так в исследовании, проведенном в Центральной клинической больницей Управления делами Президента РФ, проведенном у пожилых пациентов (возраст больных 64–102, средний возраст составил 79 лет), страдающих ишемическим колитом, больные принимали Закофальк 3 таблетки в сутки в течение 4–12 недель в составе комплексной терапии, включавшей гипотензивные, сахароснижающие, антиаритмические препараты и статины. Помимо клинической оценки симптомов по ВАШ, больным также проводилось эндоскопическое исследование толстой кишки с биопсией, бактериологическое исследование кала на дисбактериоз. На фоне терапии все больные отметили снижение выраженности болевого абдоминального синдрома, вздутия живота, снижение тенезм, уменьшение примеси слизи и крови в стуле, нормализацию стула, улучшение аппетита и настроения. По данным контрольного эндоскопического исследования выявлено уменьшение площади отека, частичное или полное восстановление сосудистого рисунка, исчезновение контактной кровоточивости, частичное или полное восстановление цвета слизистой. Отмечена нормализация кишечной микрофлоры по данным бактериологического анализа.
Связанное с атеросклерозом ишемическое поражение толстой кишки, сниженное потребления пищевых волокон и, как следствие, недостаточное количество естественных метаболитов микрофлоры, и в первую очередь, масляной кислоты для энергетического снабжения колоноцитов, атрофические изменения толстой кишки, наличие запоров – все эти факторы следует учитывать при назначении терапии у пожилых больных.
Именно поэтому, пожилым рекомендуется диета, обогащенная естественным метаболитом микрофлоры кишечника – масляной кислотой. И в данном случае Закофальк, несомненно, является пребиотиком выбора у данной категории пациентов.
Для лечения ишемических поражений кишечника Закофальк применяется в составе комплексной терапии 3-4 таблетки в сутки, длительность курса 4-12 недель, поддерживающая терапия 1-2 таблетки длительно.
Что делать при запоре у лежачего больного
Уход за лежачими больными ― большой труд. Проблемы в состоянии здоровья пациента требуют постоянного внимания, вместе с этим человек испытывает дискомфорт, что отражается на его настроении и мотивации к сотрудничеству с медсестрами, сиделками и родственниками. Одной из самых деликатных трудностей, с которым может столкнуться окружение больного и он сам ― запор или серьезное нарушение дефекации. Эта патология имеет множественные причины и встречается у 10-50% населения развитых стран. Пожилые люди, прикованные к постели, больше других подвержены запорам. У этой группы лиц нарушение стула встречается в 5 раз чаще, чем у остальных. Проблемы дефекации могут сигнализировать о серьезном ухудшении состояния здоровья пациента и даже угрожать его жизни. С нарушением стула нужно оперативно бороться, а также уделять внимание профилактике проблемы.
Что считается запором
Запор или констипация ― это замедленное или недостаточное опорожнение кишечника от каловых масс. В норме акты дефекации происходят с частотой от 3 раз в сутки до 1 раза в 2-3 дня. Чтобы понять, что у пациента начался запор, нужно принимать во внимание привычную частоту и регулярность опорожнения кишечника.
Если количество дефекаций снизилось, это может стать признаком острого запора.
К характерным симптомам относятся:
Говорить о том, что у пациента возникли проблемы с опорожнением кишечника можно при появлении комплекса симптомов или при наличии единичных проявлений заболевания.
Чем опасен запор у лежачего больного
Проблемы с опорожнением кишечника доставляют массу неудобство: урчание, боли и спазмы, вздутие живота. Люди пожилого возраста, прикованные к постели, переживают данное недомогание еще серьезнее, так как и без того испытывают стресс ввиду своего состояния здоровья.
При длительных нарушениях стула к общему дискомфорту добавляются симптомы интоксикации:
В отдельных случаях замедленное и затруднительное опорожнение кишечника может свидетельствовать о развитии серьезного заболевания, например,опухоли. Без должного лечения эта проблема будет усугубляться. Просвет постепенно станет меньше, что приведет к кишечной непроходимости, которая требует оперативного хирургического вмешательства.
Причины запора у лежачего больного
Запор у людей пожилого возраста ― распространенная проблема. Причины этого заболевания могут крыться в следующих факторах.
Часто опорожнение кишечника у лежачих больных становится затруднительным и ввиду психосоматических причин. Например, при депрессии из-за состояния здоровья, пациент может самостоятельно сдерживать процесс дефекации, чтобы не подпускать к себе медперсонал.
Запор у лежачего больного после инсульта является следствием снижения некоторых функций головного мозга. Нервный импульс перестает поступать к стенкам кишечника и организм просто не понимает, что пришло время опорожниться. Запоры у лежачих пожилых людей после инсульта лечатся посредством специальных физических упражнений.
Лечение запоров у человека пожилого возраста
Если проблемы дефекации возникают как следствие инсульта, важно сохранять физическую активность. Для лечения запора можно, лежа на спине, подтянуть ноги к животу и опустить в исходное положение (10 раз). Если это упражнение является затруднительным, стоит максимально надуть живот на вдохе и полностью выпустить воздух на выдохе (5 раз).
Лечение запоров у лежачих стариков сводится к поиску и устранению причины, приведшей к нарушению стула. Если вы не знаете, как помочь пациенту до выбора схемы терапии, воспользуйтесь средствами народной медицины: касторовое или растительное масло, обильное питье… Если восстановить нормальную перистальтику кишечника не удалось, пациенту стоит поставить клизму.
Для выявления точных причин запора у человека пожилого возраста, нужно обратиться за помощью к специалистам. В ходе диагностики будут установлены заболевания, приведшие к нарушению дефекации.
Для этого проводятся следующие процедуры:
Только врач может назначить подходящую терапию, диету и комплекс физических упражнений для лечения заболеваний кишечника, приведших к запору у пожилого человека.
Слабительные средства: за и против
При лечении заболеваний кишечника часто используются пребиотики, которые восстанавливают полезную микрофлору и постепенно нормализуют перистальтику. Наряду с этим, могут применяться осмотические препараты (сульфат магния). Они задерживают воду в организме, чем способствуют улучшению стула.
Лечение жидкостью
Мыло от запора
Этот метод терапии относится больше к народным средствам борьбы с заболеванием. Использовать мыло для лечения запора стоит с особой осторожностью, так как при неправильной дозировке можно получить ожог слизистой. Это средство поможет облегчить течение заболевания в случае, если его причиной стал недостаток воды или неправильное питание. Из хозяйственного мыла 65% нужно изготовить суппозиторий стандартных размеров (не более 5 мм) и ввести его ректально. Спустя 10-15 минут средство начнет работать, оказывая стимулирующее воздействие, схожее по выраженности со слабительными препаратами.