высокий ттг на что влияет при беременности
Беременность и сахар крови: при чем здесь «щитовидка»?
Гормоны щитовидной железы, как известно, оказывают колоссальное влияние на течение и исходы беременности. Однако речь идет не только о невынашивании, токсикозе, осложнениях в родах или патологиях плода, но и таком осложнении, как повышение «сахара» крови. Но как уровень глюкозы связан с активностью щитовидной железы? И почему даже небольшая гипергликемия при беременности не так безобидна, как кажется?
«Беременная» физиология
Гормоны щитовидной железы (Т4 и Т3), по своей природе, являются стимуляторами.
Они ускоряют обмен веществ, синтез белка и передачу нервных импульсов. А во время беременности оказываются незаменимы для нормальной закладки и развития органов и тканей плода.
Недостаток тиреоидных («щитовидных») гормонов грозит малышу умственной отсталостью и отставанием в развитии, а также значимыми нарушениями обменных процессов. И поэтому природа позаботились о том, чтобы до того, как у плода появится собственная активная железа, материнских Т4 и Т3 было достаточно.
Так, хорионический гормон человека (ХГЧ), поступающий в кровь из оболочек эмбриона, по своей структуре очень схож с гормоном гипофиза ТТГ. А тот, в свою очередь, является главным контролером активности щитовидной железы.
Повышение уровня ТТГ стимулирует выброс тиреоидных гормонов, а ХГЧ это действие «копирует». В результате уровень Т4 и Т3 при беременности, физиологически, повышается на 30-40% от нормы, а ТТГ оказывается снижен (за «ненадобностью»). Но это состояние является абсолютно нормальным и никакого лечения не требует.
В то же время избыток «щитовидных» гормонов сопровождается повышением аппетита клеток в отношении глюкозы (так как они ускоряют обмен веществ), а недостаток Т4 и Т3 – такой аппетит подавляет, что неминуемо отражается на уровне глюкозы в крови.
При этом гипергликемия (повышение глюкозы), согласно многочисленным исследованиям, может наблюдаться как в случае дефицита, так и избытка тиреоидных гормонов, ввиду крайне сложных «взаимоотношений» последних с инсулином. А длительно существующий избыток «сахара» в крови является серьезным риском инсулинорезистентности.
Чем грозит инсулинорезистентность при беременности
Как уже было отмечено, высокий уровень глюкозы в крови провоцирует развитие инсулинорезистентности (нечувствительности к инсулину), а та, при беременности, ассоциирована с:
Со стороны матери, наблюдается чрезмерный набор веса, кожный зуд, повышение давления, повышение риска тяжелого токсикоза.
Кто в зоне риска
Повышенное внимание к уровню «сахара» крови, даже в случае здоровой щитовидной железы, требуется женщинам, склонным к инсулинорезистентности, то есть: имевших лишний вес до беременности, диабет II типа у родственников или нарушение уровня глюкозы в предыдущую беременность.
А еще одну группу риска, очевидно, составляют беременные, имеющие патологии щитовидной железы, как явного, так и скрытого характера, поскольку повышенные нагрузки на железу во время беременности могут спровоцировать дебют и ухудшение заболевания.
Скрытые или слегка заметные симптомы «щитовидных проблем» могут быть обусловлены дефицитом йода, распространенном на всей территории России и Европы, а также действием антител против ткани железы. И чем раньше будет начато лечение, тем меньше риск углеводных нарушений при беременности.
Как проверить
Для полноценной оценки состояния щитовидной железы, рисков и уже имеющихся ее патологий, рекомендован анализ крови на:
Исследования можно сдать по отдельности или в составе комплекса (например, «Щитовидная железа, скрининг). А дополнить картину крови рекомендуется данными УЗ-исследования щитовидной железы.
Такой скрининг является более, чем обоснованным, начиная с самых ранних сроков беременности. А лучше всего пройти его еще на этапе планирования.
Тиреотропный гормон (ТТГ) при беременности
Норма ТТГ при беременности
Гормон гипофиза, ответственный за работу щитовидной железы колеблется в пределах – 0,2 – 3,5 мЕд/л у беременных.
Уровень ТТГ гормона при беременности может колебаться:
— Первый триместр: 0,1-2,5 мЕд/л
— Второй триместр 0,2-3,0 мЕд/л
— Уровень ТТГ гормона при третьем триместре беременности составляет 0,3-3,0 мЕд/л.
Расшифровка показателей ТТГ гормона при беременности
Уровень гормона ТТГ на различных этапах беременности может быть как повышен, так и незначительно понижен. Однако серьёзные колебания его концентрации говорят о необходимости дополнительных исследованиях и возможных гормональных нарушениях.
ТТГ – гормон при беременности может снижаться у 20 или 30% женщин в случае одноплодной беременности и у 100% при многоплодии. У 10% на фоне подавленной выработки ТТГ повышается уровень тироксина.
Значительное повышение ТТГ гормона при беременности (на ранних сроках) может привести к необходимости лечения L- тироксином для создания условий для нормального течения беременности.
Особенно важен контроль уровня гормонов, в том числе и ТТГ гормона до 10 недели беременности. ТТГ при беременности на этом сроке особенно влияет на развитие эндокринной и прочих систем ребёнка, поскольку щитовидная железа плода в этот период ещё не работает.
Врачи продолжают повторять, что беременность – это стресс-тест для щитовидной железы, результатом которого является гипертиреоз у женщин с йодным дефицитом или ограниченным тироидным резервом. Оценка ТТГ гормона при беременности, а также после неё важна для женщин со скрыто протекающим аутоиммунным тиреоидитом Хашимото, который до беременности мог «маскироваться» под нормальное эутиреоидное состояние.
Определение ТТГ гормона при беременности значение:
• Контроль функции щитовидной железы и йодного дефицита у женщин в разные триместры беременности;
• Выявление скрытых нарушений, в том числе и аутоиммунного поражения щитовидной железы;
• Прогноз на дальнейшее течение беременности и полноценное развитие ребёнка;
• Раннее обнаружение необходимости скорректировать уровень гормонов или восполнить недостаток йода, либо прибегнуть к другим видам терапии, для сохранения здоровья матери и ребёнка.
Где сдать кровь на ТТГ при беременности?
В LAB4U сдать кровь на ТТГ при беременности можно в любой из многочисленных клиник-партнеров. При этом, в интернет-лаборатории LAB4U высокое качество анализа крови на ТТГ сочетается с доступной ценой.
Гипотиреоз и беременность
Беременность – один из наиболее волнительных и счастливых периодов в жизни женщины. Однако, период вынашивания является значительной нагрузкой на женский организм. И во время беременности организм может подвергаться некоторым патологическим изменениям в функционировании органов и систем. Одним из таких случаев является гипотиреоз при беременности.
Стаж работы 26 лет.
Что такое гипотиреоз и его влияние на беременность
Частота встречаемости такого патологического состояния составляет 1,5-2%. Практически в половине случаев врачам удается выявить антитела к ферментам щитовидной железы, в некоторых же случаях при помощи ультразвукового исследования выявлена истинная гипотрофия щитовидной железы.

Причины

Симптомы гипотиреоза при беременности
Беременность на фоне гипотиреоза может протекать нормально, не имея никакой клинической симптоматики имеющегося патологического процесса в организме.
Гипотиреоз при беременности: симптомы. В некоторых же случаях гипотиреоз у беременных может проявляться наличием таких симптомов:
Симптомы не характерны только лишь для такой патологии, как гипотиреоз, и беременность может сопровождаться точно такой же симптоматикой. Именно поэтому на ранних сроках на такие симптомы гипотиреоза никто не обращает внимания, списывая их на влияние прогестерона на женский организм.

Беременность при проблемах с щитовидкой
Вне зависимости от того, есть ли клиническая симптоматика у беременной женщины или нет, снижение продукции тиреоидных гормонов имеет негативное влияние на период вынашивания и на сам плод.
Беременность при гипотиреозе может осложняться:
Виды гипотиреоза
В зависимости от степени тяжести течения такой патологии, как гипотиреоз, у беременных женщин, как и у небеременных, выделяют такие виды:

Диагностика
При наличии такого заболевания, как гипотиреоз, беременность должна быть под тщательным наблюдением не только акушера-гинеколога, но и эндокринолога.
Гипотиреоз во время беременности: диагностические этапы:
Лечение гипотиреоза при беременности
Лечение гипотиреоза у беременных, несомненно, должно назначаться с момента установления диагноза. Задачей такого лечения является полная медикаментозная компенсация дисфункции щитовидной железы.
Гипотиреоз у беременной: терапия
Профилактика
Профилактировать возникновение самого гипотиреоза в силах только нормализацией доз йода, поступающего в организм. Если возник гипотиреоз при беременности, лечение после его диагностики должно быть начато незамедлительно. Именно терапией можно профилактировать осложнения гипотиреоза во время вынашивания, так и осложнения, связанные с головным мозгом развивающегося плода. Для того, чтобы такая патология была своевременно выявлена, следует проходить прегравидарную подготовку, становиться на учет по беременности в женскую консультацию раньше 12 недель гестации и проходить полное обследование.
Данная статья не может быть использована для постановки диагноза, назначения лечения и не заменяет прием врача.
Патология щитовидной железы и беременность
Опубликовано в журнале:
«Врач», 2008, №5, с. 11-16
B. Фадеев, доктор медицинских наук, профессор,
C. Перминова, кандидат медицинских наук,
Т. Назаренко, доктор медицинских наук,
М. Ибрагимова, С. Топалян,
ММА им. И. М. Сеченова, Научный центр акушерства, гинекологии и перинатологии
им. В. И. Кулакова, Москва
Заболевания щитовидной железы (ЩЖ) являются самой частой эндокринной патологией, при этом среди женщин они распространены практически в 10 раз больше и манифестируют в молодом, репродуктивном возрасте.
Важнейшей функцией тиреоидных гормонов является обеспечение развития различных органов и систем на протяжении всего эмбриогенеза, начиная с первых недель беременности. В связи с этим любые изменения функции ЩЖ, даже незначительные, несут повышенный риск нарушений развития нервной и других систем плода. Данные о распространенности тиреоидной патологии в случайной репрезентативной выборке женщин при разных сроках беременности, обратившихся для постановки на учет в женскую консультацию Москвы, представлены в табл. 1, из которой видно, что наиболее часто встречаются различные формы эутиреоидного зоба и носительство антител к тиреоидной пероксидазе (АТ-ТПО). Несколько иной спектр патологии характерен для беременных, обращающихся в специализированные эндокринологические и акушерско-гинекологические учреждения – среди них значительно больше пациенток с гипотиреозом и тиреотоксикозом.
Таблица 1. Распространенность тиреоидной патологии в случайной выборке женщин при разных сроках беременности [5]
| Патология | Количество обследованных | |
| абс. | % | |
| Число обследованных | 215 | 100 |
| Гипотиреоз: | ||
| всего | 4 | 1,86 |
| явный | 2 | 0,93 |
| субклинический | 2 | 0,93 |
| АТ-ТПО: | ||
| >35 мЕд/л | 34 | 15,8 |
| >150 мЕд/л | 21 | 9,8 |
| Тиреотоксикоз | 0 | 0 |
| Диффузный зоб* | 51 | 24,2 |
| Узловой зоб* | 8 | 3,8 |
| Примечание. * Исключая 4 женщин с гипотиреозом. | ||
Современные представления о влиянии патологии ЩЖ на репродуктивное здоровье и о принципах ее диагностики и лечения включают следующие положения:
У женщин заболевания щитовидной железы встречаются в 10 раз чаще, чем у мужчин, и манифестируют в молодом, репродуктивном возрасте
ФУНКЦИОНИРОВАНИЕ ЩЖ ВО ВРЕМЯ БЕРЕМЕННОСТИ
Изменение функционирования ЩЖ у женщины происходит уже с первых недель беременности под воздействием разных факторов, большинство из которых прямо или косвенно стимулируют ЩЖ женщины. Преимущественно это происходит в 1-й половине беременности, т.е. в период, когда у плода еще не функционирует своя ЩЖ, а весь эмбриогенез обеспечивается тиреоидными гормонами матери. В целом продукция тиреоидных гормонов во время беременности в норме увеличивается на 30–50% [8].
К физиологическим изменениям функционирования ЩЖ во время беременности относятся:
1) гиперстимуляция ЩЖ хорионическим гонадотропином (ХГ):
2) увеличение продукции тироксинсвязывающего глобу лина (ТСГ) в печени:
3) усиление экскреции йода с мочой и трансплацентарного переноса йода;
4) дейодирование тиреоидных гормонов в плаценте.
Наиболее мощным стимулятором ЩЖ во время беременности, преимущественно в 1-й ее половине, выступает ХГ, продуцируемый плацентой. По структуре он является гормоном, родственным ТТГ (одинаковые α-субъединицы, разные β-субъединицы), и в больших количествах способен оказывать ТТГ-подобные эффекты, приводя к стимуляции продукции тиреоидных гормонов. В I триместре беременности за счет эффектов ХГ происходит существенное увеличение продукции тиреоидных гормонов, что, в свою очередь, обусловливает подавление продукции ТТГ. При многоплодной беременности, когда содержание ХГ достигает очень высоких значений, уровень ТТГ в 1-й половине беременности у значительной части женщин может быть существенно понижен, а порой полностью подавлен.
Во время беременности происходит увеличение продукции эстрогенов, которые оказывают стимулирующее влияние на продукцию ТСГ в печени. Кроме того, при беременности увеличивается связывание ТСГ с сиаловыми кислотами, что приводит к существенному снижению его клиренса. В результате к 18–20-й неделе беременности уровень ТСГ удваивается. Это, в свою очередь, приводит к связыванию с ТСГ дополнительного количества свободных тиреоидных гормонов. Транзиторное снижение уровня последних вызывает дополнительную стимуляцию ЩЖ со стороны ТТГ, в результате чего свободные фракции Т4 и Т3 сохраняются на нормальном уровне, тогда как уровень общих Т4 и Т3 у всех беременных женщин в норме повышен.
Функционирование щитовидной железы изменяется под воздействием разных факторов уже с первых недель беременности
Уже в начале беременности происходит постепенное увеличение объема почечного кровотока и гломерулярной фильтрации, что приводит к росту экскреции йода с мочой и обусловливает дополнительную косвенную стимуляцию ЩЖ женщины. Кроме того, повышение потребности в йоде развивается в связи с трансплацентарным его переносом, что необходимо для синтеза тиреоидных гормонов ЩЖ плода.
Бурное развитие в последние годы вспомогательных репродуктивных технологий (ВРТ) привело к повышению частоты наступления индуцированной беременности (ИБ), а проблема ее сохранения и рождения здоровых детей приобрела особую актуальность. ИБ – беременность, наступившая в результате применения индукторов овуляции: препаратов для стимуляции функции яичников, широко используемых для восстановления фертильности при ановуляторной форме бесплодия и в программах экстракорпорального оплодотворения (ЭКО) и переноса эмбриона (ПЭ) в матку.
Стимуляция овуляции сопровождается одновременным ростом нескольких, а иногда многих фолликулов (в отличие от спонтанного цикла) и, соответственно, образованием множества желтых тел. Эти гормонально-активные структуры секретируют стероидные гормоны, концентрация которых в десятки раз превышает физиологические. Повышенная секреция половых стероидов сохраняется длительное время после отмены индуктора овуляции, что в ряде случаев приводит к существенному изменению гомеостаза в организме женщины и развитию синдрома гиперстимуляции яичников. В случае наступления беременности повышенные концентрации стероидных гормонов могут сохраняться вплоть до окончательного формирования плаценты с последующим постепенным регрессом.
Известно, что стимулированные беременности относятся к группе риска по развитию осложнений: высокой частоты ранних репродуктивных потерь, многоплодия, раннего гестоза, тяжелого синдрома гиперстимуляции яичников, фетоплацентарной недостаточности, угрозы преждевременных родов [1]. В связи с этим ведение стимулированного цикла и I триместра ИБ требует тщательного динамического наблюдения и гормонального контроля. Высокая стероидная нагрузка вследствие гиперстимуляции яичников, а также прием большого числа гормональных препаратов влияют на метаболизм тиреоидных гормонов, приводят к гиперстимуляции ЩЖ, что, в свою очередь, может усугубить неблагоприятное течение беременности и негативно отразиться на развитии плода.
ЭМБРИОЛОГИЯ И ФИЗИОЛОГИЯ ЩЖ ПЛОДА
Закладка ЩЖ происходит на 3–4-й неделе эмбрионального развития. Примерно в это же время из нервной пластинки происходит закладка центральной нервной системы (ЦНС) – начинаются процессы дендритного и аксонального роста, а также синаптогенез, нейрональная миграция и миелинизация, которые не могут адекватно развиваться без достаточного количества тиреоидных гормонов. ЩЖ плода приобретает способность захватывать йод только с 10–12-й недели беременности, а синтезировать и секретировать тиреоидные гормоны – только с 15-й недели. Таким образом, практически всю 1-ю половину беременности ЩЖ у плода еще не функционирует, а его развитие в полной мере зависит от тиреоидных гормонов беременной.
ДИАГНОСТИКА ЗАБОЛЕВАНИЙ ЩЖ ВО ВРЕМЯ БЕРЕМЕННОСТИ
Как указывалось, принципы диагностики заболеваний ЩЖ во время беременности отличаются от общепринятых:
БЕРЕМЕННОСТЬ И ЙОДОДЕФИЦИТНЫЕ ЗАБОЛЕВАНИЯ
Йододефицитными заболеваниями (ЙДЗ), по определению ВОЗ, обозначаются все патологические состояния, развивающиеся в популяции вследствие йодного дефицита, которые могут быть предотвращены при нормализации потребления йода. Спектр ЙДЗ весьма широк, при этом наиболее тяжелые из них напрямую связаны с нарушениями репродуктивной функции или развиваются перинатально (врожденные аномалии, эндемический кретинизм, неонатальный зоб, гипотиреоз, снижение фертильности).
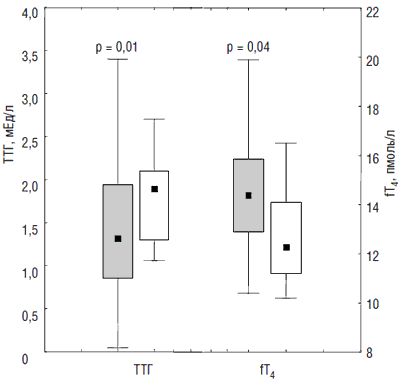
Перечисленные выше механизмы стимуляции ЩЖ беременной носят физиологический характер, обеспечивая адаптацию эндокринной системы женщины к беременности, и при наличии адекватных количеств основного субстрата синтеза тиреоидных гормонов – йода – не будут иметь каких-либо неблагоприятных последствий. Пониженное поступление йода во время беременности приводит к хронической стимуляции ЩЖ, относительной гипотироксинемии и формированию зоба как у матери, так и у плода. В ряде исследований показано, что даже в условиях легкого йодного дефицита уровень fТ4 в I триместре беременности оказывается на 10–15% ниже такового у женщин, получающих йодную профилактику [6]. По данным нашего исследования, при сравнении уровня ТТГ и fT4 в группах женщин без тиреоидной патологии, получавших и не получавших йодную профилактику, выяснилось, что к концу беременности уровень ТТГ был статистически значимо ниже, а fT4 – выше у женщин, получавших 150–200 мкг йодида калия [2] (рис. 1).
Рис. 1. Уровни ТТГ и fT в III триместре беременности у женщин, 4 получавших (темным) и не получавших (светлым) индивидуальную йодную профилактику (Me [25%, 75%], min, max) [2]
Важно отметить, что термин «относительная гестационная гипотироксинемия» сегодня имеет лишь теоретическое обоснование, поскольку конкретные диагностические критерии для него отсутствуют. Другими словами, пока это не диагноз, который может быть поставлен при гормональном обследовании беременной; под этим термином подразумевают феномен, при котором по разным причинам уровень Т4 у беременной женщины не достигает должного для этого физиологического состояния, но сохраняется в пределах нормы для здоровых вне беременности. Как уже указывалось, продукция Т4 в 1-й половине беременности для адекватного развития плода должна увеличиться на 30–50%. В ситуации, когда женщина проживает в условиях йодного дефицита, ее ЩЖ еще до беременности функционирует, в той или иной степени затрачивая свои резервные возможности, и даже использования мощных компенсаторных механизмов в ряде случаев может не хватить для обеспечения столь значительного увеличения продукции тиреоидных гормонов. В результате гиперстимуляция ЩЖ не способствует к должному результату, а приобретает патологическое значение, приводя к формированию у беременной зоба. Именно с этим феноменом и связывается патогенез нарушений психомоторного развития плода в условиях йодного дефицита.
Как уже указывалось, физиологическая гиперстимуляция ЩЖ беременной в условиях йодного дефицита оказывается мощным зобогенным фактором. Как показало проведенное нами исследование случайной выборки беременных, обращающихся для постановки на учет в женскую консультацию, у 24% из них был увеличен объем ЩЖ (см. табл. 1) [5].
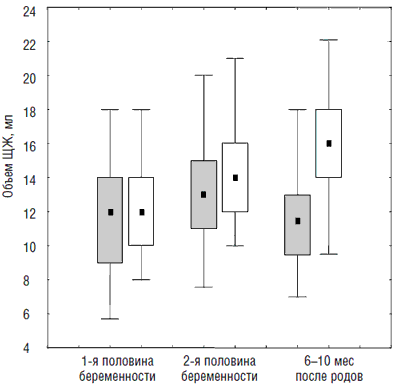
Восполнение дефицита йода с ранних сроков беременности ведет к коррекции указанных изменений. Так, в нашем исследовании, изучавшем динамику объема ЩЖ во время беременности, у женщин, получавших и не получавших йодную профилактику (рис. 2), выяснилось, что в обеих группах ко 2-й половине беременности произошло закономерное и статистически значимое увеличение объема ЩЖ, в большей степени выраженное в группе женщин, не получавших йодную профилактику. После родов в случае отсутствия йодной профилактики происходило дальнейшее увеличение объема ЩЖ, что, видимо, связано с сохранением высокой потребности в йоде в период грудного вскармливания. У женщин, получавших дополнительно 150–200 мкг йода ежедневно, на протяжении 6–10 мес после родов происходило уменьшение объема ЩЖ [2].
Рис. 2. Динамика объема ЩЖ в период беременности и после родов у женщин без патологии ЩЖ, получавших (темным) и не получавших (светлым) индивидуальную йодную профилактику (Me [25%, 75%], min, max) [2]
Для восполнения дефицита йода используются различные варианты йодной профилактики. Наиболее эффективным методом, рекомендуемым ВОЗ и другими международными организациями, является массовая (популяционная) йодная профилактика, которая заключается в йодировании пищевой соли. Поскольку беременность является периодом наибольшего риска формирования самых тяжелых ЙДЗ, уже на этапе планирования беременности женщинам целесообразно назначение индивидуальной йодной профилактики физиологическими дозами йода (200 мкг/сут. – например, одна таблетка препарата «ЙодБаланс-200» ежедневно).
ГИПОТИРЕОЗ И БЕРЕМЕННОСТЬ
Таблица 2. Осложнения некомпенсированного гипотиреоза при беременности (в %) [4]
| Осложнение | Манифестный гипотиреоз | Субклинический гипотиреоз |
| Гипертензия, преэклампсия | 22 | 15 |
| Отслойка плаценты | 5 | 0 |
| Низкая масса тела плода | 16,6 | 8,7 |
| Внутриутробная гибель | 6,6 | 1,7 |
| Пороки развития | 3,3 | 0 |
| Послеродовое кровотечение | 6,6 | 3,5 |
Заместительная терапия гипотиреоза во время беременности требует выполнения ряда условий:
БЕРЕМЕННОСТЬ И АУТОИММУННЫЙ ТИРЕОИДИТ
Аутоиммунный тиреоидит (АИТ) является основной причиной спонтанного гипотиреоза. Если диагностика последнего не вызывает особых сложностей (определение уровня ТТГ), то при отсутствии снижения функции ЩЖ диагноз АИТ зачастую носит лишь вероятностный характер. Тем не менее при АИТ, когда ЩЖ поражена аутоиммунным процессом, ее дополнительная физиологическая стимуляция, происходящая во время беременности, может не достичь своей цели; в этой ситуации, как и при йодном дефиците, у женщины не произойдет повышения продукции тиреоидных гормонов, необходимого для адекватного развития плода в 1-й половине беременности. Таким образом, АИТ во время беременности несет риск манифестации гипотиреоза у женщины и относительной гипотироксинемии у плода.
Основную сложность создает выделение среди женщин с отдельными признаками АИТ группы с максимальным риском развития гипотироксинемии. Так, распространенность носительства АТ-ТПО с уровнем выше 100 мЕд/л, как указывалось, достигает среди беременных 10%, а зоба – порой 20% (см. табл. 1). В связи с этим очевидно, что не всякое повышение уровня АТ-ТПО свидетельствует об АИТ и о существенном риске развития гипотироксинемии. При выявлении повышенного уровня АТ-ТПО без других признаков АИТ необходима динамическая оценка функции ЩЖ во время беременности (в каждом триместре).
Предложено проводить скрининг нарушений функций щитовидной железы у всех женщин на ранних сроках беременности
Как указывалось выше, в ранние сроки беременности в норме характерен низкий или даже подавленный (у 20–30% женщин) уровень ТТГ (2,5 мЕд/л на ранних сроках беременности у женщин – носительниц АТ-ТПО может косвенно свидетельствовать о снижении функциональных резервов ЩЖ и повышенном риске развития относительной гипотироксинемии [3, 7].
Возникает вопрос: каким образом выявить женщин – носительниц АТ-ТПО, а среди них – группу с повышенным риском развития гипотироксинемии, поскольку носительство АТ-ТПО не сопровождается какими-либо симптомами? Специфические клинические симптомы чаще отсутствуют и при гипотиреозе (даже манифестном, не говоря уже о субклиническом). Принимая во внимание высокую распространенность носительства АТ-ТПО и гипотиреоза в популяции, а также в силу ряда других причин, перечисленных ниже, ряд авторов и крупные эндокринологические ассоциации предложили проводить скрининг нарушений функции ЩЖ у всех женщин на ранних сроках беременности.
Аргументами в пользу проведения скрининга на нарушение функции ЩЖ и носительство АТ-ТПО у беременных являются следующие положения:
Предлагаемый скрининг базируется на определении в указанные сроки уровня ТТГ и АТ-ТПО (см. схему). В случае ИБ скрининг на нарушения функции ЩЖ целесообразно проводить в самые ранние сроки (лучше – еще во время определения β-субъединицы ХГ для констатации беременности). Если уровень ТТГ превышает 2,5 мМЕ/л, женщине показана терапия L-T4 (эутирокс).
Диагностика гипотиреоза во время беременности
| ТТГ на ранних сроках беременности (особенно при носительстве АТ-ТПО) | |
| ↓ | ↓ |
| ТТГ 2,5 мЕд/л | |
| ↓ | ↓ |
| 1. Динамическое наблюдение 2. Скрининг на тиреоидит послеродовый | L–Т4 |
АНТИТИРЕОИДНЫЕ АНТИТЕЛА И РИСК САМОПРОИЗВОЛЬНОГО ПРЕРЫВАНИЯ БЕРЕМЕННОСТИ
Многие работы показывают, что у женщин с повышенным уровнем АТ-ТПО даже без нарушений функции ЩЖ повышен риск спонтанного прерывания беременности на ранних сроках [10], патогенез которого пока не выяснен. Вряд ли есть прямая причинно-следственная связь между ним и носительством АТ-ТПО. Возможно, антитиреоидные антитела являются маркером генерализованной аутоиммунной дисфункции, в результате которой и происходит выкидыш. Таким образом, какое-либо воздействие на собственно аутоиммунный процесс в ЩЖ не приводит к снижению риска прерывания беременности и поэтому оно не требуется. Кроме того, несмотря на отсутствие каких-либо мер патогенетического воздействия на аутоиммунные процессы в ЩЖ, следует помнить о том, что носительницы АТ-ТПО входят в группу риска самопроизвольного прерывания беременности, а потому требуют специального наблюдения со стороны акушеров-гинекологов. Особенно большое значение приобретает нормальная функция ЩЖ в программах ВРТ. Результаты недавних исследований, посвященных этой проблеме, показали, что уровень ТТГ значительно выше у женщин с низким качеством ооцитов и при неудачных попытках применения программ ВРТ. Кроме того, отмечена высокая частота носительства АТ-ЩЖ у женщин с неудачными попытками ЭКО [9, 11, 13]. Все это позволяет предположить, что уровень ТТГ является одним из показателей прогноза эффективности программ ВРТ и свидетельствует о важной роли тиреоидных гормонов в физиологии ооцитов. Результаты изучения функции ЩЖ на ранних сроках ИБ после ЭКО продемонстрировали выраженное повышение концентрации ТТГ и снижение концентрации fТ4 у женщин с АТ-ТПО (по сравнению с аналогичным показателем у женщин без антител), что свидетельствует о снижении компенсаторных возможностей ЩЖ на фоне ИБ у женщин с АТ-ЩЖ [12].
Как известно, стимуляция суперовуляции, проводимая в программах ЭКО с целью получения максимального количества ооцитов, сопровождается высокими уровнями эстрогенов в крови. Гиперэстрогения за счет ряда приспособительных механизмов (повышение уровня ТСГ в печени, связывание дополнительного количества свободных тиреоидных гормонов и, как следствие, снижение уровня последних) приводит к повышению уровня ТТГ. Это способствует повышенной стимуляции ЩЖ, которая вынуждена задействовать свои резервные возможности. Поэтому у женщин с АТ-ЩЖ даже при исходно нормальной функции ЩЖ повышается риск развития относительной гипотироксинемии в ранние сроки ИБ.
Таким образом, как стимуляция суперовуляции, так и носительство АТ-ЩЖ являются факторами, снижающими нормальный функциональный ответ ЩЖ, необходимый для адекватного развития ИБ, а АТ-ЩЖ могут быть ранним маркером риска неблагоприятного прогноза беременности после ЭКО и ПЭ.
БЕРЕМЕННОСТЬ И ТИРЕОТОКСИКОЗ
Тиреотоксикоз во время беременности развивается относительно редко (в 1–2 на 1000 беременностей). Практически все случаи тиреотоксикоза у беременных женщин связаны с болезнью Грейвса (БГ). Согласно современным представлениям, выявление БГ не является показанием для прерывания беременности, поскольку в настоящее время разработаны эффективные и безопасные методы консервативного лечения токсического зоба.
Диагностика БГ в период беременности базируется на комплексе клинических данных и результатов лабораторно–инструментального исследования, при этом наибольшее число диагностических ошибок связано с дифференциальной диагностикой БГ и так называемого транзиторного гестационного гипертиреоза. Последний не требует какого-либо лечения и постепенно, с увеличением срока беременности, проходит самостоятельно.
Наибольшее число диагностических ошибок связано с дифференциальной диагностикой болезни Грейвса и транзиторного гестационного гипертиреоза
Основной целью лечения тиреостатиками БГ при беременности является поддержание уровня fT4 на верхней границе нормы или несколько выше нормы с использованием минимальных доз препаратов.
Принципы лечения БГ во время беременности таковы:
Представленный краткий обзор проблемы оставил за рамками обсуждения как большое число частных практических аспектов (например, особенности интерпретации отдельных показателей при оценке функции ЩЖ во время беременности), так и крупных проблем, среди которых – послеродовые аутоиммунные тиреопатии (послеродовый тиреоидит, послеродовая манифестация БГ), вопросы диагностики и лечения различных форм зоба (в том числе узлового) и рака ЩЖ, патология ЩЖ новорожденного, индуцированная заболеванием ЩЖ матери и ее лечением. Нашей задачей было, скорее, обозначить проблему, стоящую на стыке эндокринологии, и гинекологии и приобретающую все большую актуальность по мере развития ВРТ и совершенствования технологий, использующихся в диагностике и лечении заболеваний ЩЖ.
ЛИТЕРАТУРА
1. Назаренко Т. А., Дуринян Э. Р., Чечурова Т. Н. Эндокринное бесплодие у женщин. Диагностика и лечение. – М., 2004; 72.
2. Фадеев В. В., Лесникова С. В., Мельниченко Г. А. Функциональное состояние щитовидной железы у беременных женщин в условиях легкого йодного дефицита // Пробл. эндокринол. – 2003; 6: 23–28.
3. Фадеев В. В., Лесникова С. В., Мельниченко Г. А. Функциональное состояние щитовидной железы у беременных женщин–носительниц антител к тиреоидной пероксидазе // Пробл. эндокринол. – 2003; 5: 23–29.
4. Brent G. A. Maternal hypothyroidism: recognition and management // Thyroid. – 1999; 99: 661–665.
5. Fadeyev V., Lesnikova S., Melnichenko G. Prevalence of thyroid disorders in pregnant women with mild iodine deficiency // Gynecol. Endocrinol. – 2003; 17: 413–418.
6. Glinoer D., De Nayer P., Delange F. et al. A randomized trial for the treatment of mild iodine deficiency during pregnancy: maternal and neonatal effects // J. Clin. Endocrinol. Metab. – 1995; 80: 258–269.
7. Glinoer D., Riahi M., Gruen J. P. et al. Risk of subclinical hypothyroidism in pregnant women with asymptomatic autoimmune thyroid disorders // J. Clin. Endocrinol. Metab. – 1994; 79: 197–204.
8. Glinoer D. The regulation of thyroid function in pregnancy: pathways of endocrine adaptation from physiology to pathology // Endocr. Rev. – 1997; 18: 404–433.
9. Kim C. H., Chae H. D., Kang B. M. et al. Influence of antithyroid antiboies in euthyroid women on in vitro fertilization–embryo transfer outcome // Am. J. Reprod. Immunol. – 1998; 40 (1): 2–8.
10. Matalon S. T., Blank M., Ornoy A. et al. The association between anti– thyroid antibodies and pregnancy loss // Am. J. Reprod. Immunol. – 2001; 45 (2): 72–77.
11. Poppe K. Glinoer D. Thyroid autoimmunity and hypothyroidism before and during pregnancy // Hum. Reprod. Update. – 2003; 9 (2): 149–161.
12. Рoppe K., Glinoer D., Tournaye H. et al. Impact of ovarian hyperstimula-tion on thyroid function in women with and without thyroid autoimmunity // J. Clin. Enocrinol. Metab. – 2004; 89 (8): 3808–3812.
13. Poppe K., Velkeniers B. Female infertility and the thyroid // Best Pract. Res. Clin. Endocrinol. Metab. – 2004; 18 (2): 153–165.