выпотная жидкость что это
Видео
ВЫПОТНЫЕ ЖИДКОСТИ. ТРАНССУДАТЫ И ЭКССУДАТЫ. ЦИТОЛОГИЧЕСКОЕ ИССЛЕДОВАНИЕ
Еще фото
Автор (ы): О.Ю. КАМЫШНИКОВ ветеринарный врач-патоморфолог, «Ветеринарный центр патоморфологии и лабораторной диагностики доктора Митрохиной Н.В.»
Журнал: №6-2017
Ключевые слова: транссудат, экссудат, выпот, асцит, плеврит
Key words: transudate, exudate, effusion, ascites, pleurisy
Исследование выпотных жидкостей в настоящее время имеет высокую значимость в диагностике патологических состояний. Полученные данные этого исследования позволяют врачу-клиницисту получить информацию о патогенезе образования выпота и корректно организовать лечебные мероприятия. Однако на пути диагностики всегда возникают определенные сложности, способные привести в диагностическую ловушку. Необходимость в данной работе появилась в связи с растущей потребностью в освоении и применении метода исследования выпотных жидкостей в клинике врачами клинической лабораторной диагностики и врачами-цитологами. Поэтому внимание будет уделено как главным задачам врачей-лаборантов – дифференцировать выпот на транссудат и экссудат, так и важнейшей задаче врачей-цитологов – верифицировать клеточный компонент жидкости и сформулировать цитологическое заключение.
Сокращения: ЭС – экссудат, ТС – транссудат, Ц – цитология, МК – мезотелиальные клетки.
Хотелось бы осветить немного исторических данных, сформировавших современный образ лабораторной диагностики выпотных жидкостей. Исследование жидкостей из серозных полостей применялось уже XIX в. В 1875 г. H.J. Quincke и в 1878 г. E. Bocgehold указывали на такие характерные признаки опухолевых клеток, как жировая дегенерация и большие размеры по сравнению с мезотелиальными клетками (МК). Успех подобных исследований был относительно небольшим, так как метода исследования фиксированных и окрашенных препаратов еще не существовало. Пауль Эрлих в 1882 г. и М.Н. Никифоров в 1888 г. описали специфические методы фиксации и окрашивания биологических жидкостей, таких как мазки крови, выпотные жидкости, отделяемое и т.д. J.C. Dock (1897) указал, что признаками раковых клеток служат значительное увеличение размера ядер, изменение их формы и расположения. Он отметил также атипию мезотелия при воспалении. Румынский патологоанатом и микробиолог A. Babes создал основу современного цитологического метода с использованием азуровых красителей. Дальнейшее развитие метода происходило совместно с вхождением в практическую медицину лабораторной диагностики, которая в нашей стране включила в ряды своих специалистов врачей-цитологов. Клиническая цитология в СССР как метод клинического обследования больных начала применяться в 1938 г. Н.Н. Шиллер-Волковой. Развитие клинической лабораторной диагностики в ветеринарной медицине происходило с значительным отставанием, так, первый фундаментальный труд отечественных врачей и ученых этой области знания увидел свет лишь в 1953–1954 гг. Это был трехтомник «Ветеринарные методы исследования в ветеринарии» под редакцией проф. С.И. Афонского, д.в.н. М.М. Иванова, проф. Я.Р. Коваленко, где впервые методы лабораторной диагностики, несомненно экстраполированные из сферы медицины человека, были доступно изложены. С тех давних пор по настоящее время метод исследования выпотных жидкостей постоянно совершенствовался, опираясь на фундамент приобретенных ранее знаний, и сейчас занимает неотъемлемую часть любого клинико-диагностического лабораторного исследования.
В данной работе предпринята попытка осветить основы и суть лабораторного исследования выпотных жидкостей.
Выпотными жидкостями называются компоненты плазмы крови, лимфы, тканевой жидкости, которые накапливаются в серозных полостях. По общепринятому убеждению, выпот – это жидкость в полостях тела, а в тканях по тому же принципу скапливается отечная жидкость. Серозные полости тела – это узкий промежуток между двумя листками серозной оболочки. Серозные оболочки – это пленки, происходящие из мезодермы, представленные двумя листками: париетальным (пристеночным) и висцеральным (органным). Микроструктура париетального и висцерального листка представлена шестью слоями:
2. пограничная мембрана;
3. поверхностный волокнистый коллагеновый слой;
4. поверхностная неориентированная сеть эластических волокон;
5. глубокая продольная эластическая сеть;
6. глубокий решетчатый слой коллагеновых волокон.
Мезотелий – однослойный плоский эпителий, состоящий из плотно прилегающих друг к другу полигональных клеток. Несмотря на свою эпителиальную форму, мезотелий имеет мезодермальное происхождение. Клетки весьма разнообразны по своим морфологическим свойствам. Можно наблюдать двуядерные и трехъядерные клетки. Мезотелий постоянно секретирует жидкость, выполняющую скользяще-амортизационную функцию, способен к крайне интенсивной пролиферации, проявляет характеристики соединительной ткани. На поверхности МК находится множество микроворсинок, увеличивающих поверхность всей оболочки серозной полости приблизительно в 40 раз. Волокнистый слой соединительной ткани листков серозных оболочек определяет их подвижность. Кровоснабжение серозной оболочки висцерального листка осуществляется за счет сосудов того органа, который она покрывает. А для париетального листка основой системы кровообращения является широкопетлистая сеть артерио-артериолярных анастомозов. Капилляры располагаются сразу под мезотелием. Лимфоотток от серозных оболочек хорошо развит. Лимфатические сосуды сообщаются с серозными пространствами благодаря особым отверстиям – стоматам. По причине этого даже незначительная закупорка дренажной системы может привести к накоплению жидкости в серозной полости. А анатомические свойства кровоснабжения располагают к быстрому возникновению кровотечения при раздражении и повреждении мезотелия.
Клиническая лабораторная диагностика выпотных жидкостей
При лабораторном исследовании решается вопрос принадлежности выпота к транссудату или экссудату, оцениваются общие свойства (макроскопический вид жидкости): цвет, прозрачность, консистенция.
Жидкость, скапливающаяся в серозных полостях без воспалительной реакции, называется транссудатом. Если жидкость собирается в тканях, то имеем дело с отеком (edema). Транссудат может накапливаться в перикарде (hydropericardium), брюшной полости (ascites), плевральной полости (hydrothorax), между оболочками яичка (hydrocele).Транссудат обычно бывает прозрачным, почти бесцветным или с желтоватым оттенком, реже слегка мутноватым из-за примеси слущенного эпителия, лимфоцитов, жира и др. Удельный вес не превышает 1,015 г/мл.
Образование транссудата может быть вызвано следующими факторами.
Одной фразой охарактеризовать образование транссудата можно так: транссудат возникает, когда гидростатическое или коллоидно-осмотическое давление изменяется в той мере, что жидкость, фильтрующаяся в серозную полость, превышает объем реабсорбции.
Экссудатами называются жидкости, которые накапливаются в полостях тела в результате воспалительного процесса. Образование экссудата вызывается микрофлорой (бактерии, грибы), вирусами, паразитами, попаданием в полость желчи, секрета желудка, поджелудочной железы, содержимого желудочно-кишечного тракта, диссеминацией клеток опухоли по серозным полостям.
Макроскопические характеристики экссудатов позволяют отнести их к следующим видам.
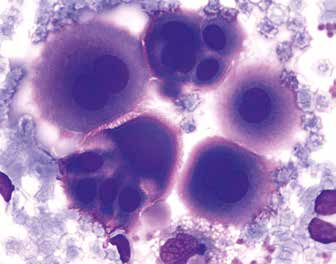
1. Серозный экссудат может быть прозрачным или мутным, желтоватым или бесцветным (что определяется присутствием билирубина), разной степени мутности (рис. 1).
2. Серозно-гнойный и гнойный экссудат – мутная, желтовато-зеленая жидкость с обильным рыхлым осадком. Гнойный экссудат встречается при эмпиеме плевры, перитоните и др. (рис. 2).
3. Гнилостный экссудат – мутная жидкость серо-зеленого цвета с резким гнилостным запахом. Гнилостный экссудат характерен для гангрены легкого и других процессов, сопровождающихся распадом ткани.
4. Геморрагический экссудат – прозрачная или мутная жидкость, красновато- или буровато-коричневого цвета. Количество эритроцитов может быть различным: от небольшой примеси, когда жидкость имеет слабо-розовую окраску, до обильной, когда она сходна с цельной кровью. Наиболее частой причиной геморрагического выпота является новообразование, однако геморрагический характер жидкости большого диагностического значения не имеет, поскольку наблюдается и при ряде неопухолевых заболеваний (травма, инфаркт легкого, плеврит, геморрагический диатез). В то же время при злокачественных процессах с обширной диссеминацией опухоли по серозной оболочке может быть серозный, прозрачный выпот (рис. 3).
5. Хилезный экссудат – мутная жидкость молочного цвета, содержащая во взвешенном состоянии мельчайшие жировые капли. При добавлении эфира жидкость просветляется. Такой выпот обусловлен попаданием в серозную полость лимфы из разрушенных крупных лимфатических сосудов, абсцессом, инфильтрацией сосудов опухолью, филяриозом, лимфомой и др. (рис. 4).
6. Хилусоподобный экссудат – молочно-мутная жидкость, появляющаяся в результате обильного распада клеток с жировым перерождением. Так как кроме жира данный экссудат содержит большое число жироперерожденных клеток, добавление эфира оставляет жидкость мутной или просветляет ее незначительно. Хилусоподобный экссудат характерен для выпотных жидкостей, появление которых связано с атрофическим циррозом печени, злокачественными новообразованиями и др.
7. Холестериновый экссудат – густая желтоватого или буроватого цвета с перламутровым оттенком жидкость с блестящими хлопьями, состоящими из скоплений кристаллов холестерина. Примесь разрушенных эритроцитов может придавать выпоту шоколадный оттенок. На стенках пробирки, смоченной выпотом, видны слепки кристаллов холестерина в виде мельчайших блесток. Такой характер имеет осумковавшийся выпот, который длительно существует (иногда несколько лет) в серозной полости. При определенных условиях – обратном всасывании из серозной полости воды и некоторых минеральных компонентов экссудата, а также при отсутствии притока жидкости в замкнутую полость – экссудат любой этиологии может приобрести характер холестеринового.
8. Слизистый экссудат – содержит значительное количество муцина и псевдомуцина, может встречаться при мезотелиоме, слизеобразующих опухолях, псевдомиксоме.
9. Фибринозный экссудате– содержит значительное количество фибрина.
Встречаются также смешанные формы экссудата (серозно-геморрагический, слизисто-геморрагический, серозно-фибринозный).
В нативной выпотной жидкости необходимо провести исследование цитоза. Для этого сразу после пункции жидкость забирают в пробирку с ЭДТА, чтобы предотвратить ее сворачивание. Цитоз, или клеточность (в данном методе определяется только количество ядросодержащих клеток) проводят по стандартной методике в камере Горяева или на гематологическом анализаторе в режиме подсчета цельной крови. За количество ядерных клеток принимают значение WBC (white blood cell, или лейкоцитов) в тысячах клеток на миллилитр жидкости.
После определения цитоза жидкость можно центрифугировать с получением осадка для микроскопического исследования. Надосадочная жидкость, или супернатант, также может исследоваться на содержание белка, глюкозы и т.д. Однако не все биохимические параметры могут быть определены из жидкости с ЭДТА, поэтому рекомендовано также вместе с взятием выпота в пробирку с антикоагулянтом одновременно брать жидкость и в чистую сухую пробирку (например, центрифужную или для биохимического исследования). Отсюда следует, что для исследования выпотной жидкости в лаборатории необходимо получить материал как минимум в двух емкостях: пробирке с ЭДТА и в чистой сухой пробирке, а жидкость должна помещаться туда непосредственно сразу после эвакуации ее из полости тела.
Исследование осадка производится в лаборатории врачом-лаборантом или врачом-цитологом. Чтобы осадить выпотную жидкость, необходимо ее центрифугировать при 1500 об/мин в течение 15–25 минут. В зависимости от вида выпота образуется различный осадок по количеству и качеству (может быть сероватым, желтоватым, кровянистым, однослойным или двухслойным, изредка трехслойным). В серозном прозрачном выпоте осадка может быть крайне мало, его характер мелкозернистый, цвет серовато-белый. В мутном гнойном или хилезном выпоте с большим количеством клеток осадок образуется обильный, крупнозернистый. В геморрагическом выпоте с большой примесью эритроцитов образуется двухслойный осадок: верхний слой в виде белесоватой пленки и нижний в виде плотного скопления эритроцитов. А при разделении осадка на 3 слоя верхний чаще представлен компонентом разрушенных клеток и детрита. При приготовлении мазков на предметных стеклах материал из осадка берется из каждого слоя и приготавливается не менее 2-х мазков. При однослойном осадке рекомендовано изготавливать не менее 4-х стекол. При скудном количестве осадка готовится 1 мазок с максимальным количеством материала в нем.
Высушенные на воздухе при комнатной температуре мазки фиксируются и окрашиваются азур-эозином по стандартному методу (Романовского-Гимзы, Паппенгейма-Крюкова, Лейшмана, Нохта, Райта и т.д.).
Дифференциальная диагностика транссудатов и экссудатов
Чтобы дифференцировать транссудат от экссудата, можно пользоваться несколькими методами, в основе которых лежит определение физических и биохимических параметров жидкости. Различие основано на содержании белка, типе клеток, цвете жидкости и ее удельном весе.
Транссудат, в отличие от экссудата, — выпот невоспалительного происхождения, причем это жидкость, которая накапливается в полостях тела в результате влияния системных факторов регуляции гомеостаза на образование и резорбцию жидкости. Удельный вес транссудата ниже, чем у экссудатов, и составляет менее 1,015 г/мл против 1,015 и более у экссудатов. Содержание общего белка у транссудатов составляет менее 30 г/л против значения, превышающего 30 г/л у экссудатов. Существует качественная проба, позволяющая верифицировать транссудат от экссудата. Это широко известная проба Ривальта. Она вошла в лабораторную практику более 60 лет назад и занимала важное место в диагностике выпотных жидкостей вплоть до развития биохимических методов и их упрощения и доступности, что сделало возможным перейти от качественного метода пробы Ривальта к количественным характеристикам содержания белка. Однако сейчас многими исследователями предлагается использовать пробу Ривальта для быстрого и достаточно точного получения данных о выпоте. Поэтому необходимо немного описать эту пробу.
В узкий цилиндр со слабым раствором уксусной кислоты (100 мл дистиллированной воды + 1 капля ледяной уксусной кислоты) добавляют по каплям исследуемую выпотную жидкость. Если эта капля, падая вниз, дает тянущуюся за ней полоску помутнения, то жидкость является экссудатом. Транссудаты положительную пробу не дают или дают слабо положительную кратковременную реакцию помутнения.
«Цитологический атлас собак и кошек» (2001) Р. Раскин и Д. Мейер предлагают выделять следующие типы серозных жидкостей: транссудаты, модифицированные транссудаты и экссудаты.
Модифицированный транссудат является переходной формой от транссудата к экссудату, содержит «промежуточные значения» концентрации белка (между 25 г/л и 30 г/л) и удельного веса (1,015–1,018). В современной отечественной литературе термин «модифицированный транссудат» не приводится. Однако допускаются формулировки «больше данных за транссудат» или «больше данных за экссудат» на основании результатов параметров дифференциальных характеристик.
В табл. 1 приведены параметры, определение которых позволяет верифицировать транссудат от экссудата.
Табл. 1. Дифференциальные характеристики транссудатов и экссудатов
Биологический материал — выпотные жидкости
Исследование выпотных жидкостей
Серозная полость — узкий промежуток между двумя листками серозной оболочки. К серозным оболочкам относят:
В серозных полостях находится строго определенное количество серозной жидкости, которая обеспечивает «смазку» серозной оболочки, необходимую для выполнения ее основных функций. В перикардиальной полости присутствует около 1-2 мл чистой серозной жидкости (перикардиальной), в плевральной — около 10 мл жидкости (плевральной), в брюшной — около 50 мл жидкости (перитонеальной). Серозная жидкость — это ультрафильтрат плазмы крови, транссудат, который постоянно продуцируется и реабсорбируется и служит своеобразной смазкой, обеспечивающей скольжение органов при дыхании, сердечных и перистальтических сокращениях и т.д. В клинической практике жидкости серозных полостей, образующиеся при патологических процессах, принято называть выпотными жидкостями.
Условия получения качественного материала
Эвакуацию выпота проводят пункцией серозной полости. Пунктат высвобождают в чистую сухую, а при необходимости в стерильную посуду. Пункцию должен проводить лечащий врач или процедурная медицинская сестра. В лабораторию следует доставить максимальное количество жидкости (при возможности всю полученную жидкость). Желательно получить достаточный объем жидкости для биохимических, бактериологических и цитологических исследований.
В случае получения слишком большого объема жидкости в лабораторию можно доставить лишь ее часть (около 1 л) и обязательно последнюю порцию, так как она наиболее богата клеточными элементами. Серозная жидкость при хранении может свернуться. Для исследования рекомендуют разделить пробу: 10 мл нативной жидкости будет использовано для биохимических и серологических исследований.
Для бактериологического исследования забор жидкости следует проводить в стерильные пробирки. Если предполагается исследование аэробной и анаэробной микрофлоры, жидкость для бактериологического анализа нужно забирать в две разные пробирки. Для анаэробной микрофлоры необходимы соответствующие (анаэробные) условия транспортировки. Если предполагается исследовать выпот на выявление микобактерий туберкулеза, стерильности не требуется, на исследование берут примерно 20 мл жидкости.
К остальной жидкости рекомендуют добавить антикоагулянты или стабилизаторы:
Если проводят биохимическое исследование, одновременно следует отобрать 5 мл венозной крови для определения градиента «сыворотка — выпотная жидкость» для альбумина, α-амилазы, билирубина, холестерина, общего белка, ЛДГ и триглицеридов.
В мировой литературе для предупреждения свертывания жидкости часто рекомендуют использовать 5% раствор цитрата натрия. Однако, если есть возможность исследовать жидкость сразу после ее эвакуации, добавления цитрата натрия лучше избегать. Раствор может влиять на морфологию клеток, вызывая их деструкцию, а также изменять реакцию среды, что, в свою очередь, может привести к плохому прокрашиванию препаратов. К тому же, как показали практические наблюдения, жидкость далеко не всегда подвергается свертыванию. Предпочтительнее разделить полученную жидкость на порции и поместить в отдельные сосуды. Нативную жидкость, в которую ничего не добавляли, следует немедленно подвергнуть исследованию, в другие сосуды необходимо добавить антикоагулянты и стабилизаторы.
Исследование клеточного состава свернувшейся жидкости недопустимо, поскольку клетки при свертывании поглощаются сгустком и в осадок центрифугата не выпадают или обнаруживаются в незначительном количестве. В практической работе цитологам приходится сталкиваться с необходимостью анализировать свернувшуюся жидкость. В этом случае ее следует исследовать гистологической техникой срезов.
Транссудат и экссудат
Транссудат — жидкость, скапливаемая в полостях тела, образуется в результате влияния системных факторов на образование жидкости и ее резорбцию. При транссудативном выпоте листки серозных оболочек не вовлечены в первичный патологический процесс. Транссудат возникает в случаях, когда гидростатическое или коллоидно-осмотическое давление изменяется в такой мере, что жидкость, фильтрующаяся в серозную полость, превышает объем реабсорбции. Это бывает чаще всего в результате:
Транссудат, скапливаемый в плевральных полостях, называют гидротораксом, в брюшной полости — асцитом, в полости перикарда — гидроперикардом.
Транссудат обычно бывает прозрачным, почти бесцветным или с желтоватым оттенком, реже — слегка мутноватым из-за примеси слущенного эпителия, лимфоцитов, липоцитов; удельный вес не превышает 1,015 г/мл.
Экссудат образуется в результате поражения серозных оболочек, чаще всего из-за повышения проницаемости капилляров оболочек, но может возникнуть и при нарушении лимфатического оттока из серозной полости. При инфекциях, некоторых системных заболеваниях (ревматоидном артрите, системной красной волчанке) экссудат формируется в результате нарушения проницаемости капилляров, при опухолевом росте причиной его формирования часто бывает блокада лимфатической системы. Однако эта закономерность не является всеобщей: так, при тяжелом воспалительном процессе, в частности при бактериальной эмпиеме, может нарушаться лимфатический отток из-за набухания мезотелиальных клеток или накопления клеточного детрита, фибрина и коллагена, блокирующих лимфатический дренаж.В течение многих лет дифференциацию серозного выпота на транссудат и экссудат проводили на основании учета содержания белка в жидкости. Однако использование только этого критери
ПЛЕВРАЛЬНЫЙ ВЫПОТ
В норме в плевральной полости содержится около 10 мл прозрачной светло- желтой жидкости. Плевральный выпот определяется как увеличение жидкости в плевральном пространстве. Рентгенологическое исследование грудной клетки в переднезадней проекции позволяет выявить плевральный выпот при объеме не менее 300 мл, в боковой проекции — при объеме не менее 100 мл. Ультразвуковое исследование (УЗИ) позволяет обнаружить плевральный выпот в количестве не менее 50 мл. При объеме выпота более 100 мл чувствительность УЗИ по распознаванию жидкости практически равна 100%.
Получение и обработка материала для лабораторного исследования
Каждый выявленный случай плеврального выпота, даже при очевидном его происхождении, предполагает диагностическую пункцию. Практика показывает, что делать пункцию можно, когда на латерограмме толщина слоя жидкости не менее I см. Если требуется провести пункцию при толщине слоя жидкости менее I см, следует использовать УЗИ-контроль.
Жидкость из плевральной полости получают с помощью аспирационной пункции или при эндоскопическом исследовании (торакоскопии). Обычно удается получить от 20 до 100 мл плеврального выпота. Для цитологического исследования всю полученную при пункции плевральную жидкость необходимо доставлять в лабораторию, так как важно не упустить опухолевый процесс при малой клеточ- ности. Рекомендуют определение градиентов между выпотом и сывороткой для альбумина, общего белка, глюкозы, билирубина, холестерина, триглицеридов и активности ЛДГ. Пробы крови и плеврального выпота следует брать с интервалом друг от друга не более 0,5 ч.
Первичные поражения плевры, приводящие к накоплению выпота в грудной полости, наблюдаются редко: первичный плеврит может развиваться при травме грудной клетки, в том числе при проникновении в плевру инфекции. Также редко встречаются доброкачественные (фиброма, липома, невринома и др.) и злокачественные (мезотелиома) опухоли плевры.
У подавляющего большинства пациентов изменения в плевре возникают как проявление или осложнение заболеваний других органов и патогенетически являются вторичными, несмотря на то что в клинической картине они выступают на первый план. Наиболее частой причиной образования транссудата в плевральной полости является декомпенсированная сердечная недостаточность. Более 80% появления экссудата обусловлено болезнями органов дыхания (пневмонией, туберкулезом, злокачественной опухолью) или тромбоэмболией легочной артерии. Плевра может вовлекаться в воспалительный процесс при проникновении в нее инфекции при флегмоне шеи, остеомиелите ребер, перитоните, панкреатите, холецистите, при острых и хронических инфекциях (брюшном тифе, дифтерии, бруцеллезе и др.).
Выпот в плевральной полости появляется при метастазах злокачественных опухолей в плевру и лимфатические узлы средостения. У больных старше 60 лет метастатические опухоли — самая частая причина плеврального экссудата. Из злокачественных опухолей наиболее часто плевральный выпот встречается при раке легкого — до 50%, раке молочной железы — до 48%, лимфоме — до 26% и раке яичника — до 8%. При других новообразованиях он выявляется у 1-6% пациентов (раке желудка, толстой кишки, поджелудочной, предстательной желез, почки и др.). Плевральный выпот — обычное осложнение как лимфомы Ходжкина (редко появляется в начале болезни Ходжкина), так и неходжкинской лимфомы (может возникать с самого начала заболевания). Причины образования плеврального экссудата у больных со злокачественными опухолями представлены в табл.
Причины и механизмы образования плеврального выпота у онкологических больных
Прямое влияние опухоли
Опосредованное влияние опухоли
Влияние сопутствующей патологии
Поражение лимфатических узлов средостения (снижение лимфатического оттока из плевры)
Патология дыхательной системы (паралневмонический плеврит и др.)
Метастазы в плевру:
Пневмония вследствие обструкции бронхов
Патология сердечно-сосудистой системы (сердечная недостаточность и др.)
Закупорка грудного протока (хилоторакс)
Эмболия сосудов легочной артерии
Патология ЖКТ (цирроз печени, панкреатит и др.)
Обструкция бронха (снижение внутриплеврального давления)
Состояние после лучевой терапии
Патология почек (нефротический синдром)
Состояние после химиотерапии
Патология яичников (синдром Мейгса и др.)
Даже после обследования в стационаре до 20% случаев этиология плеврального выпота остается сомнительной.
ПЕРИКАРДИАЛЬНЫЙ ВЫПОТ
В норме в перикардиальной полости содержится примерно 1-2 мл прозрачной светло-желтой серозной жидкости. Перикардиальный выпот обусловлен в первую очередь инфекциями (перикардиты), злокачественными опухолями или метаболическими нарушениями. Объем жидкости в перикарде может достигать 500 мл и даже более I л. Массивный выпот не всегда вызывает тампонаду сердца, так как перикард обладает большой растяжимостью.
Получение и обработка материала для лабораторного исследования
В случае тампонады проводят лечебный перикардиоцентез; диагностический перикардиоцентез показано проводить при острых перикардитах с массивным перикардиальным выпотом, при больших или рекуррентных перикардиальных выпотах неясной этиологии и в случаях персистенции выпота более I нед. Перикардиальный выпот большого объема следует тщательно исследовать в лаборатории, так как он может быть вызван тяжелой патологией — опухолью, туберкулезом, уремией. В большинстве случаев, включая метастатические новообразования, достаточным для постановки диагноза бывает исследование перикардиального выпота без исследования биоптата. В случае большого объема выпота, помимо жидкости, иногда берут биопсию ткани перикарда для культурального исследования на бактериальную и вирусную инфекцию.
Исследование перикардиального выпота следует проводить сразу после его получения, так как от результатов лабораторного анализа часто зависит тактика лечения, особенно в случаях инфекций или злокачественных опухолей.
Наиболее частой причиной перикардиального выпота является инфекционный перикардит, который вызывается бактериями, микобактериями, вирусами, особенно вирусом Коксаки группы В, риккетсиями и грибами. Среди других причин перикардиального выпота — сердечно-сосудистая патология, в том числе трансмуральный инфаркт миокарда, постинфарктное состояние, острое расслоение аорты, тяжелая сердечная недостаточность, гипертрофическая и дилатационная кардиомиопатия. Среди больных с трансмуральным инфарктом миокарда преходящий выпот в полости перикарда удается обнаружить по данным УЗИ у 24% пациентов. Накопление жидкости в перикарде может быть связано с ревматизмом, радиационным облучением, метаболическими заболеваниями (микседе- мой, болезнями накопления), травмой, в том числе после операций на сердце, контузией, нарушением свертывания крови при антикоагулянтной терапии или после трансфузий. Иногда перикардит развивается при уремии, авитаминозе, геморрагическом диатезе. Патология лимфатической системы перикарда (лим- фангиэктазии с нарушением целостности их стенок, реже — травмы грудного протока) может привести к скоплению лимфы (хилуса) с развитием хилоперикарда. К опухолям, дающим метастазы в перикард, относятся рак, особенно легкого и молочной железы, саркома и лимфома. Вторичные опухолевые поражения перикарда отмечаются примерно у 5% онкобольных. Первичная мезотелиома перикарда встречается редко.
Морфологические изменения в перикарде зависят от остроты воспаления серозных оболочек, интенсивности и выраженности экссудативных и пролиферативных процессов. При умеренной интенсивности экссудации, сохранении всасывательной способности основные изменения перикарда и эпикарда проявляются гиперемией, набуханием и десквамацией мезотелия. Наложения фибрина умеренные, но по мере прогрессирования процесса количество их может возрастать. Если интенсивность экссудации значительна, в полости перикарда начинает накапливаться выпот, который содержит пласты слущенного мезотелия, клетки крови, хлопья фибрина. Иногда примесь эритроцитов настолько значительна, что экссудат по внешнему виду напоминает кровь. Однако он имеет более низкий гематокрит, чем периферическая кровь больного, и неспособен свертываться, так как не содержит фибриноген.
Исчезновение клинических проявлений перикардита может свидетельствовать не только о разрешении воспалительного процесса в перикарде, но и о накоплении в нем выпота. Течение выпотного перикардита всегда длительное — недели, месяцы. Продолжительность процесса определяется этиологией заболевания, выраженностью и глубиной воспалительных изменений. Лишь в легких случаях может наступить полное рассасывание выпота. Часто в результате организации выпота происходит сращение листков перикарда (частичное или полное) либо развивается сдавление сердца. Иногда в процессе заболевания происходит изменение характера выпота: при проникновении в перикардиальную полость гноеродной микрофлоры серозно-фибринозный выпот превращается в гнойный. Чаще возникновение гнойного перикардита определяется поступлением инфекции извне (раневой, послеоперационный перикардит), либо в связи с распространением ее из очагов, расположенных рядом с околосердечной сумкой (пневмония, пио- пневмоторакс, гнойный медиастинит или перитонит, абсцессы печени и др.), либо из отдаленных регионов (гематогенным или лимфогенным путем) с развитием септического перикардита. У таких больных не только более выражены клиническая картина поражения перикарда и темп развитая критического состояния, но и более значительно выражении явления эндогенной интоксикации: лейкоцитоз, повышение СОЭ, анемизация и др.
АСЦИТИЧЕСКАЯ ЖИДКОСТЬ
Нормальная серозная жидкость брюшной полости прозрачная и светло-желтая, объем менее 50 мл. Если жидкость в брюшной полости накапливается в значительном количестве, ее называют асцитической. Асцит — брюшная водянка, водянка живота, значительное скопление свободной жидкости (чаще транссудата) в брюшной полости. Асцит может возникнуть внезапно (например, при тромбозе воротной вены) или развиваться постепенно, в течение нескольких месяцев, сопровождаясь метеоризмом, который вначале может доминировать в клинической картине. Иногда в полости брюшины накапливается от 8 до 30 л асцитической жидкости. При физикальном обследовании больного асцит может быть распознан при наличии в полости брюшины не менее 1 л жидкости.
Получение и обработка материала для лабораторного исследования
Серозную жидкость брюшной полости получают пункцией прямокишечноматочного углубления (дугласова пространства, кармана) (кульдоцентез), с помощью чрескожной пункции (парацентез) или при лапароскопии. Одновременно следует отобрать 5 мл венозной крови для определения градиента «сыворотка- асцитическая жидкость» для альбумина и других биохимических показателей.
Цитологическое исследование асцитической жидкости желательно провести сразу после доставки пробы в лабораторию. При невозможности экстренного анализа пробу необходимо хранить в холодильнике не более 12 ч с использованием гепарина или цитрата натрия в качестве антикоагулянта.