воспаление вокруг ногтя чем мазать
Воспаление вокруг ногтя чем мазать
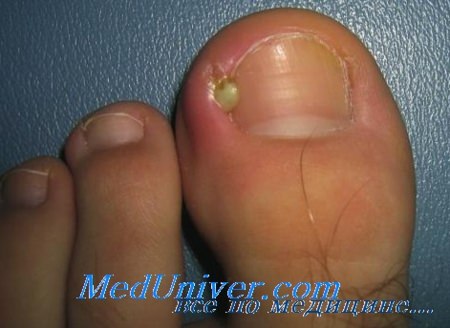
Если у вас появился гной возле ногтя пальца ног или рук, то вы хорошо представляете, как чувствует себя человек, который не может спокойно работать и спать из-за постоянной пульсирующей боли в пальце. Покраснение, припухлость и скопление гноя возле ногтя может возникнуть как у взрослых, так и у детей, но чаще всего воспаление кожных валиков по бокам ногтевой пластины развивается после срывания заусенцев, некачественного маникюра или педикюра, а также из-за врастания ногтя в кожу и при грибковых заболеваниях.
По-научному нарывы на пальцах возле ногтя называют панариций (паронихия). Развивается обычно панариция следующим образом: на пальце ног или рук, сбоку от ногтя образуется нарыв. Сначала кожный валик пальца на месте воспаления становится красным и немного болит. Подобные симптомы панариции многие люди стараются игнорировать, надеясь на то, что через 1-2 дня нарыв на пальце прорвется, очистится от гноя и боль пройдет само по себе без специального лечения.
Однако зачастую инфекция распространяется вглубь и охватывает жировую клетчатку пальца, в результате чего боль становится дергающей и сильной, а на месте воспаления образовывается гной, видимый как белая полоска или пузырь. Какой бы несущественной проблемой казалось панариция, лечить ее надо в любом случае, так как если гной не сможет самостоятельно вырваться наружу, то воспаление может распространиться на мышцы и кости пальца и привести к плачевным последствиям, вплоть до потери двигательной функции пальца.
Обязательно надо обратиться к врачу для лечения панариции людям, страдающим сахарным диабетом, нарушением кровообращения в конечностях и другими заболеваниями, вызванными иммунодефицитом. У них даже начальные стадии воспалений кожи возле ногтя могут привести к быстрому распространению инфекции по тканям и развитию гангрены, поэтому им ни коем случае нельзя заниматься самолечением нарывов на пальцах.
Для профилактики панариции необходимо любую рану, порез и ссадину на пальце сразу же обработать спиртом, зеленкой или йодом. Если вы сорвали заусенец с бока ногтевой пластины, самостоятельно сделали маникюр или педикюр по окончании процедуры обязательно тщательно вымойте руки с антибактериальным мылом или продезинфицируйте ногти и кожу вокруг них антисептическим средством.
Далее ранку следуют заклеить бактерицидным пластырем. Важно, чтобы избежать развития панариции, никогда не срывать заусенцы, не грызть ногти, регулярно обрабатывать маникюрные инструменты спиртом. Проследите за тем, чтобы после нанесения случайной травмы кожи вокруг ногтевой пластины ноги или руки не контактировали с грязью и водой. Для этого все домашние работы выполняйте в резиновых перчатках, особенно это актуально при выполнении работ на даче и огороде.
Учитывая то, что развитие воспаления на пальцах возле ногтя чаще всего провоцируют микробы типа стафилокка и стрептококка, лечение нарывов лучше всего проводить при помощи мазей, содержащих антибиотики и компоненты, вытягивающие гной. Такими лекарственными средствами являются мазь Вишневского, крем Левомеколь и Диоксидиновая мазь.
Чтобы усилить эффект действия препаратов, перед их нанесением полезно сделать теплую ванночку с раствором соды и соли. На литр теплой воды нужно добавить две столовые ложки пищевой соды и соли, перемешать воду и опустить туда больной палец на 10-15 минут. После лечебной ванночки на палец следует наложить компресс с мазью, фиксировав его повязкой или лейкопластырем так, чтобы он плотно прилегал к очагу воспаления. Носить компресс нужно до того времени, пока не пришла пора принимать следующую ванночку из соды и соли.
В редких случаях для предотвращения осложнений врач назначает прием антибиотиков типа Клиндамицина, Аугментина и Метронидазола. Если причиной развития панариция явился грибок ногтей, то для его лечения применяются противогрибковые препараты. В начальных стадиях развития нарывы на пальцах около ногтя можно лечить и с помощью народных средств. Например, наложить на воспаленный участок кожи листья подорожника или алоэ, предварительно размяв их до состояния кашицы. Они обладают противовоспалительным и антибактериальным действием, поэтому также как и лекарственные препараты способны снять воспаление и боль.
— Хронические формы и методы профилактики появления паронихии обсуждаются в отдельной статье на сайте.
— Вернуться в оглавление раздела «Дерматология»
Воспаление вокруг ногтя чем мазать
Кожный панариций является наиболее простым видом гнойного воспалительного процесса на кисти. Очаг располагается внутрикожпо. Кожа приподнимается плоским гнойным пузырем эпидермиса. К процессу нередко присоединяется лимфангоит или лимфаденит. Лечение кожного панариция простое: полное удаление отслоившегося эпителия и наложение защитной повязки.
Однако если под удаленным некротизированным эпителием имеется небольшое отверстие, из которого при надавливании выделяется гной, то речь идет о панариции в форме «запонки». Это означает, что в более глубоких слоях в подкожной ткани имеется абсцесс.
В таких случаях подкожный очаг вскрывается по всем правилам, под проводниковой анестезией или под наркозом.
Панариций ногтя (паронихия)
Ороговевающий эпителий околоногтевого валика легко повреждается, а на этом месте возникает воспалительный процесс. В углублении между ногтем и околоногтевым валиком условия распространения инфекции чрезвычайно благоприятны. Она может распространяться вокруг ногтя без какого-либо препятствия (рис. б, в).
Воспаление околоногтевого валика называется паронихией. Если процесс переходит на подкожные ткани, то следует говорить об около- или периногтевом панариции (рис. а, б, в).
Наиболее частая причина паронихии — инфицирование при маникюре. При этой процедуре кожица околоногтевого валика отдавливается и отрезается, вызывая повреждения. Кроме того, при небрежно сделанном маникюре может раскрываться ложе между околоногтевым валиком и пластинкой ногтя, что создает все условия для инфицирования.
Вследствие нагноительного процесса ткани разрыхляются, в процесс вовлекается материнское ложе и ноготь отделяется от последнего. При паронихии отмечаются гиперемия кожи и болезненность пальца. Повышение температуры и ухудшение общего состояния больного не наблюдаются. Лечение: до развития нагноения накладывается противовоспалительная повязка и рука фиксируется на шине.
На почве паронихии может возникать подногтевой панариций. Последний возникает и непосредственно после колотых ран подногтевой ткани или же вследствие подногтевых заноз. Нередко он является следствием подногтевой гематомы, возникшей на почве сдавления или защемления кончика пальца. Своевременное удаление подногтевой гематомы путем трепанации ногтя предупреждает наступление подобного осложнения. При подногтевой панариции воспалительный нагноительный процесс приподнимает ноготь до ногтевого ложа.
Инфицирование околоногтевой ткани влечет за собой нагноение и смежных областей. При этом воспалительный процесс располагается по бокам ногтя и в более глубоких слоях. Процесс имеет тенденцию распространяться в волярную сторону. Подногтевые соединительнотканные пучки проходят перпендикулярно от ногтевого ложа к надкостнице, отсюда понятно, что подногтевой панариций часто осложняется костным процессом.
Паронихия обычно является доброкачественным процессом, хотя она имеет тенденцию к хроническому течению. После кажущегося быстрого излечения процесс может вспыхнуть снова. При хронической форме паронихия может переходить на концевой сустав. Кроме того, после хронической паронихии ноготь очень часто деформируется, надрывается и поверхность его становится шероховатой.
При наличии хронической паронихии часто возникает подозрение на грибковое заболевание ногтя, что нередко наблюдается у тех людей, руки которых часто находятся в воде. Множественные грибковые паронихии часто встречаются у кондитеров и пивоваров. Паронихии, возникающие вследствие инфекции после маникюра, имеют особенно неблагоприятное течение: рекомендуется своевременное введение антибиотиков. Поверхностные формы околоногтевого панариция требуют такого же лечения, как кожные панариции.
Некротизированный эпидермис удаляется и проверяется, не имеет ли место подногтевое распространение процесса. Переход на более глубокие ткани, как правило, начинается у угла ногтя.
При наличии более глубоких процессов гнойник вскрывается при помощи дугообразного разреза, идущего параллельно краям ногтя. Если накоплени гноя наблюдается под корнем ногтя, то подход к процессу такой же, как в случае подногтевого панариция.
При буллезной форме подногтевого панариция, располагающегося у дистального свободного края ногтя, кроме удаления гнойного пузыря из ногтя следует вырезать треугольный участок. Следует обращать внимание на возможное наличие в тканях под абсцессом инородного тела (стекло, металл, дерево и др.), которые подлежат обязательному удалению как причины нагноительною процесса. В таких случаях необходимо ввести противостолбнячную сыворотку.
Полное удаление ногтя в случае дистально расположенного подногтевого панариция требуется только в том случае, если процесс уже перешел на более проксимальные отделы. Никогда нельзя забывать о том, что подногтевой панариций может быть проявлением более глубокого подкожного или же костного процесса.
Для лечения проксимально отграниченных форм как острого, так и хронического подногтевого панариция, может оказаться достаточной резекция части ногтя, рекомендованная Канавелем. Разрез при этом проводится в продолжении боковых краев ногтя. Затем над корнем ногтя отсепаровывается кожный лоскут, имеющий основание в проксимальном направлении, он откидывается и корень ногтя резецируется. Дистальная часть ногтя оставляется на меае.
Гной, некротические ткани и грануляции, расположенные под резецированным участком ногтя, удаляются, а кожный лоскут укладывается на место над тонкой резиновой полоской. Оставленная дистальная часть ногтя чрезвычайно ценна при послеоперационном лечении: она защищает матрикс, при ее целости кончик пальца не является болезненным, она предотвращает прилипание повязки и создает возможность для более ранней функции пальца.
Однако при глубоком и обширном подногтевом панариции частичная резекция ногтя не приводит к улучшению и полное удаление ногтя в таких случаях не может быть избегнуто. Это же относится и к таким формам хронической паронихии, где воспаленная ткань уже приподняла ноготь (хронический «parongentic»).
Если подногтевой панариций не отграничился проксимально или дистально, или же образовался околоногтевой панариций, то полное удаление ногтя является неизбежным. Это вмешательство проводится при обескровливании под проводниковой анестезией или же под рауш-наркозом. Ногтевая пластинка разрезается посредине на две части, начиная от свободного края до самого корня ее, а затем обе половины удаляются при помощи зажима Пеана.
Удаление не должно быть ни разрыванием, ни оттягиванием, при помощи перекручивания инструмента ноготь следует приподнять от ложа и отклонять в сторону, таким образом предупреждается отрыв матрикса и части околоногтевого валика. После этого приподнимается и околоногтевой валик для удаления возможных остатков ногтя и некротических тканей. На ногтевое ложе накладывается мазевая повязка, так как сухая повязка может прилипнуть, и тогда смена повязки без обезболивания или рауш-наркоза не представляется возможной.
Вырастание ногтя продолжается в течение 100—120 дней. Многие авторы (Бёлер, Крёмер) при любой форме подногтевого панариция рекомендуют тотальную резекцию ногтя, в то время как Канавель, Изелен, Зегессер считают достаточной резекцию проксимальной части его, в интересах защиты ногтевого ложа и безболезненного заживления.
При лечении тяжелых форм паронихии, где угрожает опасность распространения процесса вглубь, следует применять антибиотики. По данным Винкелмейера, благодаря комбинированному оперативному и местному инфильтрационному лечению пенициллином средняя продолжительность лечения снизилась от 12,3 до 5,8 дней. Продолжительность лечения при применении общего лечения пенициллином у Беркли 12,72 дней, а при местном применении его — 15,25 дней.
Уатсон пишет, что после оперативного лечения и применения стрептомициновой мази в течение 2—3 дней больные становились трудоспособными. Мы считаем, что для людей физического труда это является маловероятным. Мы полностью согласны с установками Клаппа и Бекка: при сравнении различных способов лечения более правильно принимать во внимание полную продолжительность лечения, а не срок трудоспособности, так как последний меняется в широких пределах в зависимости от профессии больного.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Содержание
Паронихия пальца (по МКБ 10 код L03.0) встречается у взрослых и детей. Это воспаление боковых и проксимальных ногтевых валиков или кожных складок, которыми окружен ноготь. Основная причина запуска воспалительного процесса – разрушение защитного барьера, который не дает инородным частицам и патогенным микроорганизмам проникнуть вглубь кожи. По статистике паронихия у девушек и женщин встречается в 5 раз чаще, чем у мужчин. Из стремления быть красивыми женщины подвергают свои ногти разным, не всегда безопасным процедурам. Наибольший риск заражения у женщин среднего возраста. По-другому заболевание паронихия называют околоногтевой панариций. Бывает острая и хроническая форма воспаления. Их причины и методы лечения отличаются.
Чаще всего встречается бактериальная и грибковая паронихия.
Что вызывает воспаление вокруг ногтя?
Чтобы понять, где именно происходит воспаление при паронихии, разберем, как устроен ноготь и мягкие ткани вокруг него. Ногтевой аппарат имеет сложное строение. Он состоит из пяти основных структур: ногтевой пластины, матрикса, ногтевого ложа, кутикулы и ногтевых валиков.
Кутикула – это важный защитный элемент, она соединяет вместе кожу пальца и ногтевую пластину. Механически защищает от попадания под ноготь со стороны боковых валиков и ростковой зоны раздражителей, аллергенов, патогенных микроорганизмов. Еще одна особенность этой кожицы над ногтем в том, что в ней нет кровеносных сосудов и нервных окончаний. Именно поэтому мы не чувствуем боли и не видим крови, когда мастер маникюра обрезает кутикулу. Но, с другой стороны, отсутствие кровоснабжения означает отсутствие местной защиты от внешних инородных тел, раздражителей, патогенных агентов. Эту функцию выполняют лейкоциты – белые кровяные клетки. Поэтому в случае травмирования кутикулы негативные факторы не встречают препятствий и сразу проходят глубже.
Основным фактором, который вызывает острую паронихию, является инфицирование. Даже при незначительной травме кутикулы, разрушении целостности кожного покрова на ногтевых валиках патогенные микроорганизмы попадают вглубь тканей ногтевого аппарата. В 60 % случаев воспаление развивается из-за штаммов золотистого стафилококка (Staphylococcus aureus). Возможно заражение смешанной патогенной микрофлорой и стрептококком.
Чаще паронихия возникает на руках. Пальцы рук в отличие от ног больше соприкасаются с окружающей средой, подвергаются механическим травмам, контакту с водой, агрессивными веществами, потенциальными источниками инфекции. Не видимые глазу трещинки, о наличии которых вы можете даже не подозревать, становятся воротами для проникновения патогенных бактерий и грибков, провоцируют воспаление.
Вызвать воспаление ногтевых валиков у маленьких детей может привычка сосать пальцы.
Хроническая паронихия – это воспалительная реакция, возникающая в ответ на действие раздражителей или аллергенов. Если при острой форме, как правило, поражается только один ноготь, то при хронической – одновременно несколько. Обычно это большой, указательный и средний пальцы рабочей руки.
Хроническая паронихия развивается как следствие раздражающего контактного дерматита или грибковой инфекции.
Она часто встречается у домохозяек и людей определенных профессий, контактирующих с раздражающими веществами, повышенной влажностью. К таким профессиям относятся уборщики, работники прачечной, которые постоянно контактируют с водой, порошками, слабыми щелочами, кислотами, моющими и чистящими средствами бытовой химии.
Также в группу риска входят профессии, связанные с кухней, повара, бармены, посудомойки. Грибковую паронихию, вызванную грибком рода Candida, в быту называют болезнь пекарей или кондитеров. Постоянный контакт с влагой, тестом, сахарами создает благоприятные условия для развития такой грибковой инфекции.
Хроническая форма воспаления кожи вокруг ногтя нередко встречается у сотрудников химических лабораторий, людей, работающих с горюче-смазочными материалами. В группе риска профессиональные пловцы, руки и ноги которых постоянно контактируют с водой и дезинфицирующими средствами для бассейна.
При постоянном действии агрессивных веществ защитный барьер ногтя постепенно разрушается, что приводит к воспалению.
Хроническая паронихия часто встречается у людей с сахарным диабетом, хроническими кожными болезнями такими, как экзема и псориаз. Также вызвать ее может длительный прием некоторых лекарств. Например, препаратов из группы ретиноидов и ингибиторов протеаз.
Как проявляется?
Симптомы паронихии зависят от формы болезни. При нарушении защитного барьера между ногтем и ногтевой складкой туда попадают патогенные микроорганизмы или агрессивные вещества, что запускает рост патогенной микрофлоры и воспалительный процесс.
При острой паронихии воспаление развивается быстро. Первые признаки дают о себе знать через 1 – 2 дня после травмы. К ним относятся покраснение поврежденного места, припухлость, болезненность при надавливании, местное повышение температуры. В дальнейшем происходит скопление под кожей гнойных масс, которые просвечивают желтым или желто-зеленым цветом. При этом увеличивается отек, ногтевой валик приподнимается, палец становится болезненным не только при надавливании, но и в состоянии покоя. Сгибания верхней фаланги пальца доставляют затруднение, внутри присутствует чувство распирания. При сильном нажатии возможно выделение гноя из ногтевого синуса, щели между ногтевым ложем и ногтевым валиком.
Паронихия у маленького ребенка вначале вызывает капризность, проблемы со сном. Затем палец малыша краснеет, отекает. Воспаленное место становится горячим на ощупь, прикасания к нему сильно болезненны. Ребенок плачет, отдергивает больной пальчик, когда родители пытаются его рассмотреть, не может его согнуть.
Хроническая форма воспаления развивается медленно, не вызывает сильных болевых ощущений. Ногтевая складка может быть красной, опухшей. Пульсирующая боль отсутствует. Скопление гноя возможно только в период обострений. Кожа на ногтевом валике может шелушиться, расслаиваться. Длительно протекающие хронические воспалительные процессы приводят к дистрофическим изменениям ногтя и исчезновению кутикулы. Меняется форма, структура ногтевой пластины, наблюдается ее утолщение, обесцвечивание.
Грибковая и бактериальная формы инфекции различаются по интенсивности и локализации воспалительного процесса. При грибковой паронихии, вызванной инфицированием грибком рода Candida, наблюдается покраснение, отек. При надавливании на валик отмечается боль. При длительном течении на ногте образуются поперечные борозды, околоногтевая кожица отслаивается. Воспалительный очаг располагается между самой ногтевой кожицей и наружной поверхностью ногтевой пластины. Для бактериальной инфекции характерна сильная пульсирующая боль, воспалительный очаг располагается в мягких тканях ногтевого валика и не задевает ногтевую пластину.
Диагностика
При подозрении на острую паронихию обратитесь к подологу или хирургу, если подолога поблизости нет. Диагноз ставится на основании клинических симптомов, опроса человека, осмотра пораженного места. Важно рассказать о специфике вашей работы, предшествовавших травмах в области ногтя. Врач проверит, есть ли скопление гнойных масс (абсцесс), оценит тяжесть состояния и примет решение по поводу способа лечения.
При диагностике паронихии важно не спутать болезнь с другими возможными нарушениями в области ногтевой пластины со схожей симптоматикой.
Кроме этого важно провести дифференциальную диагностику с экземой, посриазом и синдромом Рейтера (поражение суставов, способное вызвать скопление гноя в области ногтевого валика).
Инструментальные методы диагностики, такие как рентгенография, УЗИ, лабораторные анализы назначают только в случае, если наблюдаемая клиническая картина паронихии нетипична и вызывает сомнения относительно диагноза.
Как лечить?
Лечение паронихии на руках или стопах лучше доверить врачу, особенно если это гнойное воспаление. Обратитесь с данной проблемой к подологу, хирургу или дерматологу. Он осмотрит пораженное место, оценит тяжесть инфекции, проведет очистку от гноя, подберет лекарства для дальнейшего домашнего применения. При необходимости направит на дополнительные обследования, анализ гнойного содержимого для выявления конкретного возбудителя.
Попытки лечения паронихии в домашних условиях, а особенно выдавливание гноя, опасны переходом инфекции на соседние ткани, присоединением новых патогенных возбудителей.
Показанием для хирургического вмешательства является воспаление любой формы, если оно сопровождается скоплением гноя.
Лечение острой формы
Воспаление со скоплением гноя в ногтевом валике лечат с помощью небольшой операции. Удаление паронихии и очистку от гноя выполняют через маленькие надрезы с применением местной анестезии или проколы иглой без анестезии. Эта процедура необходима для выведения гноя, скопившегося под кожей. В тяжелых случаях, когда абсцесс распространяется до ногтевого ложа или связан с врастающим ногтем, может потребоваться удаление части ногтевой пластинки.
Из местных препаратов для лечения паронихии используют мази, направленные на борьбу с бактериальной инфекцией. Применяют противовоспалительные и антибактериальные средства широкого спектра, которые обязательно должны быть эффективны против золотистого стафилококка. После удаления гноя на образовавшуюся ранку врач накладывает стерильную марлевую повязку с лечебной мазью. Как только гной начинает выходить, человек сразу чувствует облегчение. Пульсирующая боль и напряжение уходит.
При тяжелых формах воспаления антибиотики могут быть назначены перорально. Это необходимо при тяжелых инфекциях, иммунодефицитных состояниях или в случае, если не получается обеспечить адекватный дренаж для оттока гноя.
После дренирования важно соблюдать все рекомендации врача, проводившего процедуру, чтобы предотвратить вторичную инфекцию. Через несколько дней пациент должен снова показаться специалисту для оценки состояния околоногтевых тканей. При правильном уходе после дренирования абсцесса пораженный палец быстро заживает без каких-либо осложнений.
Если вскрытие паронихии произошло само по себе, обработайте ранку антисептиком. Используйте для этого раствор хлоргексидин, перекись водорода, фурацилина. Замотайте стерильным бинтом и обратитесь к врачу за дальнейшими советами по уходу.
Можно ли вылечить паронихию самостоятельно в домашних условиях?
Можно, но только на начальных стадиях, когда еще нет образования гноя. При воспалении без явного абсцесса помогают теплые ванночки с антисептическими растворами (хлоргексидин, повидон-йод), солевые ванночки. Делать их нужно 4 – 5 раз в день по 10 – 15 минут. Если состояние в течение двух дней не улучшается, покажитесь врачу. Применять самостоятельно противовоспалительные и антибактериальные мази не рекомендуется. Такие препараты должен назначать доктор.
При своевременном обращении к специалисту лечение острой формы воспаления имеет благоприятный прогноз. Состояние улучшается в течение нескольких дней. Если острая паронихия постоянно повторяется, то она перерастает в хроническую. Поэтому пациентам следует принять меры, чтобы избежать в будущем травм в области ногтевых складок.
Лечение паронихии при сопутствующих кожных болезнях
Если причина острой паронихии связана с псориазом или экземой, то лечение в этих случаях должно быть направлено на первопричину. Обратитесь к своему дерматологу и сообщите ему о проблеме с ногтями.
Экзема и псориаз – это не заразные хронические кожные болезни, их течение состоит из чередования периодов обострений и ремиссии. К сожалению, полностью избавиться от них пока невозможно. Основная цель лечения этих болезней – облегчить симптомы и добиться стойкой ремиссии.
Помогают лекарственные препараты для приема внутрь, местные мази и кремы, физиотерапия. Большое значение имеет отказ от вредных привычек, строгое соблюдение диеты и избегание нервных стрессов. Так как часто именно эти факторы становятся пусковым механизмом для начала обострения. Следует исключить продукты, вызывающие аллергию, алкоголь, сладости, а также тяжелые для переваривания жирные, острые, копченые продукты.
В период обострений кожа краснеет, воспаляется, начинает шелушиться, зудеть. На ней могут появляться гнойники и сыпь. Важно не допустить осложнений в виде вторичной бактериальной или грибковой инфекции, так как это приводит к паронихии и замедлению восстановления кожи.
Лечение хронической формы
Лечение хронической паронихии направлено на выявление и устранение источника раздражения. Нужно приготовиться к тому, что оно будет длительным, займет от нескольких недель до нескольких месяцев в зависимости от тяжести состояния. Дело в том, что хроническая паронихия медленно реагирует на лечение.
При хронической воспалительном процессе по возможности стараются исключить контакт с раздражителем, назначают местные противовоспалительные и восстанавливающие защитные функции кожи средства.
Если паронихия возникла как результат приема определенных лекарственных препаратов, то врач и пациент должны вместе решить, являются ли неблагоприятные последствия такого лечения приемлемыми для терапевтического эффекта лекарства. Или стоит подумать о подборе другого препарата. Прекращение приема провоцирующего воспаление лекарства позволит быстро восстановить околоногтевые ткани, убрать раздражение и неприятные ощущения.
В случае если причина в грибковой инфекции, назначают местные противогрибковые средства в виде мазей, гелей, растворов. При необходимости делают зачистку поврежденной грибком зоны аппаратным медицинским маникюром или педикюром.
Успех лечения хронической паронихии во многом зависит от выполнения указаний врача и профилактики, которую пациент будет проводить самостоятельно.
Возможные осложнения
При своевременном лечении паронихия пальцы кистей или стоп быстро вылечиваются. Если же затягивать и ждать, что само все пройдет, то инфекция доберется даже до мышц, сухожилий, костей пальца, попасть в системный кровоток. Скопления гноя может подрывать ноготь, привести к его отслойке от ногтевого ложа. При запущенных стадиях нередко требуется частичное или полное удаление ногтевой пластины с длительной реабилитацией.
Основным осложнением хронической паронихии является дистрофия ногтей, вызванная воспалением в области матрикса ногтя. Она проявляется в виде ломкости, расслаивании ногтевой пластины, искажением формы, формированием выемок, борозд. Возможно изменение цвета ногтевой пластины.
Как предупредить паронихию?
Чтобы предупредить воспаление вокруг ногтя, тщательно соблюдайте правила личной гигиены. Правильный уход за ногтями значительно снизит риск возникновения инфекции, сохранит ваши ногти, ногтевые валики и ногтевое ложе здоровыми. Если случайно произошла травма или раздражение, сразу обработайте кожу вокруг ногтя антисептиком. Носите в сумочке спрей для антисептической обработки. Ведь неприятность в виде занозы, пореза, царапины, ссадины может случиться где угодно, а дезинфекция травмированного места предупредит инфицирование.
Если избежать паронихии не удалось, не бойтесь и обращайтесь за врачебной помощью. Мы всегда рады будем вам помочь в центре подологии Евы Корнеевой. У нас вы сможете быстро, безопасно и безболезненно вылечить воспаление вокруг ногтя. Все манипуляции выполняются в условиях 100 % стерильности без риска осложнений. Быстрая реабилитация после процедуры позволит вам вернуться к своим делам, но уже без боли и дискомфорта в пальцах.
Для записи звоните по телефону +7 (985) 489-45-86.