в чем разница между финлепсином и финлепсином ретард
Финлепсин: описание, инструкция, цена
Торговое название: Финлепсин
Международное название: Карбамазепин
Производитель: Менарини-Фон Хейден ГмбХ
Страна: Германия
Латинское название
Finlepsin®
АТХ:
›› N03AF01 Карбамазепин
Фармакологические группы
›› Противоэпилептические средства
›› Нормотимики
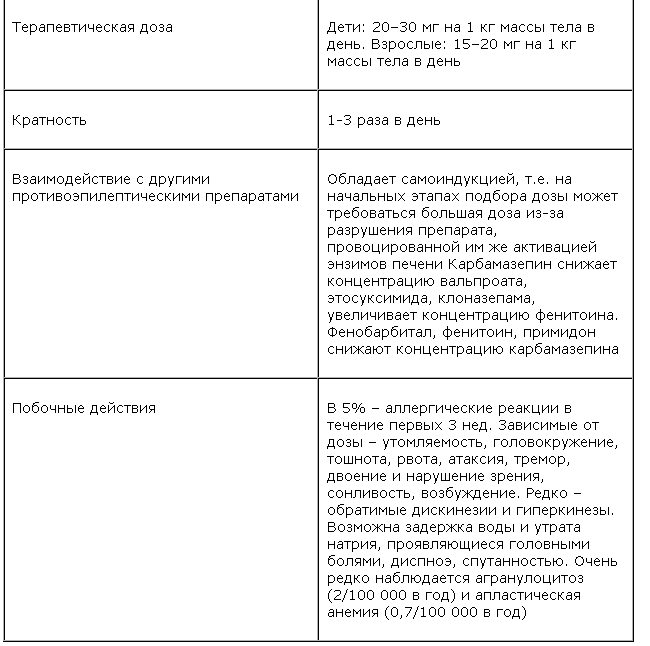
Состав и форма выпускаТаблетки 1 табл.
карбамазепин 200 мг
вспомогательные вещества: желатин; магния стеарат; МКЦ; кроскармеллоза натрий
Лечение алкогольной абстиненции в условиях стационара. Средняя суточная доза — 1 табл. 3 раза в день (600 мг). В тяжелых случаях в первые дни дозу можно повышать до 2 табл. 3 раза в сутки (1200 мг).
Невралгия тройничного нерва, идиопатическая глоссофарингеальная невралгия. Начальная доза составляет 1–2 табл. (200–400 мг), которую вплоть до полного исчезновения болей повышают в среднем до 2–4 табл. (400–800 мг), которые распределяют на 1–2 приема в сутки. Поддерживающая доза — 1 табл. 2 раза в сутки (400 мг).
Больным пожилого возраста и больным, чувствительным к карбамазепину, финлепсин назначают в начальной дозе, составляющей 1/2 табл. 2 раза в сутки (200 мг).
Боли при диабетической нейропатии. Средняя суточная доза — 1 табл. 3 раза в день (600 мг). В исключительных случаях Финлепсин® можно назначать в дозе 2 табл. 3 раза в день (1200 мг).
Эпилептиформные судороги при рассеянном склерозе. Средняя суточная доза составляет 1–2 табл. 2 раза в день (400–800 мг).
Лечение и профилактика психозов. Начальная и поддерживающая дозы — 1–2 табл. в сутки (200–400 мг). При необходимости эту дозу можно повышать до 2 табл. 2 раза в день (800 мг).
Дозу препарата можно понизить или совсем прекратить лечение не раньше, чем после 2–3 летнего отсутствия припадков.
Лечение прекращают постепенным понижением дозы препарата в течение 1–2 лет. Решение о снижении дозы или прекращении лечения в каждом отдельном случае принимает врач-специалист.
Длительность лечения болей при диабетической нейропатии и эпилептиформных судорогах при рассеянном склерозе установлена такая же, как и при невралгиях. Лечение алкогольного абстинентного синдрома Финлепсином® прекращают постепенным снижением дозы в течение 7–10 дней.
Срок годности
3 года
Условия хранения
Список Б.: При температуре не выше 30 °C.
Что лучше: Финлепсин ретард или Финлепсин
Финлепсин ретард
Финлепсин
Исходя из данных исследований, Финлепсин лучше, чем Финлепсин ретард. Поэтому мы советуем выбрать его.
Активные вещества одинаковые. Поэтому выбирайте исходя из цены
Сравнение эффективности Финлепсина ретарда и Финлепсина
У Финлепсина эффективность больше Финлепсина ретарда – это означает, что способность лекарственного вещества оказывать максимально возможное действие разное.
Например, если терапевтический эффект у Финлепсина более выраженный, то у Финлепсина ретарда даже в больших дозах добиться данного эффекта невозможно.
Также скорость терапии – показатель быстроты терапевтического действия у Финлепсина и Финлепсина ретарда тоже разное, как и биодоступность – количество лекарственного вещества, доходящее до места его действия в организме. Чем выше биодоступность, тем меньше его потерь будет при усвоении и использовании организмом.
Сравнение безопасности Финлепсина ретарда и Финлепсина
Безопасность препарата включает множество факторов.
При этом у Финлепсина ретарда она достаточно схожа с Финлепсином. Важно, где метаболизируется препарат: лекарственные вещества выделяются из организма либо в неизмененном виде, либо в виде продуктов их биохимических превращений. Метаболизм протекает спонтанно, но чаще всего задействует основные органы, такие как печень, почки, лёгкие, кожу, мозг и другие. При оценивании метаболизма у Финлепсина ретарда, также как и у Финлепсина мы смотрим, какой орган является метаболизирующим и наколько критично действие на него.
Соотношение риска к пользе – это когда назначение лекарственного препарата нежелательно, но оправдано при определенных условиях и обстоятельствах, с обязательным соблюдением осторожности применения. При этом у Финлепсина ретарда нет никаих рисков при применении, также как и у Финлепсина.
Также при рассчете безопасности учитывается проявляются ли только аллергические реакции или же возможная дисфункция основных органов. В прочем как и обратимость последствий от использования Финлепсина ретарда и Финлепсина.
Сравнение противопоказаний Финлепсина ретарда и Финлепсина
Исходя из инструкции. Количество противопоказаний у Финлепсина ретарда достаточно схоже с Финлепсином и составляет малое количество. Это и перечень симптомов с синдромами, и заболевания, различные внешних и внутренние условия, при которых применение Финлепсина ретарда и Финлепсина может быть нежелательным или недопустимым.
Сравнение привыкания у Финлепсина ретарда и Финлепсина
Как и безопасность, привыкание тоже включает множество факторов, которые необходимо учитывать при оценивании препарат.
Так совокупность значения таких параметров, как «cиндром отмены» и «развитие резистентности», у Финлепсина ретарда достаточно схоже со аналогичными значения у Финлепсина. Синдром отмены – это патологическое состояние, возникающее после прекращения поступления в организм веществ, вызывающих привыкание или зависимость. А под резистентностью понимают изначальную невосприимчивость к препарату, этим она отличается от привыкания, когда невосприимчивость к препарату развивается в течение определенного периода времени. Наличие резистентности можно констатировать лишь в том случае, если была сделана попытка увеличить дозу препарата до максимально возможной. При этом у Финлепсина ретарда значения «синдрома отмены» и «резистентности» достотачно малое, впрочем также как и у Финлепсина.
Сравнение побочек Финлепсина ретарда и Финлепсина
Побочки или нежелательные явления – это любое неблагоприятное с медицинской точки зрения событие, возникшее у субъекта, после введения препарата.
У Финлепсина ретарда состояния нежелательных явлений почти такое же, как и у Финлепсина. У них у обоих количество побочных эффектов малое. Это подразумевает, что частота их проявления низкая, то есть показатель сколько случаев проявления нежелательного эффекта от лечения возможно и зарегистрировано – низкий. Нежелательное влияние на организм, сила влияния и токсическое действие у Финлепсина ретарда схоже с Финлепсином: как быстро организм восстановиться после приема и восстановиться ли вообще.
Сравнение удобства применения Финлепсина ретарда и Финлепсина
Это и подбор дозы с учетом различных условий, и кратность приемов. При этом важно не забывать и про форму выпуска препарата, ее тоже важно учитывать при составлении оценки.
Удобство применения у Финлепсина ретарда примерно одинаковое с Финлепсином. При этом они не являются достаточно удобными для применения.
Рейтинг препаратов составлен опытными фармацевтами, изучающий международные исследования. Отчет сгенерирован автоматически.
Дата последнего обновления: 2020-12-04 13:45:29
Психиатрия Психиатрия и психофармакотерапия им. П.Б. Ганнушкина
№1 2004 Приложение
Тегретол в лечении фокальных эпилепсий №1 2004 Приложение
Э ффективность лечения эпилепсий оставляет желать лучшего. Сплошные популяционные исследования по разным регионам России дают долю пациентов без припадков от общего числа леченных, равную 13–28%, в то время как при правильной постановке лечения она должна составлять 50–80% [1]. Неуспешность лечения в большой степени связана с ошибками в диагнозе формы эпилепсии и выборе препарата. Задачей настоящего сообщения является определение на основе наработанных экспертами Международной противоэпилептической лиги (МПЭЛ) стандартов и рекомендаций и собственного опыта алгоритма лечения фокальных эпилепсий, составляющих больше половины всех случаев заболевания эпилепсией, учитывая также, что именно на фокальные эпилепсии ложится основная доля фармакорезистентных случаев, создающих наибольшие проблемы в лечении.
По предложению Комиссии по классификации и терминологии МПЭЛ все фокальные эпилепсии и эпилептические синдромы подразделяются на: 1) идиопатические фокальные младенчества и детства, 2) фокальные семейные (аутосомно-доминантные) и 3) симптоматические или вероятно симптоматические фокальные [2]. Сопоставление с Классификацией эпилепсий и эпилептических синдромов 1989 г. показывает изменения терминологии и некоторых особенностей рубрификации. Предлагается отказаться от термина “парциальный” в пользу “фокальный”. Некорректность термина “парциальный”, т.е. неполный, частичный, очевидна, поскольку он предполагает некую идеальную “полную форму” припадка, частью которого являлся бы парциальный. Вторым нововведением является рубрика фокальных семейных (аутосомно-доминантных) эпилепсий. К ним отнесены те немногие из идиопатических фокальных эпилепсий предшествующей классификации, для которых картирован ген. Наконец, из терминологии убран термин “криптогенные” как избыточный и неявный и вместо него используется “предположительно симптоматические”, служивший ранее расшифровкой термина “криптогенный”.
Сразу следует сказать, что длительное время практиковавшийся подход выбора препарата по типу эпилептического припадка оказался недостаточным и формальное соблюдение его является одной из самых частых причин неуспешности терапии. Международный опыт последних десятилетий показал, что алгоритм фармакологического лечения эпилепсии должен предусматривать форму эпилепсии, особенности электроэнцефалографической (ЭЭГ) картины, динамику клинической симптоматики и ЭЭГ в ходе лечения. Эти положения в особенности важны для эффективного применения одного из наиболее широко используемых в лечении фокальных эпилепсий препаратов – тегретола.
Карбамазепин является препаратом первого выбора при простых фокальных припадках, фокальных припадках с потерей сознания и вторично-генерализованных тонико-клонических и составляет от 16% (Япония) до 55% (Германия) всех назначаемых противосудорожных препаратов [1, 8]. Швейцарский препарат “Тегретол” был первой формой для клинического применения. Уже в 1965 г. в нескольких исследованиях была показана высокая эффективность тегретола в лечении фокальных припадков и его благоприятный эффект в отношении психических функций у больных эпилепсией [6, 7, 9]. Тегретол и в настоящее время занимает главное место среди карбамазепиновых противосудорожных препаратов. Так, из числа статей, посвященных применению разных форм карбамазепина при эпилепсии, в интернетной базе данных Highwire.stanford.edu. 90% публикаций с трех континентов относятся к тегретолу, причем в исследованиях, посвященных сравнительной оценке эффективности различных препаратов, в качестве эталонного используется тегретол [10, 11]. В настоящее время он выпускается в пролонигированной форме (тегретол ретард), тегретол в форме жевательных таблеток, тегретол сироп. Последние две формы отличаются тем, что позволяют быстро получить высокую концентрацию в плазме крови, а тегретол сироп помимо удобства лечения маленьких детей в случае необходимости может вводиться через назогастральный зонд или даже ректально (в частности, при нарушенной функции глотания или в эпилептическом статусе). Тегретол ретард является оптимальной формой для долгосрочного лечения эпилепсии, так как обеспечивает контролированное высвобождение действующего вещества и, следовательно, поддержание стабильной концентрации препарата в плазме крови, позволяя ограничиться двумя и даже одним приемом в сутки [12].
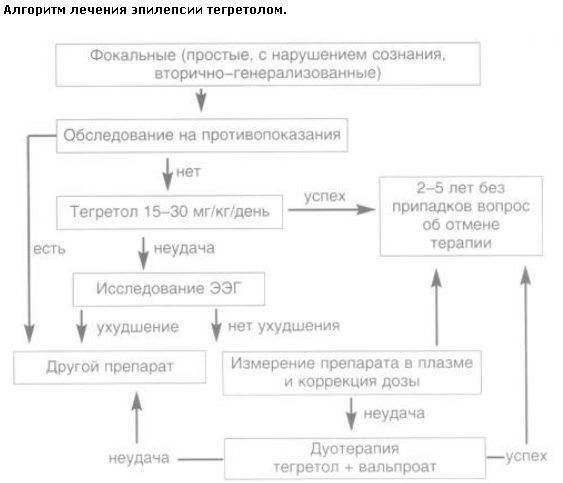
В настоящее время отработаны четкие показания к применению тегретола при различных формах фокальной эпилепсии (табл.2).
Как видно из табл. 1, тегретол является препаратом первого выбора при симптоматических и предположительно симптоматических эпилепсиях, составляющих большинство от всех эпилепсий, а также при некоторых идиопатических фокальных эпилепсиях. Ориентировочную оценку доли тегретола в лечении фокальных эпилепсий в популяции можно получить из распределения разных форм фокальных эпилепсий в популяции. Как известно, наибольшее число случаев эпилепсии приходится на детский и пожилой контингент пациентов. В возрасте 55–95 лет фокальные эпилепсии составляют 80% от всех эпилепсий у мужчин и 65% у женщин, причем все случаи – симптоматические [13]. Таким образом, тегретол является главным препаратом в лечении фокальных эпилепсий у лиц старшего возраста.
В возрасте до 15 лет фокальные эпилепсии составляют 58%. Структура фокальных эпилепсий детского возраста выглядит следующим образом: идиопатические – 38%, симптоматические – 19% и предположительно симптоматические – 43% [14].
Таким образом, если при симптоматических фокальных эпилепсиях в детской подгруппе препаратом выбора оказывается также тегретол, то при некоторых идиопатических эпилепсиях карбамазепин оказывается неэффективным или даже может вызвать утяжеление симптоматики, так что его применение в детской подгруппе должно быть точно выверено. Алгоритм лечения фокальной эпилепсии тегретолом представлен на рисунке.
При рассмотрении алгоритма целесообразно иметь в виду несколько дополнительных соображений.
Тегретол эффективен при любых вариантах фокальных припадков – простых, с нарушением сознания и вторичной генерализацией. Что касается противопоказаний, то в первую очередь они относятся к точному определению формы эпилепсии. Главными противопоказаниями являются абсансы, миоклонические и астатические припадки и эпилептические спазмы. В типичных случаях диагностика этих форм не представляет трудностей, поскольку в большинстве они относятся к специфическим идиопатическим первично-генерализованным эпилепсиям или эпилептическим энцефалопатиям. Трудности возникают в атипичных случаях миоклонико-астатической идиопатической эпилепсии, юношеской миоклонической эпилепсии и эпилепсии с миоклоническими абсансами, протекающими с асимметричными судорогами, напоминающими фокальные припадки. Этому может соответствовать и латерализация эпилептиформной активности в ЭЭГ. Тем не менее внимательный анализ всей картины заболевания в подавляющем большинстве случаев позволяет правильно диагностировать эти формы и избежать ошибок выбора препарата [8, 12, 15–17]. Следует также воздержаться от применения тегретола в качестве препарата первого выбора при идиопатической эпилепсии детского возраста с центротемпоральными спайками, при которой он может вызывать усугубление эпилептиформной активности и появление поведенческих, когнитивных и психических симптомов. По той же причине нецелесообразно применение тегретола при эпилептической афазии Ландау–Клеффнера [8, 12]. Предиктором неуспешности терапии карбамазепином является также наличие в ЭЭГ билатерально-синхронных разрядов комплексов спайк-волна, а также периодов замедления активности в тета-ритме в центрально-теменных областях мозга [8, 18, 19].
Относительно общесоматических противопоказаний главными являются атриовентрикулярный блок и повышенная чувствительность к трициклическим антидепрессантам.
Основным условием избежания побочных эффектов является постепенное наращивание дозы. Целесообразно начать со 100–200 мг на ночь и затем шагами по 100 мг каждые 3 дня увеличивать дозу до эффективной (что выясняется прекращением припадков) или до максимальной рекомендуемой, исходя из массы тела и возраста (см. табл. 1). Для предотвращения таких неприятных дозозависимых побочных эффектов, как сонливость, головная боль, двоение, тремор, следует с самого начала использовать форму тегретола ретард [16, 17, 20, 21]. Поступая в кровь более замедленно, эта форма тегретола позволяет избежать пиков концентрации, следовательно, и побочных эффектов. Удерживая без провалов терапевтическую концентрацию до следующего приема, форма ретард предотвращает рецидивы припадков [15–18, 20, 21]. Эта же особенность пролонгированной формы тегретола позволяет принимать его 2 раза: утром и вечером, что значительно улучшает комплаентность пациента, освобождая его от приема препарата в период дневной активности. Особенно удобна для двухразового приема форма тегретол ретард, содержащая 400 мг карбамазепина в таблетке. Эффективная начальная доза может оказаться достаточно высокой из-за эффектов самоиндукции, так что в случае положительного стабильного эффекта прекращения припадков ее в дальнейшем можно уменьшить на 25–30% под контролем уровня препарата в плазме крови. Если при достижении верхней рекомендуемой границы терапевтической дозы не достигается контроля припадков, следует измерить уровень препарата в плазме крови и в случае продолжения припадков после корректировки дозы по уровню препарата следует провести контрольное ЭЭГ-исследование. Нарастание в ЭЭГ эпилептиформной активности, особенно в виде билатерально-синхронных разрядов, говорит о резистентности данного пациента к карбамазепину и целесообразности перехода к другому препарату. Если же в ЭЭГ не наблюдается признаков усугубления эпилептиформной активности, следует пробовать дуотерапию, оптимально в комбинации с пролонгированной формой вальпроата [1, 8, 12, 15, 22, 23].
Идиосинкразические реакции при лечении тегретолом, по нашему опыту, отмечаются значительно реже, чем при других формах карбамазепина, и связаны с быстрым наращиванием дозы или отсутствием ее корригирующего уменьшения по завершении периода первоначальной аутоиндукции. У 10% пациентов возникает зуд, чаще всего в конце 2-й – начале 3-й недели приема, который у большинства прекращается спонтанно или вследствие небольшого снижения суточной дозы. Редко возникают эритематозные высыпания, которые требуют особого внимания, поскольку могут быть предвестником очень редкого, но грозного осложнения – синдрома Стивенса–Джонсона. Изредка отмечается легкая обратимая лейкопения, не требующая отмены терапии, если число лейкоцитов не падает ниже 2000. Еще более редки нарушения со стороны красной крови, гепатопатия и тяжелая степень гипонатриемии, при падении концентрации натрия ниже 125 ммоль/л, проявляющейся спутанностью, периферическими отеками и учащением припадков [16]. При медленном наращивании дозы эти осложнения не наблюдаются.
При лечении любыми противосудорожными препаратами идеал монотерапии осуществим в 50–80% случаев, в остальных случаях приходится пробовать комбинации тегретола с другим препаратом. При совместном применении карбамазепин ускоряет метаболизм вальпроевой кислоты, этосуксимида, фенобарбитала, примидона, ламотриджина, топамакса. Не рациональной является комбинация с фенитоином. Парадоксальным образом, являясь индуктором энзимов печени, карбамазепин при взаимодействии с другим индуктором – фенитоином – увеличивает концентрацию последнего приблизительно на 1/3 [16]. Поэтому при необходимости замены фенитоина тегретолом во избежание токсических эффектов фенитоина, наращивание дозы тегретола должно идти параллельно снижению дозы фенитоина. Нецелесообразной является распространенная в России комбинация фенобарбитала с карбамазепином, потому что, являясь индукторами энзимов, эти препараты снижают концентрации друг друга, а суммация седативного эффекта, присущего, в особенности, фенобарбиталу, вызывает неблагоприятные фармакодинамические симптомы со стороны центральной нервной системы. С другой стороны, комбинация блокирующего натриевые каналы карбамазепина с ГАМКергическим эффектом вальпроевой кислоты делает, к примеру, комбинацию тегретола ретард с депакином хроно, одной из наиболее эффективных, широко применяемых и рекомендуемых форм политерапии эпилепсии [1, 8, 12, 15, 22, 23]. Рациональными являются комбинации тегретол + топирамат, тегретол + тиагабин, тегретол + клоназепам. Следует помнить, что назначение клоназепама, как и других бензодиазепинов, в политерапии допустимо только на короткий период (до 1,5 мес), поскольку их хроническое применение приводит к толерантности с последующим развитием припадков отмены. Наиболее целесообразно их краткосрочное применение при временном учащении припадков, характерном в особенности для лобно-долевых эпилепсий.
Эффективность тегретола
В монотерапии тегретол равноэффективен вальпроату, фенитоину, фенобарбиталу в контроле припадков [24–26]. При симптоматических и предположительно симптоматических фокальных эпилепсиях, составляющих более половины всех эпилептических расстройств, тегретол в монотерапии эффективен в 60–85% случаев, причем у половины достигается полное прекращение припадков. Тегретол дает достоверно меньше побочных эффектов, чем фенитоин и фенобарбитал, и обеспечивает лучшее качество жизни [12, 17, 24]. Сравнение карбамазепина с вальпроатом показало отсутствие значимых различий по общему числу пациентов с полным прекращением припадков и влиянию на тонико-клонические припадки, но выявило достоверное преимущество карбамазепина по сокращению общей частоты припадков и сокращению числа комплексных парциальных припадков [11, 25, 26]. В монотерапии карбамазепин в стандартной дозе 600 мг/сут достоверно эффективнее вигабатрина и габапентина [16, 17]. Эффективность карбамазепина и ламотриджина не различается [17]. Следует напомнить, что стоимость лечения новейшими препаратами в 2 раза и более превышает стоимость лечения тегретолом. При лечении карбамазепином прогноз безмедикаментозной ремиссии, т.е. практического излечения, лучше, а вероятность припадков отмены ниже, чем у других противосудорожных препаратов [27].
Анализ наших случаев обращения по поводу неэффективности лечения тегретолом показал, что в большинстве случаев он объясняется изначальной иррациональной политерапией и недостаточной дозировкой (70% случаев) [1, 8]. В 80% указанных случаев переход на монотерапию тегретолом и доведение дозы до терапевтической, исходя из рекомендуемой на 1 кг массы тела, позволил добиться значительного улучшения с ремиссией 1 год и более у 60%.
Хотя тегретол считается препаратом первого выбора при фокальных эпилепсиях, целесообразно его использование при неэффективности препаратов первого выбора для генерализованной эпилепсии с тонико-клоническими припадками, поскольку в этих случаях нельзя исключить недодиагностику первично-фокального начала. Во всяком случае в опубликованных работах эффективность его при генерализованных тонико-клонических припадках оценивается в 50–65% и не уступает фенобарбиталу и вальпроату [17, 24].
Успешность лечения идиопатической аутосомно-доминантной лобно-долевой ночной эпилепсии и детской затылочно-долевой эпилепсии с поздним началом (форма Гасто), часто резистентных к другим препаратам, при лечении пролонгированной формой карбамазепина объясняется устойчивой терапевтической концентрацией препарата в течение ночи, к которой в основном и приурочены припадки [8, 18]. Тегретол является препаратом первого выбора при старт-эпилепсии, когда припадки (обычно фокальные из дополнительной моторной области или генерализованные тонико-клонические) вызываются пугающими неожиданными стимулами [8, 12]. Целесообразны попытки лечения карбамазепином в резистентных к терапии другими препаратами случаях, диагностированных как роландическая детская эпилепсия и затылочно-долевая детская эпилепсия с ранним началом, поскольку здесь нельзя исключить предположительно симптоматическую этиологию.
Следует отметить преимущества тегретола в некоторых специальных ситуациях. Тегретол, помимо подавления припадков, оказывает положительный эффект в отношении настроения, нормализации процессов мышления и коммуникации, социального функционирования. Выраженный психотропный эффект карбамазепина делает особенно показанным переход на лечение тегретолом ретард у пациентов с депрессией, психотическими галлюцинаторными и поведенческими расстройствами, идеаторными нарушениями [12]. При эпилептическом статусе, связанном с несанкционированной отменой карбамазепина, экстренное введение 10–20 мл 2% раствора тегретола сироп перректально или через назогастральный зонд позволяет быстро восстановить концентрацию карбамазепина в плазме крови и прервать статус [12]. Тегретол ретард является препаратом первого выбора при ведении беременности у больной эпилепсией, поскольку стоит на последнем месте в ряду тератогенности [12, 28]. Симптоматическое применение тегретола у больных с посттравматической энцефалопатией, рассматриваемой как несудорожное проявление субклинических эпилептических разрядов в мозге, оказывает благоприятный реабилитирующий эффект [5].
Современные принципы противоэпилептической терапии взрослых
Эпилепсия — это хроническое заболевание головного мозга, требующее многолетнего, а в 30% процентах случаях пожизненного приема противоэпилептических препаратов.
Эпилепсия — это хроническое заболевание головного мозга, требующее многолетнего, а в 30% процентах случаях пожизненного приема противоэпилептических препаратов. Целью лечения эпилепсии является предотвращение развития приступов. Для этого применяют современные противоэпилептические препараты (ПЭП). При этом цель не может быть достигнута любой ценой. В настоящее время существует концепция, что лечение эпилепсии это больше чем просто контроль над приступами, хотя свобода от приступов очень важна. Таким образом, речь идет об изменении стратегии лечения: от количественной к качественной помощи больным эпилепсией. Проведение всесторонней реабилитации (медикаментозной и немедикаментозной) позволяет людям с эпилепсией вести полноценную, неограниченную, продуктивную жизнь при отсутствии приступов и побочных действий ПЭП.
Достижение полного прекращения эпилептических приступов у больных эпилепсией является не только клинически, но прогностически значимым. Полное отсутствие приступов у больного позволяет предотвратить различные медицинские и социальные последствия, такие как физические повреждения (травма и т.д.), психические нарушения (депрессия, тревога и т.д.), социальные последствия (отчуждение в обществе, дискриминация и др.), и в перспективе, при учете различных факторов после достижения медикаментозной ремиссии, добиться полного прекращения приема препаратов.
Современное назначение противоэпилептических препаратов основано на учете многих факторов, в первую очередь определении эпилептического синдрома, типа приступов, а также возраста, пола, сопутствующей патологии, социального статуса и «пожелания» самого больного. Для идентификации эпилептического синдрома, во время постановки диагноза, врачи должны основываться на ряде факторов: типе приступа, электроэнцефалограмме (ЭЭГ) (во время приступа и без него), этиологии, изменении на магнитно-резонансной томограмме (МРТ), ответе на лечение ПЭП, учитывать наследственность и анамнестические данные, историю настоящего заболевания.
В течение последних двух десятилетий основной стратегией лечения эпилепсии стало использование только одного ПЭП, т.е. монотерапия (Baulac M., 2003). Клинические данные показали, что монотерапия эпилепсии сопровождается лучшей переносимостью, меньшим числом нежелательных побочных явлений, более низкой токсичностью, а также меньшим риском тератогенности. Кроме того, монотерапия позволяет избежать использования сложных режимов дозирования, добиться более высокой комплайентности пациентов, а также снизить стоимость лечения, по сравнению с политерапией. Более того, в некоторых исследованиях было показано, что политерапия по сравнению с монотерапией не предоставляет никаких преимуществ в плане контроля над развитием эпилептических приступов и уменьшения числа побочных эффектов (Schmidt D., 1995, Baulac M., 2003, Kanner A., 2005). Одним из ранних примеров является исследование, проведенное в 1983 г. у пациентов специальных лечебных учреждений с интеллектуальными расстройствами, которых перевели с политерапии на режим монотерапии. Исследование показало, что эпилептические приступы не возникали у 78% пациентов, многие пациенты стали более внимательны (Bennett H., 1983).
Первичное назначение ПЭП больным эпилепсией в режиме монотерапии позволяет добиться медикаментозной ремиссии в 50% случаев. Включение альтернативной монотерапии, при неэффективности первичной, обеспечивает отсутствие приступов у 10% пациентов.
Использование монотерапии при эпилепсии обосновано: при первично диагностированном заболевании, при неэффективности проводимой политерапии, в ситуации до конца не использованных возможностей монотерапии и если при проведении политерапии эпилептические приступы отсутствуют.
Стартовое лечение эпилепсии всегда должно проводиться в форме монотерапии препаратами, зарегистрированными для использования в данном режиме. В России для лечения эпилепсии в режиме монотерапии зарегистрированы и могут быть использованы как «старые», так и «новые» противоэпилептические препараты. К «старым» зарегистрированным препаратам относят традиционно используемые — барбитураты, карбамазепины (Тегретол, Финлепсин), фенитоин, этосуксимид (Суксилеп), препараты вальпроевой кислоты и ее производных (Депакин, Конвулекс), к «новым» — ламотриджин (Ламиктал, Конвульсан), топирамат (Топамакс), окскарбазепин (Трилептал), леветирацетам (Кеппра). Для сравнения: в США одобренными для лечения эпилепсии противоэпилептическими препаратами Управлением по контролю за продуктами и препаратами (FDA) для начальной монотерапии большинства видов эпилептических приступов являются как препараты «старого» поколения (фенитоин, карбамазепин и вальпроат натрия), так и более новые препараты: топирамат и окскарбазепин. Ламотриджин одобрен для перехода к монотерапии. Также в рандомизированных исследованиях было показано использование ламотриджина (Ламиктал, Конвульсан) и леветирацетама (Кеппра) в качестве начальной терапии эпилепсии (Faught E., 2007).
Существуют данные о преимуществах новых ПЭП по сравнению с традиционными, что выражается в хорошей эффективности в сочетании с меньшей токсичностью, лучшей переносимостью и удобством применения, а также отсутствием необходимости проведения регулярного мониторинга концентрации препаратов в крови (Ochoa J. G., Riche W., 2002).
Проведенные различные исследования, основанные на доказательной медицине и базирующиеся на данных литературных обзоров, дают различные рекомендации о том, какие препараты должны назначаться пациентам в зависимости от формы эпилепсии (French J., 2004, NICE, 2006, Glauser T., 2006). Так, рекомендации Американской академии неврологии (ААН) и Американского общества эпилепсии (АОЭ) указывают на обоснованность использования как «старых», так и «новых» препаратов для монотерапии при впервые диагностированной эпилепсии. Главное, что выбор ПЭП должен зависеть от индивидуальных характеристик пациента. При эпилептических приступах, имеющих характер парциальных/смешанных судорог, из новых препаратов могут быть использованы: ламотриджин (Ламиктал, Конвульсан), топирамат (Топамакс), окскарбазепин (Трилептал), леветирацетам (Кеппра), при впервые диагностированных абсансных приступах может быть использован ламотриджин (Ламиктал, Конвульсан).
Для лечения взрослых пациентов с рефрактерной парциальной эпилепсией ААН и АОЭ рекомендуют применение окскарбазепина (Трилептал) и топирамата (Топамакс) в качестве монотерапии и габапентина (Нейронтин), ламотриджина (Ламиктал, Конвульсан), тиагабина, топирамата (Топамакс), окскарбазепина (Трилептала), леветирацетама (Кеппра) или зонисамида в качестве дополнительной терапии (French J., 2004). Топирамат (Топамакс) рекомендуется для лечения рефрактерных генерализованных тонико-клонических судорог у взрослых, а также, как и ламотриджин (Ламиктал, Конвульсан), для лечения приступов падения (дроп-атак) при синдроме Леннокса–Гасто (French J., 2004). В нашей стране такие препараты, как тиагабин, зонисамид, на сегодняшний день не зарегистрированы и официально применяться не могут, при этом зарегистрирован в качестве дополнительной терапии прегабалин (Лирика) у взрослых с парциальными приступами.
Рекомендации по применению новых ПЭП, опубликованные в Великобритании Национальным институтом (NICE), основаны на изучении результатов рандомизированных контролированных исследований (РКИ) и систематических обзоров, в которых новые ПЭП сравниваются между собой, с более «старыми» препаратами и с плацебо (NICE, 2006). В целом эти рекомендации более консервативны, чем рекомендации ААН. Рекомендации NICE указывают на обоснованность применения новых ПЭП в следующих случаях: использование более старого препарата не будет иметь преимуществ, применение более старого препарата противопоказано из-за возможных взаимодействий с другими агентами, имеется предшествовавший отрицательный опыт использования этих препаратов или указания на их плохую переносимость, лечение женщины детородного возраста (Beghi E., 2001, NICE, 2006).
Рекомендации Международной лиги борьбы с эпилепсией (ILAE) основываются на структурированном обзоре литературы, в котором качество доказательств клинического исследования использовалось для определения уровня рекомендаций. Эти рекомендации сконцентрированы на эффективности препаратов для лечения впервые выявленной или ранее не леченной эпилепсии (Glauser T., 2006). Для лечения взрослых пациентов с генерализованными тонико-клоническими судорогами ни один из ПЭП не характеризуется наивысшим уровнем доказательности, однако наиболее эффективными препаратами для проведения монотерапии в указанных ситуациях, согласно данным РКИ, являются карбамазепин (Тегретол, Финлепсин), ламотриджин (Ламиктал, Конвульсан), окскарбазепин (Трилептал), фенобарбитал, фенитоин, топирамат (Топамакс) и вальпроаты (Депакин, Конвулекс). Для лечения взрослых пациентов с впервые выявленными парциальными приступами считается установленным, что для начальной монотерапии эффективны карбамазепин (Тегретол, Финлепсин) и фенитоин, тогда как вальпроат считается вероятно эффективным, а габапентин (Нейронтин), ламотриджин (Ламиктал, Конвульсан), окскарбазепин (Трилептал), фенобарбитал, топирамат (Топамакс) представляются менее эффективными. Рекомендации по лечению пожилых пациентов с парциальными приступами включают карбамазепин, габапентин (Нейронтин) и ламотриджин (Ламиктал, Конвульсан) — все эти препараты характеризуются наивысшим уровнем доказательности эффективности (Glauser T., 2006).
Во взрослой популяции существует две категории больных, требующих особого внимания: это пожилые пациенты и женщины.
Эпилепсия и единичные эпилептические приступы широко распространены у пациентов пожилого возраста. Причиной приступов являются заболевания головного мозга сосудистого или другого генеза, приводящего к появлению очаговой симптоматики. Частота возникновения эпилепсии после 60 лет, по данным исследования, составляет 25% от всех вновь выявляемых случаев заболевания в этой возрастной группе. С учетом наличия различной соматической и/или иной патологии монотерапия у пожилых пациентов является предпочтительной для лечения эпилепсии (Hauser W., 1992, Pohlmann-Eden B., 2005). Лечение пожилых пациентов с эпилепсией представляет собой отдельную задачу (Faught E., 1999). Повреждения, обусловленные судорогами, у этих пациентов могут быть более тяжелыми, а продолжительность постприступного состояния — большей. Несмотря на то, что влияние судорог на работоспособность у лиц пожилого возраста меньше, все же лишение работы вследствие приступов тяжело переносится данной категорией пациентов. Фармакокинетические характеристики противоэпилептических препаратов также претерпевают изменения у пожилых пациентов. Это касается связывания с белками, распределения препарата и его выведения, что может привести к уменьшению клиренса препарата, а также повышению чувствительности рецепторов, все это увеличивает риск дозозависимых побочных эффектов (Bourdet S., 2001). Возможно, самым важным является то, что пожилые пациенты принимают большое число лекарственных препаратов, что значительно увеличивает риск возникновения фармакокинетических и фармакодинамических лекарственных взаимодействий. Так, карбамазепин (Тегретол, Финлепсин), фенитоин, вальпроаты (Депакин, Конвулекс), барбитураты взаимодействуют с часто принимаемыми в пожилом возрасте препаратами — варфарином, дигоксином, нейролептикими, антацидами и антибиотиками, в меньшей степени взаимодействуют топирамат (Топамакс) и окскарбазепин (Трилептал), и практически не оказывают влияния ламотриджин (Ламиктал, Конвульсан) и леветирацетам (Кеппра) (Pohlmann-Eden B., 2005).
Лечение пациентов пожилого возраста следует начинать с наименьшей возможной дозы препарата и увеличивать ее постепенно, при этом не имеет значения, какой препарат был выбран для проведения терапии (Pohlmann-Eden B., 2005). Для минимизирования рисков развития побочных и токсических действий препаратов рекомендуется начинать проведение терапии с половинной дозы, рекомендуемой для взрослых пациентов, увеличивать дозу до половины или двух третей от оптимальной дозы, а также замедлять время наращивания дозы препарата.
Важным является также не допустить ухудшения течения существующих проблем вследствие ограниченных возможностей выбора препаратов. Так, фенитоин не стоит назначать пациентам с нарушением координации, вальпроаты (Депакин, Конвулекс) могут усугубить течение эссенциального тремора, нарушение сердечной проводимости может возникнуть при применении карбамазепина (Тегретол, Финлепсин), седативные препараты не рекомендуется использовать у пациентов с сонливостью или деменцией (French J., 2004, Sheth R., 2004). Леветирацетам (Кеппра) при эффективности, отсутствии лекарственных взаимодействий и хорошей переносимости может вызывать поведенческие расстройства и сонливость. Ламотриджин (Ламиктал, Конвульсан) — эффективен, с некоторым межлекарственным взаимодействием, может вызвать аллергические реакции и бессонницу. Окскарбазепин (Трилептал) — эффективен, характеризуется меньшим лекарственным взаимодействием, чем карбамазепин, может спровоцировать гипонатриемию и головокружение. Топирамат (Топамакс) — эффективен и хорошо переносится, особенно в низких дозах, может утяжелить когнитивные нарушения, снизить вес (Pohlmann-Eden B., 2005). У пожилых пациентов дополнительным фактором риска является возможность индукции печеночных ферментов, что, в свою очередь, увеличивает риск лекарственных взаимодействий.
Другой группой, требующей особого внимания, являются пациенты женского пола. Особенность и функционирование женской репродуктивной системы оказывают влияние на течение эпилепсии и применение противоэпилептических препаратов. В течение различных периодов жизни женщин с эпилепсией происходят различные гормональные, физиологические и другие изменения, которые требуют особого внимания к лечению заболевания у данного контингента больных, особенно в детородном возрасте (O’Brien M., 2005, Tettenborn B., 2006, Thomas S., 2006).
Эпилептические приступы, а также препараты, применяемые для их купирования, влияют на зачатие, а после зачатия на здоровье матери и плода, на состояние женщин с эпилепсией в постменопаузе. В связи с этим проблемы, связанные с терапией женщин, являются важными и актуальными. В первую очередь, это контрацепция, наступление беременности, применение ПЭП во время беременности, тератогенность и многие другие вопросы, которые в целом определяют понятие женской эпилепсии.
Противоэпилептические препараты, впрочем, как и непосредственно заболевание — эпилепсия, могут влиять на вероятность зачатия и возникновение беременности, увеличивать риск синдрома поликистоза яичников (СПКЯ) и нарушения фармакокинетики пероральных контрацептивов (ПК). К признакам и симптомам СПКЯ относятся увеличение или структурные аномалии яичников, олигоменорея, аменорея, бесплодие вследствие хронической ановуляции, повышенный уровень андрогенов в плазме крови и центральное ожирение. Более того, женщины с эпилепсией подвержены большему риску развития множественных кист яичников, чем женщины общей популяции. Несмотря на то, что сведения о взаимосвязи применения ПЭП и развития СПКЯ противоречивы, некоторые исследования указывают, что определенные ПЭП могут повышать риск развития этого заболевания. В основном внимание исследователей было сосредоточено на вальпроатах (Депакин, Конвулекс), хотя достоверной причинной связи с этим препаратом выявлено не было. Несмотря на это, некоторые исследователи предлагают контролировать продолжительность менструального периода и уровень андрогенов в плазме крови у женщин с эпилепсией при проведении лечения вальпроатами (Isojarvi J., 2005).
При применении ПЭП у женщин с эпилепсией, получающих пероральные контрацептивы, возможно возникновение нежелательной или незапланированной беременности. Относительный риск неудачи контрацепции у женщин, принимающих одновременно ПК и ПЭП, индуцирующие фермент CYP450, по некоторым оценкам, в 25 раз выше, чем у женщин без эпилепсии, которые принимают только ПК. Основной механизм неудачи контрацепции связывается с повышением активности печеночных ферментов (CYP450), что приводит к ускоренному метаболизму эстрогенов до неактивных веществ, что сопровождается снижением концентрации эстрогенов в плазме крови, возникновением овуляции и наступлением беременности. ПЭП, индуцирующие печеночные ферменты, могут также приводить к увеличению уровня глобулина, связывающего половые гормоны (ГСПГ), что будет сопровождаться снижением уровня свободных биологически активных прогестерона и эстрогена и наступлением незапланированной беременности (Crawford P., 2002, Zupanc M., 2006).
Как правило, большинство ПК не влияют на эффективность ПЭП. В то же время ПК, как известно, значимо снижают уровень ламотриджина (Ламиктал, Конвульсан) в плазме крови и повышают риск эпилептических приступов при лечении этим препаратом (Sabers A., 2001). Поэтому в случае приема ПК необходима коррекция дозы ламотриджина. Для подтверждения создания терапевтической концентрации этого препарата важным представляется проведение лекарственного мониторинга.
Период беременности является очень важным в жизни женщины, и поэтому минимизировать факторы, которые могут вызвать ее прерывание, достаточно сложная задача, требующая грамотного и всеобъемлющего подхода. На развитие эмбриона и плода могут повлиять как неконтролируемые эпилептические приступы, так и ПЭП (Tettenborn B., 2006). Следовательно, целью лечения эпилепсии во время беременности должно являться обеспечение эффективного контроля над развитием эпилептических приступов и минимализация нежелательных эффектов ПЭП, которые, как известно, являются тератогенами. Повторные эпилептические приступы во время беременности связаны с рисками как для матери, так и для плода, и часто могут быть связаны с ненадлежащим приемом ПЭП. Польза от надлежащей терапии ПЭП, как правило, превышает риск, связанный с проведением такой терапии, поскольку неадекватная терапия эпилепсии во время беременности сопровождается развитием повторных эпилептических приступов. Применение монотерапии ПЭП, в отличие от политерапии, связано с более низким риском тератогенности.
Влияние наступления беременности на развитие эпилептических приступов у различных пациенток различно, однако у довольно большой части женщин (от 17% до 37%) частота развития судорог повышается (Pennell P., 2003, Study Group, 2006). Причинами этого явления могут являться гормональные изменения, снижение плазменных концентраций ПЭП вследствие фармакокинетических изменений, связанных с наступлением беременности, а также низкая комплайентность терапии (Sabers A., 2001, Tettenborn B., 2006). У беременных женщин с увеличившейся частотой эпилептических приступов часто регистрируются субтерапевтические концентрации ПЭП в плазме. Кроме того, у некоторых пациенток с тошнотой или рвотой беременных может наблюдаться нарушение всасывания принимаемых ПЭП (Tettenborn B., 2006). Фармакокинетические изменения, вызванные беременностью, обусловлены возрастанием объема распределения, более высокой почечной элиминацией препарата, измененной активностью печеночных ферментов, а также уменьшенным уровнем белка в плазме крови (Pennell P., 2003, O’Brien M., 2005). В связи с этим необходимо регулярно мониторировать уровнь ПЭП в плазме крови на каждом триместре беременности и непосредственно после. Наибольшее внимание следует уделить пациенткам, принимающим ламотриджин (Ламиктал, Конвульсан), клиренс которого существенно увеличивается в течение беременности, что может привести к возрастанию частоты развития эпилептических приступов (Tran T., 2002, de Haan G.-J., 2004). Напротив, непосредственно после родов уровень ламотриджина (Ламиктал, Конвульсан) в плазме снова возрастает. Это указывает на то, что уровень ламотриджина (Ламиктал, Конвульсан) в плазме следует контролировать перед зачатием, во время беременности и после родов, при этом для предотвращения развития эпилептических приступов и токсичности препарата необходима коррекция режима дозирования. Эти положения применимы также и ко всем другим ПЭП.
Данные за то, что судороги во время беременности являются фактором тератогенности, противоречивы; в то же время сомнения насчет того, что ПЭП увеличивают риск тератогенности, незначительны (Perucca E., 2005). Это влияние ПЭП четко установлено для традиционных препаратов; для более современных препаратов риск тератогенности такой же или несколько ниже, хотя данные для этих новых препаратов ограничены и недостаточны для того, чтобы сделать определенное заключение.
Следует помнить, что врач, лечащий беременную с эпилепсией, должен взвешивать пользу от применения ПЭП с риском для здоровья плода.
Независимо от возраста и пола у всех пациентов могут возникать побочные эффекты от принимаемых препаратов.
Все применяемые ПЭП могут приводить к нарушению функции ЦНС, в том числе к нарушению когнитивной способности (A., 2003). По данным различных авторов, более 60% пациентов указывают на наличие субъективных жалоб на побочные эффекты лекарственных препаратов. Чаще всего указываются расстройства со стороны ЦНС (усталость, головокружение) и когнитивные расстройства (например, проблемы с памятью, трудности в концентрации внимания) (Carpay J., 2005).
Эти побочные эффекты могут оставаться незаметными для врача, при этом пациенты, получающие ПЭП, обеспокоены их наличием, несмотря на полный контроль над эпилептическими приступами.
Кроме обычных дозозависимых побочных эффектов в отношении ЦНС, ПЭП могут иметь имеющие клиническое значение метаболические эффекты. Длительное использование ПЭП может привести к изменению метаболизма костной ткани, что приводит к уменьшению плотности кости и увеличению риска переломов. Прием вальпроатов (Депакин, Конвулекс), карбамазепинов (Тегретол, Финлепсин), габапентина (Нейронтин) и прегабалина (Лирика) может быть связан с увеличением массы тела, достаточным для увеличения долговременного риска для здоровья (Sheth R., 2004). Прием карбамазепинов (Тегретол, Финлепсин), фенобарбитала и фенитоина связан с повышением общего холестерина в сыворотке, а также уровня триглицеридов, липопротеинов высокой плотности и липопротеинов низкой плотности, хотя клиническая значимость этого явления пока неизвестна (Nikolaos T., 2004).
Побочные эффекты ПЭП возрастают при использовании политерапии. Монотерапия приводит к развитию контроля над эпилептическими приступами у большинства пациентов, но иногда оказывается неудачной вследствие недостаточной эффективности, наличия дозозависимых побочных эффектов или идиосинкразических побочных эффектов. У пациентов, при лечении которых монотерапия двумя или тремя различными препаратами была неэффективной, может быть необходим политерапевтический режим терапии (Deckers C., 2002). Для пациентов, у которых не удается достичь контроля над развитием эпилептических приступов с помощью политерапии, более эффективный контроль может быть достигнут путем увеличения дозы одного из препаратов, наиболее эффективного режима терапии с постепенной отменой других препаратов. Зачастую адекватная доза одного препарата более эффективна и лучше переносима, чем неадекватные дозы двух или трех препаратов.
Пациенты, у которых удается достичь контроля над развитием приступов с помощью комбинированной терапии, также являются кандидатами для перехода к монотерапии. Однако в этом случае необходим индивидуальный подход. Последний препарат, включенный в схему терапии (его назначение по времени было связано с установлением полного контроля), может являться препаратом выбора для проведения монотерапии. Это особенно актуально, если предшествовавшие препараты или настоящая комбинация препаратов сопровождались побочными эффектами. С другой стороны, если у пациента достигнута медикаментозная ремиссия и он хорошо переносит политерапевтический режим, то продолжение этого режима также является оправданным выбором лечения. Несмотря на то, что переход от политерапии к монотерапии является обычной клинической практикой, пациенты могут совершать такой переход с некоторым нежеланием из-за боязни возобновления приступов. Выбор терапии всегда должен совершаться с согласия пациента (Faught E., 2007).
При проведении лечения эпилепсии в режиме политерапии время от времени следует повторно оценивать возможность перехода к монотерапии. Как бы то ни было, вполне возможно, что единственная причина проводить именно монотерапию — отсутствие фармакокинетических и фармакодинамических лекарственных взаимодействий (Baulac M., 2003).
Современное лечение эпилепсии является сложной задачей, требующей от врача многих знаний и умений, чтобы подобрать терапию, соответствующую и максимально подходящую каждому конкретному пациенту, с более низкой стоимостью, более простыми режимами дозирования, менее токсичных и развитых лекарственных взаимодействий. Для большинства пациентов переносимость и максимальный контроль над приступами являются наилучшими критериями оценки препаратов.
По вопросам литературы обращайтесь в редакцию.
С. Г. Бурд, доктор медицинских наук, доцент, О. Л. Бадалян, доктор медицинских наук, доцент А. С. Чуканова, Г. Г. Авакян
Е. В. Крикова, РГМУ, Москва