выраженная спленомегалия что это
Спленомегалия
Спленомегалия — вторичный патологический синдром, который проявляется увеличением размеров селезенки. Увеличение органа невоспалительного генеза сопровождается ноющей болью, чувством распирания в левом подреберье. При инфекционных процессах возникает лихорадка, резкая боль в подреберье слева, тошнота, диарея, рвота, слабость. Диагностика основывается на данных физикального осмотра, УЗИ, сцинтиграфии селезенки, обзорной рентгенографии и МСКТ брюшной полости. Тактика лечения зависит от основного заболевания, которое привело к спленомегалии. Назначают этиотропную терапию, при необратимых изменениях и значительном увеличении органа выполняют спленэктомию.
Общие сведения
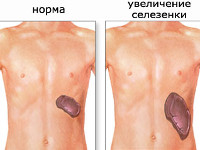
Спленомегалия – аномальное увеличение селезенки. Синдром не является самостоятельной нозологической единицей, а возникает вторично, на фоне другого патологического процесса в организме. В норме селезенка весит около 100-150 г и не доступна для пальпации, т. к. полностью скрыта под реберным каркасом. Пальпаторно определить орган удается при его увеличении в 2-3 раза. Спленомегалия может являться индикатором серьезных болезней, ее распространённость в общей популяции составляет 1-2%. У 5-15% здоровых детей определяется гипертрофия селезенки ввиду несовершенства иммунной системы. Синдром может встречаться у людей всех возрастов. В равной степени поражает лиц женского и мужского пола.
Причины спленомегалии
Селезенка является важной составляющей иммунной системы. Повышение функциональной активности, увеличение скорости кровотока и размеров органа сопровождает большое количество заболеваний как инфекционной, так и неинфекционной природы. К основным причинам развития данной патологии относят:
Классификация
В гастроэнтерологии синдром классифицируется в зависимости от этиологии и патогенеза. Выделяют две формы спленомегалии, имеющие различную природу и клинические проявления:
Симптомы спленомегалии
Клиническая картина зависит от исходной патологии, причин и степени увеличения органа. В большинстве случаев на первый план выходят симптомы первичного заболевания. Воспалительные спленомегалии сопровождаются повышением температуры тела до фебрильных значений, тошнотой, рвотой, послаблением стула, выраженной слабостью. Болезненные ощущения часто носят острый режущий характер и локализуются в области левого подреберья.
Осложнения
Диагностика
При ярко выраженной клинической картине с симптомами интоксикации назначают ОАК, биохимический анализ крови, ОАМ. Спленомегалию дифференцируют с доброкачественными и злокачественными образованиями, абсцессом, кистой селезенки.
Лечение спленомегалии
Тактика лечения основана на поиске и устранении причинного заболевания. При инфекционных процессах терапия проводится с учетом возбудителя болезни (антибактериальные, противовирусные, противопротозойные препараты и др.). При аутоиммунной патологии назначают гормональные средства. При гематологических заболеваниях и новообразованиях применяют противоопухолевые препараты, лучевую и химиотерапию, пересадку костного мозга. Воспалительные спленомегалии с выраженными симптомами интоксикации требуют проведения дезинтоксикационной, противовоспалительной терапии. Симптоматически назначают витамины и минеральные комплексы, обезболивающие препараты.
При больших размерах селезенки, некоторых болезнях накопления (амилоидоз, болезнь Гоше и др.), гиперспленизме, тромбозе воротной и селезеночной вен выполняют удаление органа (спленэктомию). Диета при спленомегалии предполагает отказ от жаренных, копченных, консервированных блюд, алкогольных напитков. Рекомендовано сократить употребление сдобной выпечки, грибов, кофе, шоколада, газированных напитков. Следует отдавать предпочтение нежирным сортам мяса (крольчатина, говядина), овощам (перец, капуста, свекла), крупам, фруктам и ягодам (цитрусовые, бананы, яблоки, малина и др.). Из напитков рекомендуется употреблять некрепкий чай, морсы и компоты собственного приготовления.
Прогноз и профилактика
Возможные причины спленомегалии у детей и взрослых. Симптомы, лечение
Спленомегалия. Причины, признаки, лечение увеличенной селезенки
Спленомегалия – что это такое, как лечится, опасно ли это?. Эти вопросы задают пациенты, которым врачи озвучили такой диагноз. Спленомегалией называют любое увеличение селезенки, которое может возникнуть вследствие самых разнообразных заболеваний со стороны многих органов и тканей. Реже такое состояние провоцируют изменения в самом органе.
Причины возникновения спленомегалии
Почему может быть увеличена селезенка у взрослого? К возникновению спленомегалии способны привести такие состояния и заболевания:
Возможные причины спленомегалии у детей и провокаторы увеличения селезенки у взрослых могут несколько отличаться. Так, спленомегалия у маленьких пациентов:
Прежде чем задаваться вопросом, как лечить увеличенную селезенку, необходимо верифицировать точные причины спленомегалии – зачастую после их ликвидации в случае отсутствия осложнений селезенка возвращается к своим нормальным размерам.
Признаки спленомегалии
Для диагностики спленомегалии выясняют жалобы пациента и проводят объективное исследование (с помощью физикальных, инструментальных и лабораторных методов диагностики)
Симптомы увеличения селезенки у взрослых зависят от того, какая причина спровоцировала увеличение селезенки. При инфекционных и воспалительных формах поражения в основном проявляются следующие признаки:
Если селезенка увеличена незначительно, ее можно прощупать только при глубокой пальпации живота. При больших размерах селезенка может выпирать из-под левой реберной дуги, и ее можно увидеть невооруженным глазом. Пальпаторно наблюдается болезненность в левом подреберье разной степени выраженности.
Невоспалительные поражения характеризуются той же, но менее выраженной симптоматикой. Так как она в целом неспецифична (может проявляться и при других болезнях), для уточнения диагноза прибегают к дополнительным методам обследования.
Один из наиболее информативных методов диагностики спленомегалии – УЗИ. Признаками спленомегалии на УЗИ является:
Также информативными являются:
Нередко обычная обзорная рентгеноскопия и рентгенография органов брюшной полости помогут выявить увеличение селезенки.
Так как причинами увеличенной селезенки у ребенка до года могут быть нарушения во время утробного развития, прибегают к генетическому анализу.
Из лабораторных методов информативными являются:
Как лечить увеличенную селезенку
Терапия при увеличенной селезенке зависит от того, какое заболевание спровоцировало спленомегалию. Часто необходим консилиум разных специалистов – гастроэнтеролога, инфекциониста, иммунолога.
Что делать при умеренной спленомегалии? Не заниматься самолечением и обратиться в авторитетную клинику за помощью к высококвалифицированному специалисту, так как даже незначительное увеличение селезенки может сигнализировать о серьезных заболеваниях. В основном при спленомегалии могут быть использованы:
Если селезенка увеличилась до огромных размеров или ее поразила опухоль – прибегают к оперативному удалению органа.
Если ребенку месяц, увеличена селезенка, но других признаков болезней нет, все равно необходима незамедлительная консультация врача. Своевременно назначенное лечение избавит малыша и его родителей от многих проблем.
Выраженная спленомегалия что это
Классическая семиология разделяет единичные первичные сплено мегалии от спленомегалий, возникающих в рамках целого патологического комплекса, детерминированного нарушением функциональных взаимосвязей между селезенкой и другими системами. Таким образом классифицируются единичные первичные спленические гипертрофии, спленоганглиозные, спленогепатические гипертрофии и спленогематические гипертрофии в рамках заболеваний крови.
Среди первых различаются в настоящее время единичные спленические опухоли или кисты, а среди остальных — гиперпластические ретикулолимфоцитарные заболевания, гиперспленомегалические гепатиты или циррозы, спленические заболевания гематологической природы, среди которых злокачественные гемопатии типа хронической миелоидной лейкемии, но и незлокачественные спленогематические заболевания, как например гемолитическая анемия или анемия Вирмера.
В настоящее время спленомегалии, независимо от того, являются ли они первичными, единичными или вторичными и ассоциированными с гипертрофией других ретикулолимфоидных органов, классифицируются по патогенетической природе гипертрофии.
Спленомегалии возникают на основе гиперпластических поражений свойственных спленической ткани:
1) конгестивная гипертрофия по поводу чрезмерной каптации и застоя крови и особенно красных шариков;
2) гипертрофия по поводу гиперплазии лимфоидной и ретикулярной состемы, гиперплазия, которая может быть иммунореактивной, злокачественной или тезаврирующей посредством нагружения определенными веществами, в особенности жировыми;
3) миелоидная гиперплазия при миелопролиферационных синдромах, являющихся патологическими процессами злокачественной пролиферации миелоиднои системы, существующей и активной в эмбриональном развитии и латентной во внематочной жизни;
4) кистозная спленическая гипертрофия, являющаяся одной из форм спленомегалии, при которой морфологически распознаются кисты с собственной оболочкой, подобные паразитарным, типа эхинококковой кисты, и ложные кисты, без собственной оболочки, образующиеся по поводу дегенеративных или килусных или кровяных аккумуляций. Спленические гемангиомы и лимфангиомы составляют особую форму спленомегалии, обычно единичных или ассоциированных с другими локализациями ангиоматозного заболевания.
Морфологические поражения являются морфопатогенетическим субстратом, детерминирующим главные типы спленомегалии; таким образом, при болезнях системного характера, селезенка затронута вторично, первично или одновременно при таком системном заболевании, как миелидная метаплазия или годжкиновские или негоджкиновские лимфомы.
Следовательно, большинство единичных спленомегалий, за исключением кист, обычно ассоциированы с известной обширной системной патологической группой, в которой клиническим началом может являться только спленомегалия. Ниже классифицированы крупные группы на этиопатогенетической основе, независимо от того является-ли первоначально спленомегалия первичной или ассоциированной с другими тканевыми гипертрофиями.
Этиопатогенетическая классификация единичных или ассоциированных, первичных или вторичных спленомегалий
I. Конгестивные спленомегалии:
— Синдром сплено-портальной гипертензии
— Нарушения интраспленической циркуляции
— Синдром Банти
II. Спленомегалии при лимфопролиферативных заболеваниях:
— Иммунореактивные пролиферации
— Злокачественные пролиферации
III. Спленомегалии при миелопролиферативных синдромах:
— миелобластный лейкоз с остеомиелосклерозом
— хронический миелолейкоз
— Policytemia vera
— мегакариотромбоцитарные лейкемии
V. Спленомегалии при незлокачественных гемопатиях:
— анемия Бирмера
— гемолитическая анемия
— сидероакрестические гипохромные анемии
— тромбоцитопении
— медуллярные аплазии и агранулоцитозы
V. Спленомегалии при нагрузочных ретикуло-гистиоцитозах (тезаврисмозах):
— болезнь Гоше
— болезнь Ниманна-Пика
— гистиоцитоз X (болезнь Кристиана-Шюллера)
— гемохроматоз
VI. Первичные единичные спленомегалии:
— кисты с паразитами
— ложные дегенеративные кисты
— лимфангиомы и гемангиомы
Группа I охватывает конгестивные спленомегалий и является реактуализацией, под этим названием, болезни и синдромов Банти. Эволюция поражений, описанных Banti (спленическая конгестия, склероз и фиброадения) выражается в любой конгестивной селезенке застоем спленопортальной циркуляции.
Интраспленический застой и конгестия происходят по поводу интрагепатических, постгепатических или предгепатических препятствий, соответственно при гепатическом склерозе с расстройством портальной циркуляции при синдроме Будда-Киари и при спленопортальном пилефлебите. Затем как это показал Blakemoore существуют циркуляторные расстройства спленической циркуляции по поводу внеспленических компрессивных препятствий (опухоль, воспалительный блок, гилюсная аденопатия и пр.) или по поводу внутриспленических препятствий в виде аномалий спленической вены, врожденных расширений и атрезий или поствоспалительных утолщений и тромбоз.
Кроме этого, существует также особая группа конгестивной селезенки, согласно некоторым авторам, в 25—30% случаев, когда не обнаруживается никакого препятствия в циркуляции спленический вены. Значительная интраспленическая конгестия и застой в этих случаях происходят повидимому по поводу расстройств в интраспленической циркуляции, причем находятся поражения коллагеновой дегенерации и утолщения стенок пенициловых артерий как это было описано на материале взятом от 40 спленектомий (Teodorescu).
Механизм спленомегалий по поводу нарушения интраспленической циркуляции утверждался многими авторами. Считается что эта группа спленомегалий по поводу конгестивного интраспленического расстройства, без препятствия и без первоначальных гепатических поражений, лежит в основе классической болезни Банти, которая проявляется одной из фаз, описанных итальянским автором.
Группа II состоит из спленомегалий при лимфопролиферативных заболеваниях, разделенные в подгруппы, известные как лимфореактивные пролиферации, злокачественные лимфопролиферации (лимфосаркома, ретикулосаркома, болезнь Годжкина) и некоторые пограничные лимфопролиферации, как саркоидоз Беснье-Бёка-Шауманна.
Следует обратить внимание на особые формы спленомегалий при автоиммунных заболеваниях, хронических инфекциях по поводу иммунного дефицита, хронических затяжных инфекциях, как люэс, малярия, бруцеллез, которые могут сопровождаться лихорадочными состояниями, причем спленомегалия бывает единственным симптомом или ассоциируется с аденомегалией и гепатомегалией.
Среди этих разнообразных форм, спленомегалия по поводу первичного спленического туберкулеза или по поводу гепатоспленического туберкулеза диагностицируются с большим трудом.
В группу III входят спленомегалии при лейкемических или подлейкемических миелопролиферативных синдромах, которые сопровождаются обычно спленомегалией или гепатоспленомегалией. Гигантские спленомегалии вызывают подозрение на первичный остеомиелосклероз; спленомегалии и в меньшей мере гепатомегалии появляются и при вторичных миелоидных метаплазиях в рамках паранеопластических синдромов, обычно с медуллярными микрометасатазами (Berceanu и сотр.).
Острые миелобластические миелоидные метаплазии, как острая миелобластическая и миеломоноцитарная лейкемия, сопровождаются умеренными спленомегалиями, в то время как в фазах бластической трансформации при хроническом миелолейкозе или при остеомиесклерозе во время острых вспышек спленомегалии становятся большими как при соответствующих хронических метаплазиях. миелопролиферативные синдромы с хронической эволюцией и вообще с выраженными или гигантскими спленомегалиями следует дифференцировать по преобладанию пролиферации того или иного клеточного типа, обычно с миелогранулоцитарной, эритробластической, тромбоцитарной или даже мегакариоцитарной лейкемической разгрузкой в кровь.
В группу IV входят спленомегалии при незлокачественных гемопатиях, к которым принадлежит ряд заболеваний крови, в особенности анемии. При анемии Бирмера и некоторых гипохромных анемиях, в том числе и сидероакрестических, спленомегалия бывает умеренной или ограниченной. При гемолитической анемии обычно присутствующая спленомегалия увеличивается в случае хронических гемолизов по поводу гемосидероза и гиперплазии ретикуломакрофаговой системы, когда обыкновенно возникает и синдром гиперспленизма.
Спленомегалия присутствует и при H.P.N. а также при различных хронических пурпурах, как идиопатическая тромбоцитопения. При медуллярных аплазиях и агранулоцитозе, спленомегалия не является постоянным симптомом и зависит главным образом от этиологических условий.
Гемоцитопении периферического спленического или гепатического происхождения имеют общую характеристику: спленомегалия или гиперспленизм и будут рассматриваться отдельно, так как они имеют множественную этиологию и могут возникать при любой форме спленомегалии: конгестивной, злокачественной, метапластической и пр.
Группа V включает спленомегалии по поводу ретикулезов или гистиоцитозов метаболического накопления. В нее входят так называемые тезаврисмозы, болезнь Гоше, болезнь Ниманна-Пика, гистиоцитоз X или болезнь Кристиана-Шюллера. К этому следует добавить в качестве метаболических заболеваний гемохроматоз и гемосидероз, а также и некоторые формы порфиринурий с гепатическими альтерациями и гемолизом. Большинство тезаврисмозов сопровождается гемоцитопениями, либо по поводу медуллярной инвазии, как при болезни Гоше, с дислокацией гематопоэза, либо по поводу синдрома гиперспленизма.
В ряд сплеломегалий дегенеративного характера включаются и спленомегалии при амилоидозах и параамилоидозах в рамках различных, обычно вторичных, и реже первичных форм парапротеиноза.
В группу VI входят первичные спленомегалии, которые могут эволюировать в течение многих лет в виде туморальных спленомегалии доброкачественного характера, как это бывает при паразитарных спленических кистах (ехинококкоз). Затем существуют дегенеративные кисты вообще, на почве циркуляторных расстройств, которые ведут к сывороточногема-тическим или хилезным аккумуляциям.
В эту группу можно включать и спленомегалии по поводу гемангиом или лимфангиом, которые могут эволюировать долгое время отдельно, обычно без кровяного отклика если не происходят и некоторые сосудистые альтерации с расширениями и углублениями, обусловливающих местные тромбозы благодаря внутрисосудистой коагляции, с опасностью эмболии через некоторое время.
Видео техники перкуссии селезенки
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Гепатоспленомегалия ( Гепатолиенальный синдром )
Гепатоспленомегалия – вторичный патологический синдром, который сопровождает течение многих заболеваний и характеризуется значительным одновременным увеличением в размерах печени и селезенки. Клинические проявления зависят от патологии, которая привела к этому состоянию, общие признаки – тяжесть в подреберьях и эпигастрии, болезненность живота при пальпации. Диагностика основана на обнаружении больших размеров селезенки и печени при клиническом обследовании, проведении УЗИ и МРТ органов брюшной полости. Специфического лечения гепатоспленомегалии не существует, данный синдром разрешается на фоне терапии основного заболевания.
МКБ-10
Общие сведения
Гепатоспленомегалия, или гепатолиенальный синдром, является одним из клинических проявлений разных патологических состояний. Чаще всего значительное увеличение печени и селезенки обнаруживается при скрининговом осмотре или обследовании пациента по поводу других заболеваний. Гепатоспленомегалия – не отдельная нозологическая единица, а лишь синдром определенной патологии. Чаще всего она встречается в возрастной группе до 3-х лет – это обусловлено увеличившейся частотой внутриутробных инфекций и онкопатологии у детей. Достаточно часто при наличии гепатоспленомегалии у пациента не обнаруживается других клинических проявлений какого-либо заболевания. Подобные случаи требуют длительного наблюдения, своевременных повторных обследований для выявления вызвавшей гепатоспленомегалию патологии.
Причины гепатоспленомегалии
Привести к гепатоспленомегалии могут заболевания гепатобилиарной системы или патология других органов. В норме край печени может пальпироваться и у здоровых людей, он острый, ровный и эластичный. При патологии свойства печеночного края меняются: при сердечно-сосудистых заболеваниях он становится округлым и рыхлым; при онкологических – твердым, бугристым. Нижний край селезенки в норме не пальпируется.
У новорожденных детей наиболее частой причиной гепатоспленомегалии является гемолитическая болезнь, у детей младшего возраста – внутриутробные инфекции и онкологическая патология. у взрослых причиной гепатомегалии могут быть различные патологические состояния. Чаще всего это:
В начале основного заболевания может быть увеличена только селезенка (при патологии системы крови) или только печень (при гепатитах и других заболеваниях печеночной ткани). Сочетанное поражение этих двух органов обусловлено общей системой кровоснабжения, иннервации и лимфооттока. Именно поэтому при тяжелых заболеваниях изначально может регистрироваться только гепатомегалия либо спленомегалия, а по мере прогрессирования патологии неизбежно поражаются оба этих органа с формированием гепатоспленомегалии.
Симптомы гепатоспленомегалии
Симптоматика гепатоспленомегалии во многом определяется фоновым заболеванием, которое привело к увеличению печени и селезенки. Изолированная гепатоспленомегалия характеризуется чувством тяжести и распирания в правом и левом подреберье, определением округлого образования, выступающего из-под реберной дуги (край печени или селезенки). При наличии какой-либо патологии, приводящей к гепатоспленомегалии, пациент предъявляет характерные для этого заболевания жалобы.
Быстрое увеличение печени характерно для вирусных гепатитов, онкопатологии. Выраженная болезненность печеночного края во время пальпации присуща воспалительным заболеваниям печени и злокачественным новообразованиям, а при хронической патологии появляется во время обострения либо из-за присоединения гнойных осложнений.
Значительное увеличение селезенки возможно при циррозе, тромбозе селезеночной вены. Характерным симптомом тромбоза является развитие желудочно-кишечного кровотечения на фоне выраженной спленомегалии. При варикозном расширении вен пищевода размеры селезенки, наоборот, значительно сокращаются на фоне кровотечения (это связано с уменьшением давления в системе воротной вены).
Диагностика
Заподозрить гепатоспленомегалию гастроэнтеролог может при обычном осмотре: во время проведения пальпации и перкуссии выявляются увеличенные размеры печени и селезенки. Такой простой метод исследования, как перкуссия (выстукивание), позволяет дифференцировать опущение органов брюшной полости от их истинного увеличения.
Перкуссия селезенки может представлять определенные трудности из-за ее малых размеров и тесного соседства с желудком и кишечником (наличие газа в этих органах затрудняет выстукивание). В норме селезеночная тупость определяется между IX и XI ребром, составляет около 5 см в поперечнике, длинник не должен превышать 10 см.
Пальпация органов брюшной полости является более информативным методом. Следует помнить о том, что за увеличенную печень можно принять опухоль правой почки, толстой кишки, желчного пузыря. Эмфизема легких, поддиафрагмальный абсцесс, правосторонний плеврит могут провоцировать гепатоптоз, из-за чего нижний край органа будет пальпироваться значительно ниже края реберной дуги, хотя истинные размеры при этом не будут увеличены. Пальпация селезенки должна производиться в положении на правом боку. Имитировать спленомегалию могут опущение левой почки, опухоли и кисты поджелудочной железы, новообразования толстой кишки.
Консультация гастроэнтеролога показана всем пациентам, у которых выявлена гепатоспленомегалия. Диагностический поиск направлен на определение заболевания, которое привело к увеличению печени и селезенки. Он включает:
Сочетание гепатоспленомегалии с изменениями печеночных проб говорит о поражении паренхимы печени, болезнях накопления. Обнаружение лимфомиелопролиферативных процессов, изменений в общем анализе крови указывает на гематологическую патологию. Характерные симптомы и клиника поражения сердечно-сосудистой системы позволяет заподозрить застойную сердечную недостаточность.
Лечение гепатоспленомегалии
При обнаружении изолированной гепатоспленомегалии, отсутствии других клинических проявлений и изменений в анализах осуществляется наблюдение за пациентом в течение трех месяцев. Если за это время размеры печени и селезенки не уменьшатся, пациент с гепатоспленомегалией должен быть госпитализирован в отделение гастроэнтерологии для тщательного обследования и определения тактики лечения. Мероприятия при гепатоспленомегалии направлены на лечение основного заболевания, также проводится симптоматическая терапия.
Для улучшения состояния пациента осуществляется дезинтоксикационная терапия – она позволяет вывести из организма ядовитые продукты обмена, которые накапливаются при нарушении функции печени. Желчегонные препараты, спазмолитики и гепатопротекторы облегчают состояние больного с гепатоспленомегалией и улучшают качество его жизни. Патогенетической терапией гепатитов является применение противовирусных и гормональных препаратов. При гематологических заболеваниях может назначаться химиотерапия, проводиться пересадка костного мозга.