выпот в суставе колена что это такое фото
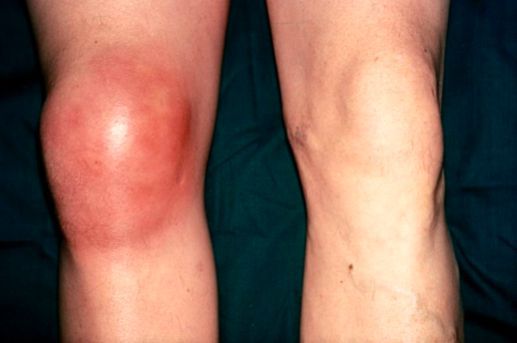
Скопление жидкости в коленном суставе
Специалисты ЦМРТ более 15 лет проводят диагностику и лечение заболеваний и травм суставов. Читайте подробнее на странице Лечение суставов.
При травмах, воспалительных и инфекционных заболеваниях иногда собирается жидкость в колене. В медицинской практике подобное состояние называют синовитом. Это специфическая ответная реакция организма на определенное патологическое воздействие. Пациенты при этом жалуются на боль, нарушение подвижности нижней конечности и другие неприятные симптомы.
При возникновении отека в этой области следует как можно скорее обратиться к врачу, поскольку без лечения могут развиться необратимые последствия. Иногда при таком симптоме требуется оперативное вмешательство.
Рассказывает специалист ЦМРТ
Дата публикации: 24 Сентября 2021 года
Дата проверки: 30 Ноября 2021 года
Содержимое статьи
Причины скопления жидкости в коленном суставе
В норме в суставной полости присутствует синовиальная жидкость, необходимая для амортизации, предотвращения трения и диффузного питания хрящей. Вырабатывают эту субстанцию клетки синовиальной оболочки. Патологическое увеличение количества жидкости в колене может образоваться от удара, воспаления или другого неблагоприятного воздействия.
Первая помощь при скоплении жидкости в коленном суставе
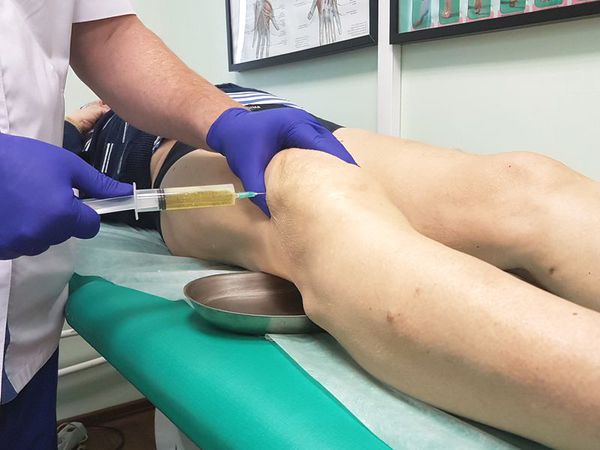
При образовании жидкости в коленном суставе причина может быть определена сразу во время проведения неотложных мероприятий. После первичного осмотра врач принимает решение о проведении пункции коленного сустава. В области наружного или внутреннего края надколенника вводится игла для забора экссудата. В результате такой процедуры устраняется отек, вызывающий резкую боль и затрудняющий движения. Полученная жидкость подвергается лабораторной диагностике с целью постановки диагноза.
Не следует заниматься самолечением при обнаружении такой проблемы, поскольку это может привести к необратимому повреждению сустава. Доверить проведение неотложного лечения можно только врачу.
К какому врачу обратиться
При наличии такого симптома следует записаться на прием к ортопеду или травматологу. После проведения первичных лечебных мероприятий и осмотра специалист при необходимости направит пациента к другому профильному врачу для постановки окончательного диагноза.
Выпот причины, способы диагностики и лечения
Выпот — это симптом, характеризующийся увеличенным скоплением жидкости или других естественных выделений в суставах, костно-мышечном каркасе, мягких и соединительных тканях, внутренних органах. К биологическим жидкостям относятся кровь, лимфа, желудочный сок, синовиальная и серозная жидкости, гной. Если скапливается количество выделений выше нормы, во многих системах организма начинают развиваться патологии. Поражению подвержены суставы, брюшная полость, плевра лёгких, сердечная сумка.
Причины выпота
Симптом появляется в зависимости от локации. На выпот в плевральной полости влияют преимущественно инфекционные заболевания органов грудной клетки, в брюшной полости — поражения мягких тканей живота и области малого таза, суставов — травмы и нарушения строения суставных и околосуставных элементов.
Причины скопления жидкости в организме:
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 24 Декабря 2021 года
Содержание статьи
Типы выпота
Выпот отличается локацией поражения и характером выделений. Все виды симптома имеют воспалительное и невоспалительное происхождение — это две категории, экссудат и транссудат. Также врачи выделяют типы патологии, исходя из основного места поражения — в брюшной, плевральной полости, в околосуставной зоне или области сердечной оболочки — перикарда.
Экссудативный выпот
Экссудат — это чрезмерное скопление биоматериала с высоким содержанием белка, лейкоцитов, фибрина. Имеет воспалительное происхождение и характеризуется обильным выделением крови, геморрагий, гноя, серозной или фибринозной жидкости. Локализуется в подкожной клетчатке, фасциях, сосудах, костных и мягких тканях. Начинает развиваться с отёка, после чего распространяется на соседние органы.
Транссудативный выпот
Транссудат — это естественный биоматериал невоспалительного происхождения. Внешне проявляется в виде припухлостей, отёков, синяков, покраснений. В отличие от экссудата, содержит минимальное количество белка. Развивается вследствие расстройств кровоснабжения и лимфотока, а также при нарушениях водного, солевого баланса и истончаемости стенок кровеносных микрососудов.
Плевральный выпот
Локализуется в полости плевры — защитной оболочки лёгких. Симптом сопровождается затруднением дыхания, болью в грудной клетке, чувством скованности груди. Образуется по причине болезней дыхания, пищеварения, сердца и сосудов, из-за травмирования плевры при ударах, неудачных операциях и уколах, а также при передозировке некоторыми препаратами.
Суставной выпот
Скопление жидкости в суставной капсуле провоцируют разные факторы:
Признаки недуга — болезненность колена бедра, локтя, плеча или пальцев, отёчность, ограничения подвижности, хруст.
Перикардиальный выпот
Образуется в полости перикарда — оболочки вокруг сердца и аорты, выполняющей защитную функцию. Причиной излишков накопленной жидкости чаще становится перикардит, но симптом может возникнуть также при других патологиях сердечно-сосудистой системы. Биоматериал скапливается в капсулу, создаёт большой отёк, который сдавливает сердечную мышцу и перекрывает артерии, что провоцирует рост артериального давления и риск инфарктов.
Выпот малого таза
В мягких тканях живота жидкость постоянно циркулирует, но при некоторых расстройствах начинает накапливаться и воспалять отдельные зоны малого таза. Патологию вызывают внутренние кровоизлияния, гинекологические проблемы, заболевания печени, почек, щитовидной и поджелудочной железы, онкология и сердечно-сосудистые болезни.
Методы диагностики
Чтобы вылечить выпот, врачи диагностируют симптом и выявляют его источник. Для этого применяются:
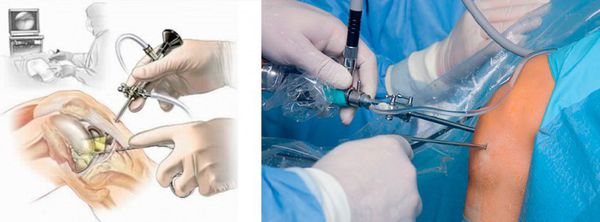
Дополнительно, в зависимости от симптоматики, назначаются общие или биохимические анализы, биопсия жидкости, проба мягких тканей на гистологию. При поражении суставов врач назначает артроцентез для диагностики бактерий и артроскопию для пробы биоматериала непосредственно из синовиальной сумки.
В клинике ЦМРТ можно диагностировать выпот с помощью методов:
Что такое бурсит коленного сустава? Причины возникновения, диагностику и методы лечения разберем в статье доктора Башкуровой И. С., врача УЗИ со стажем в 11 лет.
Определение болезни. Причины заболевания
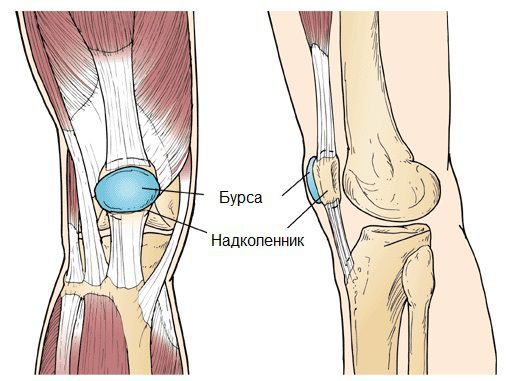
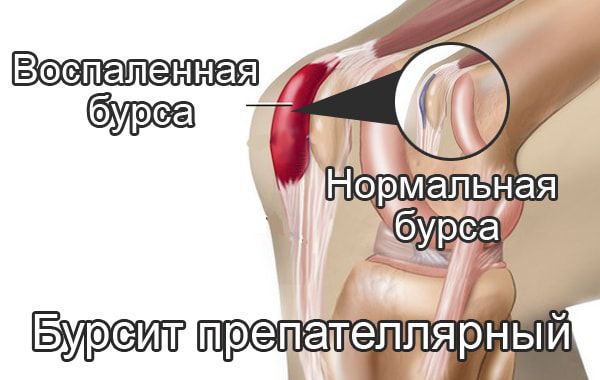
Бурсит коленного сустава — это воспаление синовиальной (суставной) сумки колена, которое проявляется болями в суставе и ограничивает его подвижность, в некоторых случаях вызывает припухлость и покраснение. Протекает в острой или хронической форме.
Краткое содержание статьи — в видео:
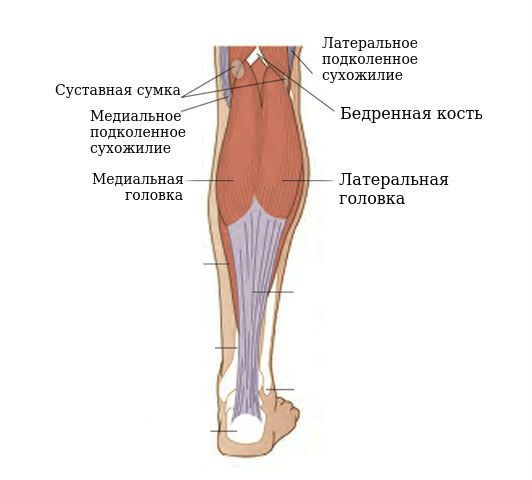
Синовиальная сумка (или бурса) — это небольшая полость с жидкостью. Бурсы расположены в местах наибольшего трения различных тканей: сухожилий, мышц и костных выступов. Благодаря нормальному функционированию суставных сумок, трение при движении уменьшается. Стенка бурс двухслойная: наружный слой состоит из плотной соединительной ткани; внутренний называется синовиальной оболочкой, в норме он вырабатывает небольшое количество жидкости. При нарушении работы синовиальных сумок движения сустава невозможны.
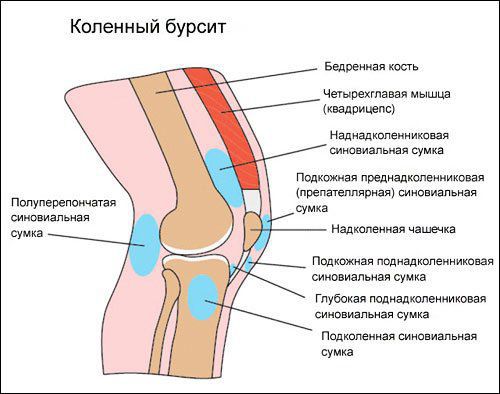
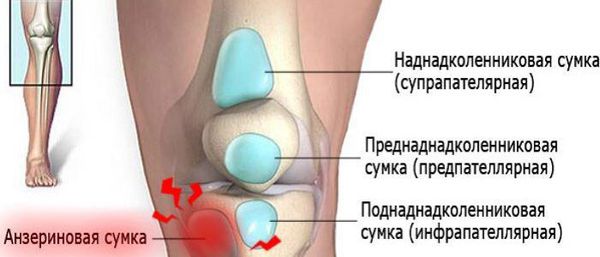
Коленный сустав — один из наиболее сложных суставов в теле человека. Он имеет в своём составе большое количество синовиальных сумок:
Причины возникновения бурсита коленного сустава могут быть различными [5] :
Симптомы бурсита коленного сустава
У бурсита есть общие симптомы, которые будут проявляться при воспалении любой синовиальной сумки, и есть симптомы, характерные только для воспаления сумки определённой локализации.
К общим проявлениям для бурсита любой локализации относятся [1] [5] :
Симптомы бурсита коленного сустава могут различаться в зависимости от того, какая именно сумка воспалена.
Препателлярный бурсит – боль и отёк развиваются в области преднадколенниковой сумки, то есть перед коленной чашечкой.
Супрапателлярный (наднадколенниковый бурсит) — отёк формируется над коленной чашечкой. Боль ощущается при сгибании и разгибании в суставе. При нарастании воспалительных явлений становится пульсирующей и ощущается как в покое, так и при движениях. В случае присоединения инфекции появляются покраснение области сустава, симптомы интоксикации и лихорадка — температура тела повышается до 38-39 °C и выше.
Инфрапателлярный бурсит — боль и отёк развиваются в проекции поднадколенниковых сумок, приблизительно на уровне бугристости большеберцовой кости и несколько выше. На начальных стадиях процесса ограничения движений в суставе нет, но по мере прогрессирования воспаления усиливается боль и отёчность, появляются ограничения в сгибании и разгибании, отёк, гиперемия, гипертермия, симптомы интоксикации.
Анзериновый бурсит (бурсит «гусиной лапки») — гусиной лапкой называется соединение сухожилий трёх мышц (полусухожильной, тонкой и портняжной) в месте их прекрепления к большеберцовой кости. Все местные проявления (отёк, боль, покраснение, локальное повышение кожной температуры) локализуются в проекции анзериновой сумки.
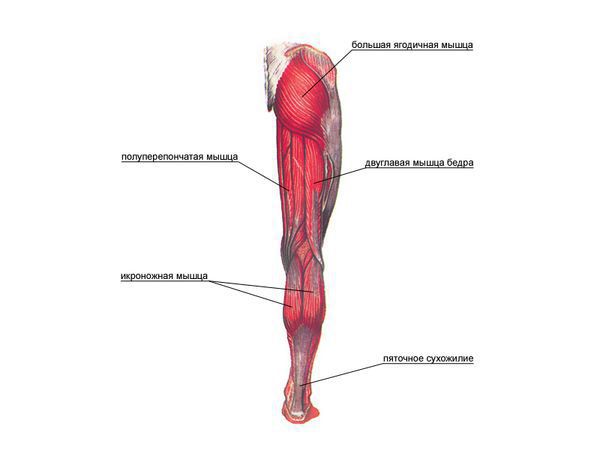
Бурсит полуперепончатой мышцы — это воспаление сумки, расположенной в зоне прикрепления сухожилия полуперепончатой мышцы к задне-медиальной поверхности большеберцовой кости. То есть вся местная симптоматика будет локализоваться в подколенной области с внутренней стороны. Если бурсит переходит в хроническую форму, то формируется киста Бейкера (грыжа в области колена).
Патогенез бурсита коленного сустава
На первых этапах развития бурсита избыточная жидкость (серозный экссудат) прозрачная и однородная. При отсутствии своевременного лечения жидкость в полости синовиальной сумки накапливается, к этому процессу может присоединиться бактериальная инфекция. Основной признак наличия инфекции — нагноение (серозный экссудат становится гнойным). Местно это проявляется нарастанием отёка и болевого синдрома, появляется покраснение кожи, повышается её температура. При прогрессировании гнойного процесса начинают появляться симптомы интоксикации — лихорадка, слабость, недомогание.
В основе патогенеза бурситов при микрокристаллических артропатиях (пирофосфатной, подагрической) лежит отложение солей в виде депозитов в стенке бурсы, что приводит к микротравмам синовиальной оболочки, которая реагирует на повреждение продукцией избыточного количества жидкости и развитием воспаления.
Классификация и стадии развития бурсита коленного сустава
Бурситы, в частности и воспаление синовиальных сумок коленного сустава, классифицируются по ряду признаков [1] [2] [5] [7] :
По клиническому течению: острый, подострый, хронический, рецидивирующий.
По причине возникновения:
По характеру воспаления выделяют серозный бурсит, серозно-фибринозный, гнойный и гнойно-геморрагический.
По расположению воспалённой сумки:
Осложнения бурсита коленного сустава
Осложнения воспалительного процесса синовиальной сумки развиваются при следующих факторах:
В случае присоединения бактериальной инфекции и нагноения синовиальной сумки возможно распространение гнойного процесса как на окружающие ткани, так и на сустав. В первом случае формируются абсцессы и флегмоны, во втором развивается гнойный артрит.
Любой гнойный процесс, особенно распространённый, может привести к развитию интоксикации и сепсиса. Сепсис — это крайне тяжёлое состояние с высокой летальностью, которое лечится только в условиях хирургического стационара или в реанимации.
В итоге после перенесённой флегмоны или гнойного артрита возможно ограничение объёма движений в суставе вплоть до полного отсутствия движений.
Ещё один возможный вариант развития событий — это распространение гнойного процесса на кость. В этом случае происходит разрушение костной ткани и развивается остеомиелит. Это состояние в итоге может приводить не только к ограничению движений в суставе, но и к нарушению опорной функции конечности. Пациент не сможет передвигаться без помощи опорных приспособлений, в зависимости от объёма поражения это могут быть трость, костыли, ходунки или коляски.
Диагностика бурсита коленного сустава
Алгоритм диагностики бурситов коленного сустава достаточно чёткий:
В инструментальную диагностику входит:
МРТ — метод визуализации, позволяющий получить целостную картину сустава, детально оценить состояние околосуставных и внутрисуставных структур. Информативный метод, но отличается относительно высокой стоимостью.
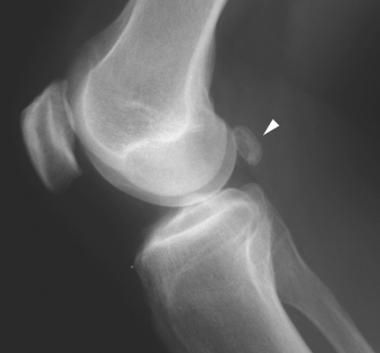
Рентгенография или КТ — проводится для оценки состояния костной ткани. Позволяет определить наличие или отсутствие очагов разрушения (деструкции) кости, дегенеративно-дистрофических изменений.
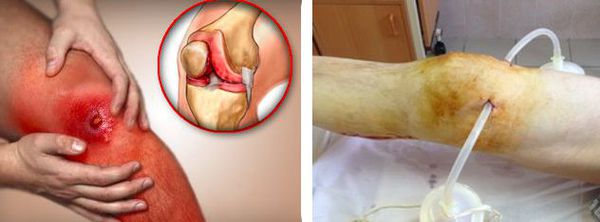
Диагностическая пункция — из суставной сумки извлекается экссудат (воспалительная жидкость), определяется характер и объём жидкости. В дальнейшем он отправляется на лабораторный анализ.
Лабораторная диагностика включает в себя следующие анализы:
Лечение бурсита коленного сустава
Методы лечения бурсита делятся на консервативные (медикаментозное, физиотерапевтическое лечение) и хирургические.
Лечение бурсита коленного сустава начинается с обеспечения покоя поражённому суставу: фиксация ортезом или повязкой, устранение нагрузки и полной опоры на ногу.
Далее назначается медикаментозное лечение. Если бурсит неспецифической и неаутоиммунной природы, то врач назначает нестероидные противовоспалительные средства (НПВС) в таблетках или инъекциях, например ибупрофен, мовалис, кеторолак, кетопрофен, препараты группы коксибов.
При наличии у пациента противопоказаний к приёму НПВС назначаются анальгин или парацетамол. При сильно выраженном болевом синдроме и отсутствии эффекта от анальгина и парацетамола назначают трамадол. По показаниям возможно назначение нестероидных противовоспалительных мазей на зону поражения. Если у пациента постоянно повторяющийся бурсит, то возможно местное инъекционное введение глюкокортикостероидных препаратов, например дипроспана.
Назначенное лечение проводится 5-7 дней. При наличии хорошего эффекта в виде уменьшения воспалительной симптоматики к лечению добавляют физиотерапию. Если эффекта от лечения нет или он недостаточный, то препараты заменяют на другие той же группы (НПВС). При присоединении инфекции назначают антибиотики.
При большом количестве жидкости в полости сумки в асептических условиях выполняется пункция — как для удаления экссудата, так и с целью введения противовоспалительного лекарственного средства. При наличии гнойного воспаления выполняется пункция с последующим дренированием полости сумки для обеспечения постоянного оттока отделяемого.
При ревматоидной и подагрической природе заболевания проводится лечение основного заболевания и его местных проявлений. Лечение в этом случает назначает врач-ревматолог.
Разница в лечении хронического и острого бурсита заключается в том, что при хроническом бурсите покой и иммобилизация менее целесообразны, но важное значение имеют физиотерапевтические упражнения, направленные на увеличение мобильности сустава.
Прогноз. Профилактика
Профилактика бурсита направлена на устранение возможных причин возникновения заболевания [1] [5] [7] :
Что такое киста Бейкера? Причины возникновения, диагностику и методы лечения разберем в статье доктора Павлюченко А. Ю., ортопеда со стажем в 5 лет.
Определение болезни. Причины заболевания
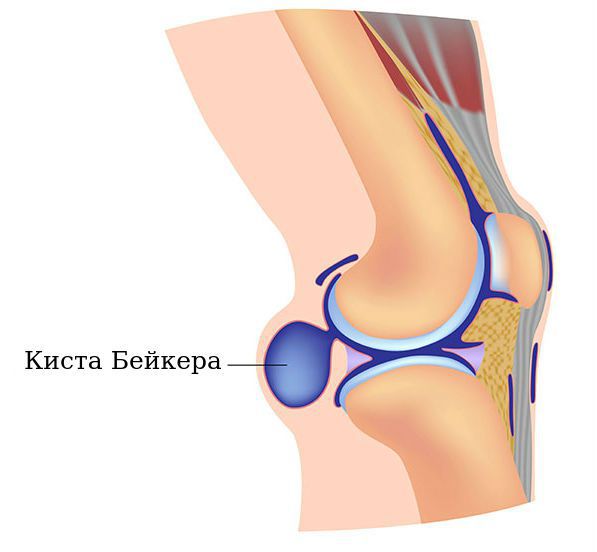
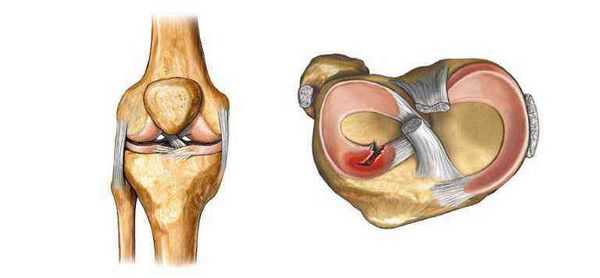
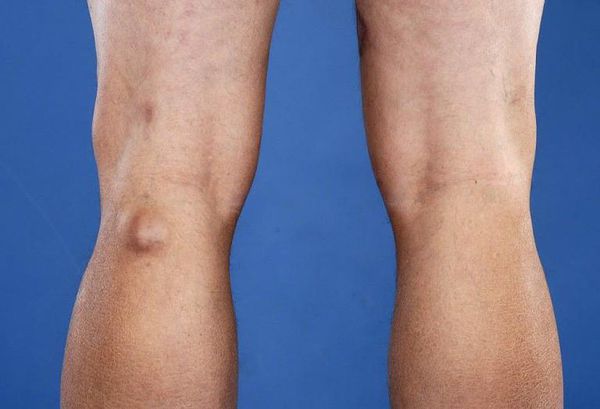
Киста Бейкера — это новообразование в подколенной ямке, которое возникает вследствие вытекания синовиальной жидкости, заполняющей полость сустава. Киста Бейкера может бессимптомно развиваться годами.
Подколенные синовиальные кисты, также известные как кисты Бейкера, обычно встречаются при внутрисуставном заболевании колена, например при остеоартрите. Они могут быть источником боли в задней области колена, болевые ощущения иногда сохраняются даже после хирургического лечения. Размер кисты может быть от 2 мм и достигать 3-6 см и более.
Киста Бейкера может возникнуть в любом возрасте. Реже встречается у детей, которые в раннем возрасте активно занимаются спортом. В таких случаях киста может появиться из-за травмы и анатомической особенности строения коленного сустава.
Киста Бейкера названа в честь британского хирурга Уильяма Моранта Бейкера, который описал 8 случаев подколенных кист. Он пришёл к выводу, что кисты были результатом выпота (скопления жидкости) от остеоартрита. Они напрямую связываются с коленным суставом, и жидкость может течь из сустава в кисту, но не наоборот. Несмотря на одноимённое название, несколько других хирургов описали подколенные кисты до Бейкера. Например, Роберт Адамс в 1840 году описал увеличение бурсы под медиальной ( расположенной ближе к внутренней части голени) головкой икроножной мышцы, которая сообщалась с коленом через клапанное отверстие. Он сделал вывод, что это результат артрита.
До 94 % случаев образования подколенной кисты у взрослых встречается в связи с внутрисуставными поражениями [2] :
Симптомы кисты Бейкера
У пациентов обычно возникают симптомы менисковой или хондральной патологии:
Если киста ощутима, чаще всего она будет твёрдой при полном разгибании колена и мягкой, когда колено согнуто. Это явление, известное как «знак Фушера», наблюдается из-за сжатия кисты между медиальной головкой икроножной и полумембранозной (полуперепончатой) мышц, так как они приближаются друг к другу и к суставной капсуле во время разгибания колена. Это полезно для дифференциации кисты Бейкера от других подколенных образований, таких как аневризмы (расширения) подколенной артерии, ганглии, адвентициальные кисты и опухоли, для которых пальпация не зависит от положения колена.
Патогенез кисты Бейкера
Механизм развития кисты Бейкера обусловлен особенностями анатомического строения коленного сустава и подколенной ямки. Согласно исследованиям, у 40-54 % здоровых людей есть межсухожильные слизистые сумки, расположенные между сухожилиями полумембранозной (полуперепончатой) и икроножной мышц. Это не патология, а вариант нормы, анатомическая особенность.
При развитии воспалительного процесса в коленном суставе ответной реакцией организма является образование избыточного количества жидкости. Это защитная реакция организма от дальнейших возможных повреждений, которые человек может причинить себе в процессе жизнедеятельности.
Скопление жидкости в большом количестве приводит к её просачиванию в межсухожильную сумку через клапанный механизм, за счёт чего сумка увеличивается в размерах.
При обследовании с введением рентгеноконтрастного препарата в подколенную кисту было подтверждено, что благодаря клапанному механизму поток жидкости идёт от коленного сустава в кисту, в то время как обратный поток невозможен.
Поскольку выпот (жидкость) часто присутствует при внутрисуставной патологии, возможно, что киста Бейкера оказывает защитное действие на колено, снижая гидравлическое давление в колене с помощью этого одностороннего клапана. Такой аргумент подтверждается тем фактом, что объём подколенных кист связан с размером выпотов коленного сустава. Это клапанное отверстие позволяет жидкости течь во время сгибания коленного сустава, но во время разгибания колена клапан сжимается из-за напряжения в полумембранозной мышце и медиальной головке икроножной мышцы.
Гистологически стенки кисты напоминают синовиальную ткань с явным фиброзом, может присутствовать хроническое неспецифическое воспаление. Жидкость кисты может быть сгущена присутствием фибрина. Это значит, что процесс давний и мог быть вызван травмой сустава: повреждением связки или мениска и образованием крови в суставе.
Классификация и стадии развития кисты Бейкера
Кисты Бейкера различаются по расположению их в подколенной ямке: выделяют типичные и нетипичные кисты.
К типичным относятся подколенные кисты между медиальной головкой икроножной и полумембранозной мышц, так как они обнаруживаются чаще всего.
Осложнения кисты Бейкера
Осложнения, связанные с наличием подколенных кист, включают:
Известно также о гнойных подколенных кистах, которые являются осложнением гнойного артрита. Они возникают из обычных кист в результате нагноения, вызванного бактериями. Микроорганизмы могут попасть в коленный сустав как гематогенным путём (через кровь), так и экзогенным путём (из внешней среды), когда делают внутрисуставные манипуляции на коленном суставе, либо пункцию кисты.
Ревматологи даже описали пациента с ревматоидным артритом, у которого был постоянный гнойный артрит коленного сустава, несмотря на два последовательных артроскопических вмешательства в область коленного сустава и лечение соответствующими антибиотиками. После удаления такой кисты улучшение было быстрым.
Пациентам с гнойным артритом, с подколенной кистой или ревматоидным артритом в анамнезе рекомендовано сделать ультразвуковое исследование, компьютерную томографию или МРТ. Если при гнойном артрите состояние пациента не улучшается после стандартного лечения, необходимо провести обследование, чтобы исключить наличие подколенной кисты, которая может быть причиной локализованной гнойной инфекции.
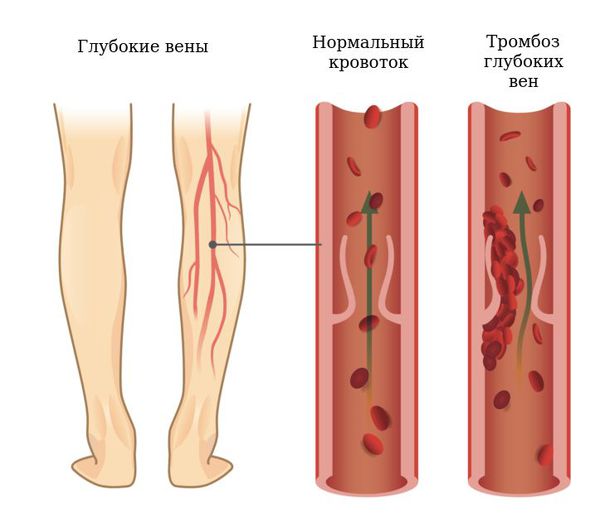
Подколенные кисты могут вызывать компрессию сосудисто-нервного пучка, что приводит к тромбофлебиту, синдрому компартмента (увеличению давления между мягкими тканями, которое может привести к нарушению кровотока и омертвению тканей) и компрессионным невропатиям.
Тромбофлебит может быть восходящим, в этом случае тромб из большой подкожной вены переходит от низкорасположенных отделов вены на голени вверх, до паховой складки. При этой форме есть угроза перехода тромбоза на глубокие вены. Если есть сомнения в диагнозе или возникло подозрение на тромбоз глубоких вен, следует провести УЗИ.
Иногда из-за наличия подколенной кисты может возникнуть компрессия подколенной вены или артерии, приводящая к стенозу или тромбозу. Если присутствует сосудистая компрессия, показано оперативное вмешательство в срочном порядке.
Внутреннее кровотечение после разрыва подколенной кисты может привести к синдрому компартмента. Из-за риска тромбообразования (вследствие сдавления кровеносных сосудов), пациентам с кистой Бейкера часто назначают антитромботические препараты, которые делают кровь более жидкой. По этой причине кровотечения могут быть более обильными и долго не останавливаться, что приводит к увеличению давления между мягкими тканями и нарушению кровоснабжения тканей. При разрыве кисты возможно появление усиливающейся боли или отёка, что должно вызвать подозрение на синдром сдавления. Боль с пассивным растяжением икроножных мышц (признак Хомана) может быть положительной как для тромбоза глубоких вен, так и для синдрома компартмента, в связи с этим диагностика может быть затруднена.
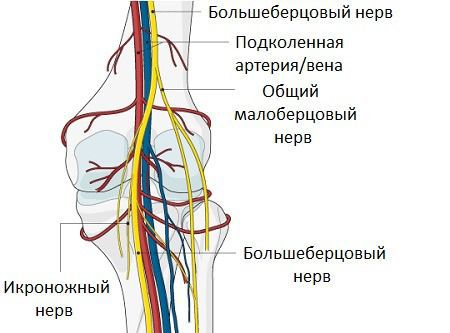
Компрессионные невропатии чаще всего связаны со сдавлением большеберцового нерва, редко может быть задействован и малоберцовый нерв.
Диагностика кисты Бейкера
Дифференциальный диагноз кисты Бейкера включает аневризму подколенной артерии, опухоли мягких тканей, кисту мениска, гематому, тромбоэмболию и серому (скопление серозной жидкости в области операционной раны).
Визуализация коленных суставов с подозрением на подколенные кисты может включать простые рентгенограммы, артрографию, ультразвук и МРТ.
Рентгенографию нужно выполнять на ранней стадии оценки, поскольку они полезны для выявления других состояний, обычно встречающихся в связи с подколенными кистами: остеоартрита, воспалительного артрита и свободных хондромных (хрящевых или костных) тел, которые появляются вследствие хрящевого перерождения синовиальной оболочки.
До появления МРТ прямая артрография широко использовалась для выявления подколенных кист. Данный метод включает в себя внутрисуставную инъекцию коленного сустава газом либо йодированной контрастной средой с последующей мобилизацией сустава для усиления контраста (или газа). После этого на рентгенограммах или при рентгеноскопии можно обнаружить наличие контраста (или газа) в кистах. Недостатком артрографии считается использование ионизирующего излучения и инвазивных методов (пункция) для введения контраста
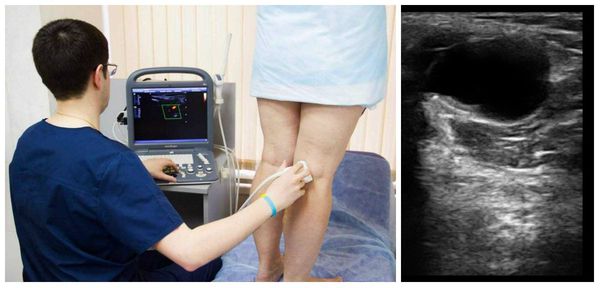
Ультразвук в значительной степени заменил артрографию как метод предварительной диагностики кист Бейкера. Преимущества метода включают его низкую стоимость, неинвазивное применение и отсутствие излучения, но есть и недостатки: ультразвуку не хватает специфичности, чтобы отличать кисту Бейкера от других состояний, таких как менисковые кисты или менискоидные опухоли. Кроме того, УЗИ не позволяет адекватно визуализировать другие состояния в колене, которые часто сопутствуют подколенным кистам, например разрывы мениска. При ультразвуковом исследовании кисты кажутся безэховыми (выглядят чёрными), что указывает на наличие в них жидкости. Иногда в подколенной кисте могут наблюдаться эхогенные (светлые) участки, представляющие собой свободные тела (элементы хряща, кости или менисков).
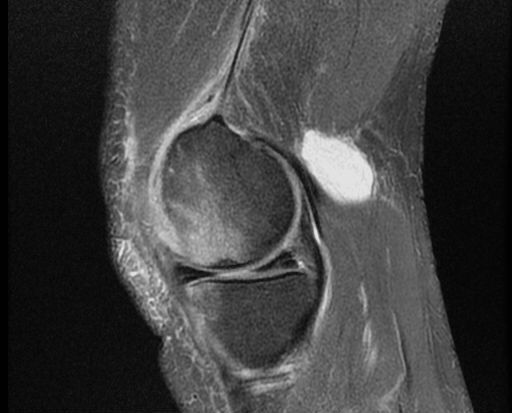
Магнитно-резонансная томография остаётся основным методом диагностики кист Бейкера и дифференцирования их от других состояний. МРТ позволяет оценить весь спектр патологий, связанных с кистой Бейкера, таких как разрыв мениска, хондральные дефекты, свободные тела, синовит, остеоартрит и разрывы связок. Менисковые кисты легче отличить от кист Бейкера с помощью МРТ, чем с помощью ультразвука. Его основным недостатком является высокая стоимость, поэтому ультразвук следует рассматривать как метод скрининга (первичного обследования), если нет необходимости в оценке внутрисуставных структур. Киста на снимках выглядит как скопление жидкости с интенсивностью воды: низкая интенсивность сигнала (тёмное изображение) на T1-взвешенных изображениях и высокая интенсивность сигнала (яркое изображение) на T2-взвешенных изображениях.
Лечение кисты Бейкера
Первоначальное лечение симптоматических подколенных кист не проводится, по крайней мере, в течение первых 6 недель. Если нет сосудистой или нервной компрессии, есть шанс, что они сами исчезнут. В течение этого времени следует делать упор на реабилитацию, направленную на поддержание гибкости колена. Это необходимо, чтобы избежать скованности, которая может развиться от боли, возникающей при терминальном сгибании и разгибании.
Внутрисуставные инъекции кортикостероидов уменьшают размер и симптомы кист, поэтому их применение может рассматриваться при консервативном лечении. Если при таком подходе боль не проходит спустя 2 месяца, то хирургическое лечение должно быть направлено на внутрисуставную причину образования жидкости в суставе, а не на подколенную кисту, кроме тех случаев, когда киста слишком большая и сопровождается осложнениями.
Прогноз. Профилактика
Киста Бейкера может существовать как несколько месяцев, так и всю жизнь. Обратное развитие (рассасывание жидкости) характерно для кист, сформировавшихся недавно, обычно после чрезмерных механических перегрузок коленных суставов во время занятий спортом и напряжённого физического труда.