воспалилась грушевидная мышца что делать
Синдром грушевидной мышцы. Способы лечения.
Синдром грушевидной мышцы. Способы лечения.
Боль в ягодице, с иррадиацией вниз по ноге, обычно называют пояснично-крестцовым радикулитом. Наиболее часто, причиной радикулита является раздражение спинномозговых нервов в области позвоночника. Иногда воздействие на нервы располагается ниже позвоночника вдоль ноги. Одной из возможных причин может быть синдром грушевидной мышцы. Синдром грушевидной мышцы может быть достаточно болезненным, но как правило, не представляет большой опасности и редко приводит к необходимости оперативного лечения. В большинстве случаев, удается вылечить этот синдром с использованием консервативных методов лечения (ФТО, ЛФК, блокады).
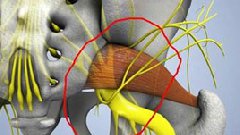
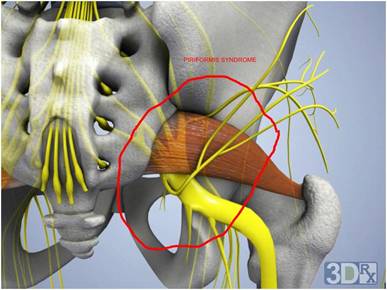
Проблемы в грушевидной мышце могут влиять на седалищный нерв. Это происходит потому, что седалищный нерв проходит под грушевидной мышцей (иногда проходит через мышцу) и выходит из таза. Воспаление или спазм грушевидной мышцы могут воздействовать на седалищный нерв и вызывать симптомы радикулита.
Причины и симптомы
Симптомы ишиаса появляются вследствие раздражения седалищного нерва. До сих пор непонятно, почему грушевидная мышца начинает воздействовать на нерв. Многие считают, что это происходит, когда грушевидная мышца спазмируется и начинает придавливать нерв к тазовой кости. В некоторых случаях, грушевидная мышца повреждается в результате падения на ягодицы. Кровотечение внутри мышцы и вокруг, в результате травмы, приводит к появлению гематомы. Грушевидная мышца воспаляется и начинает давить на нерв. Гематома постепенно рассасывается, но спазм мышцы сохраняется.
Спазм мышцы продолжает вызывать воздействие на нерв. По мере регенерации, часть мышечных волокон заменяется рубцовой тканью, обладающей меньшей эластичностью, что может приводить к уплотнению мышечной ткани мышцы (это тоже может быть фактором давления на нерв).
Пациентам не комфортно сидеть и они стараются избегать сидения. А если приходится садиться, то они приподнимают больную сторону, а не садятся не ровно.
Диагностика
Диагностика начинается с истории заболевания и физикального осмотра врачом. Врачу необходимо выяснить симптоматику, что вызывает изменение болевого синдрома (нагрузки, положение тела). Кроме того, имеет значение наличие травм в анамнезе и сопутствующей патологии (например, артрита). Затем врач проверит осанку, походку и локализацию боли. Будет проверена чувствительность, рефлекторная активность потому, что подчас, трудно дифференцировать боль, исходящую из илеосакрального сустава от боли позвоночного генеза. При подозрении на инфекцию или заболевание суставов возможно назначение лабораторных исследований крови, мочи.
Рентгенография – позволяет определить степень дегенеративных изменений в илеосакральных суставах и в позвоночнике.
МРТ позволяет более детально визуализировать морфологические изменения в области таза и в позвоночнике. Существует также специальный метод исследования называемый нейрографией, который позволяет визуализировать нервы. Это становится возможным при наличие специальных программ на компьютерах МРТ и позволяет увидеть зоны раздражения по ходу нерва.
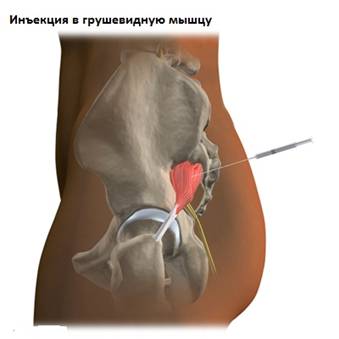
Наиболее достоверным способом диагностики синдрома грушевидной мышцы является диагностическая инъекция анестетика в мышцу. Введение лучше проводить под контролем рентгена или КТ. Исчезновение болей после инъекции местного анестетика в мышцу является подтверждение диагноза «синдром грушевидной мышцы».
Лечение
В основном, применяются консервативные методы лечения. В некоторых случаях, симптоматика исчезает сама, и врач только наблюдает за состоянием пациента.
Медикаментозное лечение. Как правило, это назначение противовоспалительных препаратов ( таких как ибупрофен, парацетамол и другие препараты этой группы).
Физиотерапия. Применяются различные физиотерапевтических процедуры (ультразвук, УВЧ, электрофорез и т.д.) для того, чтобы снять спазм грушевидной мышцы.
Мануальная терапия и массаж. Специальные техники глубокого воздействия на мышцы позволяют вернуть эластичность грушевидной мышце.
ЛФК. Целью физических упражнений является растяжение спазмированной грушевидной мышцы. В дальнейшем, упражнения необходимы для укрепления мышечных групп и профилактику появления синдрома.
Блокады. Введение в мышцу местного анестетика позволяет блокировать боль, а сочетание с стероидом (дексазон) уменьшить воспаление.
Лечение ботоксом. В некоторых случаях, практикуется введение ботокса в грушевидную мышцу. Но эффект длится всего несколько месяцев.
Синдром грушевидной мышцы
Автор статьи: Власенко Александр Адольфович
Главный врач, невролог, мануальный терапевт
Образование: Российский национальный исследовательский медицинский университет им. Н.И. Пирогова, Ставропольский государственный медицинский университет
Специализация: лечение мышечно-скелетных болей, миофасциального болевого синдрома, заболеваний позвоночника и суставов, в том числе грыжи диска, протрузии, сколиоза, кифоза, артроза; последствий травм позвоночника и опорно-двигательной системы в целом, последствий травм головы и головного мозга.
Оглавление
Описание патологии. Причины синдрома грушевидной мышцы
Если у вас болит ягодица или бедро, или сразу – и то, и другое – это ещё не значит, что у вас синдром грушевидной мышцы.
Мышцы таза. Грушевидная мышца.
Вокруг синдрома грушевидной мышцы сложилась парадоксальная ситуация. С одной стороны – этот синдром считается самой распространённой туннельной невропатией, о нём давно и хорошо всё известно, а его изучение включено в базовую программу подготовки врачей неврологов во всех медицинских вузах страны. Но, с другой стороны – синдром грушевидной мышцы продолжают регулярно путать с другими болевыми синдромами этой части тела.
Понимая причины и механизмы болезни – поймём, как её устранить.
Первичной причиной синдрома грушевидной мышцы считается миофасциальный синдром.
Отсюда следуют два вывода.
При выборе клиники — главное — попасть к опытному и знающему врачу.
Миофасциальный синдром грушевидной мышцы
Симптомы и признаки, диагностика
Вся симптоматика синдрома грушевидной мышцы делится на локальные симптомы и симптомы сдавления седалищного нерва и соседствующих с ним сосудисто-нервных структур.
Для понимания этого важно обратить внимание на две основные функции грушевидной мышцы, которые лежат в основе большинства случаев синдрома грушевидной мышцы.
Боль в ягодичной области может быть разной: тянущей, ноющей, «мозжащей», усиливающейся стоя, сидя на корточках или при ходьбе. Но, в любом случае, это – локальные симптомы.
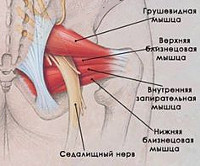
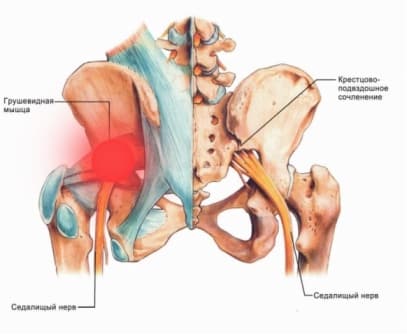
Если рассмотреть ягодичную область послойно, то в самой глубине располагаются кости и связки таза, сверху на них лежит седалищный нерв, а уже над нервом расположена сама грушевидная мышца. Образуется, своего рода, туннель, в котором седалищный нерв находится между костно-связочными структурами и грушевидной мышцей.
Кстати, боли по задней поверхности ноги, многие десятилетия, прочно связывали именно с седалищным нервом и называли их ишиалгия или ишиас от латинского названия седалищного нерва – n. ischiadicus (нервус ишиадикус). Современная медицина пересмотрела и существенно расширила представления о возможных причинах такой боли. На сегодняшний день известно более десятка причин, по которым могут возникнуть боли в зоне ягодицы и бедра. Самой известной причиной, кроме синдрома грушевидной мышцы, является корешковый синдром, а также миофасциальный синдром целого ряда мышц.
Методы лечения. Какой врач лечит синдром грушевидной мышцы?
Мягкая мануальная терапия является базовым методом лечения синдрома грушевидной мышцы и, в подавляющем большинстве случаев, даёт полноценный лечебный эффект. Однако в запущенных случаях болезни или при наличии сопутствующей патологии целесообразно использовать медикаментозное лечение: нестероидные и стероидные противовоспалительные препараты, миорелаксанты, витамины группы В, производные тиоктовой (альфа-липоевой) кислоты и другие нейротропные препараты, анальгетики, антиконвульсанты, трициклические антидепрессанты, анксиолитики и др.
В восстановительном периоде показано ЛФК.
При лечении вторичного синдрома грушевидной мышцы, наряду с мануальной терапией и методами, описанными выше, необходимо проводить лечение основного заболевания.
Преимущества лечения в клинике «Спина Здорова»
Синдром грушевидной мышцы
Синдром грушевидной мышцы — это симптомокомплекс, возникающий при компрессии седалищного нерва в подгрушевидном отверстии. Клинически характеризуется болями ягодично-крестцовой локализации и по ходу поражённого нерва, расстройством чувствительности, периферическим парезом стопы. В диагностике основная роль принадлежит специфическим клиническим симптомам, новокаиновой пробе, дополнительно проводятся рентгенологические, ультразвуковые, томографические исследования. Лечение включает фармакотерапию, физиотерапию, остеопатические и мануальные методики, кинезиотерапию. При малой эффективности консервативных методов показано хирургическое лечение.
МКБ-10
Общие сведения
Предположение об участии грушевидной мышцы в возникновении невропатии седалищного нерва было выдвинуто давно. В 1937 году немецкий врач Фрейберг подробно изучил данный синдром и предложил его хирургическое лечение — пересечение мышечных волокон. По механизму своего развития синдром грушевидной мышцы (СГМ) относится к туннельным компрессионно-ишемическим невропатиям. Точные данные по распространённости заболевания в литературе не приведены. Синдром возникает у 50% пациентов с дискогенным поясничным радикулитом. 80% случаев СГМ является вторичным, не связан с непосредственным поражением грушевидной мышцы, а обусловлен её рефлекторным тоническим сокращением вследствие иных патологических процессов.
Причины СГМ
В основе заболевания лежат патологические изменения грушевидной мышцы: спазм, повреждение, воспаление, фиброзирование, увеличение объёма. Иногда встречается ятрогенная этиология, связанная с внутримышечными инъекциями в ягодичную область, в ряде случаев приводящими к образованию инфильтрата, крайне редко — внутримышечного абсцесса. Основными этиофакторами СГМ выступают:
Патогенез
Грушевидная мышца крепится широким концом к крестцу, узким — к большому вертелу бедренной кости. Она обеспечивает отведение и наружную ротацию бедра. Проходя через большое седалищное отверстие, грушевидная мышца формирует щелевидное подгрушевидное отверстие, ограниченное снизу крестцово-бугристой связкой. Через него из малого таза выходят седалищный, нижний ягодичный, половой и задний кожный нервы, а также проходят нижние ягодичные артерии и вены. В 10% случаев седалищный нерв идёт сквозь толщу мышечных волокон.
Обусловленное различными этиофакторами стойкое тоническое сокращение сопровождается утолщением грушевидной мышцы, что приводит к значительному уменьшению размеров подгрушевидного отверстия. Результатом является сдавление проходящих в отверстии нервов и сосудов. В первую очередь страдает наиболее крупный седалищный нерв. Компрессия сосудов обуславливает ухудшение кровоснабжения нервного ствола, что выступает дополнительной патогенетической составляющей ишиалгии.
Классификация
Синдром грушевидной мышцы не отличается клиническим многообразием или наличием различных вариантов течения. Применяемая в практической неврологии классификация основана на этиологическом принципе, понимание которого играет ведущую роль в планировании лечения. Соответственно этиологии синдром подразделяют на 2 основные формы:
Симптомы СГМ
У 70% пациентов заболевание манифестирует болью в ягодично-крестцовой зоне. Болевые ощущения имеют постоянный, тянущий, ноющий характер, возможны тягостные мозжащие боли. Болевой синдром усиливается при ходьбе, приведении бедра, приседании, попытке положить одну ногу сверху другой. Небольшое разведение ног в горизонтальном положении или сидя уменьшает боль. В последующем присоединяется ишиалгия — боль по ходу седалищного нерва. На фоне постоянной мозжащей боли по задней поверхности бедра возникают прострелы — интенсивные болевые импульсы, идущие от ягодицы до стопы. В зоне локализации боли наблюдается гипестезия (понижение болевой чувствительности) и парестезии (жжение, покалывание, ощущение ползания мурашек).
Характерно снижение силы мышц голени и стопы. В тяжёлых случаях, при тотальном сдавлении волокон седалищного нерва, выраженный парез приводит к появлению «болтающейся» стопы. Сосудистая компрессия обуславливает синдром перемежающейся хромоты — появление при ходьбе боли в икроножной мышце, вынуждающей больного сделать остановку. Симптомами сосудистых нарушений выступают также бледная окраска кожи стопы, понижение местной температуры и онемение пальцев.
Осложнения
Постоянный изматывающий болевой синдром ограничивает трудоспособность больного, провоцирует нарушение сна, повышенную утомляемость, эмоциональную лабильность. Периферический парез стопы и голени протекает с мышечной атрофией. Длительное течение заболевания приводит к необратимым атрофическим изменениям в мышцах с формированием стойкого пареза, приводящего к инвалидности пациента. В некоторых случаях отмечается вторичный спазм мускулатуры тазового дна, сопровождающийся затруднением, дискомфортом при мочеиспускании и дефекации, у женщин — диспареунией.
Диагностика
Трудности клинической диагностики обусловлены сходством симптоматики с седалищной нейропатией, глубоким залеганием грушевидной мышцы. В повседневной врачебной практике основная диагностическая роль принадлежит клиническим тестам. Базовыми составляющими в постановке диагноза являются:
В ходе диагностики может потребоваться консультация вертебролога, онколога, уролога, гинеколога. Дифференциальная диагностика СГМ проводится с корешковым синдромом при межпозвоночной грыже поясничного отдела, пояснично-крестцовым плекситом, дисметаболическим, токсическим поражением седалищного нерва. Перемежающаяся хромота требует дифдиагностики от сосудистых заболеваний: облитерирующего атеросклероза, облитерирующего эндартериита нижних конечностей.
Лечение СГМ
У большинства больных результативна консервативная терапия, представляющая собой комбинацию фармакотерапии и немедикаментозных способов лечения. При наличии причинных факторов (опухоли, асимметрии таза, воспалительных заболеваний) необходимо их устранение. Хирургическая операция по рассечению грушевидной мышцы и невролизу участка седалищного нерва проводится при неэффективности консервативных методик в случаях, когда синдром протекает с грубым парезом стопы. Основными составляющими консервативной терапии являются:
Прогноз и профилактика
В большинстве случаев при условии комплексной терапии синдром имеет благоприятный прогноз. Эффективность хирургического лечения достигает 85%, однако после него возможны рецидивы. Без корректного лечения на протяжении года развивается стойкий парез стопы. Первичная профилактика СГМ заключается в предупреждении мышечных перегрузок, травматических повреждений, остеохондроза позвоночника. Важное значение имеет своевременное выявление и лечение вертеброгенных заболеваний, патологии полости малого таза. Вторичная профилактика направлена на предотвращение рецидивов, осуществляется путём кинезиотерапии, регулярных занятий ЛФК, исключения чрезмерных физических нагрузок.
Причины, симптомы и лечение синдрома грушевидной мышцы
В чем суть синдрома грушевидной мышцы?
Такой тип недуга врачи относят к компрессионно-ишемическим туннельным невропатиям. При таком повреждении седалищный нерв и близлежащие сосуды сдавливаются. Название болезнь приобрела из-за того, что само сдавливание локализуется в грушевидном пространстве, расположенном в области ягодиц.
Синдром грушевидной мышцы может возникать как из-за защемления, так и из-за раздражения грушевидной мышцы, ее воспаления. Потенциально с этим могут столкнуться разные категории пациентов, но в особой группе риска оказываются спортсмены и люди преклонного возраста.
При первом появлении болей потребуется обратиться к врачу, пройти диагностику и наметить правильный курс лечения.
Причины развития патологии
Симптомы синдрома грушевидной мышцы могут развиваться как самостоятельно, так и на фоне других мышечных патологий или заболеваний в организме. По статистике, примерно 80% всех пациентов страдают из-за патологии, развившейся на фоне других типов заболеваний.
Среди частых причин появления неприятных ощущений:
Травмирование тазовой области, зоны крестца и поясницы, появление гематомы
Эти причины актуальны в том случае, если грушевидная мышца была по каким-либо причинам надорвана или на нее оказывается сильное давление. Второй случай стимулирует синдром грушевидной мышцы справа или слева под действием гематомы.
Сакроилеит
Опухолевый процесс в паравертебральных структурах и позвоночнике
Остеохондроз пояснично-крестцового отдела
Такой тип заболевания чаще всего провоцирует симптомы синдрома грушевидной мышцы у женщин и мужчин преклонного возраста. Боль из-за деградации костной ткани и патологических процессов в суставах.
Характерные признаки и симптомы
Прежде чем ответить на вопрос о том, как лечить синдром грушевидной мышцы, нужно конкретизировать его симптомы. Рассмотрим наиболее распространенные среди них.
Болезненность в тазу, паховой области, ягодицах
Неприятное ощущение может возникать резко и носить непродолжительный характер, а может мучить пациента на протяжении длительного времени. По характеру болевых ощущений, их длительности и локализации врач сможет подобрать правильное лечение синдрома грушевидной мышцы.
Онемение, покалывание в ногах
Постепенная потеря чувствительности – это один из наиболее распространенных признаков поражения нерва. Если вы ощущаете онемение, это говорит о том, что нужно как можно скорее начать заниматься диагностикой.
Постукивание в области грушевидной мышцы провоцирует боль
Пальпация обследуемой области – один из наиболее распространенных методов диагностики синдрома грушевидной мышцы.
Ягодичная мышца расслаблена, при пальпации врач нащупывает напряженную грушевидную мышцу
Появление такого симптома может говорить о том, что в организме человека началось воспаление. Это особенно опасно, если оказывается затронут седалищный нерв.
Диагностика
Чтобы понять, есть ли у человека синдром, врач-невролог проводит пальпацию. Она должна показать, есть ли болезненные ощущения в области прикрепления мышцы, а также дать представление об ее текущем состоянии, степени напряженности, болезненности.
Специалист может попросить вас сделать несколько активных тестов, чтобы определить симптомы Фрайберга, Битти, Пейса, Гроссмана и Бонне-Бобровниковой – все они связаны с поворотами бедра в разных положениях.
В ряде случаев чтобы понять, как вылечить синдром грушевидной мышцы, назначается ЭМГ, КТ/МРТ и рентгенография.
Общие правила и эффективные методы лечения
Когда есть симптомы, лечение синдрома грушевидной мышцы направлено на снятие спазма и болевых ощущений, устранение воспалительного процесса.
Лекарственные препараты
Применяются миорелаксанты и анальгетики, НПВС. Прописываются и средства для нормализации микроциркуляции, а также различные виды компрессов.
Кинезотерапия
Это одна из разновидностей лечебной физкультуры. Она способствует постепенному расслаблению мышц, а также борьбе со многими первичными заболеваниями, такими как остеохондроз.
Массаж при синдроме грушевидной мышцы
Синдром грушевидной мышцы лечение в домашних условиях может выполняться с использованием методов массажа. Они направлены на постепенное расслабление и снятие спазма, а с ним – неприятных болевых ощущений.
Физиотерапевтические процедуры
Практикуется иглоукалывание, лазерная и вакуумная акупунктура, а также мануальная терапия.
Синдром грушевидной мышцы. Лечение синдрома грушевидной мыщцы
Статья опубликована: 28.08.2014
Синдром грушевидной мышцы (СГМ) – боли в области ягодиц с распространением на нижнюю конечность. Заболевание чаще встречается при ущемлении спинномозговых корешков на уровне L5-S1 (между поясничным и крестцовым отделом позвоночника). В результате происходит рефлекторное напряжение мышцы и компрессия седалищного нерва. Причины синдрома грушевидной мышцы: травмы спины, растяжение и перетренированность ягодиц, остеохондроз, протрузии и грыжи межпозвонковых дисков, асимметрия таза, неудачные внутримышечные инъекции, переохлаждение, опухоли позвоночного столба, инфекции в малом тазу. Симптомы и лечение синдрома грушевидной мышцы зависят от характера поражения.
Классификация синдромов грушевидной мышцы
Классификация болезни отражает причину появления патологического процесса в ягодичной области.
Синдром грушевидной мышцы бывает:
В зависимости от причины выделяют:
В 50% случаев заболевание имеет вертеброгенную природу и проявляется как следствие остеохондроза и грыж позвоночного столба.
Симптомы синдрома грушевидной мышцы
Болевой синдром в области ягодиц – постоянный спутник заболевания. Дискомфорт появляется в ягодицах и распространяется на заднюю поверхность бедра, голени, в паховую область. Боль имеет тянущий характер, усиливается при ходьбе, беге, в положении на корточках и при отведении бедра.
Другие клинические признаки СГМ:
В тяжелых случаях СГМ может сопровождаться нарушением работы тазовых органов, появлением недержания мочи и кала.
Диагностика синдрома грушевидной мышцы
Для выявления заболевания врач-невролог проводит опрос и осмотр пациента. Выясняет жалобы на момент обращения, время и особенности развития патологии, возможные причины возникновения. Неврологический осмотр включает изучение рефлексов, чувствительности и двигательной активности в конечности на стороне поражения. Характерный признак СГМ – уменьшение боли при разведении ног и нарастание дискомфорта во время приведения бедра. В большинстве случаев диагноз можно поставить после первичного осмотра.
С целью уточнения диагноза и выявления причины поражения проводят лабораторные и инструментальные методы обследования.
При необходимости назначают консультации смежных специалистов: гинеколога, уролога, нефролога, остеопата, инфекциониста, онколога, травматолога.
Лечебная тактика при синдроме грушевидной мышцы
В период острой фазы заболевания необходимо исключить физические нагрузки. Бег, ношение тяжестей, длительное положение сидя могут усилить болевые ощущения и привести к прогрессированию недуга. По симптомам и тяжести течения патологии врач определит, как лечить СГМ.
Обычно применяют консервативные методы терапии. Назначают негормональные противовоспалительные средства, блокады с новокаином, гормональные стероидные препараты. Это позволяет бороться с болевым синдромом и воспалительной реакцией. Мышечный спазм убирают посредством миорелаксантов.
Большое внимание уделяют физиотерапии для устранения сдавливания сосудов и седалищного нерва в области поражения. Рекомендуют массаж ягодично-крестцового отдела, кинезиотерапию, лечебную физкультуру. Применяют локальную криотерапию (лечение низкими температурами), электростимуляцию мышцы, УВТ (ударно-волновую терапию). Физиопроцедуры используют на этапе затихания острого процесса.
При вторичных формах недуга лечение направлено на устранение заболевания, которое вызвало патологические изменения. При инфекциях назначают антибиотики, в случае травм и врожденных аномалий костей – оперативное вмешательство.
Редко консервативное лечение не приносит эффекта. В таких случаях проводят операции по устранению ущемления нервных корешков и седалищного нерва. При своевременно начатой терапии прогноз болезни благоприятный. Отказ от лечения может привести к нарушению двигательной функции конечности, стойкому недержанию мочи и кала.