воспаленный кишечник что это
Энтерит, колит, дуоденит: как лечить воспаление кишечника
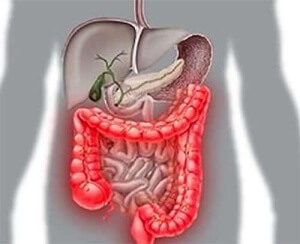
Воспаление кишечника – собирательный термин, который объединяет разнообразные по своим проявлениям и этиологии заболевания. Все они затрагивают один или несколько отделов кишечника, поражая его слизистую оболочку и нарушая такую важную функцию, как переваривание пищи. Воспалительный процесс вызывает гиперемию пораженного участка слизистой, от чего нарушается производство пищеварительных ферментов и переработка питательных веществ. Как лечить воспаление кишечника?
Виды воспалительных заболеваний кишечника
Воспаление кишечника само по себе не может пройти
Среди всех заболеваний ЖКТ воспаление кишечника занимает второе место по частоте возникновения, оно поражает все возрастные и социальные группы, встречается с одинаковой частотой у мужчин и у женщин. По месту локализации воспаление подразделяется на такие заболевания:
Эти заболевания могут быть острыми и хроническими, в зависимости от этого к ним должен быть совершенно разный подход и методика лечения.
Энтерит – симптомы, причины появления
У острого и хронического воспаления тонкого кишечника (энтерита) причины возникновения и симптомы различны, поэтому имеет смысл рассмотреть их по отдельности. Причинами острого энтерита могут быть:
Начинается острый энтерит с тошноты и рвоты, поноса, сопровождаемого спазмами, сильного урчания в животе.
Немного позднее появляется общая слабость, чувство недомогания, больного бросает в холодный пот, температура неуклонно повышается. Спустя несколько часов нарастают проявления интоксикации: сильнейшая головная боль, усиление рвоты и тошноты. Острый энтерит имеет несколько другие причины появления:
Симптомы хронического энтерита не такие яркие, как при острой форме, однако доставляют много неприятных ощущений. Сразу после еды возникает чувство распирания живота, тошнота, тупые схваткообразные боли вокруг пупка, урчание и переливание в кишечнике. На протяжении суток может быть 15-20 позывов к дефекации, которая выражается в зловонном кашицеобразном стуле с пузырьками газа и кусочками непереваренной пищи.
Стул напоминает по своей консистенции глину, имеет светло-желтый цвет. После дефекации может быть резкая слабость, дрожание рук, человека бросает в холодный пот. Практически всегда при энтерите наблюдается непереносимость молока, вздутие живота и понос после его приема – обычное явление.
Колит, острый и хронический – симптомы и причины возникновения
Колит может протекать и в хронической форме
При этом типе воспаления кишечника так же встречается острое и хроническое течение болезни. Причины острого колита:
При остром колите больной испытывает сильнейшие позывы к дефекации по 15-20 раз в сутки, стул жидкий, с примесями крови и слизи. В живое урчит, появляются спазмы или тянущие боли, температура около 38 градусов и выше, язык обложенный и сухой, с грязно-серым налетом.
Причинами хронического колита могут быть те же факторы, что и при остром, к ним присоединяются дисбактериоз из-за приема антибиотиков, поражение слизистой толстого кишечник из-за токсического воздействия соединений мышьяка, ртути, фосфора, свинца. Симптомы хронического течения болезни:
Испытывая все эти симптомы, человек слабеет, худеет, становится не в состоянии полноценно трудиться.
Причины и симптомы дуоденита
Воспаление 12-перстной кишки чаще всего встречается у мужчин. Острая форма болезни нередко протекает в комбинации с гастритом и энтеритом, может осложняться кровотечением, перитонитом (вследствие прободения кишечника) и острым панкреатитом. Хронический дуоденит сочетается с пищевой аллергией, лямблиозом, хроническим панкреатитом, язвенным поражением кишечника и желудка. При дуодените больной ощущает такие проявления болезни:
Если не соблюдать диету и прописанное врачом лечение – заболевание протекает очень длительно, с частыми обострениями.
Диагностика воспаления кишечника
Гастроэнтеролог — врач, который лечит заболевания ЖКТ
Заниматься лечением воспаления кишечника должен гастроэнтеролог, к которому следует обратиться при появлении вышеуказанных симптомов в любой степени их проявления. Для уточнения диагноза и для того, чтобы исключить похожие по симптоматике заболевания другого профиля (онкология, инфекции), врач назначает обследование. Оно может включать в себя:
Лечение современными лекарственными средствами
При остром энтерите необходима госпитализация, в условиях стационара обязательно проводится промывание желудка при помощи зонда, очищение кишечника слабительными. Острая интоксикация купируется капельным введением раствора Рингера, Трисоль, глюкозы. Флора кишечника восстанавливается при помощи Интестопана, Бификола, Колибактерина, Энтеросептола.
При хроническом энтерите антибактериальные средства не применяются во избежание дисбактериоза. Флора восстанавливается с помощью Линекса, Бифидумбактерина, Лактобактерина. Используются Панзинорм, Мексаза, Абомин, аналоги Энтеросептола, Интестопана. Понос останавливают такими препаратами, как Имодиум, Лоперамид.
Острые колиты инфекционного происхождения лечат в специализированном отделении стационара, где больные проходят курс антибактериальной терапии. При других формах колитов назначаются обволакивающие препараты (Каолин), вяжущие средства (препараты Висмута), ферментные препараты (Бификол, Колибактерин, Линекс).
При хроническом колите – главный уклон терапии направлен на нормализацию кишечной микрофлоры. Предварительно больному поводят минимально возможный короткий курс антибиотиков для уничтожения патогенных микроорганизмов. Затем происходит лечение эубиотиками и пробиотиками.
Диета, как часть лечения
Воспаление кишечника можно вылечить с помощью диеты
Диета – непременное условие, без которого невозможно полное выздоровление. Иногда ее приходится соблюдать несколько месяцев, лет или даже на протяжении всей жизни. Острые проявления воспаления кишечника обязательно требуют 1-2 суточного голодания. После этого в рацион разрешается вводить нежирный бульон с сухариками из белого хлеба, слизистые протертые каши на воде.
Во время голодания нужно в большом количестве пить несладкий чай или минеральную воду. При хроническом энтерите и колите питаться нужно дробно, 5-6 раз в день, из рациона исключаются тугоплавкие жиры, сало, продукты с грубой клетчаткой, пиво, квас, сливы, капуста, виноград. Рекомендуемые продукты:
Ограничивается употребление соли, полностью исключается алкоголь, жареные, копченые, маринованные продукты, употребление пряностей и острых приправ – все что раздражающе действует на слизистую кишечника.
Лечение воспаления кишечника будет эффективным, если при первых признаках болезни обратиться к врачу, соблюдать диету и тщательно выполнять назначения гастроэнтеролога. Для профилактики воспаления нужно соблюдать правила гигиены, разнообразно питаться, употреблять полезные продукты, не иметь вредных привычек.
ГБУЗ АО «Свободненская больница»
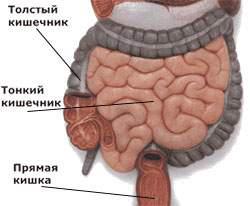
Кишечник является частью желудочно-кишечного тракта человека. Он состоит из двенадцатиперстной кишки, тонкого и толстого кишечника. Основная его функция – это переваривание пищи с помощью пищеварительных ферментов до более простых соединений и их всасывание в кровь. Различные факторы могут приводить к нарушению функции слизистой оболочки кишечника и ее воспалению.
Воспаление кишечника представляет собой собирательный термин, который характеризует наличие воспалительного процесса в слизистой оболочке одного или нескольких отделов кишечника. По частоте это состояние занимает 2-е место от всех болезней желудочно-кишечного тракта, с одинаковой частотой встречается у людей обоих полов и всех возрастных категорий
Причины возникновения
Воспаление в кишечнике может развиваться в результате воздействия множества различных причин, для удобства все они разделены на несколько основных групп:
• инфекции – воспаление вызывают бактерии (кишечная палочка, сальмонеллы, шигеллы), вирусы (ротавирус) или простейшие (амебная дизентерия);
• паразитирование гельминтов (глистов);
• аутоиммунные процессы – состояние, при котором иммунная система воспринимает клетки слизистой оболочки кишечника как чужеродные и вырабатывает антитела к ним, которые и вызывают воспаление (неспецифический язвенный колит, болезнь Крона);
• генетическая предрасположенность – некоторые воспалительные заболевания кишечника и врожденная недостаточность пищеварительных ферментов передаются наследственно от родителей детям;
• погрешности в диете – переедание, злоупотребление жирной, копченой, жареной, острой пищей может приводить к воспалению любого участка желудочно-кишечного тракта, особенно его верхних отделов – двенадцатиперстной кишки и тонкого кишечника;
• недостаточное кровообращение в сосудах стенок кишечника в результате атеросклеротических изменений и сужения артериального русла;
• нарушение нормальной микрофлоры кишечника – преобладание условно-патогенной флоры приводит к воспалительным процессам в слизистой оболочке.
Механизм развития воспаления связан с тем, что в результате воздействия повреждающего фактора, происходит гибель клеток слизистой оболочки, усиливается кровоснабжение участка (гиперемия), возникает боль и нарушение функции (клетки воспаленного участка не секретируют ферменты, прекращается всасывание питательных веществ).
Классификация
Воспаление кишечника разделяется на несколько видов, в зависимости от локализации воспаления, длительности процесса и причин возникновения.
По локализации процесса воспаление кишечника разделяется на такие виды:
1. воспаление 12-перстной кишки (дуоденит) – процесс развивается в начальном отделе тонкого кишечника, отдельно выделяют воспаление луковицы двенадцатиперстной кишки (место перехода желудка в тонкий кишечник);
2. воспаление тонкого кишечника (энтерит) – может быть воспаление на ограниченном участке, но чаще бывает на протяжении всего тонкого кишечника;
3. воспаление толстого кишечника (колит) – бывает как при инфекциях, так и при аутоиммунных процессах, воспаление обычно возникает на протяжении всего толстого кишечника.
По длительности процесса выделяют:
• острое воспаление – период времени, при котором развивается воспаление, не превышает 1-го месяца;
• хроническое воспаление – процесс длится от полугода и дольше.
По причинному фактору все воспалительные процессы в кишечнике разделяются на 2 группы:
• инфекционные – причиной является любой инфекционный возбудитель (чаще всего бактерии), эти воспалительные процессы еще называются острыми кишечными инфекциями;
• неинфекционные – все остальные причинные факторы (аутоиммунные процессы, наследственные генетические факторы, погрешности в диете, и пр.).
Симптомы воспаления кишечника
Для воспалительных заболеваний кишечника характерны ряд общих симптомов, которые не зависят от локализации процесса и причин возникновения:
• боль в животе – характер давящий или распирающий, без четкой локализации, возникновение боли связано со спазмом гладких мышц стенок кишечника;
• тошнота – указывает на воспаление тонкого кишечника или двенадцатиперстной кишки, возникает после употребления пищи;
• рвота – бывает при воспалении в верхних отделах кишечника после приема пищи, обычно ровота приносит облегчение;
• вздутие живота – обусловлено повышенным образованием газов вследствие недостаточности пищеварительных ферментов при воспалении в тонком кишечнике;
• неустойчивый стул – может быть послабление стула, вплоть до развития диареи (острая кишечная инфекция), воспаление толстого кишечника чаще сопровождается склонностью к запорам;
• похудание – результат недостаточного всасывания питательных веществ из тонкого кишечника;
• анемия (малокровие) – снижение содержания гемоглобина в крови вследствие недостаточного поступления железа в организм из воспаленного кишечника.
Диагностика заболеваний
Диагностика проводится для уточнения диагноза, причины и локализации воспаления. Для этого используются такие дополнительные методы лабораторного и инструментального обследования:
• клинический анализ крови – повышение скорости оседания эритроцитов (СОЭ) и количества лейкоцитов позволяет заподозрить наличие воспалительного процесса в организме;
• копрограмма – лабораторное исследование кала дает возможность оценить функцию кишечника, выявить недостаточность пищеварительных ферментов (по непереваренным остаткам пищевых волокон);
• бактериологическое исследование кала – исследование кала на наличие бактерий, их идентификации и определения чувствительности к антибиотикам для выбора адекватного лечения;
• фиброэзофагогастродуоденоскопия (ФЭГДС) – эндоскопическое обследование слизистой оболочки желудка и двенадцатиперстной кишки с помощью оптоволоконной трубки с камерой и освещением, при необходимости есть возможность взять кусочек слизистой оболочки для гистологического исследования (биопсия);
• колоноскопия – принцип тот же, что и ФЭГДС, только датчик вводится не через рот, а через задний проход, обследуется толстый кишечник, оценивается состояние слизистой оболочки, локализация воспаления;
• видеокапсульная эндоскопия – современный метод обследования кишечника, при котором пациент проглатывает капсулу с освещением и камерой, капсула проходит через все отделы кишечника в течении суток, информация передается посредством радиоволн на компьютер, позволяет оценить состояние слизистой оболочки всего кишечника.
Чем и как лечить воспаление кишечника?
Лечение воспаления кишечника является комплексным и включает несколько направлений в терапии:
• Этиотропная терапия направлена на исключение причины воспаления. Для уничтожения бактерий используются антибиотики. Иммунодепрессанты (препараты, снижающие активность иммунной системы) необходимы при аутоиммунном воспалении. Для уничтожения гельминтов принимаются противоглистные средства – пиперазин, альбендазол.
• Диета при воспалении кишечника является основополагающим фактором в успешном лечении, используется меню, которое максимально снижает нагрузку на воспаленную слизистую оболочку. Рекомендуются такие продукты – нежирные сорта мяса, курица, овощи и фрукты, черный хлеб, нежирные молочные продукты. Все блюда готовятся на пару или варятся, их нельзя жарить, коптить или готовить на открытом огне.
• Патогенетическая терапия используется для того, чтобы снять воспаление, применяются противовоспалительные средства и сорбенты, которые связывают токсины, находящиеся в просвете кишечника. Для уменьшения нагрузки на кишечник и создания функционального покоя, используются ферментные препараты, которые содержат пищеварительные ферменты – панкреатин, мезим.
• Симптоматическая терапия помогает облегчить состояние больного, снять болевые ощущения с помощью спазмолитиков (препараты, снимающие спазм кишечника – но-шпа), обезболивающие. Для уменьшения вздутия принимают пеногасители – эспумизан.
Следует помнить, что в большинстве случаев хроническое воспаление тонкого кишечника может быть вызвано погрешностями в диете, поэтому рекомендации в отношении питания полезны не только для лечения, но и для профилактики воспаления кишечника.
Колит: причины колита, симптомы колита, лечение колита

Толстая кишка располагается в брюшной полости и состоит из нескольких частей: слепой кишки, восходящей ободочной кишки, поперечной, нисходящей ободочной кишки, сигмовидной, прямой кишки и ануса. Правая часть толстой кишки включает в себя слепую и восходящую ободочную кишки. Левая часть толстой кишки включает в себя поперечный сегмент сигмовидной кишки. Толстая кишка отвечает за сбор и хранение отходов пищеварения. Это длинная мышечная трубка, длина которой варьирует от 90 до 150 см, толкает непереваренную пищу к анусу для окончательной ликвидации в процессе дефекации.
Как и любой другой орган, толстая кишка имеет кровоснабжение артериями, доставляющими обогащенную кислородом кровь и питательные вещества, и вены, выводящие углекислый газ и молочную кислоту из нее. Болезни, которые нарушают кровоснабжение, могут так же вызвать воспаление толстой кишки.
Причины колита
Колит может быть вызван разными причинами:
— Инфекции, в том числе вызванные вирусом, паразитами, и пищевыми отравлениями из-за пищевых бактерий;
— Воспалительные заболевания (неспецифический язвенный колит и болезнь Крона);
— Отсутствие кровотока (ишемический колит);
— Химическая интоксикация толстой кишки;
— Наследственность;
— Стресс;
— Аутоиммунные причины.
— Наследственность. Одной из наиболее распространенных причин колитов является наследственность. Исследования показали, что некоторые люди могут наследовать генетическую мутацию, которая существенно предрасполагает их к развитию колита, Однако, факт того, что гены играют роль в возникновении колитов, все еще обсуждается.
— Антибиотики. Некоторые лекарства могут способствовать воспалительному процессу в толстой кишке. Во многом это связано с тем, как эти антибиотики взаимодействуют с бактериями в желудке. У каждого здорового человека имеются естественные бактерии, которые находятся в их организме и помогают работе пищеварительной системы. Антибиотики могут нарушить баланс бактерий, провоцируя быстрый рост некоторых штаммов. Это может затем вызвать раздраженность и воспаление слизистой оболочки толстой кишки, в результате чего возникает колит.
— Аутоиммунные причины. Аутоиммунные причины возникновения колита, еще одно достаточно распространенное мнение среди ученых, о том, что иммунная система некоторых людей может влиять на развитие колита. Когда человек заболевает, его иммунная система неизбежно пытается бороться с инфекцией. У большинства людей, иммунная система просто борется с бактериальным нарушением без каких-либо проблем. Но для некоторых, этот естественный защитный механизм может привести к раздражению и воспалению пищеварительной системы, вызывая колиты. У других людей, иммунная система может начать бороться с собственными тканями организма, при этом разрушая органы и ткани организма под действием собственной иммунной системы (в связи с появлением какого-то аутоиммунного заболевания), снова вызывая колиты.
— Стресс. Ученые менее склонны полагать, что стресс является прямой причиной колита у взрослых, но существует связь между стрессом и вспышкой симптомов колита, что делает этот внешний фактор важной частью терапевтического лечения человека.
Инфекционный колит
Множество бактерий обычно находится в толстой кишке, они живут в гармонии с организмом и не вызывают симптомов. Однако если эти бактерии поглощаются болезнетворными бактериями загрязненных пищевых продуктов, они могут инфицировать тонкий кишечник или толстую кишку. Это так называемое «пищевое отравление».
Распространенные бактерии, поражающие кишечник:
Все эти инфекции могут вызвать кровавый понос и привести к значительному обезвоживанию.
Паразиты, такие как лямблии, могут так же вызывать значительную диарею. Паразит попадает в организм при употреблении зараженной воды. Источником может быть вода как из реки или озера, так и бассейн. Вода из колодца или цистерны тоже может быть загрязнена.
Ишемический колит
Артерии, которые снабжают кровью толстую кишку, сужаются из-за атеросклероза, подобно тому, как суженые кровеносные сосуды в области сердца могут привести к стенокардии, или суженные сосуды в головном мозге могут вызвать инсульт. Когда артерии толстой кишки сужаются, может нарушиться ее кровоснабжение, поток крови становится ограниченным или недостаточным, кровеносные сосуды могут воспалиться, это может привести к развитию колита. Это ограничение притока крови может быть связано с рядом различных расстройств и даже лечением этих расстройств. Это может произойти из-за жировых отложений, сахарного диабета, грыжи или инфекции.
Нарушение кровоснабжения толстой кишки может также произойти по механическим причинам. Например, заворот кишок, или ущемленная грыжа, когда часть толстой кишки, попадает в ловушку выпяченной брюшной стенки, которая препятствует току крови к пораженной части.
Ишемический колит может возникнуть, если артериальное давление падает. Это может произойти при обезвоживании, анемии, или механических травмах с кровопотерей.
Ишемия или нарушение кровоснабжения в толстой кишке вызывает сильную боль, лихорадку и кровавый стул.
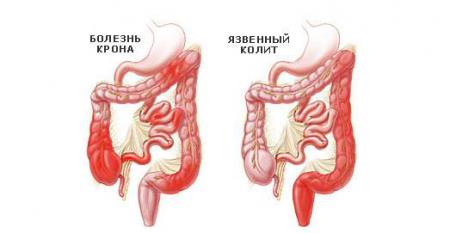
Воспалительные заболевания кишечника
Есть два типа воспалительных заболевания кишечника, неспецифический язвенный колит и болезнь Крона.
Язвенный колит считается аутоиммунным заболеванием, при котором иммунная система организма атакует толстую кишку и вызывает воспаление. Язвенный колит начинается в прямой кишке и может постепенно распространиться по всей толстой кишки. Признаки и симптомы включают боль в животе и кровавый стул.
Болезнь Крона может поразить любую часть пищеварительного тракта от пищевода и желудка, тонкого и толстого кишечника, вплоть до прямой кишки. Поражения, то есть больные области чередуются со здоровыми участками ткани.
Микроскопический колит
Два заболевания составляют эту группу воспаления толстой кишки, коллагеновый колит и лимфоцитарный колит. Этих заболевания и воспаления возникают, когда стенки толстой кишки наполнены коллагеном или лимфоцитами. Водянистая, не кровавая диарея является наиболее распространенным симптомом.
Это необычное заболевание, которое более часто встречается у пожилых женщин. Причина его неизвестна, но аутоиммунную причину нельзя исключать.
Химический колит
Симптомы колита
Симптомы колита будет зависеть от типа колита, который присутствует, но в целом, колит чаще всего связан с болями в животе и диарея. Другие симптомы колита, которые могут или не могут присутствовать
Симптомы колита могут включать:
— Постоянные или периодические боли в животе и вздутие живота.
— Кровавый стул. Диарея может иногда вызвать геморрой, который может кровоточить. Тем не менее, кровь при дефекации не является нормальным явлением;
— Озноб;
— Постоянные позывы к дефекации;
— Обезвоживание. Симптомы обезвоживания включают головокружение, слабость, снижение мочеиспускания, сухость во рту, на поверхности глаз и кожи;
— Понос;
— Лихорадка.
Диагностика колита
Важным вопросом является, есть ли кровь в дефекации (кале). Помимо симптома колита, рак толстой кишки является еще одной важной причиной крови в стуле, и этот симптом не следует игнорировать (как упоминалось ранее, кровь в кале не является нормальным и не должна игнорироваться).
Некоторые вопросы, которые могут быть вам заданы:
— Время появления симптомов;
— Как долго у вас эти симптомы;
— Продолжительность и характер боли;
— Частота и длительность диареи;
— Какие лекарства вы принимали в последнее время;
— Путешествовали ли вы недавно (пили из колодца или реки в походе, имели ли возможность заразиться паразитами, например, лямблиями);
— Имели ли необычные диеты;
— Вопросы, касающиеся образа жизни;
— Имеются ли заболевания периферических сосудов или сужение артерий;
— Имеете ли вы высокое кровяное давление, высокий уровень холестерина или диабет;
— Курите ли вы;
— Существуют ли какие-либо другие с жалобы.
Физическое обследование будет сосредоточено на животе. Врач будет осматривать живот на предмет ненормально увеличенных органов, таких как печень, селезенка и почки. Может потребоваться ректальное исследование, которое имеет первостепенное значение. С помощью пальца, врач исследует прямую кишку, пытаясь найти отек или опухоль.
Основные показатели являются важной частью физического обследования. Температура, артериальное давление, пульс и частота дыхания, помогут в постановке диагноза и выборе лечения.
Полный анализ крови поможет оценить количество красных кровяных клеток, белых кровяных клеток, и число тромбоцитов. Количество красных кровяных клеток поможет установить кровотечение. Белые клетки крови указывают, что организм переживает стресс, включая стресс от инфекции. Тромбоциты помогают свертыванию крови, поэтому знать количество тромбоцитов у пациентов с кровотечением весьма полезно.
Электролитные нарушения могут возникать при диарее. Показатели уровней натрия и калия помогают оценить состояние больного, если присутствует диарея.
Почечная функция может быть оценена путем измерения азота мочевины (азота мочевины крови) и уровня креатинина.
Анализ кала поможет обнаружить инфекции как причины колита.
Колоноскопия является важным скринингом рака и это особенно важно для тех пациентов, у которых была кровь в кале, которая не может быть объяснена другим диагнозом.
Лечение колита
Терапевтическое лечение колита. Лечение колита, прежде всего, направлено на устранение причин болезни, таких инфекция, воспаление, нарушение кровотока или других причин. Во многих случаях требуется немного больше, чем симптоматическое лечение, внутривенное введение жидкости в организм и лекарства, чтобы контролировать боль.
Диета является основой терапией для лечения большинства причин колитов. Диета с большим количеством жидкости позволяет толстой кишке отдохнуть и восстановить свои функции.
Инфекции, которые вызывают диарею и колит могут потребовать применения антибиотиков, в зависимости от причины. Некоторые бактериальные инфекции, такие как сальмонелла также не нуждаются в антибактериальной терапии, организм способен избавиться от инфекции сам по себе. Другие инфекции, такие как Clostridium, всегда требуют лечения антибиотиками.
Воспалительные заболевания кишечника, такие как неспецифический язвенный колит и болезнь Крона, часто контролируются комбинацией препаратов, которые используют пошаговый подход. Первоначально используются противовоспалительные препараты, и если они менее эффективны, то могут быть добавлены препараты, которые подавляют иммунную систему. В наиболее тяжелых случаях может потребоваться хирургическая операция, чтобы удалить всю или часть толстой кишке и тонкого кишечника.
Лечение ишемического колита изначально начинают с помощью внутривенных вливаний, чтобы успокоить кишечник и предотвратить обезвоживание, особенно если пациент не может пить достаточное количество жидкости самостоятельно. Если адекватное кровоснабжение кишечника не восстановится, может потребоваться хирургическая операция, чтобы удалить часть кишечника в месте возникновения кровотечения.
Лоперамид (Имодиум) является эффективным лекарством для контроля поноса. Ацетаминофен или ибупрофен, могут быть использованы для контроля боли. В зависимости от причины колита, лечение может быть предписано, чтобы контролировать или лечить симптомы. Антибиотики могут быть полезны при колитах, вызванных некоторыми инфекциям. Противовоспалительные и иммунные препараты могут быть использованы для контроля симптомов воспалительных заболеваний кишечника.
Хирургическое лечение колита. Хирургия может быть необходимой для лечения ишемического колита, болезни Крона или неспецифическом язвенном колите, в зависимости от тяжести заболевания и реакции на более консервативные нехирургические методы лечения.
Жизнь после колита
Для большинства людей, инфекционный колит является изолированным событием, и как только симптомы и инфекции исчезли, дальнейшей терапии и ухода не требуется.
При воспалительных заболеваниях кишечника, целью становится контроль симптомов вместо лечения болезней, так как симптомы могут возникать в течение всей жизни. После первоначального диагноза, регулярный контроль у гастроэнтеролога будет необходим, это поможет предотвратить и уменьшить частоту и интенсивность будущих вспышек болезни.
Ишемическая болезнь кишечника происходит не обособленно, человек, который имеет плохое кровообращение в кишечнике, вероятно, имеет плохое кровообращение в другом месте, поэтому требуется комплексное лечение.
Профилактика колита
Воспалительные заболевания кишечника трудно предотвратить в настоящее время. Вероятными причинами являются наследственность и, возможно, ненормальные аутоиммунные реакции на неизвестные реакции в организме.
Так как ишемический колит вызван сужением кровеносных сосудов кишечника, снижение рисков, таких как заболевания периферических сосудов, инфаркта и инсульта также позволит снизить риск развития ишемического колита.
Бесконтрольное и беспричинное применение антибиотиков так же способствует развитию колитов.
Общими факторами риска являются курение, высокое кровяное давление, высокий уровень холестерина и диабет.