волдыри на лице что это может быть
Бактериальные инфекции кожи: какие бывают, как лечить
Большинство инфекций вызывают стрептококки и стафилококки. Они живут в окружающей среде, заселяют кожу, слизистые оболочки рта, носа, половых органов. В 9–12% случаев воспаление провоцируют коринебактерии, палочки лепры, туберкулёза, кампилобактеры.
Здоровая кожа не пропускает микробов. Этому препятствуют строение эпидермиса, рН пота и себума, антисептические свойства секрета сальных желёз. При нарушении защиты возникают гнойничковые высыпания.
Как происходит заражение кожи инфекцией
Проникновению микроорганизмов способствуют:
Бактериальное заражение часто осложняет состояние ран и ожогов, зудящих дерматозов, аллергических болезней.
Поверхностные бактериальные инфекции кожи
Фолликулит
— воспаление волосяного мешочка: гнойничок вокруг волоса, покраснение окружающего участка.
Пузырчатка новорождённых
— тяжёлая заразная болезнь, когда воспалительные пузыри покрывают всё тело малыша, образуют корки и язвы.
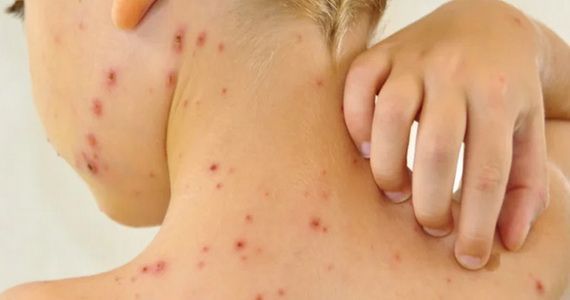
Импетиго
— на фоне покраснения возникают безболезненные волдыри с мутным содержимым. Потом пузыри ссыхаются до желтоватых корок, оставляют эрозии.
Импетиго часто возникает у детей и молодых женщин. Локализация: лицо, под волосами головы, конечности. Когда присоединяется стафилококк, корки становятся зеленоватыми или кровянистыми. Болезнь быстро распространяется в коллективе. Заподозрив её, надо изолировать ребёнка, а ранку забинтовать.
Бактериальная инфекция глубокого слоя кожи
Возникает при попадании микробов вглубь дермы.
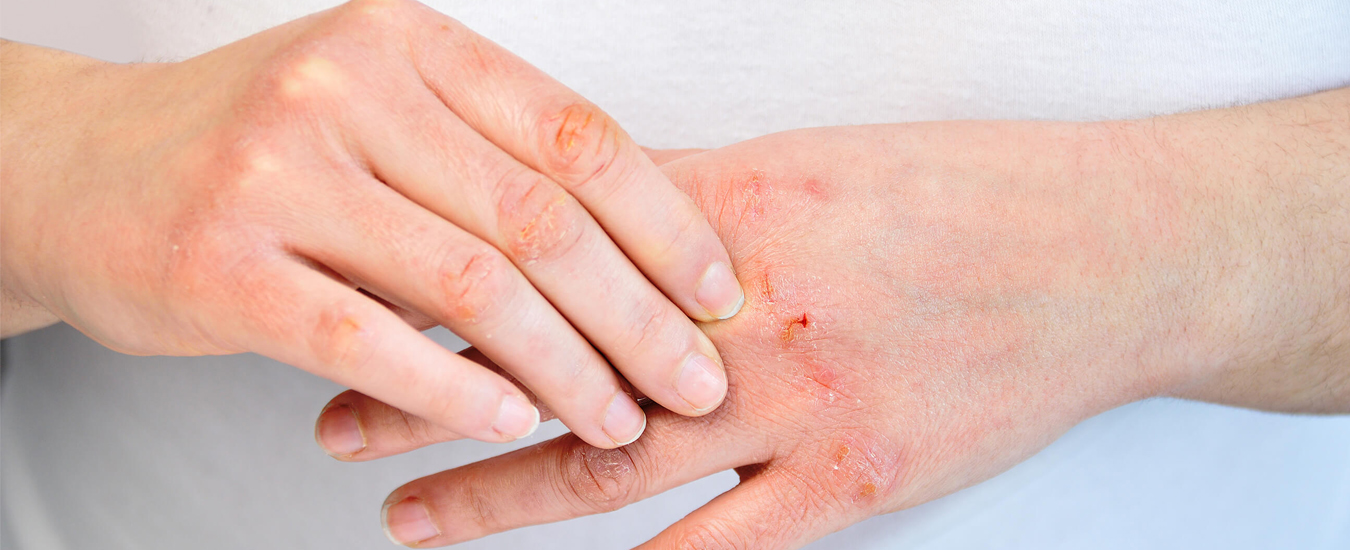
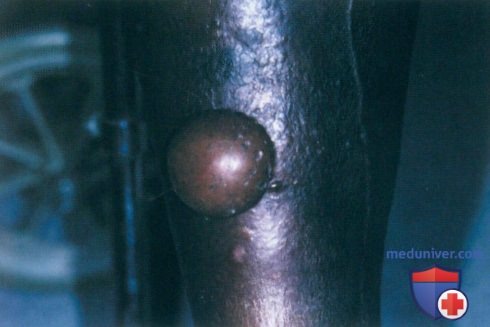
Фурункул
Сначала появляется болезненный узел, затем в его центре созревает гнойник. Через 5–7 дней он вскрывается, выделяется гнойно-некротический стержень, ранка рубцуется. Когда очагов больше одного, говорят о фурункулёзе.
Карбункул
Это несколько фурункулов, соединившихся в общий инфильтрат. Место выглядит как опухоль багрово-синюшного цвета. Нарастает боль, страдает самочувствие, поднимается температура тела. После вскрытия образования остаётся глубокая язва, заживающая рубцом.
Акне (угри)
— воспаление протоков сальных желёз из-за закупорки. На лице, груди, плечах образуются гнойнички. Их содержимое ссыхается до корок, после отторжения которых остаются рубцы или синюшные пятна.
Гидраденит
Гнойное воспаление потовых желёз. Процесс нередко рецидивирует. Излюбленная локализация — подмышки, паховые складки, под молочными железами. Возникают глубокие болезненные узлы, синюшно-красные снаружи. Вскрываются с отделением жидкого гноя.
Возникает у людей, индивидуально предрасположенных. Очаги воспаления чётко ограничены. Зона поражения отёчная, горячая, ярко-красного цвета, с лопающимися пузырями. Болезнь сопровождается лихорадкой, интоксикацией, сильной болью.
Глубокие пиодермии могут осложняться воспалением лимфатических сосудов и узлов, абсцессом, сепсисом.
Особенности инфекций кожи лица
Кровоснабжение органов головы, лица, оболочек мозга тесно связано. Неправильное лечение, выдавливание прыщей опасно разносом бактерий по крови, лимфе. Можно добиться увеличения площади поражённого участка, таких грозных осложнений, как менингит, абсцессы и флегмоны, воспаление глаз.
Прежде чем решиться на косметические процедуры — чистку, пилинг, мезотерапию — пройдите обследование у дерматолога, чтобы установить причину гнойничковой сыпи и пролечиться.
Лечение бактериальных инфекций кожи
Должно начинаться с ранних стадий, проходить под контролем специалиста. В ряде случаев достаточно местного лечения антибактериальными мазями, протирания антисептиками. Распространённые высыпания, глубокие пиодермии, требуют назначения системных антибиотиков. При хроническом течении врач может посоветовать аутогемотерапию, иммунные препараты.
Хирургическое лечение проводят, если гнойник не вскрывается самостоятельно или надо избежать грубого рубца. Для восстановления тканей применяют лазерную коагуляцию, физиотерапию.
Важно выявить, пролечить сопутствующие болезни, исключить неблагоприятные внешние воздействия на кожу, подобрать питание.
Профилактика
Соблюдайте следующие правила:
Записывайтесь на консультацию дерматолога вовремя. Врач поможет выявить причину воспаления, сделать нужные анализы, подобрать лечение, подходящее виду и стадии пиодермии.
Волдыри на лице что это может быть
б) Особенности диагностики. Обследование пациента с пузырными заболеваниями начинается со сбора анамнеза и физикального исследования. Для установления окончательного диагноза могут потребоваться лабораторные исследования или биопсия кожи.
Анамнез:
• Когда появились высыпания и как они выглядели?
• Изменялись ли их внешний вид или локализация?
• Реагировали ли они на какое-либо лечение?
• Отмечались ли какие нибудь сопутствующие симпто мы или провоцирующие факторы?
• Как заболевание повлияло на жизнь пациента?
• Какие сопутствующие хронические состояния наблюдаются у пациента?
• Принимает ли пациент какие-либо медикаменты?
• Имеются ли какие-либо особенности семейного анамнеза?
• Где локализуются высыпания?
• Пузыри вялые или напряженные?
• Наблюдаются ли другие высыпания (эрозии, экскориации, папулы, волдыри)?
• Симптом Никольского положительный или отрицательный (отслаивается ли непораженная кожа около пузыря при боковом трении)?
• Симптом Асбо-Хансена положительный или отрицательный (происходит ли отслойка окружающей кожи при вертикальном надавливании на пузырь сверху)? Иногда симптом Асбо-Хансена также называется симптомом Никольского.
• Признак Дарье положительный или отрицательный (формируется ли волдырь при трении кожи)?
• Каково общее состояние кожи (подвержена ли она воздействию солнца; наблюдается ли поствоспалительная гиперпигментация, лихенификация, рубцевание)?
• Отмечается ли у пациента лимфаденопатия или гепатоспленомегалия?
1. Аутоиммунные буллезные заболевания:
— При буллезном пемфигоиде у пациентов наблюдаются обширные напряженные пузыри, которые первично поражают туловище, паховую область, подмышечные впадины, проксимальные участки конечностей и сгибательпые поверхности.
— Вульгарная пузырчатка характеризуется эрозиями и вялыми пузырями, которые часто поражают слизистую полости рта. Фактически, поражение слизистых оболочек может быть начальным проявлением заболевания. Если поражается кожа, симптомы Никольского и Асбо-Хансена становятся положительными.
— Листовидная пузырчатка представлена кожными эрозиями и никогда не поражает слизистые оболочки. Симптомы Никольского и Асбо-Хансена положительные.
— Вегетирующая пузырчатка характеризуется бородавчатыми бляшками, поражающими складки тела, особенно подмышечные впадины и паховую область.
— Эритематозная волчанка клинически напоминает сыпь на щеках при волчанке, при этом очаги локализуются на носу, щеках и ушных раковинах.
— Пемфигоид беременных развивается во время беременности или в послеродовом периоде. Это состояние характеризуется буллезным компонентом. У больных обычно наблюдаются уртикарные папулы и бляшки с пузырями, локализующиеся вокруг пупка и на конечностях. Затем сыпь становится генерализованной, поражаются ладони и подошвы. Лицо, волосистая часть кожи головы и слизистые оболочки, как правило, свободны от высыпаний.
— Буллезный приобретенный эпидермолиз отличается пузырями и эрозиями, вызванными травмой, возникающими обычно в дистальных отделах конечностей. У пациентов наблюдаются рубцевание, милиум и дистрофия ногтей. Повышен риск раз вития солидных опухолей, особенно аденокарциномы.
— Герпетиформный дерматит характеризуется классическими симметричными зудящими высыпаниями, поражающими разгибательные поверхности конечностей, волосистую часть кожи головы и ягодичную область. У пациентов отмечаются зудящие везикулы и крустозные папулы с поверхностными экскориациями.
— IgA линеарный буллезный дерматоз развивается у детей и часто имеет кольцевидную картину распределения высыпаний. В 50% случаев по ражаются слизистые оболочки.
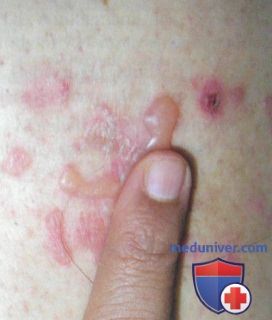

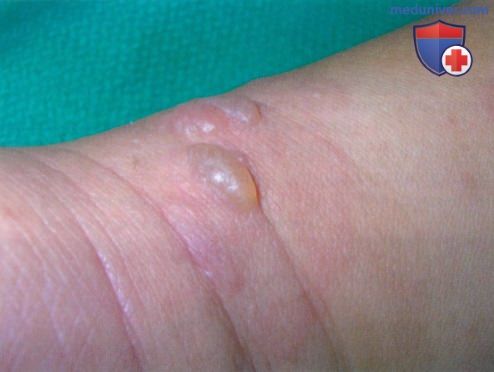


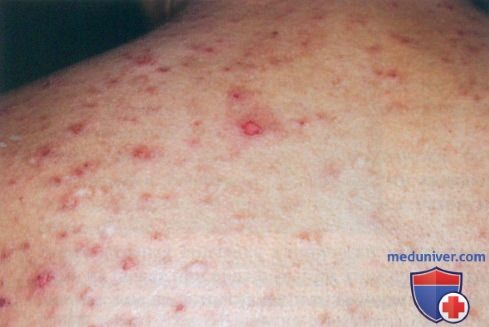
2. Травмы/физическая нагрузка как причина буллезных высыпаний:
— Пузыри формируются в результате трения в зонах, подверженных давлению и трению, какими чаще всего служат дистальпые отделы нижних конечно стей.
— Безболезненные диабетические пузыри развиваются после травмы у больных, страдающих сахарным диабетом, как правило, в акральных отделах.
— Послеожоговые пузыри, например, такие как наблюдаются в результате тяжелого солнечного ожога второй степени, появляются через несколько часов после воздействия повреждающего фактора.
— Потницу вызывает закупорка эккринных протоков кератином в жаркое время года. Маленькие поверхпостные везикулы могут возникать на лице, туловище или конечностях.
3. Метаболические причины буллезных высыпаний:
— При поздней кожной порфирии (ПКП) поражается открытая воздействию солнца кожа, особенно на тыльных поверхностях кистей, предплечьях, ушных раковинах и лице. У пациента нередко наблюдаются сопутствующие изменения, такие как милиум, рубцевание и нарушение пигментации. ПКП может ассоциироваться с инфекционным гепатитом С.
4. Иммунологические причины пузырей на коже:
— Парапсориаз лихеноидный и оспенновидный острый обычно проявляется папуло-некротическими высыпаниями, однако могут наблюдаться везикулы, напоминающие оспу. Обычно вовлечены передняя поверхность туловища, сгибательные поверхности верхних конечностей и подмышечные впадины. Общее состояние пациента не нарушено, хотя в большинстве случаев отмечается лимфаденопатия. CD8 Т-клетки являются преобладающим типом клеток в кожных очагах. Заболевание чаще всего встречается у молодых мужчин и может протекать хронически.
— Аллергический контактный и ирритантиый (раздражительный) контактный дерматиты при тяжелом течении могут проявляться пузырями. Особое внимание следует обратить на место расположения и рисунок поражения. Например, линейные вези кулы и пузыри предполагают дерматит, вызванный растениями, такими как ядовитый плющ, ядовитый дуб или ядовитый сумах. Пузыри в пупочной области обусловлены никелевым дерматитом. Очаги на боковой поверхности стоп часто отмечаются при «мокасиновом» (обувном) дерматите; аналогичным образом поражение боковых поверхностей ладоней связанно с «перчаточным» дерматитом.
5. Лекарственные препараты как причины булл на коже:
— При буллезпой токсидермии высыпания могут быть либо ограниченными двумя различными слизистыми поверхностями с минимальным вовлечением кожи, либо генерализованными с поражением всех слизистых оболочек и большей части поверхности кожи. Симтомы Никольского и Асбо-Хансена па пораженной коже положительные.
7. Гидростатические причины пузырей на коже:
— Отечные пузыри образуются при повышении осмотического давления, которое развивается во время выделения трансцеллюлярной жидкости. Такие пациенты, как правило, страдают сердечной недостаточностью, циррозом печени или почечной недостаточностью.
8. Врожденные причины пузырей на коже:
— Токсическая эритема новорожденных проявляется бессимптомными розовыми пятнами, папулами, пустулами или волдырями на лице, туловище, проксимальных отделах верхних конечностей или ягодичной области. Ладони и подошвы обычно остаются свободными от высыпаний. Заболевание отмечается с момента рождения и до двух недель жизни, а затем самопроизвольно разрешается. Встречается примерно у 10% всех новорожденных.
— Потница развивается вследствие закупорки эккринных протоков. Невоспалительные везикулы наблюдаются на лице, туловище пли конечностях. Заболевание возникает примерно у 15% новорожденных и наиболее часто встречается в странах с жарким климатом.
— Транзиторный неонатальный пустулезный меланоз проявляется пустулами или везикулами без сопутствующей эритемы, которые расположены группами на лбу, в заушной области, подбородке, шее, верхней части передней грудной стенки, спине, ягодичной области, животе и бедрах и спонтанно разрешаются, оставляя после себя пигментированные пятна. Заболевание развивается примерно у 4% доношенных младенцев и чаще всего наблюдается в популяции афроамериканцев.
— Акропустулез новорожденных развивается в первые недели или месяцы жизни и спонтанно разрешается к 2-3 годам. При этом состоянии гроздевидные скопления везикул или пустул поражают ладони и подошвы, вызывая зуд.
— Эозинофнльный пустулезный фолликулит является редким состоянием, при котором желтоватые пустулы поражают лицо, волосистую часть кожи головы, туловище и конечности, обычно вызывая зуд и раздражение. Исследования на бактериальную, вирусную и грибковую инфекции оказываются отрицательными. Может наблюдаться у ВИЧ-положительных пациентов.
— Неопатальный герпес беременных ассоциирован с материнским заболеванием. У новорожденных отмечаются эритематозные пятна, папулы, везикулы и пузыри, поражающие туловище, голову и конечности. Заболевание, как правило, спонтанно разрешается в течение первого года жизни, однако высыпания могут персистировать в течение двух первых лет.
— Неонатальная пузырчатка наблюдается у новорожденных, матери которых страдали активной вульгарной пузырчаткой (не листовидной пузырчаткой). Ребенок рождается с пузырями, которые спонтанно разрешаются в течение 1-2 недель.
— Буллезный эпидермолиз является врожденным заболеванием, при котором незначительное трение или травма вызывают появление везикул, пузырей и эрозий. Наиболее часто поражаются дистальные отделы конечностей.
— Врожденные инфекции, вызванные вирусом простого герпеса, обычно проявляются везикулами. Кроме того, везикулезные высыпания у новорожденных могут быть вызваны сифилисом новорожденных, который является единственной формой сифилиса с везикулезной картиной.
9. Гематологические причины пузырей на коже:
— Буллезный мастоцитоз обусловлен аккумуляцией тучных клеток в коже. Буллезная картина является очень редкой, однако высыпания обычно возникают в любой области тела. При обследовании симптом Дарье, как правило, положительный, отмечается дермографизм. Следует соблюдать осторожность, чтобы не вызвать реакцию раздражения, которая может спровоцировать генерализованную дегрануляцию тучных клеток. Необходимо тщательное обследование для выявления признаков системного поражения, включая тучноклеточный лейкоз. Для подтверждения лимфаденопатии и гепатосплепомегалии рекомендуются тщательная пальпация лимфатических узлов и исследование органов брюшной полости.
г) Анализы и обследования при заболевании. При неясной клинической картине для постановки диагноза применяются различные лабораторные исследования. Некоторые состояния необходимо подтвердить данными биопсии даже при кажущейся однозначности диагноза. Например, биопсию необходимо выполнить в любом случае при подозрении на пузырчатку, поскольку лечение предусматривает продолжительное применение потенциально токсических лекарственных препаратов.
Лабораторная диагностика буллезных заболеваний:
• Если подозревается простой герпес или опоясывающий лишай, можно выполнить прямую флюоресценцию с определением антител в соскобе из очага. Результат исследования в большинстве случаев становится известен в течение суток.
• Соскоб с каплей минерального масла для выявления чесотки.
• Исследование с КОН для выявления возможной буллезной грибковой инфекции (например, буллезной грибковой инфекции стоп).
• При подозрении на генетические дефекты рекомендуется направить пациента на генетическое консультирование.
Биопсия буллезных болезней кожи:
• Для патоморфологической оценки проводится 4-мм трепанобиопсия, при этом достоверным считается исследование материала, включающего край пузыря. Тангенциальная биопсия является альтернативой при условии, что эпидермис пузыря остается в материале биоптата.
• На иммунофлюоресцентное исследование направляется образец кожи, полученный с помощью 4-мм трепана из перифокальной зоны очага и помещенный в специальную среду. Исключением являются случаи, подозрительные в отношении герпетиформного дерматита: биоптат для иммунофлюоресценции должен быть получен из непораженного участка кожи.
• Если подозревается наличие инфекции, рекомендует ся выполнение двух 4-мм трепанобиопсий для исследования бактериальной, грибковой и вирусной культур, а также микроскопии окрашенного препарата, В тех случаях, когда культуральный анализ и другие менее инвазивные исследования малоинформативны. Образец помещается в стерильную чашку на стерильную марлю, смоченную стерильным изотопическим раствором. Если биопсия выполняется с целью про ведения культурального анализа, необходимо использовать анестетик без консервантов и изотонический раствор.
Другие методы исследования. Пациенты с рубцующимся пемфигоидом и токсическим эиидермальиым иекролизом нуждаются в осмотре офтальмолога. Пациентам с тяжелыми формами бул лезного эпидермолиза и герпетиформного дерматита необходима консультация гастроэнтеролога. При паранеопластических состояниях, таких как приобретенный буллезный эпидермолиз и рубцующийся пемфигоид, показаны тщательный скрининг для выявления опухоли и целенаправленный анализ симптомов.
д) Список использованной литературы:
1. Bolognia JL, Jorizzo JL, Rapini RP. Dermatology. London: Elsevier Health Sciences, 2003.
2. James WD, Berger TG, Elston DM. Andrews’ Diseases of the Skin: Clinical Dermatology. 10th ed. Philadelphia: Elsevier Health Sciences, 2005.
3. Schachner I,A, Hansen RC. Pediatric Dermatology. 3rd ed. New York: Mosby, 2003.
4. Spitz JL. Genodermatoses: A Clinical Guide to Genetic Skin Disorders. Philadelphia: Lippincott Williams & Wilkins, 2004.
Редактор: Искандер Милевски. Дата обновления публикации: 7.4.2021
Крапивница: причины, виды, симптомы, лечение
Крапивница – аллергическое заболевание, причины которого у детей и взрослых могут быть самыми разными. Основной симптом болезни – появление на коже высыпаний в виде волдырей, которые сильно зудят и напоминают ожог крапивой.
По данным статистики, 25% всего населения планеты хотя бы раз в жизни сталкивалось с этой патологией, в основном, это дети, женщины в возрасте до 40 лет. При постоянном контакте с аллергеном заболевание переходит в хроническое, а в половине всех случаев сопровождается отеком Квинке.
Причины развития крапивницы
Крапивница никогда не развивается сама по себе, для этого обязательно есть причина. В некоторых случаях выявить ее не составляет труда, но иногда сделать это оказывается затруднительно.
Чаще всего крапивница у детей проявляется после использования в лечении каких-то препаратов или употребления в пищу определенных продуктов питания. Самыми аллергенными для малышей считаются мед, орехи, рыба, пищевые добавки в продуктах, специи, колбасные изделия, полуфабрикаты. Поэтому их не рекомендуется давать детям до 3 лет.
Симптомы крапивницы
Основное проявление – появление на коже пятен красного или розового цвета, самой разной формы, и волдырей, размер которых может достигать нескольких сантиметров. Может появиться небольшой отек, который постепенно исчезает на протяжении суток, редко двух.
Если отечность затрагивает более глубокие слои кожи или слизистые, может получиться отек Квинке – опасное для жизни состояние, требующее немедленного медицинского вмешательства.
Сыпь при аллергической крапивнице всегда сопровождается нестерпимым зудом, а некоторые пациенты описывают его как невыносимое жжение. Яростное расчесывание таких участков может привести к инфицированию эпидермиса с дальнейшим осложнением в виде гнойничков и ран.
Острая крапивница диагностируется чаще всего. Волдыри и отечность кожи при этой форме появляются совершенно внезапно, порой на фоне прекрасного самочувствия человека. Чаще всего вызывается какими-то внешними причинами, продуктами питания. Бывает и после использования лекарств, особенно при самолечении. Симптомы проходят самостоятельно в срок от нескольких дней до нескольких недель.
Хроническая крапивница – состояние, при котором симптомы продолжают сохраняться на протяжении более чем 6 недель от момента первых высыпаний на коже. Для этого варианта характерно волнообразное течение, когда периоды полного отсутствия симптомов (выздоровление) резко сменяются обострениями с появлением новой порции пятен и волдырей. Это сопровождается невыносимым зудом и быстрым развитием отека Квинке. Появившиеся элементы сыпи могут сливаться друг с другом, охватывая все новые и новые участки кожи.
Иногда периоды полного благополучия без симптомов могут протекать длительно – до 10 лет.
Детская крапивница – это аллергическое заболевание кожи, которое чаще всего развивается на фоне уже имеющегося экссудативного диатеза и появляется из-за продуктов питания, введенных в качестве прикорма.
Замечено, что этот вид аллергии в основном развивается у малышей, которые находятся на искусственном вскармливании или питаются продуктами, не соответствующими их возрасту.
Осложнения крапивницы
Важно знать, как выглядит крапивница, и уметь правильно оказывать первую помощь. Это поможет предупредить развитие тяжелых осложнений, которые могут привести к летальному исходу.
Часто крапивница сопровождается отеком Квинке, который еще называют ангионевротическим. Особенно опасно его развитие в области гортани, так как он может сдавить трахею и нарушить дыхание.
Еще одно серьезное осложнение – анафилактический шок. Это опасная для жизни аллергическая реакция немедленного типа, которая возникает при повышенной чувствительности организма человека к тому или иному аллергену. Обычно развивается при повторном контакте с аллергеном и требует немедленной медицинской помощи.
Диагностика крапивницы
Перед началом лечения важно понять, на что именно у человека такая сильная аллергическая реакция. Только удалив из привычной жизни этот провоцирующий фактор, можно не бояться, что симптомы крапивницы появятся снова, а такое возможно даже после проведенной правильной терапии.
Первая помощь при крапивнице
Важно, чтобы в домашней аптечке всегда лежали препараты от аллергии, так как крапивница у взрослых, да и у ребенка тоже, может появиться в любой момент. Препараты от аллергии могут быть в форме капель или таблеток. Современные средства не вызывают сонливости и у них практически нет побочных эффектов.
Врачи рекомендуют иметь в домашней аптечке для устранения крапивницы и зуда капли Фенистил, которые можно использовать с детского возраста, таблетки Эриус, отличающиеся длительным антигистаминным эффектом после приема, Лоратадин, который помогает справиться с отеком Квинке, часто сопровождающим крапивницу.
Важно принять лекарство при первых же симптомах, не дожидаясь ухудшения общего состояния. Если через 20 минут от момента приема не произошло улучшений, следует вызвать «Скорую помощь».
Лечение крапивницы
Единственный способ избавиться от заболевания – не допускать контакта с аллергеном, который предварительно выявляется лабораторными тестами. Если же тестирование не выявило провоцирующий фактор, а крапивница имеет эпизодический характер, то прием антигистаминных препаратов быстро устранит симптомы.
Во время лечения рекомендуется соблюдать диету, которая при крапивнице поможет предотвратить повторное появление заболевания. В меню следует включать только гипоаллергенные продукты: нежирное отварное мясо, супы на вторичном мясном бульоне или вегетарианские. Из круп лучше выбирать рис, гречку, овсянку. Рекомендуются нежирный творог, натуральный йогурт, яблоки, компот из сухофруктов, за исключением изюма, цельнозерновой хлеб.
Из меню на время лечения следует исключить цитрусовые, орехи, рыбу и все морепродукты, шоколадные изделия, копчености, кофе, яйца, мед, покупную сдобу.
Лечение проводится врачом-дерматологом и аллергологом-иммунологом. Для местного нанесения эффективными будут мази от крапивницы, которые не только снимают зуд, но и устраняют отек, покраснение и чувство жжение на коже. Одним из самых эффективных считается гель Диметинден, который надо наносить тонким слоем на пораженный участок кожи до 4-х раз в сутки.
В виде таблеток назначается курс антигистаминных препаратов. Также врач может назначить от крапивницы препараты глюконата кальция или кальция хлорида. Они помогают уменьшить проявления аллергии, однако вводить их следует только под контролем врача в процедурном кабинете.
Если антигистаминные препараты не дают желаемого эффекта быстро, а также при тяжелых формах крапивницы, используются кортикостероиды, которые можно наносить на кожу или принимать в форме таблеток или инъекций.
За какое время можно вылечить крапивницу
В течение 4-6 недель острая крапивница проходит практически у всех пациентов с этим диагнозом. Однако иногда острая форма может перейти в хроническую, и тогда заболевание становится неизлечимым, с периодами обострения и полной ремиссии с отсутствием симптомов, которые чередуются между собой.