вода в легких после операции на сердце что делать
Результативность медицинской помощи при наличии жидкости в плевральной полости: оценка пациентом выполненного лечебно-диагностического пособия
Жидкость в плевральной полости скапливается либо вследствие поражения выстилающей ее плевры, либо в связи с общими нарушениями водно-электролитного обмена в организме. Первое возникает при воспалениях плевры, вызванных возбудителями инфекционных болезней
Жидкость в плевральной полости скапливается либо вследствие поражения выстилающей ее плевры, либо в связи с общими нарушениями водно-электролитного обмена в организме. Первое возникает при воспалениях плевры, вызванных возбудителями инфекционных болезней, при поражении ее неопластическими процессами, инфильтрации лимфоидной или миелоидной тканью. Второе нередко наблюдается при травме, цинге, при болезнях, осложняющихся сердечной недостаточностью, нефротическим синдромом и при некоторых других.
Дифференциальный диагноз скопившейся жидкости в плевральной полости может быть подразделен на два этапа. Вначале производится идентификация синдрома, т. е. определяется его отличие от других синдромов со сходными клиническими признаками, после чего выясняется причина нарушения.
Физические признаки скопления жидкости в плевральной полости общеизвестны. При выраженном ее скоплении перкуссия по задней поверхности грудной клетки выявляет по акустическим свойствам три зоны. Над верхушкой легкого определяется ясный легочный звук, а над его основанием — тупой. Между ними определяется зона тимпанического перкуторного звука. Тимпанит обусловлен частичным ателектазом легкого, потерявшего в значительной мере свое напряжение.
Голосовое дрожание над зоной тупого перкуторного звука ослаблено или не определяется. Над зоной абсолютной тупости дыхательные шумы также не определяются или ослаблены. Над зоной тимпанического перкуторного звука выслушивается, как правило, ослабленное бронхиальное дыхание. Везикулярное дыхание определяется над зоной ясного легочного звука.
Несмотря на значительное число опознавательных признаков, диагноз «синдром жидкости в плевральной полости» нередко вызывает сомнения, большая часть которых исчезает после рентгенологического исследования. Диагностическую пункцию плевральной полости лучше производить после рентгенологического исследования. Она позволяет подтвердить наличие жидкости в плевральной полости и определить ее характер. Особенно часто дополнительные исследования приходится проводить для отличия синдрома жидкости в плевральной полости от пневмонии, опухоли легких и некоторых других болезней и синдромов.
Скопление жидкости в плевральной полости развивается вследствие повышенной проницаемости сосудов или механического нарушения их целостности. Повышенная проницаемость сосудов приводит к образованию транссудата. Воспалительное поражение плевры протекает с образованием экссудата. В зависимости от содержания форменных элементов крови экссудаты делятся на серозные, геморрагические и гнойные.
Причины скопления жидкости в плевральной полости:
Дифференциальный диагноз проводится с пневмонией, плевральными швартами, опухолью легкого или средостения, фибротораксом, эхинококковой кистой легкого, высоким стоянием диафрагмы.
Плевральная пункция относится к инвазивным методам диагностики и лечения. Процедура пункции достаточно болезненна и проводится под местной анестезией. К тому же данная манипуляция требует определенных практических навыков от медицинского персонала. Данный вид диагностики и лечения всегда вызывает эмоциональные переживания у пациента, его родственников и у медицинского персонала.
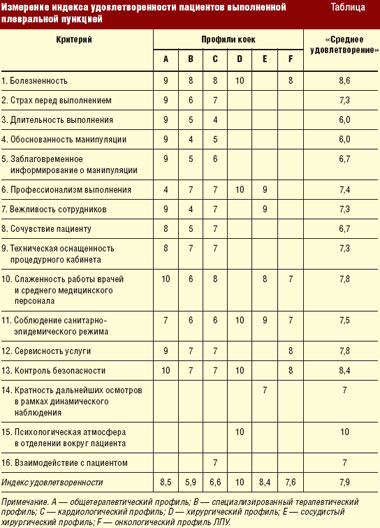
Нами выделены 16 показателей, связанных с оценкой больными деятельности медицинского персонала при проведении лечебно-дигностической плевральной пункции (табл.).
В процессе работы с больными нами разработан индекс удовлетворенности пациентов. Данный индекс отражает показатели, которые связаны с предлагаемыми медицинскими услугами и с взаимоотношениями между персоналом отделений и служб ЛПУ и пациентом.
Каждый пациент выбирает из предложенных показателей те, которые, по его мнению, являются наиболее важными. Эти показатели должны быть «взвешены», для того чтобы отразить относительные приоритеты и важность для определенных категорий пациентов. Затем, как показано в таблице, ежемесячно осуществляется процесс о6ратной связи в отношении удовлетворенности пациентов. Подразделения ЛПУ получают очки (от 1 до 10) по каждому из выбранных показателей; на основании полученных очков и подсчитывается степень удовлетворенности пациентов.
Пациенты хирургического, сосудистого хирургического и онкологического профилей оценивают преимущественно профессионализм выполнения манипуляции, слаженность работы врачей и среднего медицинского персонала, соблюдение санитарно-эпидемического режима и контроль безопасности инвазивного вмешательства.
Пациенты терапевтического, специализированного терапевтического и кардиологического профилей придают значение практически всем 16 предложенным для оценки критериям.
Самый высокий индекс удовлетворенности — 10,0 — имеют больные хирургических отделений.
Максимальное количество баллов выставляют пациенты по критериям «болезненность» и «контроль безопасности манипуляции» (среднее значение критериев соответственно 8,6 и 8,4), а так называемым лидером таблицы индекса удовлетворенности пациента стал критерий «психологическая атмосфера в отделении вокруг пациента» — 10,0.
Итак, следует отметить, что пациенты отделений различных профилей по-разному реагируют на те или иные аспекты выполнения пункции и по-разному их оценивают.
Больница же в целом постепенно «настраивается» на специфические показатели, которым придает значение пациент в процессе получения медицинской помощи.
Литература
А. Л. Верткин, доктор медицинских наук, профессор
И. В. Духанина, кандидат медицинских наук
МГМСУ, Москва
Профилактика вентиляторассоциированной пневмонии после операций реваскуляризации миокарда
Нозокомиальная пневмония (НП) занимает третье место в структуре всех госпитальных инфекционных осложнений после инфекций мягких тканей и мочевыводящих путей, значительно увеличивает длительность и стоимость стационарного лечения, а также летальность. Пос
Нозокомиальная пневмония (НП) занимает третье место в структуре всех госпитальных инфекционных осложнений после инфекций мягких тканей и мочевыводящих путей, значительно увеличивает длительность и стоимость стационарного лечения, а также летальность. Последний показатель, в случае НП, составляет, по данным разных авторов, от 20 до 50% [2, 4, 5, 16]. Согласно исследованиям, проведенным J.Y. Fagon et al. (1993), у пациентов отделений реанимации и интенсивной терапии (ОРИТ) НП развивается в 5–10 раз чаще, чем у больных, находящихся в отделениях общей хирургии; в среднем частота НП в ОРИТ составляет 25%.
Вентилятор-ассоциированной пневмонией (ВАП) считается НП, возникающая через 48 и более часов после интубации трахеи и проведения искусственной вентиляции легких (ИВЛ) в отсутствии признаков пневмонии в момент интубации [13]. ВАП является независимым прогностическим признаком неблагоприятного исхода у тяжелых больных, требующих ИВЛ [5]. Серьезные последствия ВАП, в особенности у хирургических пациентов, связаны с тем, что легочная инфекция представляет собой осложнение, развившееся на фоне уже имеющегося у больного критического состояния, потребовавшего замещения функции дыхания.
Очевидно, что оптимизация профилактики НП может существенно улучшить прогноз у тяжелых больных, длительно находящихся на ИВЛ.
В связи с вышеизложенным, целью данной работы является демонстрация эффективности превентивного применения амброксола в отношении развития вентилятор-ассоциированной пневмонии у больных с развившимися осложнениями, нуждающихся в проведении длительной ИВЛ, после операций шунтирования коронарных артерий в условиях искусственного кровообращения (ИК).
В исследовании приняли участие 53 пациента, прооперированных по поводу имеющейся у них ИБС. Операции выполнялись в условиях искусственного кровообращения.
У всех больных сразу после перевода из операционной в ОРИТ и на протяжении всего послеоперационного периода осуществлялся стандартный мониторинг состояния сердечно-сосудистой системы, кислотно-щелочного и водно-электролитного баланса. Искусственная вентиляция легких осуществлялась микропроцессорным вентилятором «Puritan Bennet 7200a» фирмы Puritan Bennet, США.
В данное исследование вошли только те больные, тяжесть состояния которых не соответствовала стандартным критериям экстубации, вследствие чего потребовалось проведение ИВЛ в течение более 48 ч. Все пациенты были разделены на две группы. Первую из них составили 32 пациента; схема профилактики развития нозокомиальной пневмонии в этой группе была общепринятой для отделений реанимации и интенсивной терапии. Во вторую группу вошел 21 пациент, в протокол профилактических мероприятий был включен амброксол (амбробене ампулы, Ratiopharm) в дозе по 15 мг внутривенно 3 раза в сутки.
Достоверных различий между двумя группами выявлено не было (табл.1).
В связи с острой сердечно-сосудистой недостаточностью пациентам проводилась инфузия катехоламинов в различных комбинациях (из них 10 больным первой группы и 9 больным второй группы — в сочетании с внутриаортальной баллонной контрапульсацией).
Основными причинами длительной ИВЛ были острая сердечная недостаточность, цереброваскулярные осложнения, легочные осложнения.
У большей части больных после операций коронарного шунтирования экстубация удается в течение нескольких часов, и по истечении 7–10 дней они могут быть выписаны из клиники. В то же время увеличивается число исходно тяжелых пациентов с сопутствующими хроническими заболеваниями, терапия таких больных в послеоперационном периоде требует проведения длительной ИВЛ.
Причины продленной механической вентиляции разнообразные: гематологические, респираторные, неврологические, сердечно-сосудистые (см. табл. 2). Кроме того, у конкретного пациента причина через какое-то время может измениться. Например, больному не смогли провести экстубацию сначала из-за повышенного поступления крови по дренажам; позже вторичными причинами могут быть гемодинамическая нестабильность, кардиогенный отек легких, некардиогенный отек легких вследствие массивной гемотрансфузии, повторный наркоз при необходимости проведения реторокотомии. Дыхательная недостаточность как компонент полиорганной недостаточности в структуре послеоперационных осложнений у коронарных больных имеет большое клиническое значение и сопряжена с высоким риском смертности.
В результате проведенного анализа установлено, что в первой группе больных частота развития ВАП составила 31% (10 больных). С момента применения в практике лечения осложнений у больных, длительно находящихся на ИВЛ, превентивного введения амброксола частота развития ВАП у этой категории больных снизилась и составила 9,5% (2 больных).
Проблема ВАП интенсивно изучалась 20 лет. Доказано, что именно интубация трахеи является причиной развития данного вида пневмонии [3, 11]. Факторами риска развития ВАП считаются хронические обструктивные заболевания легких, ИВЛ продолжительностью более 48 ч, повторная интубация и аспирация, положение пациента на спине без приподнятого положения головы, применение антибиотиков, возраст старше 60 лет, полиорганная недостаточность (три компонента и более), энтеральное питание и кома, аэрозольная терапия, мужской пол, трахеостомия, транспортировка больного вне ОРИТ [3, 9].
Проблема ВАП остается актуальной до тех пор, пока в медицине применяется инвазивная ИВЛ с необходимостью интубации пациента, так как сама интубация трахеи создает условия для возникновения пневмонии [3, 9, 11].
Низкозатратные методы профилактики пневмонии (соблюдение противоэпидемического режима, обработка рук персонала, правильный уход за пациентом) достоверно снижают риск развития пневмонии, но не способны предотвратить ее полностью [9].
Профилактика ВАП должна быть основана на четком осознании факторов риска, а также механизмов патогенеза.
Противоинфекционная защита нижних дыхательных путей осуществляется благодаря механическим факторам (аэродинамическая фильтрация, разветвление бронхов, надгортанник, кашель и чиханье, колебательные движения ресничек мерцательного эпителия слизистой оболочки бронхов), а также клеточным гуморальным механизмам неспецифического и специфического иммунитета. Причинами развития воспалительной реакции в респираторных отделах легких могут быть как снижение эффективности защитных механизмов макроорганизма, так и массивность доз микроорганизмов и/или их повышенная вирулентность. Можно выделить четыре патогенетических механизма, в той или иной степени обусловливающих развитие пневмонии: аспирация секрета ротоглотки, вдыхание аэрозоля, содержащего микроорганизмы, гематогенное распространение микроорганизмов из внелегочного очага инфекции, непосредственное распространение инфекции из соседних пораженных очагов [9].
Однако необходимо отметить, что из этих механизмов основной — аспирация микроорганизмов. Инструментальные исследования дыхательных путей и желудочно-кишечного тракта, нарушение сознания и ИВЛ существенно увеличивают вероятность аспирации. Аспирация содержимого ротоглотки — основной путь инфицирования респираторных отделов легких, а значит, и основной патогенетический механизм развития пневмонии. Колонизация ротоглотки пациентов в стационаре грамотрицательной флорой является фактором, предрасполагающим к НП. Колонизация существенно увеличивается при назначении антибиотиков, при коме, у пациентов с гипотензией, ацидозом, азотемией, диабетом, хроническими заболеваниями легких, эндотрахеальной и назогастральной интубацией. Существенное влияние на интенсивность и продолжительность колонизации оказывает вирулентность микроорганизмов и нарушение резистентности макроорганизма [9]. В нормальных условиях ряд микроорганизмов может колонизировать ротоглотку, но нижние дыхательные пути при этом остаются стерильными.
При повреждении механизмов «самоочищения» трахеобронхиального дерева создаются благоприятные условия для развития пневмонии. Например, наличие интубационной трубки в трахее, назогастрального зонда, рефлекторной гиперсаливации приводят в конечном счете к появлению вязкого секрета в просвете трахеи и крупных бронхов, создающего условия для обструкции бронхов. Контаминация этого содержимого ведет к трахеобронхиту и бронхопневмонии.
Мы разработали предупреждающую терапию, доказательством эффективности которой является достоверное снижение частоты развития нозокомиальной пневмонии у больных, находящихся на ИВЛ более 48 ч. Пациентам с осложнениями в послеоперационном периоде, вследствие этого длительно находящимся на ИВЛ, назначали с профилактической целью амбробене (амброксол). Таким образом, благодаря назначению амбробене только у двух пациентов развилась пневмония, что составило 9,5% по отношению к столь же тяжелому контингенту больных ОРИТ, находящихся на ИВЛ до 45 сут. В противном случае, пневмония как грозное инфекционное осложнение развивалась у 31% больных.
Амброксол стимулирует образование трахеобронхиального секрета пониженной вязкости за счет деполимеризации кислых мукополисахаридов бронхиальной слизи и выработки нейтральных мукополисахаридов бокаловидными клетками. Важной является способность препарата восстанавливать мукоцилиарный клиренс путем стимуляции двигательной активности ресничек мерцательного эпителия [8]. Амброксол улучшает мукоцилиарный транспорт, что в сочетании с мукокинетическим действием обусловливает выраженный отхаркивающий эффект.
При сочетанном применении с антибиотиками амброксол усиливает их проникновение в бронхиальный секрет и слизистую оболочку бронхов, повышая эффективность антибактериальной терапии и сокращая ее длительность [12, 14].
Кроме влияния на продукцию слизи в дыхательных путях, амброксол также обладает противовоспалительными [1, 5] и антиоксидантными [7] свойствами, которые можно объяснить его влиянием на высвобождение кислородных радикалов и вмешательством в метаболизм арахидоновой кислоты в очаге воспаления.
Но наиболее значимым достоинством препарата является стимулирующее действие на альвеолоциты 2-го типа, что приводит к повышению синтеза, секреции сурфактанта [18]. Препарат способен блокировать его распад под действием неблагоприятных факторов. Будучи одним из компонентов системы местной защиты легких, сурфактант препятствует проникновению в клетки эпителия патогенных микроорганизмов. Сурфактант также усиливает активность ресничек мерцательного эпителия, что в сочетании с улучшением реологических свойств бронхиального секрета приводит к эффективному очищению дыхательных путей, помогает больному как следует откашливаться.
В работе R. R. Wauer et al. [17] удалось показать, что назначение амброксола достоверно снижает риск развития пневмонии у детей с РДС, а также улучшает показатели легочной механики. Наше исследование также продемонстрировало, что назначение амброксола больным, длительно находящимся на ИВЛ после кардиохирургических операций, влияет на несколько звеньев патогенеза пневмонии и способствует предотвращению развития ВАП.
Оптимальным в условиях ОРИТ является парентеральное назначение амброксола. С этой точки зрения наиболее удобными являются препараты, выпускаемые в различных формах. В нашем отделении использовался препарат амбробене (Ratiopharm), который выпускается в таблетках, капсулах, растворе для приема внутрь и ингаляций и в ампулах для парентерального введения.
На основании всего вышеизложенного можно сделать вывод, что разработанная методика профилактики вентилятор-ассоциированной пневмонии достоверно снижает частоту развития этого инфекционного осложнения у больных после операций на открытом сердце, находящихся на ИВЛ более 48 ч.
Е. С. Никитин, доктор медицинских наук
М. М. Жадин, кандидат медицинских наук
Г. В. Лобачева, кандидат медицинских наук
Е. П. Елисеева, Е. Николаева, И. М. Макрушин
НЦ ССХ им. А. Н. Бакулева РАМН, Москва
НОВЫЙ ПОДХОД К ТЕРАПИИ ПЛЕВРАЛЬНЫХ ВЫПОТОВ ПОСЛЕ КОРОНАРНОГО ШУНТИРОВАНИЯ
Полный текст:
Аннотация
Ключевые слова
Об авторах
Список литературы
Для цитирования:
Ахмедов Ш.Д., Петенко А.В., Гусакова А.М., Лежнев А.А. НОВЫЙ ПОДХОД К ТЕРАПИИ ПЛЕВРАЛЬНЫХ ВЫПОТОВ ПОСЛЕ КОРОНАРНОГО ШУНТИРОВАНИЯ. Сибирский журнал клинической и экспериментальной медицины. 2015;30(4):24-27. https://doi.org/10.29001/2073-8552-2015-30-4-24-27
For citation:
Akhmedov S.D., Petenko A.V., Gusakova A.M., Lezhnev A.A. A NEW APPROACH TO THE TREATMENT OF PLEURAL EFFUSIONS AFTER CORONARY ARTERY BYPASS GRAFTING. The Siberian Journal of Clinical and Experimental Medicine. 2015;30(4):24-27. (In Russ.) https://doi.org/10.29001/2073-8552-2015-30-4-24-27
Шамиль Джаманович Ахмедов
Федеральное государственное бюджетное научное учреждение “Научно-исследовательский институт кардиологии”
Россия
Анжелика Владимировна Петенко
Федеральное государственное бюджетное научное учреждение “Научно-исследовательский институт кардиологии”
Россия
Анна Михайловна Гусакова
Федеральное государственное бюджетное научное учреждение “Научно-исследовательский институт кардиологии”
Россия
Александр Александрович Лежнев
Федеральное государственное бюджетное научное учреждение “Научно-исследовательский институт кардиологии”
Россия
Вода в легких после операции на сердце что делать
Топографоанатомические особенности расположения сердца, его близкое взаиморасположение с легкими определяют высокую частоту развития легочных осложнений после операций на сердце. Вскрытие плевральной полости, изменение перфузии легочной ткани во время искусственного кровообращения (ИК), нарушение целостности каркаса грудной клетки лежат в основе патогенеза послеоперационных легочно-плевральных осложнений. Частота таких осложнений после вмешательств на открытом сердце составляет 6—76% [4, 7]. При развитии выраженной дыхательной недостаточности (ДН) требуется продленная вентиляция легких, что увеличивает сроки нахождения пациента в отделении реанимации и, соответственно, в стационаре [10]. Выпот в плевральную полость является наиболее частым осложнением этой категории, которое не вызывает трудностей в диагностике, но требует выполнения торакоцентеза.
Цель исследования — рассмотреть два зависимых от операции осложнения: дыхательную недостаточность, требующую продленной вентиляции легких, и выпот в плевральную полость.
Материал и методы
В исследование включили 152 больных, которым в период с 2007 по 2012 г. в отделении кардиохирургии УКБ № 1 Первого МГМУ им. И.М. Сеченова была выполнена коррекция порока клапанов сердца.
Операции на сердце осуществляли через срединную стернотомию. Подключение И.К. проводили по общепринятому методу. Спонтанную гипотермию использовали у 118 (77,6%) больных, охлаждение до 32 °C — у 34 (22,4%). Во время операции, по возможности, корригировали всю сердечную патологию. Таким образом, коррекцию митрального клапана выполнили у 90 (59,2%), аортального — у 80 (52,6%), в том числе одномоментную коррекцию обоих клапанов — у 18 (11,8%), шунтирование коронарных артерий — у 33 (21,7%) больных.
Статистическую обработку проводили с использованием программ MS Office 2007 и Statistica 8.0. Для сравнения непараметрических переменных использовали тест χ 2 и точный критерий Фишера, для сравнения параметрических переменных тест Манна—Уитни. Для выявления зависимостей проводили корреляционный анализ. Различия считали статистически значимыми при р≤0,05.
Результаты
В результате исследования ДН, требующую продленной вентиляции легких, выявили у 19 (12,5%) больных, которых включили в основную группу. Пациенты без ДН составили контрольную группу. Характеристика пациентов обеих групп представлена в табл. 1. Больные с ДН принадлежали к более старшей возрастной группе (p=0,03), перед операцией имели больший объем правого предсердия (р=0,001) и более высокое давление в легочной артерии (р=0,003). Последний фактор свидетельствует о повышенной нагрузке на малый круг кровообращения у больных данной категории. По состоянию легких наблюдали более низкие показатели жизненной емкости легких (ЖЕЛ) и объема форсированного выдоха (ОФВ1) (р=0,006). Значения воздушной проходимости по трахеобронхиальному дереву имели тенденцию к уменьшению на уровне средних и мелких бронхов.

В основной группе отмечена (табл. 2) большая длительность ИК (р=0,009) и ишемии миокарда (р=0,007), объем кровопотери (р=0,02) и соответственно перелитой эритроцитарной массы (р=0,008).

Искусственная вентиляция легких в связи с развитием дыхательной недостаточности требовалась всем пациентам с летальным исходом (p 
Как показано в табл. 1, одним из значимых факторов развития ДН является жизненный объем легких до операции. В связи с этим на примере анализа данных 113 больных, которым до операции было выполнено вышеуказанное исследование, была оценена частота развития осложнений при изменении ЖЕЛ на каждые 10% относительно нормы. Выявили, что при снижении ЖЕЛ на 10% от нормы возрастает частота летальных исходов (табл. 4). При снижении ЖЕЛ до 80% (что является признаком дыхательной недостаточности) увеличивается частота всех осложнений (р 
Еще одним зависимым от вмешательства осложнением после операций на сердце является выпотной плеврит, требующий пункции плевральной полости для эвакуации жидкости. В результате его развития происходит компрессионное ателектазирование легкого. Для оценки причин развития выпотного плеврита использовали корреляционный анализ (табл. 5). Среди причин развития выделили: уровень альбумина и общего белка после операции, ударный объем до операции, интраоперационную кровопотерю, а также объем перелитых компонентов крови (p 
С учетом зависимости между уровнем белка и альбумина в крови после операции выявили нижние границы концентрации этих веществ в крови, способствующие развитию значимого выпота. На рис. 1 видно, что снижение уровня белка менее 60 г/л и альбумина менее 34 г/л в среднем в 3 раза увеличивает частоту пункций плевральной полости по причине гидроторакса.

Исходя из полученных данных, посчитали необходимым оценить степень снижения уровня белковых компонентов после операции (рис. 2). Было отмечено, что падение уровня белка в среднем составляет 13,2±11,6 г/л, а альбумина — 8,7±6,3 г/л, т. е. 15—20% от исходных значений.

Обсуждение
Во время ИК происходит остановка циркуляции крови через легочную артерию, снижение или полное отсутствие альвеолярного газообмена, при этом поступление крови в легкие осуществляется только через бронхиальные артерии [19]. Также за счет местного охлаждения и непосредственно использования ИК происходит выброс цитокинов, повреждающих легочную ткань [14]. После окончания операции и согревания пациента активируются накопленные за операцию свободные радикалы кислорода, что ведет к перекисному окислению липидов и повреждает эндотелий легочных сосудов [9]. По такому механизму развивается ишемически-реперфузионное повреждение легочной ткани. В клинической практике оно приводит к необходимости проведения продленной вентиляции легких, что наблюдалось у 19 (12,5%) больных.
В показателях до операции удалось обнаружить следующие клинические закономерности: больные с ДН принадлежали к более старшей возрастной группе (р=0,03), имели больший объем правого предсердия (р=0,001), более высокое давление в легочной артерии (р=0,003). Последние два показателя, вероятно, указывают на повышенную нагрузку на малый круг кровообращения у указанной когорты больных. Интересным остается факт отсутствия значимых различий по частоте установленного диагноза хронической обструктивной болезни легких (ХОБЛ). Некоторые авторы [8, 15] демонстрируют результаты, показывающие, что ХОБЛ является независимым предиктором развития ДН, требующей продленной искусственной вентиляции легких. В одной работе [21] приводится уточнение: клинически выставленный диагноз ХОБЛ может не являться предиктором развития ДН, более точный критерий — снижение показателя ОФВ1 менее 70%. По нашим данным, снижение ЖЕЛ и ОФВ1 чаще встречалось с группе с ДН (р=0,006).
Во время ИК и основного этапа операции для удобства хирурга осуществляют выключение легких из дыхания. В результате этого в легочной ткани происходит накопление различных ферментов, которые ее разрушают [18]. Вероятно, от длительности этого периода зависит степень повреждения легкого. В нашем исследовании была показана прямая зависимость между длительностью ИК, ишемии миокарда и частотой развития ДН (см. табл. 3). Другими исследователями [20, 22, 26] было установлено, что использование специальных лейкоцитарных фильтров способно уменьшить количество циркулирующих в крови цитокинов после длительного ИК, тем самым уменьшая частоту возникновения данного осложнения. Известны наблюдения, демонстрирующие увеличение риска развития ДН после операции при длительности ИК более 77 мин [24]. В нашем исследовании длительность ИК в группе с ДН составила 149,6±76,6 мин против 119,4±47,3 мин в контрольной группе (р=0,009).
Обращает на себя внимание прямая зависимость объема кровопотери и соответственно объема переливаемой эритроцитарной массы с выявлением Д.Н. Считается, что острое повреждение легочной ткани при переливании крови происходит за счет острой гипоксии с последующей клеточной инфильтрацией обоих легких во время гемотрансфузии [11, 23]. Описаны два механизма этого процесса: 1) при наличии хронического воспаления в легочной ткани при гемотрансфузии происходит активация нейтрофилов и увеличение их тропности к эндотелию, в результате чего поражается легкое, имеющее большое число мелких сосудов [5]; 2) в переливаемой крови содержатся различные антитела и цитокины, которые накапливаются в процессе хранения, при взаимодействии их с нейтрофилами крови реципиента происходит активация последних, что клинически проявляется отеком легких [13, 25]. Таким образом, второй механизм развивается по типу аллергической реакции с поражением клеток-мишеней, в данном случае легкого.
При анализе результатов хирургического лечения определяют значимое увеличение летальности и частоты энцефалопатий в группе с ДН (р 119991 Москва, ул. Б. Пироговская, д. 6, c. 1