внутренний зев т образный формы при беременности что это значит
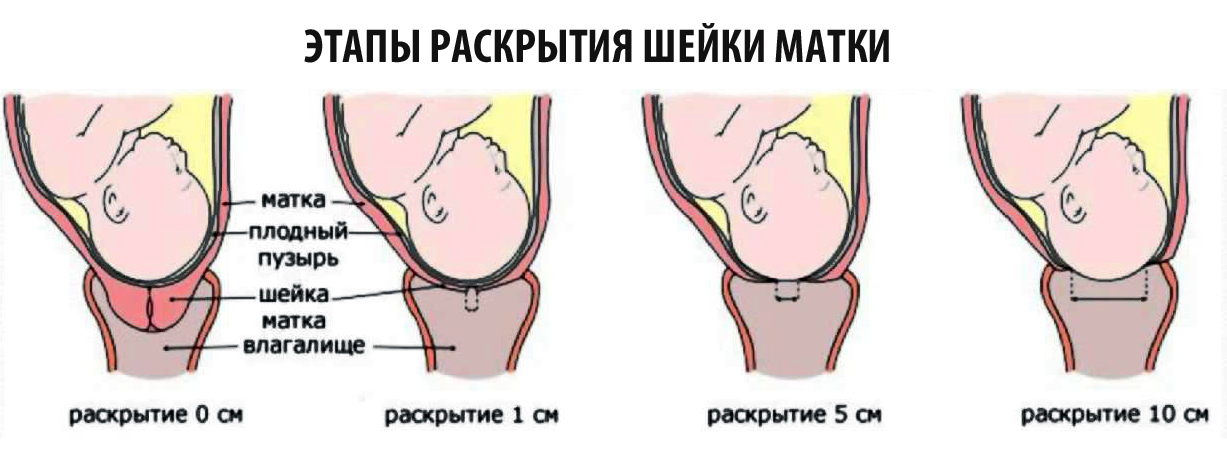
Раскрытие внутреннего зева при беременности
Беременность — один из крайне важных и волнительных периодов в жизни женщины. Период ожидания рождения новой жизни наполнен не только радостными эмоциями, но и беспокойством за жизнь будущего малыша. Современная медицина шагнула далеко вперед и сегодня различные патологии возможно установить уже на ранних сроках. Однако у будущих мам все равно остаются вопросы, связанные с данным периодом. В частности, женщин часто беспокоит вопрос нормы раскрытия внутреннего зева при беременности. Для ответа на этот вопрос нужно понять, как устроен женский организм.
Строение внутренних половых органов
Раскрытие внутреннего зева во время беременности при нормальном течении
При физиологичном течении шейка матки начинает готовиться к родам, начиная с 32-34 недель. В этот период она становится мягче по краям, чаще приходит в тонус, что приводит к размягчению и утоньшению ее нижнего отдела. Часть сверху, наоборот, становится более плотной. Эти изменения приводят к тому, что ребенок начинает постепенно опускаться и своим весом провоцировать ее дальнейшее раскрытие. Этот процесс протекает достаточно медленно и занимает около месяца, усиливаясь за несколько дней до родов.
Предвестниками родов становятся следующие симптомы:
Влагалищный осмотр шейки в обычном режиме проводится на 20, 28, 32 и 36 неделях. Если имеются какие-либо проблемы, то осмотр производится чаще. Раскрытие внутреннего зева на 36-38 неделях беременности в норме свидетельствует о завершении подготовки к родам. На данный момент уже произошло частичное замещение мышечной ткани на соединительную, которая способна в большей степени растягиваться в процессе родов. Врач видит это по тому, что шейка стала более рыхлой и ее укорочение приводит к зиянию цервикального канала. Если женщина готовится стать матерью в первый раз, то наружный зев позволяет войти лишь кончику пальца, у повторнородящих — 1 палец. Шейка начинает раскрываться с внутреннего зева. Если роды первые, то канал по своей форме напоминает усеченный конус с основанием вверху. Далее давление плода способствует растяжению и наружного зева. При повторных родах данный процесс протекает проще и занимает меньше времени, благодаря тому, что наружный зев уже открыт на 1 палец. В данном случае наружный и внутренний зев раскрываются почти одновременно.
Раскрытие шейки матки на более ранних сроках
Лечение раскрытия внутреннего зева при беременности
В первую очередь, беременная женщина должна обеспечить себе покой, исключив физический и эмоциональный стресс. Соблюдать постельный режим.
Существуют 2 способа, позволяющие остановить раскрытие:

Использование пессария при многоплодной беременности, предотвращение преждевременных родов.
Раскрытие внутреннего зева после наложения швов происходит в нормальном режиме после их снятия на сроке 37 недель.
Обратный звонок:
Если у вас остались вопросы, наши менеджеры оперативно ответят на них
К сожалению произошла ошибка отправки формы. Попробуйте, пожалуйста, позже.
Внутренний зев т образный формы при беременности что это значит
Захарова Л. В., Амбарцумян А. М., Ахмедова С. Б.
ГОУ ДПО «Российская медицинская академия последипломного образования Федерального агентства по здравоохранению и социальному развитию»
Важной задачей охраны здоровья материнства и детства является снижение материнской, перинатальной заболеваемости и смертности. В область научных интересов в связи с решением этой задачи в последние десятилетия входят ранние сроки беременности.
Одной из основных причин преждевременного прерывания беременности, по разным источникам встречающейся в от 30 до 40% случаев, является истмико-цервикальная недостаточность (ИЦН) (В. М. Сидельникова, 2005). Эта патология характеризуется безболезненной дилатацией шейки матки во II и в начале III триместра беременности. В основе механизма прерывания беременности при ИЦН лежит то, что плодное яйцо не имеет опоры в нижнем сегменте в связи с несостоятельностью мышечного кольца, укорочением и размягчением шейки матки, зиянием внутреннего зева и цервикального канала.
По мере развития беременности, с повышением внутри маточного давления, плодные оболочки пролабируют в расширенный внутренний зев и цервикальный канал, что при водит к инфицированию и разрыву оболочек.
Интенсивное развитие и совершенствование медицинской УЗ-техники, позволяющей проводить трехмерное УЗИ в режиме статической реконструкции, дают возможность получать трёхмерное изображение объектов с разрешающей способностью до 0,1 мм.
Таким образом, своевременная правильная оценка УЗ диагностики ИЦН и ее рациональное лечение являются актуальными задачами, решение которых позволяет уменьшить осложнения беременности. Поэтому, целью нашей работы, стала задача изучить значение метода трехмерного трансвагинального УЗ-сканирования в режиме статической реконструкции, определить возможные изменения шейки матки у беременных с ИЦН в ранние сроки гестации и оценить прогностическую значимость выявленных критериев для своевременной диагностики и лечения данной патологии.
Материалы и методы исследования
Показания к применению метода трехмерной УЗИ-диагностики:
— привычное невынашивание беременности;
— гиперандрогения и беременность;
— деформация шейки матки;
— укорочение шейки матки, выявленное при первом УЗ-сканировании.
Противопоказания к использованию метода:
Результаты исследования:
При сопоставлении изображений, полученных путем трансабдоминального и трансвагинального доступов, было выяснено, что трансвагинальное У3И (ТВУ3И) имеет преимущества в диагностике анатомических изменений шейки матки во всех сроках беременности.
Для того чтобы определить истинную длину шейки матки, следует помнить об искажениях метода:При низком расположении плаценты и повышении тонуса матки погрешность измерения величины внутреннего зева составляет 0,5 см, частично растянутый или заполненный мочевой пузырь искусственно увеличивает длину шейки матки в среднем на 0,5 см и скрывает внутренний зев (рис. 1).При ТВУ3И той же пациентки на том же сроке беременности картина меняется (рис. 2).
В последние годы для мониторинга длины шейки матки и величины внутреннего зева используется ТВУЗИ. Одним из УЗ-критериев угрозы прерывания беременности и наличия ИЦН является укорочение длины шейки матки. Однако исходная длина шейки матки, цервикального канала до беременности или в ее ранние сроки (З-4 недели гестации) обычно неизвестна. По этой причине и с учетом того, что индивидуальная длина шейки матки составляет от 32 до 50 мм, при однократном У3И достоверно оценить ее укорочение не представляется возможным (А. ю. Журавлев, 2002). Кроме того, не определена скорость укорочения шейки матки в зависимости от срока гестации при ИЦН и угрозе прерывания беременности.
Для оценки состояния истмического отдела шейки матки в прогностических целях учитывают следующие УЗ-критерии (В. М. Сидельникова, 2005; А. ю. Журавлев, 2002):
• длина шейки матки, равная 3 см, при сроке менее 20 недель у перво- и повторнобеременных является критической для угрозы прерывания беременности и требует интенсивного наблюдения за женщиной;
• у женщин с многоплодной беременностью до 28 недель нижнюю границу нормы составляет длина шейки матки, равная 3,7 см для первобеременных, 4,5 см для повторнобеременных (при трансвагинальном сканировании);
• ширина шейки матки на уровне внутреннего зева в норме постепенно возрастает с 10-й по 36-ю неделю от 2,58 до 4,02 см;
• прогностическим признаком угрозы прерывания беременности является снижение отношения длины шейки матки к ее диаметру на уровне внутреннего зева до 1,16 +/- 0,04 при норме 1,53 +/- 0,03;
• длина шейки матки, равная 2 см, является абсолютным признаком невынашивания беременности и требует соответствующей хирургической коррекции;
• при оценке длины шейки матки необходимо учитывать способ измерения, поскольку результаты трансабдоминального УЗИ достоверно отличаются от итогов трансвагинального, превышая их в среднем на 0,5 см.
Воронкообразное расширение внутреннего зева, происходящее из-за пролабации плодных оболочек и амниотической жидкости в верхнюю часть цервикального канала, и расширение цервикального канала, могут считаться признакам и шеечной недостаточности и угрозы самопроизвольного прерывания беременности. Однако пролабация плодных оболочек при трансвагинальном двухмерном сканировании определяется при раскрытии внутреннего зева более чем на 11 мм. Таким образом, даже длительный трансвагинальный мониторинг в процессе двухмерного сканирования не дает возможности увидеть пролабацию плодных оболочек в цервикальный канал.
Трансвагинальное трехмерное сканирование в режиме статической реконструкции показано проводить в группе риска по ИЦН со сроком гестации 6-7 недель при наличии этиологических факторов, вызывающих ИЦН. В толще шейки матки появляются отчетливо видимые анэхогенные структуры цилиндрической формы, представляющие собой железы шейки матки, размером от 0,2 до 0,4 см; внутренний зев при этом бывает щелевидным (рис. 3).
При динамическом контроле со срока 8-9 недель гестации у женщин с последующим развитием ИЦН на 17-20-й неделях беременности количество желез шейки матки увеличивается, их размер достигает 0,4-0,6 см. Одновременно расширяется внутренний зев до 0,2 см, а также отчетливо визуализируются пролабация плодных оболочек, расположенных в проекции внутреннего зева, и крипты (призматический эпителий шейки матки) (рис. 4).
В норме у женщин с физиологически протекающей беременностью при динамическом трехмерном трансвагинальном сканировании в режиме статической реконструкции крипты не видны (рис. 5). Так, у 64% беременных с укорочением шейки матки в 8-9 недель, достигающей к 16-17 неделям беременности длины 2,5-3,0 см, и с расширением внутреннего зева до 0,8-1,8 см не были выявлены крипты и пролабация плодных оболочек во внутренний зев.Только у 36% женщин, имевших динамическое укорочение шейки матки и увеличение количества расширенных желез шейки матки, в срок 10-11 недель беременности внутренний зев имел воронкообразную форму (не видимую еще при двухмерном сканировании) и к сроку 14-17 недель длина шейки матки уменьшалась до 2,0-2,4 см, а внутренний зев расширялся до 11,0-12,0 мм с отчетливой пролабацией плодных оболочек, т. е. к сроку 17 недель гестации отчетливо были видны УЗ-признаки, коррелирующие с клиническими признаками ИЦН.
Таким образом, лишь У 76% беременных, имевших УЗ-критерии развития ИЦН, возникла клиника угрозы прерывания беременности. Структурные изменения в шейке матки, видимые только при трехмерном трансвагинальном сканировании (в режиме статической реконструкции), коррелировали с клиническими признаками ИЦН (табл. 1).
Воронкообразное расширение является характерным признаком частичной дилатации цервикального канала, который становится максимально расширенным в области внутреннего зева и постепенно сужается к середине. При определении длины шейки матки учитывается только длина ее сомкнутой части. Крайней степенью ИЦН является расширение цервикального канала на всем протяжении, что может привести к пролабации плодного пузыря, к инфицированию и преждевременному разрыву плодных оболочек, прерыванию беременности.
Однако вышеперечисленные УЗ-критерии не всегда могут при водить к прерыванию беременности. Так, у 25% беременных с клиническими и УЗ-признаками ИЦН после снятия швов, показанием к наложению которых явилась ИЦН, самопроизвольные роды произошли через 10-14 дней, в 2% случаев после снятия швов было необходимо родовозбуждение при доношенной беременности, из них в 1,5% случаев родовозбуждение было незффективным, что явилось показанием к операции кесарева сечения.В 2% случаев наблюдались преждевременный разрыв плодных оболочек, возникновение свищей шейки матки (при хирургической коррекции ИЦН). В остальных случаях после снятия швов самопроизвольные роды произошли в течение 2-З дней.
Из этого следует, что у 46,5% беременных, которым была проведена хирургическая коррекция ИЦН, после снятия швов самопроизвольные роды при доношенной беременности в течение ближайших 5-7 дней не наступали (табл. 2).
Выводы:
Проведение только двухмерного УЗ-сканирования не дает возможности определить со сроков от 9 до 20 недель гестации сопутствующие изменения тканей шейки матки (крипты и расширенные железы шейки матки), достоверную величину внутреннего зева и начало пролабации плодных оболочек в цервикальный канал. В целях ранней диагностики формирования ИЦН разработана методика последующего проведения трехмерного трансвагинального сканирования (в режиме статической реконструкции). Для решения вопроса о целесообразности и своевременности наложения швов на шейку матки у беременных в группе риска по ИЦН необходимо проводить трансвагинальное трехмерное сканирование в сроки 8-9 недель.
Схема диспансерного наблюдения беременных 8 группе риска по ИЦН:
I этап. В целях выявления или исключения начала формирования шеечного фактора невынашивания беременным с привычным невынашиванием, с различными формами гиперандрогений, с деформациями шейки матки в срок 8-9 недель рекомендовано трехмерное ТВУЗИ в режиме статической реконструкции.
II этап. Для определения достоверных клинических и УЗ-признаков развития ИЦН в срок 10-11 недель выполняется контрольное УЗ-сканирование трехмерным трансвагинальным методом в режиме статической реконструкции в динамике. При обнаружении прогрессирования процесса проводится госпитализация.
III этап. Госпитализация с целью хирургической коррекции ИЦН и дальнейшего пролонгирования беременной.
Литература
Внутренний зев т образный формы при беременности что это значит
Актуальность. Для каждой женщины беременность является одним из самых главных периодов жизни, наполненным трепетом от ожидания рождения малыша. Но существует ряд факторов, способных вызвать прерывание беременности либо рождение ребенка раньше срока. Ключевую роль в предупреждении невынашивания беременности играет способность шейки матки удерживать плод до полного созревания в полости матки. Если происходит нарушение функции матки, возможно возникновение невынашивания беременности.
Цель исследования: проанализировать литературу по различным аспектам невынашивания беременности при истмико-цервикальной недостаточности.
Согласно ВОЗ термин «невынашивание» определяется как самопроизвольное прерывание беременности на сроке до 37 недель. При этом следует различать самопроизвольный выкидыш (до 22 недель) и преждевременные роды (с 22 до 37 полных недель с массой плода от 500 г) [1, 2].
Причины возникновения невынашивания беременности сложны и разнообразны. К ним относят гормональные нарушения в организме женщины (недостаточность функции яичников и плаценты, нарушение работы надпочечников); хромосомные и генные аномалии плода; острые и хронические заболевания у женщины, в том числе и половые инфекции; анатомические факторы (врожденные аномалии развития матки, приобретенные (миомы, синехии)), истмико-цервикальная недостаточность (ИЦН). Зачастую отмечается развитие ИЦН на фоне повышения в крови женщины мужских половых гормонов – гиперандрогения – с одновременным уменьшением прогестерона.
Сегодня невынашивание беременности главным образом является результатом развития ИЦН, из-за которой 30–40% родов заканчиваются преждевременно [3, 4].
В норме к завершению беременности происходит полное созревание шейки матки, характеризующееся ее размягчением, укорочением и расширением. Если такие изменения возникают до 37-й недели беременности, то следует говорить о патологическом состоянии – истмико-цервикальной недостаточности. Первое упоминание о существовании ИЦН отмечается еще в XI в., но лишь в 1948 г. было выдвинуто предположение о том, что в результате развития ИЦН происходит невынашивание беременности.
Возникновение истмико-цервикальной недостаточности объясняется как врожденными, так и приобретенными изменениями в шейке матки. Врожденная ИЦН может возникнуть из-за несостоятельности онтогенеза матки (двурогая матка, седловидная матка). Такая форма требует детальной диагностики и хирургического лечения еще до наступления беременности.
Приобретенная истмико-цервикальная недостаточность имеет как органическую (чаще всего посттравматическую), так и функциональную природу возникновения.
Органические изменения могут возникнуть при естественных родах, стремительных, родах при тазовом предлежании, при проведении акушерско-гинекологических мероприятий с использованием акушерских щипцов. Существует предположение, что каждая третья прервавшаяся беременность является исходом органической ИЦН [5].
Функциональные изменения обусловлены нарушением баланса гормонов, необходимого для нормального течения беременности, плацентарной недостаточностью. Однако развитие функциональной ИЦН возможно и при изменении соотношения между мышечной и соединительной тканями матки, с нарушением нейрогуморального восприятия. В норме в матке содержится 85% соединительной ткани, при ИЦН этот показатель снижается до 40%, начинает превалировать количество мышечной ткани – до 50%. Такие изменения приводят к раннему укорочению матки, размягчению и развитию несостоятельности.
Немаловажную роль в возникновении преждевременных родов играют инфекционные факторы. В случае внутриутробного инфицирования развивается комплекс патогенетических изменений, который возникает под влиянием как инфекционного агента, так и вызванных им гормональных, сосудистых, обменных нарушений, приводящих к возникновению истмико-цервикальной недостаточности [6, 7].
Клинически истмико-цервикальная недостаточность проявляется болями тянущего характера, распространяющимися на низ живота и поясницу, слизистыми выделениями из влагалища с прожилками крови. Иногда могут возникать чувство давления и колющие боли во влагалище, но отмечается и бессимптомное течение заболевания, которое может привести к затруднению своевременной диагностики.
Следует отметить, что диагноз «истмико-цервикальная недостаточность» чрезвычайно труден в постановке, так как до настоящего времени нет диагностических тестов, которые могли бы достоверно определить ее наличие. Обычно диагноз ставится ретроспективно, основываясь на предшествующих потерях беременности. Однако, по мнению многих авторов, наиболее точный диагноз возможно поставить во время беременности, так как в этот период можно наиболее объективно оценить состояние шейки матки и ее истмического отдела [8–10]
Диагноз «истмико-цервикальная недостаточность» устанавливают во время беременности, когда осматривают шейку матки либо проводят трансвагинальное УЗИ. При влагалищном исследовании шейка укорочена, размягчена, обнаруживаются раскрытие наружного зева и выпадение плодного пузыря.
Многими авторами были разработаны различные шкалы, позволяющие оценивать состояние шейки матки, однако не существует единой универсальной шкалы. Для выявления признаков ИЦН и степени их тяжести во время беременности можно использовать балльную шкалу Штембера.
В соответствии со степенью проявления клинических признаков начисляются баллы. Клинические признаки, представленные в шкале Штембера: длина влагалищной части шейки матки, состояние цервикального канала, расположение шейки матки, консистенция шейки матки, расположение прилежащей части плода.
Согласно данной шкале, если сумма баллов 5 и более, это указывает на структурные изменения в шейке матки, требующие коррекции [11, 12]. Другие авторы считают, что утверждать о наличии ИЦН следует при сумме баллов 7–8.
Ультразвуковое мониторирование состояния шейки матки следует проводить начиная с I триместра беременности для истинной оценки сокращения длины шейки [13]. Укорочение длины до 3 см считается критическим и является угрозой прерывания беременности у первородящих и на 20-й неделе у повторнородящих. При многоплодной беременности до 28-й недели нижняя граница нормы длины находится в интервале от 3,7 см у первородящих до 4,5 см у повторнородящих. У многорожавшей женщины длина шейки матки в норме равна 3,6–3,7 см на сроке 13–14 недель [14, 15].
Информативность данного метода различна в зависимости от доступа, при котором проводится исследование. Результаты трансабдоминального, трансректального, трансперинеального доступа при УЗИ могут разниться с трансвагинальным в пределах 0,5–1 см [16]. Ограниченность трансабдоминального доступа связана с необходимостью наполнения мочевого пузыря перед исследованием. При пустом мочевом пузыре визуализация шейки возможна в 45% случаев, а при перерастянутом создается мнимое удлинение шейки матки. В норме ее ширина на уровне внутреннего зева в интервале между 10-й и 36-й неделями постепенно увеличивается от 2,57 до 4,02 см.
Сегодня большинство авторов предлагают проводить при УЗИ цервикальный стресс-тест, позволяющий выявить размягчение тканей шейки матки, которое является признаком ее преждевременного созревания [17]. Методика его проведения заключается в необходимости повышения внутриматочного давления, на фоне которого оценивают изменение длины цервикального канала и формы внутреннего зева. Давление можно повысить с помощью кашлевой пробы Вальсальсы или путем изменения положения тела пациентки (из положения лежа в положение стоя). Но было выявлено, что более чувствительным является метод, при котором давление на переднюю брюшную стенку оказывается рукой исследователя по направлению к длинной оси матки в течение 15 секунд. У здоровых беременных при проведении теста каких-либо изменений шейки матки не выявляется. Тест считают положительным, если длина уменьшается на 2 мм и более, а внутренний зев расширяется на 5 мм и больше [18, 19].
В настоящее время существуют разнообразные методы как оперативного, так и консервативного лечения ИЦН, направленные на устранение измененной шейки матки в ходе беременности. Применение оперативного лечения определяется крайне индивидуально и только при недостаточности консервативного способа.
Впервые операции по устранению истмико-цервикальной недостаточности вне беременности были предложены в 1950 г. Lasha, который предложил иссекать участок от наружного зева до истмуса включительно. На сегодня существует несколько модификаций метода Лаша [19].
Shirodkar в 1956 г. впервые предложил применять оперативное лечение ИЦН во время беременности. Суть его предложения состояла в наложении циркулярного шва из нейлона в области внутреннего зева после рассечения слизистой оболочки влагалища и смещения мочевого пузыря кверху [20].
McDonald в 1957 г. рекомендовал накладывать кисетный шов в области перехода слизистой оболочки влагалища на шейку матки с многократным прокалыванием стенки влагалища без ее предварительного рассечения. Эффективность этого метода составляет 50–80% [20].
В 1965 г. А.И. Любимова предложила накладывать двойной П-образный шов на область внутреннего зева. Этот шов малотравматичен, не приводит к повышению тонуса матки, его можно применять при опущении плодного пузыря [21]. В 94% случаев получен положительный результат.
Наиболее удачным промежутком беременности для проведения оперативного лечения считается 13–27-я неделя [21]. Однако для каждой женщины этот промежуток определяется индивидуально. Исходя из микробиологических исследований, проводить операцию между 13-й и 17-й неделями беременности будет гораздо благоприятнее, так как изменения в матке, ее раскрытие и укорочение еще не выражены, а значит, риск возникновения инфицирования ниже. По мере увеличения срока беременности снижается запирательная способность перешейка, что приводит к опущению плодного пузыря и созданию благоприятных условий для развития восходящей инфекции.
Зачастую хирургическое лечение может вызывать ряд осложнений, среди которых чаще всего отмечается прорезывание тканей матки нитью, возникающее при увеличении сократительной способности матки, когда нити еще не сняты. Также возможно развитие воспалительных процессов [22].
На современном этапе большое развитие получило консервативное лечение ИЦН, особенно во время беременности. Чаще всего нехирургическую коррекцию проводят с помощью акушерского пессария. Вагинальный пессарий изменяет ось направления цервикального канала, благодаря чему снижается нагрузка и перераспределяется давление на шейку матки [23]. Он приводит к «сжатию» шейки матки, препятствуя развитию восходящей инфекции. Метод постановки пессария достаточно прост, не приводит к осложнениям. После постановки пессария каждые 3–4 недели берутся мазки из влагалища на флору, оценивается состояние шейки матки с помощью УЗИ. Пессарий удаляют в 37–38 недель беременности. В 2012 г. была доказана равная эффективность от использования пессария и использования церкляжа и вагинального прогестерона [24].
Если ИЦН выявлена, когда беременность отсутствует, то возможно в качестве консервативного лечения применить инъекции филлеры, основным компонентом которых является гиалуроновая кислота, в ткани. Данный метод называется биоревитализацией. Гиалуроновая кислота будет способствовать образованию гидратированных полимеров высокой плотности, заполняющих межклеточные пространства и образующих коллаген и эластин в мышечном слое для восстановления должного количества соединительной ткани. Оценку эффективности этого способа проводят путем определения в цервикальной слизи количества нейраминидаз, отвечающих за регуляцию формирования клеточных мембран в тканях [25]. Также в качестве консервативного лечения используют вагинальные препараты, содержащие прогестерон.
Заключение. Таким образом, истмико-цервикальная недостаточность является одним из наиболее значимых факторов риска невынашивания беременности. Она может приводить к преждевременным родам, привычному невынашиванию, что является фактором риска увеличения гибели в постнатальном периоде и инвалидизации детей. Несмотря на данные литературы и научных исследований в этой области, вопрос постановки диагноза ИЦН остается открытым. Диагноз определяется методом исключения и требует высокого контроля при последующих беременностях.
Благодаря разработке современных методов исследования, оптимизации реабилитационных мероприятий прослеживается направленность к уменьшению частоты самопроизвольных абортов. Проведенные на данный момент исследования позволяют вовремя диагностировать и разработать тактику лечения женщины с ИЦН.
