вирусный насморк чем лечить
Лечение ринита при острых респираторных вирусных инфекциях антигистаминными препаратами I поколения
Наиболее частыми причинами развития заболеваний дыхательной системы являются острые респираторные вирусные инфекции (ОРВИ). По данным Всемирной организации здравоохранения, взрослый человек переносит ОРВИ дважды в год. У детей заболеваемость ОРВИ в сре
Наиболее частыми причинами развития заболеваний дыхательной системы являются острые респираторные вирусные инфекции (ОРВИ). По данным Всемирной организации здравоохранения, взрослый человек переносит ОРВИ дважды в год. У детей заболеваемость ОРВИ в среднем в 3 раза выше, чем у взрослых. Временная нетрудоспособность взрослого населения вследствие ОРВИ в России ежегодно составляет 25—30% от общей временной нетрудоспособности и обусловливает большой экономический ущерб. Больные ОРВИ — основной контингент пациентов поликлиники, поэтому одной из главных задач врача является снижение заболеваемости ОРВИ и уменьшение сроков временной нетрудоспособности, а это может быть достигнуто лишь при своевременном выявлении и, главное, при оптимальном лечении этой категории больных.
Группу ОРВИ составляют этиологически самостоятельные заболевания, важнейшими из которых являются грипп, парагрипп, РС-вирусная, риновирусная и аденовирусная инфекция; объединяют их два основных признака: единый механизм передачи возбудителей и сходные клинические проявления инфекционного процесса.
Действительно, различные группы респираторных вирусов могут вызвать практически одинаковые поражения, этиологический же диагноз можно поставить лишь по результатам серологической диагностики, выполняемой только в порядке контроля эпидемиологической обстановки, что, к сожалению, не всегда достижимо в амбулаторно-поликлинических условиях.
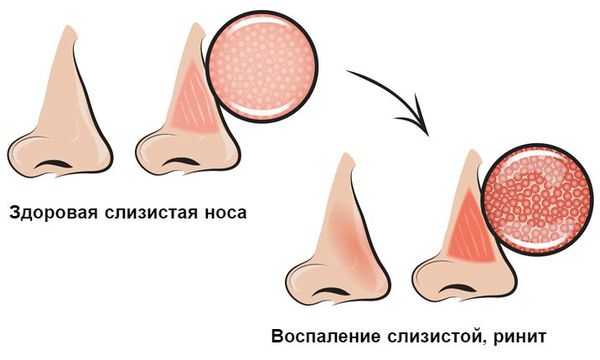
Одним из основных и наиболее важных проявлений большинства ОРВИ является ринит. Международная группа по лечению ринитов определяет его как «воспаление слизистой оболочки полости носа, характеризующееся одним или несколькими симптомами: заложенность носа, ринорея, чихание, зуд в носу». Обычно заболевание дебютирует появлением недомогания, ощущения сухости в носу, чиханием. Затем быстро нарастает отек слизистой оболочки носовой полости, появляется ринорея.
Лечебная тактика зависит от тяжести патологического процесса. При достаточно легком течении заболевания, отсутствии угрозы осложнений целесообразно применение немедикаментозных методов лечения (паровые ингаляции, полоскания, горячие ножные ванны, сухое тепло на поясницу и стопы, потогонные процедуры), показана витаминотерапия. При резко выраженной симптоматике острого ринита страдает общее самочувствие больного, снижается его работоспособность, ухудшается качество жизни. Из-за отека слизистой оболочки придаточных пазух носа, евстахиевых труб появляется головная боль в области лба, ощущение заложенности в ушах. Возможно сужение или закупорка слезно-носового канала, что проявляется обильным слезотечением, болезненной припухлостью слезного мешка, возникает угроза развития осложнений со стороны околоносовых пазух и среднего уха. Именно вероятность перехода процесса в хроническую форму и развития осложнений обосновывает целесообразность применения при остром рините лекарственных препаратов. Однако при этом нужно учитывать особенности психологии большинства пациентов, предпочитающих использовать одно, максимум два «всеисцеляющих» средства. Назначение 3—4 лекарственных препаратов, которые необходимо принимать несколько раз в день, ведет к тому, что пациент начинает сомневаться в правильности назначений врача, нарушать режим приема препаратов и как результат снижается эффективность лечения. Таким образом, в амбулаторной практике наиболее предпочтительным можно считать назначение средств, обладающих достаточной широтой терапевтического действия, купирующих основные симптомы заболевания, перекрывающих патогенетически значимые пути его развития и позволяющих свести к минимуму количество приема лекарственных препаратов.
Являясь постоянной составной частью почти всех органов, тканей, жидких сред и выделений организма человека, гистамин опосредует свои физиологические и патологические эффекты через три вида мембранных рецепторов (Н1, Н2, Н3), расположенных на клетках гладкой мускулатуры внутренних органов и кровеносных сосудов, клетках эндотелия, нервных окончаниях, лейкоцитах периферической крови. Сокращение гладкой мускулатуры, повышение проницаемости сосудов, усиление слизеотделения в верхних дыхательных путях, повышение внутриклеточной концентрации цГМФ, легочная вазоконстрикция, усиление хемотаксиса эозинофилов и нейтрофилов, усиление продукции тромбоксана, простогландинов F2a, E2 и аналогичных производных арахидоновой кислоты реализуются через активацию Н1-гистаминовых рецепторов [1, 2].
Необходимостью устранения патологических эффектов гистамина обусловлен поиск, а затем и внедрение в клиническую практику лекарственных препаратов, конкурентно блокирующих Н1-гистаминовые рецепторы. Однако термин «антигистаминные» не полностью отражает суть этих препаратов, так как они вызывают ряд других фармакологических эффектов. Отчасти это обусловлено структурной близостью таких местных гормонов, как гистамин, адреналин, серотонин и ацетилхолин: вещество, устраняющее эффекты одного стимулятора, может блокировать действие другого [3]. Сопутствующие фармакологические эффекты антигистаминных препаратов I поколения считались нежелательными, что и обусловило внедрение в клиническую практику антигистаминных препаратов следующих генераций. Однако Н1-блокаторы I поколения, обладающие свойствами холинолитиков, нашли применение в качестве cредств медиаторной терапии при ОРВИ.
Применение при ОРВИ антигистаминных препаратов I поколения бромфенирамина, хлорфенирамина, хлоропирамина, в отличие от Н1-блокаторов II поколения, высокоэффективно уменьшает такие симптомы ринита, как отек слизистой оболочки и заложенность носа, ринорея, чихание и зуд в носу [5—8]. Механизмы действия антигистаминных препаратов I поколения связаны как с их способностью блокировать Н1-гистаминовые рецепторы, так и с конкурентным антагонизмом по отношению к мускариновым рецепторам, которые опосредуют парасимпатическую стимуляцию секреции желез и вазодилатацию. Кроме того, благодаря способности этих препаратов проникать через гематоэнцефалический барьер, они оказывают влияние на соответствующие рецепторные образования в продолговатом мозге и гипоталамусе [9].
Общая оценка эффективности лечения ОРВИ, независимо проводимая пациентами и лечащими врачами по 4-балльной шкале (0 — нет эффекта, 1 — умеренный эффект, 2 — хороший эффект, 3 — отличный эффект), при использовании супрастина составляет в среднем 2,6 балла, что значительно превосходит аналогичный показатель в группе пациентов, не использовавших супрастин (1,9 балла).
Таким образом, антигистаминные препараты I поколения (например супрастин) являются высокоэффективными лекарственными средствами и могут быть рекомендованы для симптоматической и патогенетической терапии ринита при острых респираторных вирусных инфекциях. Небольшие дозировки и возможность назначения препаратов короткими курсами позволяют избежать появления побочных эффектов или минимизировать их [4].
Литература
А. А. Стремоухов, доктор медицинских наук
Е. Б. Мищенко, кандидат медицинских наук
Что такое ринит острый? Причины возникновения, диагностику и методы лечения разберем в статье доктора Голаевой Надежды Александровны, врача общей практики со стажем в 13 лет.
Определение болезни. Причины заболевания
К бактериальным причинам острого воспаления относится пневмококковая и стрептококковая инфекция, а также воздействие гемофильной палочки. Причинами хронического ринита является клебсиелла, эпидермальный и золотистый стафилококк.
Помимо этого, развитие острого ринита возможно при механическом повреждении слизистой носоглотки. В ответ на травму возникает воспалительный процесс, как механизм компенсации. С его помощью организм пытается ускорить процесс регенерации и восстановить повреждённые ткани.
Симптомы острого ринита
Острому риниту часто предшествует переохлаждение или контакт с людьми, которые болеют острым респираторным заболеванием.
Основными симптомами ринита являются :
Болезнь, как правило, начинается резко, сопровождается значительным ухудшением общего самочувствия, резким подъёмом температуры. Кроме того, из-за отёчности слизистой ухудшается носовое дыхание, а при воспалении участка слизистой, содержащего обонятельные рецепторы, часто ухудшается обоняние.
Помимо этого, в носовых ходах может ощущаться дискомфорт в виде чувства саднения и зуда. Вслед за этим усиливается работа желёз, продуцирующих слизь, за счёт чего в носовой полости появляется отделяемое. Оно может выделяться как в умеренных, так и в обильных количествах, что часто приводит к раздражению, покраснению и болезненности кожи вокруг ноздрей и над верхней губой.
Часто процесс сопровождается слезотечением. Оно возникает как рефлекторная реакция на раздражение чувствительных зон слизистой носа.
Через несколько дней острого периода отмечается положительная динамика общего самочувствия: носовое дыхание становится свободнее, исчезают неприятные ощущения саднения и зуда в носу, уменьшается общая слабость и головная боль.
Патогенез острого ринита
Дыхательная система человека состоит из нескольких отделов. Первым из них в контакт с окружающей средой вступает нос. Он выполняет несколько важных функций:
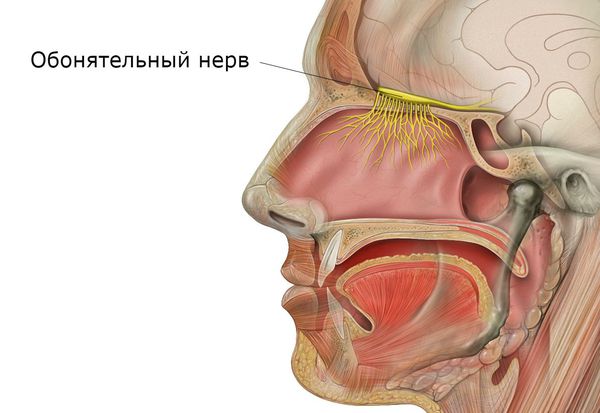
Обонятельная функция заключается в распознавании запахов. Она осуществляется за счёт раздражения специальных рецепторов обонятельного нерва веществами, попадающими во время вдоха. Причём каждая конкретная группа нейронов отвечает за распознавание определённых пахучих веществ.
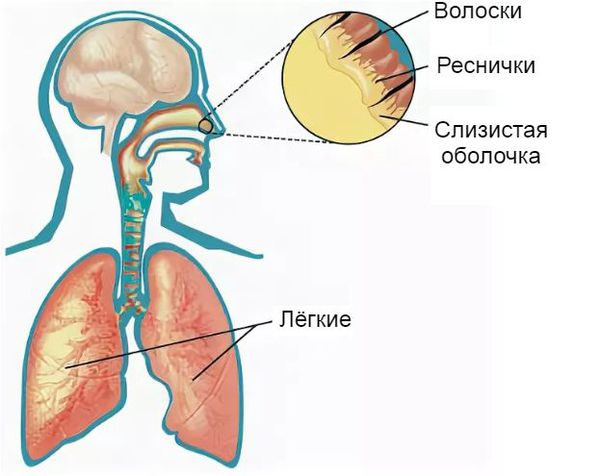
Защитная функция носа заключается в согревании и увлажнении воздуха, очищении его от пыли, микроорганизмов, грибков и частиц аэрозоля при вдохе. Она осуществляется за счёт колебательного движения микроскопических образований в виде тоненьких ресничек. Они расположены на клетках эпителия (внешнего слоя) слизистой оболочки. Благодаря их движению (примерно 16-17 раз в минуту) вместе со слизью выводятся микроорганизмы, частицы пыли, различные химические соединения и аэрозоли, попавшие в нос вместе с воздухом.
Фильтрации чужеродных частиц способствует секрет, который вырабатывает слизистая оболочка носа. Его состав постоянно обновляется. Он включает в себя специальные соединения: муцины, гликопротеиды, липиды и иммуноглобулины. Последние вещества препятствуют прикреплению бактерий к клеткам слизистой оболочки, что снижает риск развития бактериальных инфекций.
Помимо этого, в состав секрета слизистой оболочки органов дыхательной системы входят:
При нарушении защитной функции в носовую полость проникают вирусы и бактерии. Взаимодействуя со слизистой оболочкой носоглотки, они способствуют развитию воспаления. Данный процесс сопровождается отёком слизистой, наиболее выраженным в области носовых раковин. Причём он затрагивает обе половины носа.
Нарушение защитной функции в дальнейшем ведёт к нарушению дыхания и обоняния. Так, при отёке и воспалении слизистой затрудняется прохождение потока вдыхаемого воздуха, нарушается цикл носового дыхания, временно блокируется процесс распознавания запахов. П роявляется одышкой, хрипами, отхождением вязкой мокроты из носа, нарушением обоняния и иногда кашлем.
Классификация и стадии развития острого ринита
Согласно современной классификации ринитов, выделяю четыре типа заболевания:
Инфекционный ринит подразделяют на две формы:
Как правило, для острого ринита характерны три стадии:
Осложнения острого ринита
Основными осложнениями острого ринита являются:
Диагностика острого ринита
Диагностика острого ринита проводится на основе жалоб пациента и данных объективного осмотра.
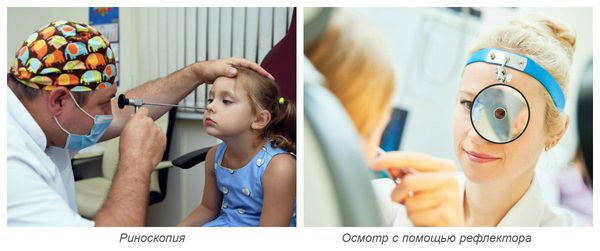
Осмотр носовых ходов осуществляется врачом при помощи риноскопа или отражающего свет рефлектора. При этом врач визуально оценивает слизистую оболочку носовых ходов: её окраску, степень отёчности, наличие повреждений, количество и характер отделяемого.
Диагностика различных видов ринита имеет свои характерные особенности:
При подозрении на острый ринит проводится дифференциальная диагностика :
Важно верно определить причину патологических изменений в области носоглотки. Это позволит правильно спланировать комплекс лечебных мероприятий.
Лечение острого ринита
Лечение острого ринита во многом зависит от его формы и направлено на следующие цели:
Для терапии острого ринита используют различные группы препаратов:
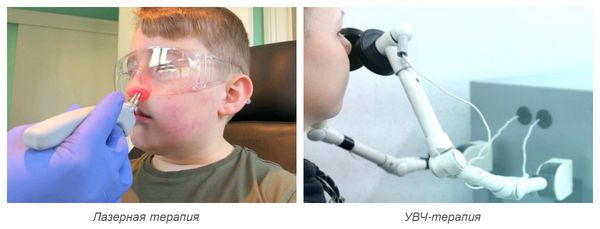
Также для лечения острого ринита используют физиотерапевтическое лечение :
Прогноз. Профилактика
При своевременной диагностике и вовремя начатом лечении острого ринита заболевание регрессирует полностью, не давая осложнений и не приводя к хронизации процесса.
К общим методам профилактики острого ринита относятся:
Рациональная антибактериальная терапия острой инфекции верхних дыхательных путей (риносинусит)
Инфекции верхних дыхательных путей (ИВДП) включают поражение слизистой оболочки респираторного тракта от полости носа до трахеобронхиального дерева, за исключением терминальных бронхиол и альвеол. В связи с тем, что большинство
Инфекции верхних дыхательных путей (ИВДП) включают поражение слизистой оболочки респираторного тракта от полости носа до трахеобронхиального дерева, за исключением терминальных бронхиол и альвеол. В связи с тем, что большинство ИВДП изначально имеют вирусную природу, потенциал применения антибактериальных препаратов (АП) ограничен. Каждый случай назначения АП должен рассматриваться индивидуально. Подобный подход предполагает выделение случаев заболевания, при которых эффект антибактериальной терапии (АТ) преобладает над еe неблагоприятными последствиями.
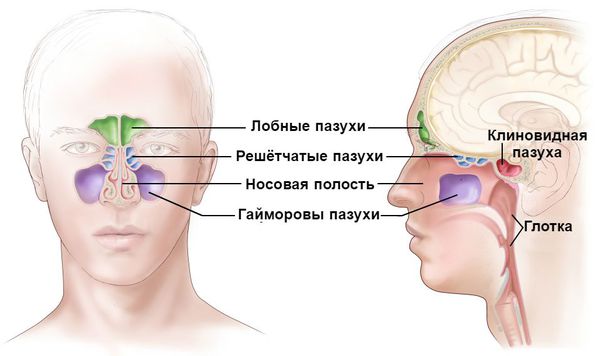
Острый синусит — частое осложнение острой респираторной вирусной инфекции (ОРВИ). Обследование пациентов с симптомами острого респираторного заболевания длительностью > 48 ч показало наличие рентгенологических признаков синусита в 87% случаев. Неизменно сопутствующий ринит делает предпочтительным использование термина «риносинусит». ОРВИ осложняются бактериальным риносинуситом в 0,5–2% случаев у взрослых и в 5–10% случаев у детей. В России, по расчетным данным, острый риносинусит ежегодно переносят около 10 млн человек, в то время как в США — около 31 млн.
Диагностика
Большинство пациентов с острым риносинуситом проходит лечение в амбулаторных условиях (исключение составляют случаи воспаления сфеноидальных пазух, поскольку возможен тромбоз кавернозных синусов). Отличительным диагностическим признаком бактериальных риносинуситов от ОРВИ, сопровождающейся экссудацией в синусах, является длительность симптоматики > 10 сут (но 10 мм/ч. При наличии трех из четырех симптомов специфичность теста составила 81% при чувствительности 66%. В то же время для такого признака, как перимаксиллярный отeк, характерна специфичность 99%. Большинство же других симптомов, выявляемых при осмотре, характеризуются низкой прогностической ценностью.
Диагностика риносинусита строится преимущественно на клинических, анамнестических и лабораторных данных. В то же время частое выявление рентгенологических признаков риносинусита при ОРВИ ограничивает возможности лучевых методов исследования. Именно поэтому рентгенография исключена из перечня рутинных методов диагностики неосложнeнных форм риносинусита. Применение лучевых методов исследования в подавляющем большинстве нецелесообразно и по причине необоснованного повышения стоимости лечения.
Классификация
Согласно методическим рекомендациям, утверждeнным комиссией по антибиотической политике при Министерстве здравоохранения РФ и Российской академией медицинских наук, Межрегиональной ассоциацией по клинической микробиологии и антимикробной химиотерапии, принята классификация, выделяющая:
В целях оптимизации лечебной тактики можно также предложить выделение следующих форм риносинуситов:
Вышеприведенные замечания к классификации были представлены в согласительных рекомендациях Американской академии оториноларингологии, Фонда хирургии головы и шеи, а также некоторых других обществ. Синусит подразделяется на четыре категории: острый (бактериальный) риносинусит, хронический риносинусит без полипов, хронический риносинусит с полипами и аллергический грибковый синусит. По мнению зарубежных специалистов, обновлeнная классификация позволяет более прицельно осуществлять лечение заболевания, однако обсуждение еe преимуществ выходит за рамки настоящей статьи.
Тактика АТ риносинусита, как и других инфекций респираторного тракта, зависит от тяжести течения заболевания и осложнений. Степень тяжести оценивается по совокупности симптомов. Например, при подозрении на орбитальные или внутричерепные осложнения течение всегда расценивается как тяжeлое, независимо от выраженности других симптомов.
По тяжести течения выделяют:
Стандартом этиологической диагностики риносинусита является бактериологическое исследование аспирата, полученного при пункции синуса. Диагностически значимый титр составляет 10 5 КОЕ/мл. Возбудителя удаeтся выделить в 60% случаев; по некоторым данным, в 20–30% случаев определяется полимикробная этиология. Последняя более свойственна подострому и хроническому течению заболевания.
Имеется тесная зависимость роли возбудителей от варианта течения заболевания: при остром риносинусите и обострении хронического риносинусита основное значение имеют Streptococcus (Str.) pneumoniae (20–35%) и aemophilus (H.) influenzae (нетипируемые штаммы, 6–26%). Более тяжeлые случаи заболевания чаще связаны со Str. pneumoniae. Гораздо реже причиной риносинусита являются Moraxella (M.) catarrhalis (и другие грамотрицательные бациллы, 0–24%), Str. pyogenes (1–3%; до 20% у детей), Staphylococcus (S.) аureus (0–8%), анаэробы (0–10%). Роль грамотрицательных бактерий (Pseudomonas aeruginosa, Klebsiella pneumoniae, Escherichia coli, Proteus spp., Enterobacter spp., Citrobacter) при остром синусите минимальна, но возрастает при нозокомиальном инфицировании, а также у лиц с иммуносупрессией (нейтропения, СПИД) и лиц, получавших повторные курсы антибактериальной терапии. Возбудителями одонтогенного (5–10% от всех случаев гайморита) верхнечелюстного синусита являются: H. influenzae, реже Str. pneumoniae, энтеробактерии и неспорообразующие анаэробы.
Терапия
АП в сочетании с назальными и/или системными противоотeчными средствами, в том числе и интраназальными стероидами и орошением слизистой носа физиологическим раствором, занимают основное место в терапии острого, а также при обострении хронического, риносинусита. Применяются антихолинергические препараты: ипратропия бромид; местные деконгестанты: оксиметазолина гидрохлорид; системные деконгестанты: фенилпропаноламина гидрохлорид; комбинация псевдоэфедрина гидрохлорид + ацетаминофен. По показаниям (например, в целях этиологической диагностики, особенно при неэффективности терапии на 3-и сутки, подозрении на микоз; при выраженном болевом синдроме, требующем декомпрессии синуса и т. д.) применяются пункция синусов и другие методы лечения.
Заблуждением является назначение (при отсутствии явных признаков аллергического риносинусита) антигистаминных препаратов, способствующих увеличению вязкости секрета и затруднению дренажа пазух. Ещe одна ошибка заключается в профилактическом назначении АП пациентам с ОРВИ в первые сутки манифестации риносинусита. Попытка предотвращения бактериальных осложнений, в том числе и со стороны синусов, лишена смысла.
Антибактериальная терапия. Главная цель АТ состоит:
В первые дни болезни, когда наиболее вероятной причиной заболевания являются вирусы, в частности респираторно-синцитиальный вирус, назначения АП не требуется. При сохранении симптомов риносинусита > 7–10 сут, у 60% пациентов можно предполагать наличие бактериальной инфекции. Именно в пределах данной группы целесообразно проведение АТ. Последняя может начинаться и раньше. Основанием для этого служит лихорадка и цефалгия, плохо поддающиеся действию анальгетиков.
При лeгком и среднетяжeлом течении острого риносинусита терапия одинаковая. Препаратом выбора является амоксициллин. Учитывая вариабельность всасывания препарата, для обеспечения качественного лечения представляется целесообразным применение микроионизированной формы, обеспечивающей постоянство абсорбции на уровне 93% (солютаб). Длительность терапии — 7–14 сут. В случае эпидемиологической значимости (предлагается > 5% от выделяемых штаммов) пенициллиноустойчивых Str. pneumoniae минимальная подавляющая концентрация (МПК) пенициллина — 0,12–2,0 мг/л, доза амоксициллина составляет 3 г/сут. В этом случае преимущество высокоадсорбируемой растворимой формы очевидно.
Если в большинстве случаев амоксициллин является адекватным средством терапии острого риносинусита, то в случае подострого течения, как и при наличии нижеперечисленных признаков, требуется применение ингибиторозащищeнных аминопенициллинов (амоксициллин/клавуланат).
К факторам, требующим применения ингибиторозащищeнных аминопенициллинов, относятся:
К альтернативным, не менее эффективным препаратам, применяемым при непереносимости аминопенициллинов, относят:
Относительно роли цефалоспоринов необходимо отметить следующее. Накапливается всe больше данных о взаимосвязи между уровнем потребления АП и уровнем резистентности микроорганизмов. В аналитическом обзоре J. Granizo продемонстрировано неблагоприятное влияние оральных цефалоспоринов на распространение резистентных к пенициллину штаммов Str. pneumoniae. Поэтому их применение, при наличии амоксициллина (амоксициллина/клавуланата) и современных макролидов, следует ограничивать случаями неэффективности АТ макролидами и непереносимости амоксициллина.
Особого внимания при планировании АТ острого риносинусита заслуживают макролиды, в частности азитромицин. Если учитывать сниженную комплаентность пациентов к препаратам, применяемым более 1 раза в сутки и сроком более 5 сут, а также относительно высокую частоту нежелательных реакций при применении ингибиторозащищeнных аминопенициллинов, препарат является средством выбора при респираторных инфекциях. Эффективность и безопасноть АТ большинства случаев «амбулаторного» риносинусита как у детей, так и у взрослых подтверждена клинической практикой. В частности, продемонстрирована одинаковая эффективность однократного (!) приема микросферической формы препарата (2,0 г) и 10-дневного курса АТ левофлоксацином. Сравнима и эффективность 3-дневного курса АТ азитромицином (500 мг/сут) и 10-дневного приeма амоксициллина/клавуланата (625 мг 3 раза в сутки). В ряде исследований показано, что азитромицин способствовал более раннему наступлению клинического улучшения и снижению стоимости лечения, что неудивительно, если учитывать наличие противовоспалительного эффекта у макролидов.
Препараты, применяемые при тяжелом течении риносинусита, вводятся внутривенно. При появлении признаков улучшения, наблюдаемого на 3–5-е сутки, практикуется переход на пероральную форму того же препарата (или амоксициллина/клавуланата при применении цефалоспоринов III поколения). Ступенчатая терапия эффективна, безопасна и позволяет сократить стоимость лечения.
Основными препаратами для лечения тяжeлых форм риносинусита являются:
При развитии осложнений со стороны центральной нервной системы (ЦНС) следует отдавать предпочтение цефтриаксону (2–4 г/сут в 2 приема) или цефотаксиму (12 г/сут в 4 приема). При развитии менингита, вызванного резистентными Str. pneumoniae (МПК ≥ 0,12 мкг/мл), дополнительно вводится ванкомицин (2 г/сут в 4 приема). Не исключено применение моксифлоксацина, однако данных, подтверждающих безопасность его применения, недостаточно.
Препараты, применяемые при неэффективности АТ
В последнее время большие надежды в лечении синуситов, вызванных пенициллиноустойчивыми (МПК > 4 мг/л) пневмококками, возлагаются на респираторные фторхинолоны (гемифлоксацин, моксифлоксацин). Активность препаратов распространяется на пенициллиноустойчивые штаммы Str. pneumoniae, β-лактамазопродуцирующие штаммы H. influenzae, M. catarrhalis, а также на атипичные и анаэробные микроорганизмы.
Как видно, спектр применяемых в лечении синуситов АП представлен весьма широко, и достаточно сложно найти ту грань, когда оправдано применение аминопенициллинов, а когда следует выбрать их ингибиторозащищeнные формы, цефалоспорины или фторхинолоны. Существенную помощь в разрешении этой проблемы могут оказать выводы контролируемых исследований и метаанализов.
По вопросам литературы обращайтесь в редакцию.
И. А. Гучев, кандидат медицинских наук
А. А. Колосов
421-й военный госпиталь МВО МО РФ, Смоленск