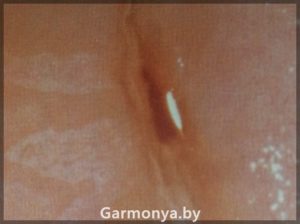
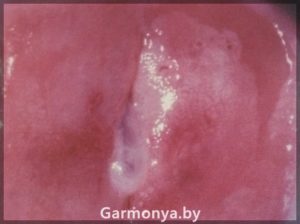
вирго в гинекологии что это
Справка о девственности
Получить справку о девственности в Москве можно в нашей медицинской клинике. После прохождения осмотра на кресле доктор выдаст требуемое заключение, которое Вы сможете принести и показать в нужном месте. Но следует иметь ввиду, что подобные справки не имеют юридической силы, т.е. не могут выступать в качестве свидетельства или доказательства ни той, ни другой заинтересованной стороной.
Осмотр на девственность
| Медицинская услуга | Цена |
| Прием, консультация врача, осмотр на кресле | 2 500 |
| Прием, консультация врача, осмотр на кресле с выдачей справки | 3 200 |
Если Вы приходите не одна, но группой в составе нескольких девушек, то цены на проверку девственности и последующую выдачу заключений о состоянии здоровья могут быть значительно ниже. Посмотрите ниже таблицу стоимости данной услуги в зависимости от количества единовременно обратившихся.
| Медицинская услуга | Количество / Стоимость ₽ | ||||
| 1 | 2 | 3-5 | 6-10 | > 10 | |
| Прием, консультация врача, осмотр на кресле | 2 500 | 2 000 | 1 500 | 1 000 | 750 |
| Прием, консультация врача, осмотр на кресле с выдачей справки | 3 200 | 2 500 | 2 000 | 1 500 | 1 000 |
Наиболее существенными пунктами этого медицинского документа стандартно обычно бывают следующие:
Что такое «Virgo»
Таким образом, если пребываете в сомнениях или просто нужно провериться на девственность, пройти осмотр и получить справку в Москве можно в нашей клинике. Деликатно, комфортно и без лишних вопросов, в том числе и анонимным образом! Запишитесь к врачу на проверку по телефону ☎ 8(495)761-1085 или напрямую онлайн запись к гинекологу на сайте за 1 минуту.
Вирго в гинекологии что это
Московский областной НИИ акушерства и гинекологии
Московский областной НИИ акушерства и гинекологии
Опыт применения полижинакса вирго в лечении девочек с неспецифическим вульвовагинитом
Журнал: Российский вестник акушера-гинеколога. 2012;12(3): 46-49
Зароченцева Н. В., Белая Ю. М. Опыт применения полижинакса вирго в лечении девочек с неспецифическим вульвовагинитом. Российский вестник акушера-гинеколога. 2012;12(3):46-49.
Zarochentseva N V, Belaia Iu M. Experience with Polygynax Virgo used in the treatment of girls with nonspecific vulvovaginitis. Russian Bulletin of Obstetrician-Gynecologist. 2012;12(3):46-49.
Московский областной НИИ акушерства и гинекологии
С целью изучения эффективности и переносимости препарата полижинакс вирго обследованы 20 девочек в возрасте от 2 до 12 лет с диагнозом неспецифический вульвовагинит. Проведено бактериоскопическое и бактериологическое обследование пациенток до лечения и после него. Лечение проводилось путем интравагинальных инстилляций полижинакса вирго в течение 12 дней. Установлено, что полижинакс вирго является высокоэффективным средством для лечения неспецифического вульвовагинита у девочек в период детства и в препубертатный период, удобен в применении, не вызывает аллергических реакций.
Московский областной НИИ акушерства и гинекологии
Московский областной НИИ акушерства и гинекологии
Несмотря на значительные достижения в области диагностики, профилактики и лечения гинекологических заболеваний в детском возрасте, воспалительные заболевания гениталий являются одной из актуальных проблем детской гинекологии и достигают 65% в структуре гинекологических заболеваний.
В последние годы возрастной состав девочек с воспалительными заболеваниями гениталий претерпел изменения. При сохраняющемся пике заболеваемости девочек в возрасте от 3 до 7 лет наметилась тенденция роста числа случаев неспецифического вульвовагинита у девочек более раннего возраста. Кроме того, отмечается явное увеличение частоты, тяжести и длительности течения вульвовагинитов у девочек [5].
В работах большинства отечественных авторов нет четкого разграничения ведения острых и хронических вульвовагинитов, однако все отмечают низкую эффективность лечения девочек с вульвовагинитом, что, вероятно, указывает на больший процент хронических форм в структуре заболевания. Более 60% вульвовагинитов имеют рецидивирующее течение.
Во времена Додерлейна существовало представление, что микрофлора влагалища представляет собой однородную и постоянную микроэкосистему. Внедрение в практику высокоинформативных методик культивирования микроорганизмов позволило доказать, что влагалище и шейка матки заселены различными микроорганизмами, которые находятся между собой в непрерывно меняющихся антагонизме и синергизме [7].
Нормальная микрофлора включает все микроорганизмы, способные выжить, сосуществовать и развиваться в конкретной физической среде, не вызывая заболевания организма. Многокомпонентность и динамичность видового и количественного состава микробиоценоза обеспечивают гибкое приспособление микроорганизмов к изменениям среды обитания. Более того, сопротивление колонизации, или колонизационная резистентность влагалища, обеспечивает стабильность нормального микробиоценоза, предотвращая заселение влагалища истинно-патогенными микроорганизмами и чрезмерное размножение условно-патогенной микрофлоры [1, 4, 7].
В работе А.С. Анкирской и соавт. [2] проведено обследование здоровых девочек. Микроскопическое исследование показало, что вагинальный эпителий в норме представлен клетками промежуточного и парабазального слоев, часто с признаками цитолиза. Ни в одном случае не выявлено лейкоцитарной реакции. У всех девочек в мазках обнаружены тяжи слизи. Микрофлора была представлена различными комбинациями грамположительных кокков, грамположительных палочек дифтероидного типа или сходных с бифидобактериями морфотипов бактероидов, гарднерелл, колиформных палочек. Общая микробная обсемененность вагинального содержимого составила 3,7-6,1 lg КОЕ/мг. Среди микроаэрофилов выделена Gardnerella vaginalis (10,5%). Факультативные анаэробы представлены в основном кокковой флорой следующих родов: Staphylococcus (78,9%), Enterococcus (10,5%), Streptococcus (78,9%). В 63,2%) случаев высевали Сorinebacterium. Кишечная палочка выявлена у 10,5% девочек. Среди строгих анаэробов ведущее место принадлежало бифидобактериям (84,2%). Одинаково часто высевали Bacteroidaceae, представленные родом Prevotella и Peptostreptococcus (26,3%). Среди коагулазо-отрицательных стафилококков доминирующим видом был Staph. simulans (46,7%). Другие виды: Staph. epidermidis (26,6%), Staph.haemolyticus (13,3%), Staph. caseolyticus (6,6%), Staph. hominis (6,6%) были выявлены реже. Следует отметить, что не было выделено ни одного штамма Staph. aureus. В группе стрептококков превалировали негемолитические негруппируемые штаммы (67%), а среди гемолитических (β-гемолиз) встречались серогруппы С и F. В 100% случаев отмечен рост микроорганизмов в ассоциации (2-5 ассоциантов).
Полученные данные свидетельствуют о том, что видовой спектр вагинального биотопа здоровых девочек мало отличается от микробиоценоза половых путей женщин репродуктивного периода, однако его особенностью являются полимикробный характер и низкий титр обсеменения. Колонизационная резистентность влагалища в этом возрасте обусловлена пролиферацией бифидобактерий.
В организме женщины поддержанию колонизационной резистентности влагалища способствует множество факторов, основными из них являются следующие:
— способность микроорганизмов удерживаться на поверхности клеток;
— конкурирование микроорганизмов за место и пищевые субстраты;
— физиологическая десквамация и цитолиз поверхностных клеток эпителия влагалища;
— фагоцитоз с помощью макрофагов и полиморфно-ядерных лейкоцитов;
— продукция антимикробных субстанций (перекисей, короткоцепочечных жирных кислот, трансферрина и опсонинов плазмы, усиливающих фагоцитарную активность клеток; лизоцима, обладающего антимикробной активностью, лизина, способствующего разрушению клеточной оболочки микроорганизмов);
— продукция стимуляторов иммуногенеза и индукция иммунного ответа и т.д. [3].
Чтобы понять, почему воспалительные заболевания вульвы и влагалища занимают столь значимое место среди гинекологической патологии у девочек, необходимо учитывать физиологические особенности детского организма. К факторам, способствующим развитию вульвовагинитов различной этиологии, можно отнести следующие.
1. Увеличение числа новорожденных девочек со сниженными адаптационными возможностями, с микроэкологическим дисбалансом влагалища вследствие наличия у матерей инфекционно-воспалительных заболеваний урогенитального тракта. В момент рождения происходит быстрая колонизация кишечника ребенка бактериями, входящими в состав интестинальной и вагинальной флоры матери. Они же определяют первичную колонизацию микробиоценоза влагалища девочек, спектр которого сохраняет относительную устойчивость первые 3 года жизни.
2. Анатомо-физиологические особенности половых путей у девочек: тонкая, легкоранимая кожа, покрывающая область наружных гениталий; выраженная складчатость слизистой оболочки влагалища и наличие большого количества вестибулярных желез; щелочная среда влагалищного содержимого; малое содержание гликогена; отсутствие палочек Додерлейна; слабая эстрогенная насыщенность.
3. Наиболее выраженная аллергизация детей в возрасте 2-3 лет.
4. Увеличение количества простудных заболеваний, энтеробиоз, детские инфекции, заболевания мочевыводящих путей, дискинезии кишечника и желчевыводящих путей, болезни печени и поджелудочной железы.
5. Недостаточные гигиенические навыки родителей и самих девочек.
К защитным механизмам сохранения микробиоценоза влагалища у девочек относятся десквамация и цитолиз поверхностных клеток эпителия влагалища, фагоцитоз, вовлечение неспецифических иммунных и гуморальных компонентов.
С учетом особенностей клинического течения выделяют:
— обострение хронического вульвовагинита.
С учетом видового состава и патогенности выявляемых микроорганизмов выделяют неспецифический и специфический вульвовагинит.
Неспецифический вульвовагинит развивается на фоне различных заболеваний или повреждающих воздействий:
— на фоне хронических воспалительных заболеваний уха, горла, носа, заболеваний дыхательной и мочевыделительной систем, дисбактериоза кишечника;
— атопический вульвовагинит (аллергического генеза);
— на фоне системных экстрагенитальных заболеваний (сахарный диабет, гепатохолецистит, лейкоз, гиперкортицизм);
— на фоне выпадения или снижения функции яичников;
— бактериальный вагиноз на фоне механических, химических и термических повреждений вульвы и влагалища;
— на фоне глистной инвазии;
— вследствие наличия инородного тела;
— на фоне красного плоского лишая;
— на фоне склеродермии или дистрофии вульвы (склероатрофического лихена).
Специфический вульвовагинит обусловлен воздействием патогенных микроорганизмов и вирусов:
— папилломатоз и кондиломатоз вульвы и влагалища;
— на фоне детских вирусных инфекций (корь, скарлатина, дифтерия, ветряная оспа).
Основную группу составляют бактериальные неспецифические вульвовагиниты. Наиболее распространенными микроорганизмами, выявляемыми у девочек с вульвовагинитами, являются коагулазоотрицательные стафилококки, стрептококки, энтерококки, коринебактерии, кишечная палочка, гарднереллы. В 20-30% случаев причиной развития инфекционного вульвовагинита являются ассоциации аэробных и анаэробных микроорганизмов.
Клинические проявления вульвовагинита характеризуются наличием болей в области вульвы, ощущением жжения после мочеиспускания, зудом, дискомфортом в области наружных половых органов, местными катаральными проявлениями от минимальной пастозности вульвы до разлитой гиперемии и инфильтрации, наличием изъязвлений в области вульвы.
Диагностика вульвовагинитов основывается на тщательном сборе анамнеза, анализе жалоб пациенток. Степень выраженности воспалительных процессов устанавливается врачом после детального гинекологического обследования. При осмотре оценивается состояние вульвы, влагалища, уретры, области вокруг анального отверстия. Обязательным при вульвовагинитах любой этиологии является бактериологическое исследование отделяемого из влагалища и поверхности вульвы.
Для лечения вульвовагинитов разработано большое количество схем, однако добиться полного излечения без дальнейшего рецидивирования процесса удается не всегда. Длительное применение антибактериальных препаратов в составе данных схем изменяет индигенную микрофлору, обусловливая увеличение количества устойчивых к действию антибиотиков штаммов.
Материал и методы
Исследование проводилось на базе консультативно-диагностического отделения МОНИИАГ. В исследование были включены 20 девочек в возрасте от 2 до 12 лет с диагнозом неспецифический вульвовагинит.
1-ю группу составили 5 девочек в возрасте от 2 до 8 лет с диагнозом вульвовагинит периода детства, с преимущественными признаками вульвита; 2-ю группу составили 15 девочек в возрасте от 8 до 12 лет до наступления менархе с диагнозом вульвовагинит препубертатного периода.
Критериями исключения из исследования явились:
— заболевания органов малого таза, требующие применения системных антибактериальных препаратов;
— наличие специфических возбудителей (гонококк, хламидии, трихомонады, герпес);
— инородное тело влагалища.
Комплексное обследование пациенток включало оценку жалоб, гинекологический осмотр, микроскопию мазка до и после лечения, культуральное исследование.
Все пациентки обратились с жалобами на выделения из половых путей; зуд и жжение наружных половых органов наблюдались у 16 (80,0%) пациенток, дизурические явления отмечались у 7 (35,0%).
Лечение проводилось путем применения интравагинально в виде инстилляций полижинакса вирго в течение 12 дней.
Полижинакс вирго оказывает поливалентное терапевтическое действие за счет двух бактерицидных антибиотиков (неомицин, полимиксин В), а также нистатина, геля диметилполисилоксана и лечебных компонентов масла сои. Аминогликозидный антибиотик неомицин имеет широкий спектр действия, активен в отношении большинства грамположительных и грамотрицательных микроорганизмов, а также коринебактерий, Staph. aureus, M. tuberculosis, Enlerococcus fecalis, E. сoli, Enterobacler aerogenes, Gemofilus influenca, Proteus vulg., Ureaplasma ureal.
Результаты и обсуждение
Состав микробиоценоза и степень обсемененности влагалища у обследованных девочек до лечения и после него отражены в табл. 2. 
При контрольном обследовании девочек обеих групп отмечалось значительное уменьшение степени обсемененности Staphylococcus, Streptococcus, Enterobacteriaceae и E. coli и грибов рода Candida через 6 дней терапии. Через 12 дней лечения микробный состав соответствовал норме. В то же время применение полижинакса вирго не оказало негативного влияния на содержание лакто- и бифидобактерий. При применении препарата аллергические реакции не наблюдались ни у одной больной.
Выводы
1. Проведенное исследование показало, что полижинакс вирго является высокоэффективным средством для лечения неспецифического вульвовагинита у девочек в период детства и в препубертатный период.
2. Грушевидная форма упаковки препарата полижинакс вирго удобна для инстилляций во влагалище лекарственных средств и оптимальна для применения у девочек.
3. При применении полижинакса вирго аллергические реакции не наблюдались ни у одной пациентки.
4. Более эффективным оказалось проведение лечения в течение 12 дней.
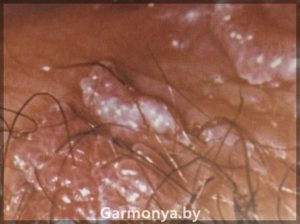
Папилломавирусная инфекция в гинекологии.
Проанализировав частые вопросы наших пациентов и актуальность проблемы роста заболеваемости ВПЧ ассоциированных заболеваний, предлагаем Вам, дорогие посетители нашего сайта, информацию о папилломавирусной инфекции (ПВИ).
ПАПИЛЛОМАВИРУСНАЯ ИНФЕКЦИЯ — БИЧ ХХI века.
Вирус папилломы человека (ВПЧ) не является нормальным представителем биотопа влагалища и относится к патогенным микроорганизмам. Установлено, что существует более 150 типов папилломавирусов, и около 40 типов могут инфицировать слизистую половых органов. На сегодняшний день заболевание вирусом папилломы — одна из самых распространенных проблем, как в гинекологии, так и в урологии.
Каждый тип ВПЧ воздействует на свою ткань, т.е. обладает типом и тканеспецифичностью. Именно от типа вируса зависит течение и симптомы заболевания.
Вирус папилломы человека провоцирует ряд гинекологических заболеваний: урогенитальные кондиломы, хронические цервициты, дисплазии вульвы, влагалища, шейки матки. К тому же, папилломавирусы могут вызвать рак шейки матки, рак вульвы и влагалища. Однако не всегда наличие вируса папилломы ведет к развитию этих опасных заболеваний, огромную роль играет общее состояние защитных механизмов организма, наличие различного рода гинекологических и соматических заболеваний, уровень вирусной нагрузки и тип папилломавируса.

В большинстве случаев ВПЧ передается половым путем. При этом, использование презервативов снижает, но полностью не исключает угрозу заражения данной инфекцией.
При профилактических гинекологических осмотрах не проводится специфического анализа на ВПЧ в государственных органах здравоохранения.
Врач может заподозрить наличие ВПЧ-инфекции по результатам онкоцитологического исследования. Тогда для выявления вируса папилломы рекомендуется проводить специальное обследование методом полимеразной цепной реакции (ПЦР). При данном исследовании определяется наличие папилломавирусов, устанавливается их тип.
Обследование на ВПЧ рекомендуется проходить всем женщинам, особенно при наличии эрозии шейки матки, цервицита, аногенитальных кондилом, папиллом, при изменении в онкоцитологическом мазке, при смене полового партнера, специфическом зуде наружных половых органов и исключении кандидоза и половых инфекций.
Нужно ли лечить партнера? Обследовать — да. При наличии ВПЧ лечение проводится совместно с половым партнером, несмотря на то, что для мужчин данная инфекция не представляет такого серьезного риска, как для женщин. Это уменьшает вероятность реинфекции, обуславливает успешность лечения.
Какие типы ВПЧ встречаются?
По данным масштабного скринингового исследования Lorincz I и соавт. установлены наиболее часто встречаемые типы ПВИ гениталий, которые распределены в группы низкого, среднего и высокого онкогенного риска:
-Низкого онкогенного риска: с 42 по 44, 6 и 11 типы;
-Среднего риска: 31 и 33, 51 и 35, 52 и 58 типы;
-Высокого риска: 16, 18, 31, 33, 35, 39, 45, 52, 56, 58, 59, 68, 73, 82 типы.
Период инкубации
Инкубационный период папилломовирусной инфекции может варьироваться от нескольких недель до нескольких лет.
ВПЧ может иметь латентный характер, т. е. протекать без видимых симптомов.
Большой процент заразившихся, особенно молодых женщин (от 60 до 90%), склонны к самоизлечению за 6-12 месяцев. У других заболевание может переходить в хроническую форму с вероятным развитием злокачественных процессов.
За всю свою жизнь человек инфицируется несколькими типами ВПЧ. Определенные факторы пробуждают активность ВПЧ, и тогда болезнь переходит в фазу клинических проявлений.
Период клинических проявлений: по ряду причин после латентного периода в геноме ДНК выполняется реализация закодированной информации, и клетки эпителия начинают делиться. В этот период пациентки могут предъявлять жалобы на усиление белей, зуд, визуализацию клинических признаков заболевания, например, появление кондилом и папиллом. Появляются и констатируются врачом гинекологом кольпоскопические и / или вульвоскопические признаки заболеваний. В помощь врачу является цитология из шейки матки и ПЦР исследования на ВПЧ и сопутствующие половые инфекции.
Пути заражения и передачи папилломавирусной инфекции
Наиболее возможным путем передачи ВПЧ является прямой контакт кожных покровов или слизистых оболочек. Вероятность заражения вирусом напрямую обусловлена количеством половых партнеров: при одном партнере у женщин возбудитель обнаруживается в 17-21% случаев, при 5 партнерах — в 70-80% случаев.
— Традиционный половой контакт — основной путь инфицирования, а папилломавирусная инфекция является инфекцией, передаваемой половым путем.
— Нетрадиционный половой контакт: заражение партнеров возможно также при нетрадиционных контактах (гомосексуальный, аногенитальный, оральный).
-Возможен контактный путь передачи (прикосновениях, генитальные ласки).
-Контактно — бытовой путь: через предметы личного пользования (полотенца, мочалки), в общественных местах (бани, бассейны, душевые).
-Вертикальный путь — возможно заражение во время родов через естественные родовые пути от матери ребенку (при наличии кондилломатоза половых путей у роженицы и активности вируса папилломы человека). В таких ситуациях у детей возможно развитие вестибулярного папилломатоза гортани. Согласно статистических данных риск заражения ребенка составляет менее 3%.
-Имеются случаи инфицирования врачей, медицинского персонала, производящего лазерное и радиоволновое лечение у больных с ВПЧ, с последующим развитием у них папилломатоза конъюнктивы и гортани.
По результатам IARC (2014 г.), в 98% случаев заболеваний рака шейки матки в мире обнаруживаются всего 13 типов ВПЧ. Наиболее опасными (67-93% случаев рака) являются вирусы типов 16 и 18.
Появление остроконечных кондилом и папиллом на слизистой ротоглотки, слизистой шейки матки, прямой кишки вызвано папилломовирусами 6 и 11, 16 и 13, 18, 33 и 31 типов, а также 35 типом.
Факторы риска заражения и развития заболевания
— ранняя половая активность;
— многочисленные половые партнеры;
— наличие сопутствующих скрытых половых инфекций;
— хронические воспалительные процессы органов малого таза;
— частые аборты, травматизация шейки матки;
— нарушение микробиоценоза влагалища;
Контингент женщин для обследования на ВПЧ
— женщины с большим количеством (более 5) половых партнеров и рано начавшие сексуальную активность;
— женщины с жалобами на бели, зуд в интимной зоне;
— женщины с любого рода образованиями шейки матки;
— женщины с кондиломами и папилломами на наружных половых органах;
— женщины, имеющие факторы риска ПВИ;
— женщины, имеющие половых партнеров с ВПЧ.
Формы заболевания
Разные формы вируса вызывают следующие клинические формы:
-генитальные кондиломы; 
-Дисплазия шейки матки, вульварная, цервикальная, влагалищная дисплазия;
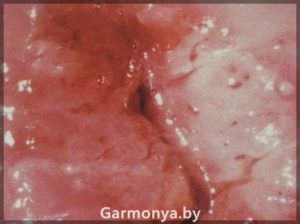
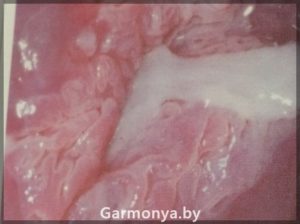
-рак шейки матки; 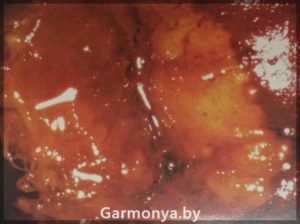
-опухоли влагалища и перианальной области (карцинома, вызванная 45 типом); 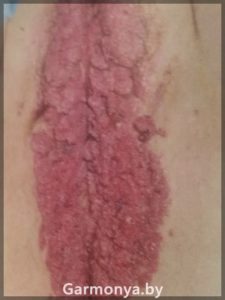
-образование остроконечных кондилом на коже и слизистых половых органов и мочевыводящих путей.
Диагностика
Диагностика заболевания, прежде всего, базируется на жалобах больного и выявленной патологии. При наличие подозрений на патологию шейки матки исключаются половые инфекции, выполняется вульво- и кольпоскопия шейки матки. Выполняется цитологическое исследование слизистой экто- и эндоцервикса шейки матки, бактериоскопическое исследование биологического материала.
При обнаружении дисплазии шейки матки спектр диагностических исследований расширяется. Требуются биопсия шейки матки, кюретаж цервикального канала и ряд дополнительных исследований, регламентирующихся протоколами Министерства здравоохранения.
Нужно обратить внимание на то, что все женщины с подозрением на ПВИ, как и мужчины, обязательно должны пройти обследование на сифилис, СПИД, гепатит В и С. В сомнительных случаях обследование крови на сифилис необходимо повторить.
Современный взгляд на проблему лечения ВПЧ
Папилломавирусная инфекция (ПВИ) так часто встречается и последствия ее настолько значительны, что, принимая во внимание расходы на её диагностику и лечения всех возможных патологий, например, в США ее относят к самой дорогостоящей инфекции после СПИДа. Стоимость капиталовложений на проведение исследований и лечение ВПЧ составляет в районе 1,6-6 млрд. долларов в год.
На сегодняшний день специфических препаратов для лечения папилломавирусной инфеккции не создано. Процессы создания и внедрения вакцин еще не завершились полным успехом. Открытие роли ВПЧ также привело в какой-то мере к всплеску гиперлечения. Однако развитие новых технологий позволяет сегодня подобрать уже более грамотную индивидуальную и щадящую методику лечения для каждой конкретной пациентки.
Вероятность самопроизвольного «очищения» от ВПЧ-носительства и возможность самостоятельного излечения склоняет ряд исследователей к наблюдению, особенно у подростков. Но в каждом конкретном случае патологии своя тактика.
Лечение папилломавирусной инфекции у женщин
Существует мнение, что ВПЧ инфекцию излечить нельзя и, соответственно, нет смысла проводить терапию. Это заблуждение. Полностью устранить из организма вирус мы можем на этапе вирусоносительства (до внедрения ВПЧ в клетки). Но даже если существует интегрированная форма ВПЧ (ВПЧ успел внедриться в клетки) лечение должно проводиться, так как это снизит вирусную нагрузку, уменьшит риск развития дисплазии и онкологических заболеваний шейки матки.
Современные возможности лечения папилломавирусной инфекции у женщин включают:
-деструкцию экзофитных образований (кондилом) и атипически измененного эпителия (эрозия, дисплазия шейки матки);
-цитотоксические препараты ( подофиллотоксин, блеомицин,5-фторурацил);
-иммунокорригирующие средства (интерфероны, синтетические иммуномодуляторы, иммуноглобулины и т.д.);
— фотодинамическую терапию (На поверхность патологических образований вносят фотосенсибилизирующее вещество. Под действием определенного спектра света в пораженной ткани происходит трансформация этого спектра и последующий выброс активных форм кислорода, которые разрушают нездоровые клетки);
— профилактическую вакцинацию до вступления в половую жизнь;
— неспецифические средства (антиоксиданты, индолы).
С помощью деструктивных методов можно избавиться от очага поражения.
Локальное лечение деструктивными методами включает в себя электролечение, криолечение, лазеротерапию, химиокоагуляцию и радиоволновое лечение.
В медицинском центре Гармония врачи гинекологи кроме медикаментозного лечения ВПЧ, используют радиоволновую терапию для лечения патологии шейки матки, в том числе и вирусной этиологии.
В настоящее время данный метод признан наиболее передовым. Выполняется лечение шейки матки безболезненно и бескровно. Радиоволновой метод терапии не оставляет стриктур и ожогов на шейке матки и слизистой половых губ при наличии кондилом. Радиоволновой метод терапии может быть рекомендован, в том числе нерожавшим женщинам, при наличии показаний. РВТ процедуры выполняются с помощью американского аппарата Сургитрон.
В заключение хотелось бы отметить, что чем раньше обнаруживается заболевание, тем более эффективны будут любые лечебные мероприятия.
Дорогие женщины берегите свое здоровье, будьте внимательны к себе!
Папилломавирусная инфекция у мужчин
За последние годы проблема заболевания раком половых органов и анальной области мужчин стала крайне актуальной. Связь с ВПЧ вышеупомянутых недугов научно доказана.
Вирус папилломы человека у мужчин определяется в 40-60% случаев, если их половыми партнерами являются женщины с ВПЧ. При этом выявляются те же штаммы вируса, что и у инфицированных пациенток или половых гомосексуальных партнеров, а в 75% на коже и слизистых проявляются характерные признаки инфекции. Болезнь провоцирует снижение иммунного статуса практически во всех случаях.
Необходимо отметить, что необследованный половой партнер – фактор риска возобновления заболевания или реинфекции.
Контингент мужчин для обследования на ВПЧ
— сексуально активные мужчины с большим количеством (более 5) половых партнерш или половых партнеров у гомосексуальных пар и рано начавшие половую жизнь;
— мужчины с жалобами на выделения из полового органа, анального канала, зуд;
— мужчины с любыми образованиями на половом члене и прямой кишке;
— мужчины с кондиломами и папилломами ;
— мужчины, имеющие факторы риска ПВИ;
— мужчины, имеющие инфицированных половых партнеров или партнерш.
В медицинском центре Гармония обследование на половые инфекции и ВПЧ можно выполнить без направления врача, без предварительной записи в кабинете № 1 в Жодино и кабинете № 4 в Борисове с 8.30-19.00.
Перед исследованием не мочиться 2-3 часа, не использовать антибактериальные средства 1 мес.
Время забора крови 8.30-12.30 в процедурном кабинете № 1 в Жодино и процедурном кабинете № 4 в Борисове.
Дополнительную информацию можно получить по нашим контактным телефонам у администраторов медицинского центра.