вертикальная цервикалгия что это
Вертеброгенная цервикалгия — лечение в Санкт-Петербурге
Статья опубликована: 17.09.2015
Синдром вертеброгенной цервикалгии может сопровождать различные заболевания и состояния и иметь различные клинические проявления. В классическом понимании вертеброгенная цервикалгия – это появление боли в шее, которая связана с заболеваниями позвоночника или воздействием на шейный отдел позвоночного столба ряда негативных факторов.
На самом же деле состояние проявляется не только болью в шее, но и появлением целого ряда других симптомов, среди которых ограничение подвижности в шейном отделе позвоночника, чувство напряжения в затылке и шее, ощущение скованности и дискомфорта.
Проявления и причины вертеброгенной цервикалгии
Боль в шее и другие клинические симптомы, характерные для этого патологического синдрома, могут носить различный характер и быть как сильно выраженными, так и проявляться довольно слабо, не доставляя больших неудобств пациенту.
Вегетативная дисфункция, головокружение, шум в ушах и другая неврологическая симптоматика могут как иметь место при вертеброгенной цервикалгии, так и отсутствовать, все зависит от причин появления этого синдрома и степени выраженности изменений в позвоночнике.
Иными словами клинические особенности могут быть различными, они не дают возможности поставить диагноз и определять направления и объем терапии, а позволяют лишь заподозрить наличие той или иной патологии и назначить необходимое обследование с целью постановки правильного диагноза и дальнейшего определения тактики лечения.
Важно определить причину появления боли в шее, чтобы правильно оценить состояние пациента, подобрать комплексную терапию и прогнозировать эффективность лечения.
Причиной цервикалгии вертеброгенного генеза чаще всего являются следующие состояния:
В то же время боль в шее может быть связана с переохлаждением, неправильной позой во время сна, сильным напряжением мышц шеи во время работы, избыточной нагрузкой в ходе тренировок. Боль в шее и затылке может быть связана даже с повышением артериального давления и не иметь никакой взаимосвязи с позвоночником, поэтому крайне важно определить истинную причину появления цервикалгии, а не просто пытаться устранить боль.
Насколько опасна цервикалгия
Опасно ли появление боли в шее, либо на нее можно не обращать внимания, особенно если болевой синдром выражен несильно? На самом деле даже боль вызванная переохлаждением может доставлять очень много неудобств и потребует длительного лечения, не говоря уже о болевом синдроме, который вызван изменениями в позвоночнике.
Кроме этого, ревматическая, дегенеративно-дистрофическая или любая другая патология позвоночника может быстро прогрессировать и вести к ухудшению состояния, поэтому своевременное обследование, постановка правильного диагноза и эффективное лечение важно в любом случае, вне зависимости от того, вызвана цервикалгия сном в неудобном положении или остеохондрозом.
Подходы к лечению при цервикалгии
Терапия при цервикалгии предполагает использование комплексного подхода. При этом курс обезболивающих препаратов должен быть максимально сжатым ввиду высокой вероятности развития негативных побочных эффектов в ответ на прием нестероидных противовоспалительных препаратов.
В то же время даже длительное применение обезболивающих средств не позволяет добиться должного результата в лечении цервикалгии, вызванной изменениями в позвоночнике. Очень большое значение для достижения желаемого эффекта имеет применение мануальной терапии и массажа, обязательной является лечебная физкультура, по показаниям должны применяться иглорефлексотерапия и физиотерапия.
В клинике Позвоночника доктора Разумовского используется только комплексный подход к терапии, применяются современные методики воздействия, которые проводятся высококвалифицированными специалистами, а медикаментозная терапия, по возможности, ограничивается короткими курсами.
Использование современных методик диагностики и комплексное лечение позволяет нам воздействовать на причины и механизмы развития патологического процесса и добиваться прекрасных результатов в лечении вертеброгенной цервикалгии.
Что такое цервикалгия? Причины возникновения, диагностику и методы лечения разберем в статье доктора Новиков Ю. О., остеопата со стажем в 40 лет.
Определение болезни. Причины заболевания
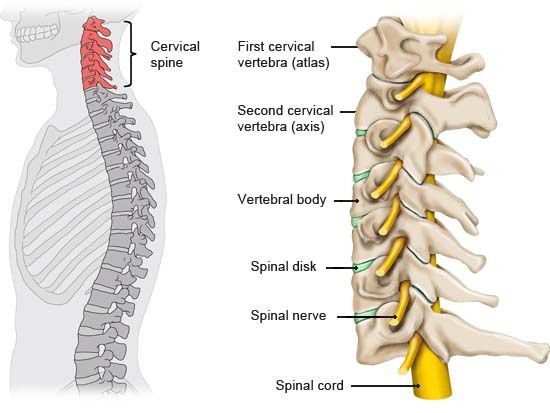
Цервикалгия (Cervicalgia) — это боль в шейном отделе позвоночника. Чаще всего она связана с дистрофическими изменениями позвоночника при остеохондрозе и спондилоартрозе, которые возникают вследствие дегенерации диска и дугоотростчатых суставов, а затем в процесс вовлекаются тела смежных позвонков, связочный аппарат, мышечная и нервная система. Цервикалгия широко распространена среди молодых людей трудоспособного возраста.
Причины дистрофических изменений диска и дугоотростчатых суставов:
Цервикалгия у детей
Боли в шее и спине возникают примерно у четверти детей, из них 20 % случаев приходится на цервикалгию. Чаще всего она вызвана родовой травмой, которая привела к развитию кривошеи.
Провоцирующим фактором цервикалгии у детей могут стать занятия некоторыми видами спорта, например гимнастикой, дзюдо и карате, а также прыжки на батуте и активные игры с кувырками.
Кроме того, у ребёнка может болеть шея, если он много времени проводит за компьютером. Особенность цервикалгии у детей — голова заметно отклоняется в сторону, противоположную поражению.
Симптомы цервикалгии
Компрессионный вариант вертебрального синдрома характеризуется острой, «стреляющей» болью, возникающей после физической нагрузки, уменьшающейся в покое и усиливающейся при кашле, чихании. Вертебральные деформации резко выражены, как правило, со сколиотическим компонентом, отмечается значительное напряжение паравертебральных мышц и значительное ограничение движений в шейном отделе позвоночника. Симптомы «натяжения» резко выражены.
Дисфиксационный вариант вертебрального синдрома характеризуется болью, возникающей в процессе статико-динамических нагрузок, гипермобильностью в пораженном сегменте, отсутствием выраженной миофиксации на этапе прогрессирования обострения, а на этапе регрессирования — увеличением степени выраженности миофиксации с одновременным уменьшением объема движений.
Дисгемический вариант вертебрального синдрома характеризуется болью и дискомфортом в шейном отделе позвоночника в покое, уменьшением вертебральных деформаций, напряжения паравертебральных мышц и ограничения объема движений после физической нагрузки, а также болезненностью при пальпации мышц в области нескольких сегментов.
Асептико-воспалительный вариант характеризуется болью с чувством скованности, которая проходит после движений и обычно исчезает к вечеру, максимальным напряжением паравертебральных мышц, вертебральными деформациями и ограничением движения по утрам и минимальным — по вечерам, гиперестезией в области шейного отдела позвоночника, выявлением при пальпации болезненности суставных структур не только пораженного отдела позвоночника, но и расположенных рядом отделов.
У больных с цервикалгией ведущими являются болевой синдром от ощущения дискомфорта до резко выраженного и ограничение объема движений в шейном отделе позвоночника. Более чем у половины отмечается сглаженность шейного лордоза. Тонус мышц повышен, чаще поражаются короткие затылочные мышцы, лестничные и разгибатели шеи. При мануальном тестировании определяются функциональные блокады преимущественно краниоцервикального перехода и нижнешейного отдела позвоночника.
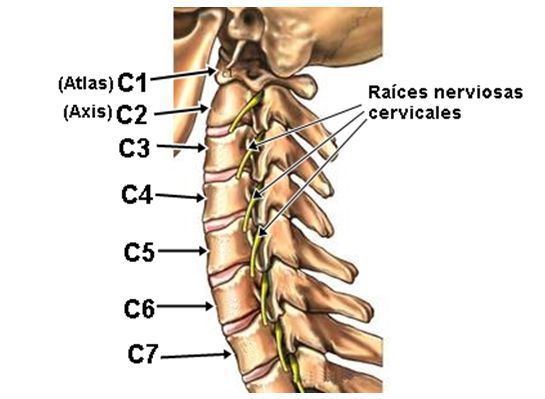
При локализации процесса в верхнешейном отделе боль распространяется на затылок и подсосцевидные области шеи, чувствительные расстройства выявляются в зоне иннервации корешков С1–С4. Чаще, однако, отмечаются корешковые синдромы в наиболее подвижном нижнешейном отделе позвоночника.
Шейные болевые синдромы также характеризуются вегетативными нейрососудистыми и трофическими нарушениями. На течение заболевания большое влияние оказывает степень выраженности синдрома вегетативной дистонии. У таких больных заболевание имеет более тяжелое и затяжное течение с частыми рецидивами, выраженность биомеханических нарушений и особенно сегментарных вегетативных проявлений значительно выше, тогда как у больных с невыраженным СВД заболевание чаще носит регредиентный характер. Длительное течение болевых синдромов способствует формированию еще более выраженного СВД и повышению симпатического тонуса.
Патогенез цервикалгии
Основным звеном патогенеза шейных болевых синдромов можно считать хроническую микротравму, которая приводит к рассогласованию процессов метаболизма хрящевой ткани. В результате уменьшается содержание гликозаминогликанов, нарушается обмен хондроцитов и матрикса хряща, структуры коллагена, способствуя ослаблению фиксационных свойств межпозвонкового диска и вызывая раздражение рецепторов синувертебрального нерва.
Раздражение синувертебрального нерва также может происходить из-за:
Классификация и стадии развития цервикалгии
В Международной классификации болезней (МКБ-10) цервикалгия обозначается кодом M54.2.
Для практического здравоохранения наиболее актуальна классификация И. П. Антонова (1985), которая рассматривает шейные болевые синдромы с позиций спондилогенной теории развития и выделяет рефлекторные синдромы:
При постановке диагноза предлагается также отмечать:
Диагностика цервикалгии
В диагностике цервикалгий шейного отдела позвоночника широко применяются нейроортопедические методы, с помощью которых можно оценить функциональное состояние позвоночника — нарушения осанки, походки, мышечно-тонические реакции (изменения статики и динамики позвоночника, сглаженность шейного лордоза, гиперлордоз, сколиоз, ограничение активных движений, контрактуры и ригидность мышц).
С помощью неврологического обследования проводится топическая диагностика, чтобы определить, как и в какой степени поражена нервная система, выяявляются нарушения чувствительного, двигательного, вегетативного и рефлекторного характера. Для объективизации динамики состояния больных используют визуально-аналоговую шкалу, позволяющую оценить субъективные ощущения боли в процессе лечения. Cостояние скелетных мышц оценивается как пальпаторно, так и при помощи аппаратной миотонометрии для объективизации состояния мышечного тонуса и его оценки в процессе лечения.
Выраженность сколиоза на шейном уровне оценивается по 2-м степеням:
Для определения степени выраженности дистрофических изменений, дифференциальной диагностики с другими заболеваниями позвоночника, оценки функционального состояния связочного аппарата и степени поражения межпозвонкового диска используют рентгенологический метод.
Часто выраженность клинических проявлений заболевания не зависит от степени рентгеноморфологических изменений. Более информативными являются методы рентгенографии с использованием контрастных веществ:
В диагностике сосудистых нарушений при цервикокраниалгиях могут быть использованы радиографические и ангиографические методы обследования. Однако данные методы обследования должны применяться с осторожностью только по показаниям вследствие возможных осложнений. [10] [13] При помощи компьютерной томографии выявляются изменения дисков, что позволяет ограничить использование миелографии. Большие преимущества КТ имеет в выявлении боковых грыжевых выпячиваний. Кроме того, при проведении КТ на одном и том же приборе можно с помощью денситометрии четко обнаружить уменьшение плотности тел позвонков при начинающихся остеосклерозе и остеопорозе. [7] МРТ исключительно важна для диагностирования поражений спинного мозга, шейных корешков и позвоночных артерий без воздействия ионизирующего излучения. С помощью нее можно точно определить расположение мягких грыж дисков, остеофитов, выявить компрессию нервного корешка, с высокой достоверностью определить уровень и характер поражения. В последние годы МРТ также используется как новый неинвазивный метод диагностики сосудистых поражений.
При помощи магнитно-резонансной ангиографии изображения сонных и позвоночных артерий и их ветвей получаются без артефактов от костных структур, что особенно важно при исследовании позвоночных артерий, проходящих почти на всем протяжении в костных каналах. С использованием спецаппаратуры можно добиться точной трехмерной визуализации, не прибегая к использованию контрастных веществ. При помощи специальных методик можно количественно определить кровоток. [19] [22]
Сонографический метод занимает определенное место в диагностике цервикокраниалгий, выгодно отличаясь от других методов доступностью, отсутствием лучевой нагрузки и ограничений по частоте использования в реальном времени.
Функциональная эхоспондилография позволяет в реальном времени определять стабильность позвоночно-двигательного сегмента и смещение позвонков относительно друг друга. [24] [29] В определении гемодинамически значимых окклюзирующих поражений внутренней сонной, общей сонной, подключичной артерий и плечеголовного ствола, а также сосудов верхних конечностей при шейных болевых синдромах имеет большое значение метод ультразвуковой доплерографии, при помощи которого можно определить степень нарушения проходимости просвета сосуда, деформации, аномалии развития, артериальные и венозные аневризмы, вазоспазм. [30]
Для оценки сократительных свойств мышц при рефлекторных и нейродистрофических проявлениях заболевания, качественной и количественной оценки локальных дистрофических изменений мышц, дифференциальной диагностики спондилогенной патологии с другими нозологическими формами используется электромиография. [3] При электроэнцефалографическом (ЭЭГ) обследовании может определяться активирующее влияние ретикулярной формации ствола мозга на корковую биоэлектрическую активность в связи с постоянной болевой импульсацией, что проявляется уплощением ЭЭГ. [18]
Лечение цервикалгии
Восстановительное лечение ШБС должно быть своевременным, комплексным, дифференцированным и проходить с учетом патогенетических механизмов, выраженности болевого синдрома, особенностией течения заболевания и этапов обострения.
Медикаментозное лечение цервикалгии
Основная задача медикаментозной терапии — устранить острую боль и не дать ей стать хронической. Для этого назначаются нестероидные противовоспалительные препараты (НПВП), как правило в форме таблеток. Терапевтический эффект НПВП достигается при регулярном приёме средних и высоких доз.
Инъекционные НПВП показаны для быстрого ослабления сильной боли, которая длится более трёх дней.
НПВП в виде мазей, гелей и пластырей используются при слабой или умеренной скелетно-мышечной боли и сопутствующих болезнях, ограничивающих системный приём НПВП.
Важно знать, что приём Ибупрофена в высоких дозах (> 1200 мг) снижает эффективность бета-блокаторов, диуретиков и ингибиторов ангиотензинпревращающего фермента.
При низком кардиоваскулярном риске и отсутствии патологий ЖКТ назначаются классические неселективные средства, например Кетонал и Диклофенак. Более безопасными считаются селективные ингибиторы ЦОГ-2: Мелоксикам и Целекоксиб.
При умеренном и высоком кардиоваскулярном риске предпочтительны Напроксен, Кетопрофен и Целекоксиб. Риск сердечных и тромбоэмболических осложнений возникает при непрерывном приёме как неселективных, так и селективных НПВП в высоких дозах в течение 6 – 12 месяцев.
Если боль вызвана гипертонусом мышц, в комбинации с НПВП применяются миорелаксанты (Толперизон, Тизанидин, Баклофен).
Обезболивающее действие усиливают комплексные витамины, в состав которых входит В1, В6, В12 в высоких дозах. Их сперва применяют инъекционно, затем в виде таблеток. Для воздействия на сосудистые нарушения назначаются вазоактивные средства и венотоники.
При радикулопатиях и хроническом болевом синдроме применяются антиконвульсанты (Габапентин и Прегабалин) и антидепрессанты (Амитриптилин, ингибиторы обратного захвата серотонина и норадреналина). Эти же препараты применяются при центральной сенситизации, которая развивается при постоянной боли. При нейропатическом болевом синдроме может назначаться Келтикан (БАД).
При сочетании хронической скелетно-мышечной боли с тревожно-депрессивными расстройствами назначаются антидепрессанты, предпочтительны трициклические антидепрессанты (Амитриптилин) и селективные ингибиторы обратного захвата серотонина и норадреналина: Дулоксетин, Венлафаксин и Милнаципран.
Физиотерапия
Неотъемлемой частью комплексного лечения цервикалгий шейного отдела является физиотерапия, так как она обладает широкими возможностями воздействия на ведущие звенья патогенеза и активации саногенетических реакций, положительно влияя на организм в целом, не давая аллергических реакций. У физиотерапии значительно снижены и менее выражены побочные эффекты по сравнению с терапией лекарственными средствами, используются почти все виды физиотерапии, включая и природные методы лечения. [26]
Так, чтобы купировать болевой синдром, используются:
Выраженным противовоспалительным и рассасывающим действием обладает УВЧ-терапия, используемая в острой и подострой стадиях заболевания, при длительном хроническом процессе успешно применяется парафиноозокеритотерапия. Это усиливает иммунологические процессы, стимулирует функции ретикуло-эндотелиальной системы, улучшает трофические и репаративные процессы в тканях, микроциркуляцию, а также имеет анальгезирующий и спазмолитический эффект.
Лазерное излучение обладает противовоспалительным и болеутоляющим действием, особенно инфракрасный лазер. Кроме того, лазерное излучение способствует нормализации нарушенной микроциркуляции, активизации трофических процессов в очаге воспаления, уменьшению отека тканей, стимуляции процессов регенерации в нервной ткани, благоприятно влияя на восстановление возбудимости и способствуя замедлению дальнейшей дегенерации хрящевой ткани.
Ультразвук и ультрафонофорез лекарственных веществ оказывают наиболее выраженное стимулирующее действие на процессы восстановления, так как влияют на трофические и адаптационные функции организма, имеют рассасывающий, противовоспалительный, спазмолитический, фибролитический, гипосенсибилизирующий, а также выраженный анальгезирующий эффект. Специфичность действия ультрафонофореза зависит от фармакологического действия вводимого лекарственного вещества. Так, фонофорез гидрокортизона целесообразнее применять при асептико-воспалительном механизме вертебрального синдрома, а эуфиллина или ганглерона — при сосудистых нарушениях и явлениях периферического ангиоспазма, при корешковой же патологии наиболее оправдано введение ацетилсалициловой кислоты.
Методами, направленными на устранение гемодинамических нарушений, являются импульсная терапия, особенно, интерференцтерапия и магнитотерапия. Они направлены на нормализацию патологически измененного тонуса магистральных артерий и капиллярного русла, улучшение микроциркуляции. Кроме того, уменьшают спазм сосудов и понижают чувствительность нервных окончаний дарсонвализация и ультратонотерапия.
К специфическим методам лечения относится кинезотерапия, которая вследствие широкого спектра действия и влияния, отсутствия отрицательного побочного действия и возможности длительного применения может использоваться на всех стадиях заболевания.
Массаж — наиболее часто применяемый вид пассивной кинезотерапии, оказывающий не только непосредственное механическое воздействие на ткани, но и имеющий нейрогуморальные и рефлекторные реакции со стороны различных систем по типу моторно-висцеральных рефлексов, которые нормализуют тонус кровеносных и лимфатических сосудов, повышают тонус и эластичность мышц и улучшают их сократительную функцию. [8] [11] [23] [31]
В комплексном лечении ШБС широко применяются также и такие ортопедические мероприятия, как ортезирование при дисфиксации позвоночночника и тракционная терапия, которая приводит к уменьшению мышечно-тонического синдрома, способствует расширению межпозвоночных отверстий, снижает внутридисковое давление и уменьшает протрузию диска. [12]
Остеопатия — ведущий метод немедикаментозного лечения. Сегодня широко применяются различные методики, начиная с «жестких» хиропрактических и заканчивая «мягкими» остеопатическими, причем усилия врача направлены на устранение патобиомеханических проявлений и развитие компенсаторных реакций. Часто цитируемый остеопатами Э.Т. Стилл писал, что «любой метод (лечения) является хорошим, если он приносит результат». Остеопатия в комплексном восстановительном немедикаментозном лечении ШБС применяется самостоятельно и в сочетании с другими видами воздействия, к которым относится физиотерапия и лечебная физкультура. [1] [16] [20] [21]
Эти виды лечения могут быть успешно использованы на всех этапах медицинской реабилитации. Мануальная терапия используется как самостоятельно, так и в сочетании с другими способами лечения, повышающими его эффективность, такими как физиотерапия, лечебная физкультура, бальнеотерапия, лечебные блокады и медикаментозная терапия. Наибольший эффект отмечается при сочетании мануальной терапии и иглорефлексотерапии. Сегодня накоплен большой опыт применения рефлексотерапии при лечении ШБС. Акупунктура оказывает регулирующее, стимулирующее и нормализующее действие на функциональное состояние и реактивность различных систем организма, адаптационно-трофическую функцию и обменные процессы, влияет на сосудистый тонус, улучшает микроциркуляцию, способствует улучшению церебрального и периферического кровотока, расслабляет спазмированные мышцы. [15] [17]
Всестороннее, комплексное обследование больных позволяет провести дифференциальную диагностику, оценить биомеханические нарушения, выявить отягощающие течение заболевания факторы, определить выраженность и характер вегетативных нарушений, что способствует повышению эффективности лечебных и профилактических мероприятий при шейных болевых синдромах.
Лечебная физкультура при цервикалгии
При цервикалгии необходимо отказаться от спортивных занятий, связанных с резкими движения в шейном отделе позвоночника и захватами шеи: спортивной гимнастики, бокса, карате и борьбы. Оптимальным видом спорта при боли в шее считается плавание, также будут полезны упражнения, направленные на растяжение мышц.
В острую фазу заболевания показаны пассивные статические упражнения в положении лёжа. В подострую фазу применяют динамические пассивные упражнения, которые выполняются без активных движений пациента. Последовательно проводят незначительное вытяжение (тракцию), сгибания и разгибания в суставах (флексию и экстензию), наклоны и повороты влево и вправо, диагональные движения (флексия или экстензия в сочетании с боковыми наклонами и поворотами шеи лежащего на спине пациента).
При уменьшении боли пациент начинает выполнять упражнения самостоятельно, но врач первое время поддерживает его голову. Для профилактики обострений в период ремиссии полезно делать зарядку по утрам.
Диета при цервикалгии
Прогноз. Профилактика
Поскольку ШБС характеризуются хроническим рецидивирующим течением, наряду с лечением весьма важными являются вопросы первичной и вторичной профилактики. Для осуществления первичной профилактики основным требованием является ведение активного образа жизни с нормальной нагрузкой на позвоночник, рациональным чередованием труда и отдыха, целесообразны занятия лечебной физкультурой с включением упражнений, направленных на укрепление мышц спины и брюшного пресса, а также коррекция неправильной осанки.
Цервикальная дорсопатия
Специалисты ЦМРТ более 15 лет специализируются на диагностике и лечении заболеваний позвоночника. Читайте подробнее на странице Лечение позвоночника.
Среди всех патологий опорно-двигательного аппарата, цервикальная дорсопатия занимает ведущую позицию по распространенности и находится на третьем месте по причине утраты трудоспособности, после болезней сердечно-сосудистой системы и онкологии. Выявляется в любом возрасте, но чаще — у пожилых лиц. Ведущим симптомом заболевания является боль в области шеи, головы, верхних конечностей, не связанная с изменениями соматических органов.
Рассказывает специалист ЦМРТ
Дата публикации: 14 Сентября 2021 года
Дата проверки: 30 Ноября 2021 года
Содержимое статьи
Причины цервикальной дорсопатии
Основная причина патологии — низкая физическая активность. Существуют еще провоцирующие факторы, которые отягощают анамнез, ускоряют проявление симптомов.
Симптомы
Дорсопатия цервикалгия проявляется следующими признаками:
Стадии развития
Дорсопатия цервикобрахиалгия имеет 3 стадии течения. Острый период – длится несколько недель и сопровождается выраженной болью. Подострый период – продолжается до 4 месяцев. В это время боль и другие симптомы несколько притупляются. При хроническом варианте течения неприятные ощущения беспокоят больше 4 месяцев. Приступы проявляются очень часто.
Основные методы диагностики
При дорсопатии цервикокраниалгии врач собирает анамнез, выслушивая пациента, задавая ему вопросы. В процессе диалога определяются факторы, предрасполагающие к проявлению патологии, обострению. Уточнить диагноз позволяют дополнительные методы исследования, к которым относятся:
К какому врачу обратиться
Если проявляются симптомы дорсопатии шейного отдела позвоночника (вертеброгенной цервикалгии), а именно беспокоит боль, напряжение мышц – то следует записаться к неврологу. Специалист может привлечь к осмотру, диагностике, лечению ортопеда, травматолога, нейрохирурга.