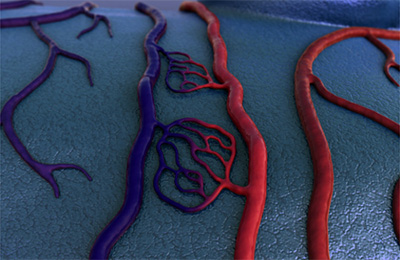
венозно лимфатическая недостаточность что это
Венозная и лимфатическая недостаточность
Лечение венозной и лимфатической недостаточности в Липецке
Венозная недостаточность патологическое состояние, связанное с нарушением функции венозной системы, проявляющееся отеками, болью, наличием варикозно расширенных вен и изменениями на коже, включая красную или бурую пигментацию, дерматит, сухость, скарификацию и изъязвление. Венозная недостаточность обусловлена неспособностью венозной системы выполнять основную функцию – доносить кровь от органов и тканей до сердца и легких. Это приводит к застою или обратному току крови по венам, росту в них давления, что вызывает «продавливание» жидкости обратно в ткани с формированием отеков. Застой крови в варикозно расширенных венах приводит к развитию тромбов, тромбофлебиту, развитию изъязвления кожи вследствие трофических расстройств, присоединение бактериальной инфекции.
Лимфатическая недостаточность – патологическое состояние, связанное с нарушенной функцией лимфатической системы. Лимфатическая система человека состоит из лимфатических сосудов, лимфатических узлов и лимфатических протоков. Она тесно связана с венозной системой и также обеспечивает дренажную функцию – отведение жидкости от органов и тканей, перевод ее в венозное русло и возврат к сердцу. Поэтому при развитии недостаточности лимфатической системы происходит формирование отеков (лимфедема, слоновость) тех органов и конечностей тела, где произошла блокада или повреждение лимфатических сосудов и узлов. Как и при венозной недостаточности могут образовываться язвы на коже с присоединением инфекции и воспаления.
В связи со схожестью симптомов диагностика венозной и лимфатической недостаточности требуется тщательный диагностический поиск, проводимый сосудистым хирургом. Проводятся специализированн ые виды исследования
УЗИ –сосудов в различных режимах
Магнитно-резонан сная ангиография с контрастирование и построение трехмерной модели системы сосудов
Лимфатическая недостаточность может быть первичной – вызвана патологией лимфатической системы (лимфангит, воспаление лимфатических узлов) и вторичной – вызвана травмой, операциями с удалением лимфоузлов и сосудов, поражением лимфоузлов опухолевым процессом. Лечение венозной и лимфатической недостаточности и их осложнений связано с необходимостью тщательного диагностического поиска и правильным подбором терапии, которые могут быть осуществлены в Клинике «АНДРОМЕДА» опытными сосудистыми хирургами.
Хроническая венозная недостаточность: что делать?
Причины венозной недостаточности нижних конечностей
Хроническая венозная недостаточность (ХВН) — это комплекс клинических симптомов, связанных с нарушением кровообращения в венах. Причины, приводящие к ней, могут быть разные, в том числе варикоз, тромбоз и посттромботическая болезнь.
Первопричина формирования ХВН — прямохождение. Кровь по венам ног должна течь, преодолевая силу тяжести: снизу вверх. Это происходит за счет сокращение мышц голени: они работают, как насос, помогая крови двигаться по венам. Однако если человек много времени проводит без активного движения (например, долго стоит или сидит на работе), ток крови замедляется, и она может застаиваться в венах или даже начинать течь в противоположном направлении. Специалисты отмечают, что, если на работе вы стоите или сидите более 4 часов подряд, вы автоматически попадаете в группу риска по развитию так называемого ортостатического отека.
Врачи выделяют еще и острую венозную недостаточность, возникающую в результате закупорки глубоких вен нижних конечностей. В этом случае кровообращение нарушается резко, и эта патология никогда не формируется в поверхностных венах. Острая венозная недостаточность проявляется быстро нарастающим отеком и резкой болью.
Также нередко говорят о лимфовенозной недостаточности. Дело в том, что венозная и лимфатическая система тесно связаны, и нарушение венозного кровотока может приводить к застою лимфы и усилению отеков. В результате усиливаются отеки, так как лимфа скапливается в тканях организма.
Описанные выше симптомы похожи на те, которые мы называем, рассказывая о варикозном расширении вен. И действительно: часто оба заболевания диагностируются одновременно, методы лечения и профилактики могут быть похожи, но врачи подчеркивают, что ХВН — может быть следствием варикоза, а может развиваться даже тогда, когда никаких видимых признаков деформации стенки сосудов еще нет. Таким образом, два заболевания, безусловно, связаны между собой, однако являются разными патологиями.
Основные факторы риска развития ХВН
Главный фактор, приводящий к развитию венозной недостаточности, мы уже упомянули — длительная статическая нагрузка на ноги. Другие факторы риска — это:
Иногда к факторам риска относят пожилой возраст, однако в наши дни ХВН, к сожалению, «молодеет», и нередко ее диагностируют у людей в возрасте до 25 лет.
Степени хронической венозной недостаточности нижних конечностей
Выделяют четыре степени ХВН:
Нулевая. На этой стадии отсутствуют клинические проявления заболевания, кроме выраженного рисунка вен на ногах.
1 степень. Пациенты жалуются на боли в ногах, судороги, ощущение тяжести. Отеки возникают время от времени.
2 степень. Пациенты отмечают постоянную боль и отеки, которые усиливаются после физической нагрузки. На коже появляются участки гиперпигментации, возникает кожный зуд, кожа над пораженными венами истончается.
3 степень. На коже формируются трофические язвы, которые периодически открываются и кровоточат. Наблюдаются симптомы тромбофлебита. Пациент жалуется на быструю утомляемость, постоянное чувство усталости.
Если при заболевании 0 степени жалобы у пациента отсутствуют, то на третьей стадии пациент практически теряет трудоспособность и не может вести привычный образ жизни.
Лечение венозной недостаточности нижних конечностей
Венозная недостаточность хорошо поддается лечению на ранних стадиях, а на более поздних требует комплексной терапии. И первое, что может сделать человек, столкнувшийся с проблемой, — изменить образ жизни. Корректировка рациона, отсутствие чрезмерных перегрузок, ношение правильной обуви без высоких каблуков — все это имеет значение для состояния венозной системы. Не рекомендуется посещать бани или сауны, перегреваться на солнце. Способствует улучшению циркуляции крови физическая активность — ходьба, езда на велосипеде, плавание.
Для повышения эффективности лечения пациенту необходимо носить компрессионный трикотаж, помогающий наладить циркуляцию крови в ногах.
Врачи также прописывают прием препаратов, которые способствуют повышению тонуса сосудов и улучшению циркуляции крови. Если ХВН сопровождается воспалениями, то дополнительно рекомендуются противовоспалительные средства. При выраженным симптомах ХВН также прописываются обезболивающие мази, которые можно применять местно.
Все эти методы лечения применяются на ранних стадиях ХВН нижних конечностей. При выраженном варикозном расширении вен, которое врач определяет на УЗИ, показано хирургическое лечение. Во время операции пораженный участок вены или удаляется, или перевязывается, что выключает его из кровотока.
На вопросы пациентов, которые столкнулись с хронической венозной недостаточностью, отвечают специалисты «Центра Флебологии».
Вопросы и ответы
Мне поставлен диагноз «хроническая венозная недостаточность». Читала в Интернете, но не поняла, чем ХВН отличается от варикоза. Это одно и то же заболевание? И если да, то почему разные названия?
ХВН – это симптомокомплекс (включает в себя симптомы, характерные для заболеваний венозной системы – боли, отеки и т.д.). Варикоз, варикозная болезнь – заболевание, при котором отмечается ХВН. Однако наличие ХВН не говорит, что имеется именно варикоз.
phlebolog.pro
флеболог Дробязго С.В.
г. Москва, Большой Головин переулок, 4. Клиника КСТ
запись на прием: +7 (495) 114-51-51
Почему отекают ноги, венозная и лимфатическая недостаточность
H. Partsch, B.B. Lee
Phlebology 2014, Vol. 29(10) 645–647
Венозная и лимфатическая системы тесно взаимодействуют через систему капилляров на тканевом уровне, транспортируя венозную кровь и лимфу из тканей. Сейчас очевидно, что обе системы взаимозависимые, однако этим фактом мягко пренебрегали многие десятилетия.
Тесная взаимосвязь лимфатической и венозной систем формируется еще на этапе эмбрионального развития, и впоследствии приводит тесному анатомическому взаимодействию. В результате, этот тандем поддерживает физиологическую дренажную функцию, несмотря на совершенно разные реодинамические условия.
Уникальная взаимосвязь, о которой идет речь, играет важную роль в патофизиологии любого вида отека. Перечисленные выше теоретические положения имеют и практическое значение, касающееся как дифференциальной диагностики, так и лечения.
Проведенные недавно фундаментальные исследования показали, что отток тканевой жидкости осуществляется в основном за счет лимфатического дренажа, а не за счет реабсорбции в венозных капиллярах, как считалось ранее [2]. Это означает, что лимфатические сосуды играют основную роль при любом виде отека. «Хронический отек», который держится более трех месяцев, и с которым сталкивается любой практикующий флеболог, может быть определен как лимфедема, независимо от его первоначальной причины.
Отек развивается когда компенсаторных возможностей лимфатической системы по транспортировке жидкости недостаточно чтобы справиться с повышенной фильтрацией жидкости в ткани. Экстравазация жидкости может быть связана с пониженным онкотическим давлением, повышенной проницаемостью капиллярной мембраны и, что наиболее важно для флебологов, с увеличением венозного давления [3].
Отек, связанный с пониженным осмотическим давлением плазмы (гипоальбуминемия) может быть вызван различными причинами: недостаточным питанием, болезнями кишечника (синдром мальабсорбции), печеночной недостаточностью или нефротическим синдромом.
В результате травмы или воспаления повышается проницаемость капилляров, жидкость и плазма проходит через эндотелиальный барьер в ткани. Некоторые лекарственные препараты, например, блокаторы кальциевых каналов, также могут увеличивать отек, влияя на проницаемость.
Тем не менее, наиболее частой причиной хронического отека является повышенное давление в капиллярах из-за высокого венозного давления. Это именно та ситуация когда флебологи вступают в игру. Капиллярное давление может повышаться вследствие венозной обструкции и/или венозного рефлюкса, при длительном вынужденном статическом положении, при правожелудочковой сердечной недостаточности.
Живя в эру, когда ожирение приобрело характер эпидемии, клиницисты все чаще сталкиваются с новой проблемой, характеризующейся часто чудовищным двусторонним отеком, липодерматосклерозом с папилломатозным фиброзом кожи. Нередко такое состояние описывают как «вторичная лимфедема на фоне ожирения” или «слоновость”, «еlephantiasis nostras verrucosa”.
Подобное уникальное состояние вызвано венозной обструкцией как выше так и ниже паховой складки, когда в сидячем положении под тяжестью жирового фартука сдавливаются вены [6, 7]. Такая форма лимфедемы может быть устранена методами бариатрической хирургии и восстановлением мобильности пациента [8].
Флеболимфедема, таким образом, представляет собой сочетание хронической венозной недостаточности (ХВН) и лимфатической недостаточности (ХЛН) различного происхождения. Клинические проявления весьма вариабельны и зависят от степени и этиологии ЗВН и ХЛН. Тем не менее, в большинстве случаев, флеболимфедема развивается вторично на фоне ХВН после тромбоза глубоких вен (ТГВ) и ХЛН, развивающейся в результате постоянного местного повреждения тканей (например, при трофической язве).
Raju и соавторами [11] описано 11 пациентов с «венозной лимфедемой” из-за стеноза подвздошой вены, у которых лимфедема была ликвидирована после стентирования этих вен. Однако, при радионуклидной сцинтиграфии у таких пациентов определяется нормальный лимфатический клиренс. В других работах было продемонстрировано органическое поражение лимфатических путей у пациентов с трофическими язвами [12], а отделяемое из язв было идентифицировано как лимфатическая жидкость [13].
Лимфатическая система вовлечена в патологический процесс не только при трофических изменениях кожи, то так же у пациентов с тромбозом глубоких вен (ТГВ) и посттромбофлебитическим синдромом (ПТФС) [13, 14]. Субфасциальный лимфатический дренаж нарушен у большинства пациентов с ТГВ и ПТФС, в то время как префасциальный лимфодренаж усилен, за исключением пациентов у которых были повторные эпизоды воспаления подкожной клетчатки. Вовлечение лимфатической системы в этих ситуациях указывает на ее роль в удалении фибриновых наложений со стенок вен. Фибрин как раз таки и поддерживает хроническое воспаление, приводящее к ремоделированию, характерному для ПТФС [15].
Объективная оценка лимфатической системы затруднена при отсутствии первичного поражения лимфатических сосудов. Стандартная лимфосцинтиграфия после под- или внутри-кожного введения радионуклида, как правило, показывает нормальный клиренс или усиление лифодренажной функции, что влечет за собой неверный вывод об отсутствии лимфатической недостаточности. Патологические сцинтиграфические признаки нарушения лимфодренажа появляются только при глубоком повреждении всей лимфатической транспортной системы.
Тем не менее, признаки лимфатической микроангиопатии, как правило, можно обнаружить на локальном отечном участке кожи используя водорастворимый контраст (непрямая рентгенлимфография) или при помощи метода флюоресцентной микроангиграфии [13].
Локальная экстравазация контраста в начальных лимфатических капиллярах является типичной особенностью, в то время как крупные лимфатические коллекторы остаются интактными и могут даже контрастироваться ускоренно. Этот феномен хорошо продемонстрирован при липодерматосклерозе (CEAP C4b) и был назван «локализованной (вторичной) лимфедемой”. Такой лимфоотек хорошо устраняется компрессионной терапией [13].
Структурные изменения при отеке, выявляемые визуализационными методами исследования, такими как УЗИ, КТ, МРТ не специфичны и редко помогают разграничить различные формы хронического отека [16].
В нескольких исследованиях было продемонстрировано потенциальное влияние лимфедемы на венозный дренаж. BB Lee с соавторами указывает, что лимфатический застой постепенно нарушает и венозный возврат, что в свою очередь усугубляет лимфедему [17].
Дисфункция лимфатической сети в медии венозной стенки может приводить к воспалительной аккумуляции липидов и дальнейшему повреждению адвентиции [18].
Компрессия не эластичным материалом, традиционно используемая в лимфологии, находит все более широкое признание и среди флебологов. С тех пор как были получены данные о клинических и гемодинамических преимуществах не эластической компрессии, при правильном ее использовании [18]. С другой стороны, убедительных доказательств валяния мануального лимфодренажного массажа (МЛД) на скорость заживления трофических язв получено не было, поэтому данный метод не рекомендуется в последних руководствах [19]. С учетом механизма действия этих двух терапевтических опций, логично предположить, что компрессия за счет бандажа или чулка будет препятствовать отеку все время пока конечность находится в компрессии, в то время как МЛД, проводимая специалистом, будет работать лишь непродолжительное время, пока производится массаж. МЛД используется для смягчения рубцово-измененных границ трофической язвы и высоко ценится пациентами. Однако, мануальный лимфодренажный массаж эффективен лишь в тех случаях, когда «парализованные» лимфатические сосуды изменены «обратимо» а не повреждены окончательно. Эта дорогостоящая и очень персонал-зависимая процедура никогда не заменит компрессионную терапию [19].
Другим практическим аспектом комплексного взаимодействия венозной и лимфатической систем является нарушение лимфооттока после травм [20] или хирургических операций на венах [21]. Кроме того, существует много интересных данных о взаимосвязи венозной и лимфатической систем при различных генетических мальформациях, что было отражено в текущих клинических рекомендациях.
Например, первичная флеболимфедема при синдроме Клиппель-Треноне представляет собой комбинацию хронической венозной недостаточности (ХВН) в результате венозной мальформации, а так же лимфатической недостаточности в результате мальформации лимфатических путей. Наиболее частой причиной ХВН при венозных мальформациях является рефлюкс/гипертензия краевых вен из-за дисплазии глубоких вен (агенезия или гипоплазия подвздошной, бедренной вены) или дефектов, нарушающих венозный отток, таких как извитость, стеноз, эктазия, аневризма. Хроническая лимфатическая недостаточность при первичной лимфедеме связана с трункулярными мальформациями (аплазия, гипо- или гиперплазия) [18].
В заключение, следует сказать, что многочисленные флебологи и лимфологи должны объединиться и стать одной большой семьей, чтобы вместе обмениваться опытом и лучше понимать друг друга.
Хроническая ЛИМФОВЕНОЗНАЯ НЕДОСТАТОЧНОСТЬ нижних конечностей и лимфосцинтиграфия
Отеки нижних конечностей наблюдаются при посттромбофлебитическом синдроме у 80-100% больных в зависимости от формы заболевания. Согласно классификации В. С. Савельева, различают отечную, отечно-варикозную, варикозно-трофическую или трофическу
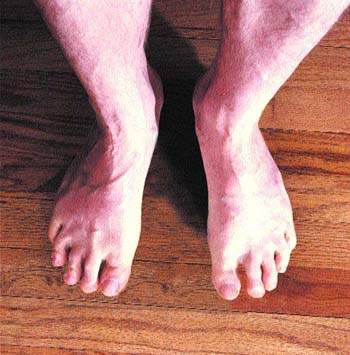 |
Отеки нижних конечностей наблюдаются при посттромбофлебитическом синдроме у 80-100% больных в зависимости от формы заболевания. Согласно классификации В. С. Савельева, различают отечную, отечно-варикозную, варикозно-трофическую или трофическую формы заболевания. Главное внимание при изучении отеков у больных с посттромбофлебитическим синдромом уделялось венозной гипертензии нижних конечностей. С этой позиции рассматривались клапанная недостаточность вен [3], диффузия воды и протеинов в тканях на микроциркуляторном уровне [1, 8], венозная гипертензионная микроангиопатия [14].
Нарушения лимфооттока в нижних конечностях при тромбофлебитическом синдроме изучены в меньшей степени. Основные работы выполнены с помощью рентгенолимфографии. Показано, что на лимфограмме у больного с этим синдромом наблюдаются расширение или, наоборот, сужение и извитость магистральных лимфатических сосудов, плохое контрастирование или отсутствие клапанного аппарата в лимфатических сосудах, их сегментарная облитерация, выраженная сеть патологических коллатералей, множественные анастомозы между лимфатическими сосудами, расширенная сеть лимфатических сосудов кожи, депонирование контрастного вещества с образованием лакун, особенно в области язв и тромбов, регургитация лимфы по лимфатическим сосудам, увеличение или, наоборот, уменьшение размеров паховых лимфатических узлов [2, 4, 9]. Выявлено также замедление эвакуации и изменение характера ресорбции радионуклидных препаратов на стопе.
В настоящей работе представлены результаты дальнейшего изучения основных форм отеков при посттромбофлебитическом синдроме. Наряду с изменениями в венах исследовались нарушения лимфооттока из нижних конечностей с помощью радионуклидной лимфосцинтиграфии.
Всего обследовано 218 больных (190 женщин и 28 мужчин) в возрасте 21 — 75 лет.
Стойкий лимфостаз нижних конечностей имел место у 50% больных с посттромбофлебитическим синдромом, как правило, при отечной и отечно-варикозной формах заболевания. При варикозно-трофической форме синдрома выраженный лимфостаз голеней и стоп встречался крайне редко. Лимфостаза нижних конечностей у больных трофической формой синдрома не наблюдалось. Все больные были прооперированы. У всех установлена реканализованная форма посттромбофлебитического синдрома.
Изучение состояния просвета вен и состоятельности клапанного аппарата поверхностных и глубоких вен нижних конечностей мы выполняли с помощью ультразвукового исследования, используя цветное допплеровское картирование потока крови и анализ спектра допплеровского сдвига частот.
Лимфоотток из нижних конечностей изучался с помощью функциональной радионуклидной лимфосцинтиграфии. Большинство авторов [15, 16] применяли этот метод для обследования больных с лимфедемой нижних конечностей. Лимфостазы при заболеваниях вен нижних конечностей изучены недостаточно.
Метод функциональной радионуклидной лимфосцинтиграфии основан на способности меченых коллоидных частиц после их подкожного введения в ткани поступать в лимфатические сосуды и узлы, которые являются региональными для зон инъекции радиофармакологического препарата. Для исследования применяли препарат лимфоцис, меченый 99m Tc (фирмы “Sorin”, Франция) в количестве 185 МБк в объеме 0,2-0,5 мл. Исследования проводили в гамма-камере. При положении больного лежа на спине радиофармакологический препарат вводили подкожно в первые межпальцевые промежутки стоп. В течение 5 мин после введения препарата больной находился в состоянии мышечного покоя. В это время наблюдали прохождение препарата по лимфатической системе голеней. Через 5 мин проводили трехминутную нагрузку (сгибание-разгибание стоп). После физической нагрузки у части больных отмечалось изменение характера продвижения радиофармакологического препарата на уровне коленных суставов и бедер. После достижения препаратом уровня паховых складок пациенту предлагали походить в течение 40 мин, после чего делали статические снимки области голеней, бедер, таза, печени.
Полученные данные свидетельствуют о том, что при отечных формах посттромбофлебитического синдрома отеки далеко не у всех больных можно объяснить регургитацией крови по магистральным венам, как считалось ранее [4].
При анализе результатов функциональной радионуклидной сцинтиграфии использовались следующие показатели.
1. Тип движения радиофармакологического препарата на сцинтиграмме. При этом различали: магистральное движение по лимфатическим коллекторам (у 25% больных); диффузное движение препарата по интерстицию мягких тканей (15%); смешанное заполнение, при котором отмечали продвижение препарата по магистральным лимфатическим сосудам и диффузную его эвакуацию (60%).
Диффузное движение радиофармакологического препарата на функциональной радионуклидной лимфосцинтиграмме — значимый симптом для определения отека мягких тканей. Он может быть использован, в частности, для диагностики скрытых отеков (латентная стадия лимфостаза), когда клинические данные вызывают сомнение.
2. Скорость движения радиофармакологического препарата (визуализация лимфатических путей голеней по всей длине продолжается в среднем 10 — 15 мин).
3. Характер контрастирования при функциональной радионуклидной лимфосцинтиграфии паховых и подвздошных лимфатических узлов.
Увеличение лимфатических узлов, уменьшение или отсутствие их изображения давали информацию о морфологических изменениях лимфатической системы как на преимущественно пораженной, так и на относительно здоровой конечности.
Исследования показали, что патогенез отеков при выраженном лимфостазе у больных с отечными формами посттромбофлебитического синдрома не может быть полностью объяснен рефлюксом крови по магистральным венам нижних конечностей. Так, у 70 из 81 больного с отечной формой заболевания при одностороннем поражении недостаточность клапанов глубоких вен была выражена в одинаковой степени как на больной, так и на относительно здоровой конечности. При отечно-варикозной форме синдрома недостаточность клапанов глубоких вен была одинаковой на больной и на здоровой конечностях у 38 из 77 больных, а при варикозно-трофической форме у 40 из 60. Следовательно, при отечных формах посттромбофлебитического синдрома рефлюкс крови по магистральным венам далеко не во всех случаях играет ведущую роль при стойких лимфатических отеках. Это нашло подтверждение и в других исследованиях [11]. С помощью ретроградной подколенной флебографии среди больных, страдавших обычным варикозным расширением вен, авторы выявили рефлюкс в системе подколенной вены у 71,1%, из них резко выраженный у 12%, причем лимфостаз у этих больных отсутствовал. Аналогичная закономерность наблюдается также у многих больных с варикозно-трофической формой посттромбофлебитического синдрома, у которых, несмотря на грубые анатомические изменения клапанного аппарата магистральных вен, выраженный лимфостаз нижних конечностей отсутствует.
Основное значение в патогенезе лимфостаза принадлежит нарушению лимфооттока, которое при посттромбофлебитическом синдроме осложняет заболевания периферических вен [10].
Из 218 больных лишь у 44 сохранился естественный для человека чисто магистральный тип движения радиофармакологического препарата, причем во всех случаях контрастирование лимфатических сосудов и регионарных лимфатических узлов было усилено вследствие хронического динамического застоя лимфы. У 121 больного наряду с движением препарата по магистральным лимфатическим путям отмечалось его диффузное перемещение по интерстицию. Предполагается, что диффузное заполнение происходит вследствие распространения радиофармакологического препарата по расширенной сети мельчайших лимфатических сосудов. Не исключено также прямое диффундирование радиофармакологического препарата при отеках по интерстицию из депо препарата на стопе (эффект растекания чернильного пятна по промокательной бумаге).
Наряду с характером продвижения радиофармакологического препарата на голенях, важное значение имела также скорость его распространения в проксимальном направлении. Оказалось, что этот параметр имел определенное прогностическое значение. У 62 больных с ускоренным движением препарата (3-6 мин) после операции на венах с лимфодренирующим вмешательством отмечался стойкий хороший результат. Рецидивов отека у этих больных не было на протяжении всего периода наблюдения (3-4 лет). Наоборот, при замедленной скорости движения препарата (20 мин и более) наблюдался хороший эффект в ближайшем послеоперационном периоде и рецидив отека в отдаленные сроки.
У больных со средней скоростью движения радиофармакологического препарата по голени (10-15 мин) непосредственные результаты после операции не были столь отчетливы, как у пациентов с ускоренным движением препарата. У 56% больных были отмечены рецидивы отеков разной интенсивности. Сложилось предварительное мнение, что скорость движения препарата определяется состоянием насосной функции лимфатических капилляров больной конечности.
Наиболее важным показателем анатомической проходимости путей лимфооттока было изображение подвздошных лимфатических узлов. У всех больных контрастирование подвздошных лимфатических узлов преимущественно на больной конечности было в разной степени снижено по сравнению с относительно здоровой конечностью. У 50 больных контрастирование подвздошных лимфатических узлов на стороне больной конечности отсутствовало, а на стороне здоровой конечности было удовлетворительным. Менее показательной оказалась функциональная радионуклидная лимфосцинтиграфия паховых лимфатических узлов. Из 218 больных у 143 включение радиофармакологического препарата в паховые лимфатические узлы на стороне поражения было снижено по сравнению со здоровой стороной. У 26 больных накопление препарата в паховых лимфатических узлах на стороне больной конечности было интенсивнее, чем на здоровой. У 49 больных паховые лимфатические узлы контрастировались симметрично на больной и здоровой стороне.
Клинически отеки классифицировали как проходящие, частично проходящие и не проходящие. При проходящих отеках избыточная величина окружности на уровне лодыжек по сравнению с относительно здоровой конечностью не превышала 1,5–2,5 см. При этой форме отеки возникали к концу рабочего дня и за ночь исчезали. Отечная жидкость у таких больных содержала относительно мало белка, по нашим данным, не более 15-20 г/л, что соответствует норме содержания белка в лимфе нижних конечностей [12].
Проходящие отеки хорошо поддавались лечению с помощью регулярной эластичной компрессии (бинты, чулки, колготы) и после операции на венах уменьшались, у большинства больных исчезая полностью. Проходящие отеки наблюдались преимущественно при варикозно-трофической форме посттромбофлебитического синдрома. Больные с проходящими, то есть преимущественно флебогенными, отеками в данное исследование не вошли. Частично проходящие отеки характерны для отечной и отечно-варикозной форм заболевания. При варикозно-трофической форме отеки этого типа встречались редко. У таких больных избыточная окружность голени в дистальных отделах достигала 4-5 см и более. Достаточно длительный постельный режим (до трех суток и более) приводил к частичному уменьшению отека: рассасывалась лишь так называемая “подвижная” водянистая часть отека. При этом периметр голени в относительно легких случаях уменьшался на 50-60%, в более тяжелых лишь на 10-15%. Основная, “стойкая”, не проходящая часть отека оставалась, несмотря на соблюдение больными постельного режима, компрессионную терапию и наружное дренирование. Содержание белка в тканевой жидкости после рассасывания проходящей части отека составляло 32-35 г/л, что соответствует данным литературы [12, 13].
Полученные результаты подтвердили, что при посттромбофлебитическом синдроме частично проходящие отеки образуются не только из-за венозной гипертензии, но и в результате затруднения лимфооттока, вызванного нарушением проходимости магистральных лимфатических сосудов и регионарных лимфатических узлов. Лимфостаз все более осложняет венозную недостаточность при посттромбофлебитическом синдроме нижних конечностей. Чем больше содержится в тканевой жидкости белка, тем более нарастает отек вследствие задержки воды в мягких тканях. При нарастании отека слабеет насосная функция лимфатических капилляров, одновременно снижается резорбционная способность кровеносных капилляров [17]. Отеки постепенно приобретают стойкий характер. Декомпенсация оттока тканевой жидкости развивается на протяжении ряда лет, иногда десятилетий.
При несвоевременном лечении отеки становятся постоянными. Клинически отеки приобретают черты лимфедемы (слоновости). У таких больных во время операций на конечностях отмечали гипертрофию подкожного жирового слоя (толщина его до 6-7 см). Избыточный жир располагался циркулярно, главным образом в дистальных сегментах голени. Жировые дольки патологически увеличивались до 3-3,5 см в диаметре.
В особенно тяжелых случаях в области лодыжечного сегмента наблюдали прогрессирующий фиброз межтканевых перегородок; у таких больных жировая ткань приобретала мелкодольчатое строение и крошилась, когда до нее дотрагивались. При отсутствии своевременного лечения к 50-60 годам у больных возникали тяжелые инвалидизирующие осложнения: грубо нарушался внешний вид голени и стопы, у некоторых пациентов возникала чрезкожная лимфорея, хронический дерматоз, вспышки рожистого воспаления, на голени появлялись обширные глубокие трофические язвы.
При хирургическом лечении отечных форм посттромбофлебитического синдрома одновременно производили операции на венах и лимфодренирующее вмешательство: формирование лимфовенозных анастомозов, фенестрацию фасции голени, наружное дренирование и липосакцию.
Итак, при посттромбофлебитическом синдроме имеют место три формы отека нижних конечностей: проходящие, частично проходящие и не проходящие. Проходящие отеки возникают в результате флебостаза. Они исчезают после операций на венах и последующей консервативной терапии. Причиной частично проходящих и непроходящих отеков является венозная недостаточность, осложненная нарастающим лимфостазом в результате нарушения проходимости магистральных лимфатических путей, паховых и, особенно, подвздошных лимфатических узлов, угнетения насосной функции лимфатических капилляров.
Полученные с помощью лимфосцинтиграфии данные помогают уточнить диагноз лимфостаза, установить уровень и протяженность блока лимфатической системы, степень нарушения ее функции, определить показания к проведению лимфодренирующих вмешательств при операциях на венах, выбрать наиболее целесообразный способ дренирования лимфы и прогнозировать результаты хирургического лечения.