вегетативный резонансный тест что это
Мужское бесплодие
Существует ряд факторов, которые могут привести к бесплодию у мужчин.
Нарушения спермограммы
У многих мужчин бесплодие связано с патологией сперматозоидов. Во время полового акта миллионы сперматозоидов попадают во влагалище, но лишь несколько сотен смогут приблизиться к яйцеклетке и получить шанс оплодотворить ее. Многие факторы играют роль в определении того, удастся это или нет:
Функциональные нарушения
Имейте в виду, что образ жизни может влиять на Вашу фертильность. Вы можете попробовать временно изменить Ваш образ жизни, чтобы посмотреть, изменится ли :
Органические нарушения
Если проблема не связана со спермограммой, то, возможно, существуют некоторые органические нарушения, вызывающие бесплодие у мужчин:
Иммунный фактор
Проявляться в виде аутоиммунного процесса в организме мужчины — формирование иммунитета к собственным сперматозоидам (например, после травмы яичек).
Семейный и медицинский анамнез
Поговорите со своим партнером и уточните, нет ли у него следующих проблем. Ниже перечислены факторы, которые могут привести к нарушению зачатия:
Существуют некоторые факторы, которые могут вызвать бесплодие как у мужчин, так и у женщин:
Если Вы попадаете в одну из этих категорий, поговорите сначала со своим партнером, а потом запишитесь на консультацию к андрологу.
Не бойтесь: большинство из перечисленных причин бесплодия поддается лечению.
Кто мы?
Муниципальное Автономное Учреждение Здравоохранения Центр ВРТ. Наше сокращенное название МАУЗ Центр ВРТ.
Чем мы занимаемся?
МАУЗ Центр ВРТ является одной из лучших муниципальных клиник по лечению методом ЭКО в Челябинске и лечению бесплодия в Челябинске
Услуги по каким направлениям мы оказываем?
Современные методы ВРТ
К сожалению, бесплодие с каждым годом становится все более распространенным диагнозом. Образ жизни, экология, обилие стрессов – сложно сказать, что из этого оказывает большее влияние, но факт остается фактом. Каждая пятая семейная пара в нашей стране испытывает проблемы с зачатием. Радует одно: уровень развития современной медицины успешно помогает решать подобные проблемы.
Что такое бесплодие
Диагноз бесплодие ставится, когда у пары фертильного возраста на протяжении года не наступает беременность. Но здесь важно подходить к вопросу индивидуально. Например, до 35 лет врачи дают женщине год на то, чтобы забеременеть естественным путем, а вот после 35 лет – причину неудач стоит искать уже после 6 месяцев. Возраст здесь – определяющий фактор, от которого стоит отталкиваться.
Если точные причины бесплодия установить не удалось (такое тоже бывает) или назначенное лечение не принесло результатов, паре предлагают прибегнуть к помощи вспомогательных репродуктивных технологий (ВРТ)
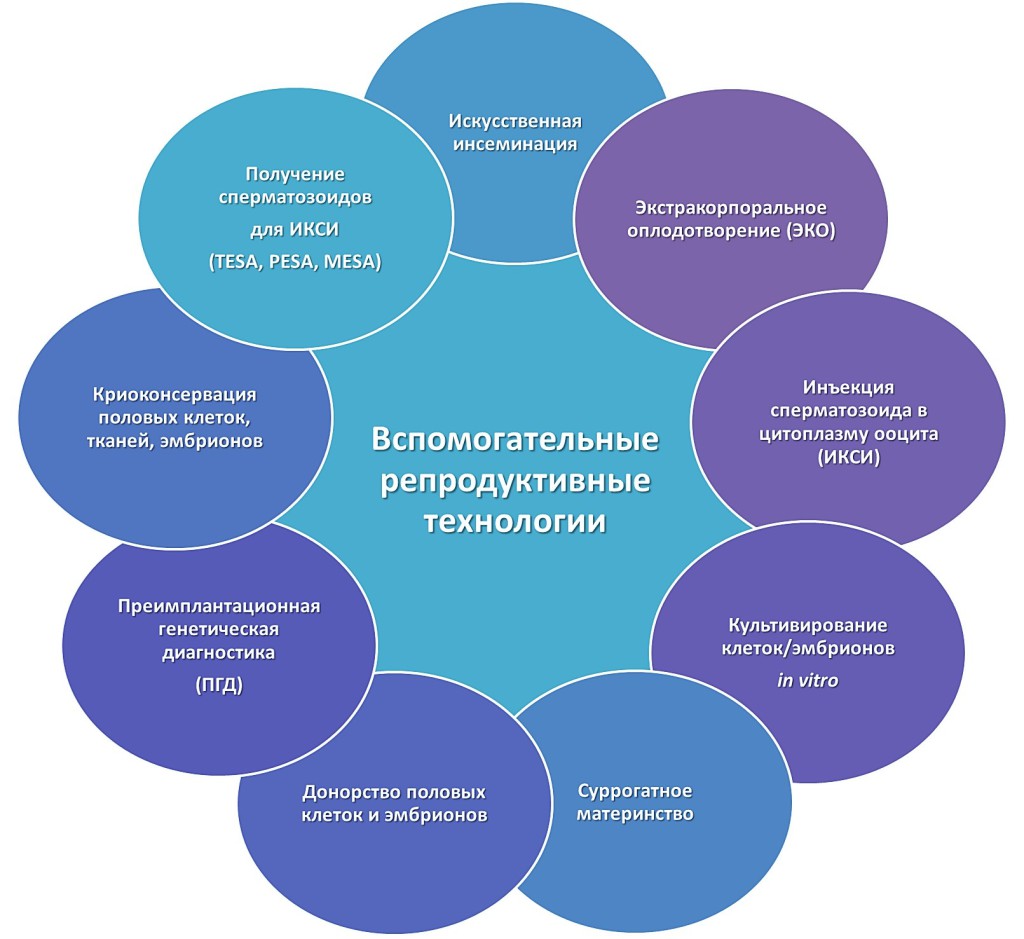
Что такое вспомогательные репродуктивные технологии
Вспомогательные репродуктивные технологии – это общее название медицинских технологий, процедур и методов лечения, которые применяются при бесплодии и помогают наступлению беременности.
Главные направления ВРТ:
Какие методы ВРТ мы используем в EVACLINIC IVF
Внутриматочная инсеминация (ВМИ). Это один из самых простых методов лечения бесплодия, который предполагает введение в матку специально приготовленной суспензии сперматозоидов с целью увеличить вероятность успешного оплодотворения.
ИКСИ. В ходе процедуры репродуктолог отбирает самый активный сперматозоид и вводит его внутрь яйцеклетки.
ИМСИ. Более современный метод, в ходе которого эмбриолог имеет возможность рассмотреть сперматозоиды под огромным увеличением и выбрать клетку с самым лучшим строением.
Лазерный хетчинг. В норме на определенном этапе развития эмбрион разрывает защитную оболочку, выходит из нее и прикрепляется к стенке матки. Чтобы «помочь» эмбриону вылупиться, на оболочке яйцеклетки лазером делаются небольшие насечки.
Микрожидкостные чипы. Это инновационная технология, которая позволяет сортировать сперматозоиды, отбирая самые правильные и активные. Особая микросреда чипа позволяет пройти только настоящим «чемпионам», что гарантирует более высокие шансы на успешное зачатие.
ЭКО. Это процедура, при которой слияние яйцеклетки и сперматозоида происходит вне организма мамы – в специальной среде. После оплодотворения эмбрионы определенное время культивируются (от 3 до 7 дней), а уже потом переносятся в матку женщины.
Суррогатное материнство. В ходе такой программы эмбрион пересаживается в матку суррогатной, а не биологической мамы.
Отложенное материнство. Криоконсервация яйцеклеток, которая дает возможность использовать их в будущем для проведения протокола ЭКО.
Отложенное отцовство. Криоконсервация сперматозоидов, которая дает возможность использовать их в будущем для проведения протокола ЭКО.
Огромный опыт и применение только самых современных технологий позволяют нам по праву считать себя одним из лучших медицинских центров вспомогательных репродуктивных технологий.
Главные риски ВРТ
Любая процедура ВРТ по-своему сложна, а значит, влечет за собой определенные риски и осложнения. Наиболее распространенные включают в себя:
Важно: современные методы и препараты позволяют свести к минимуму риски перечисленных выше осложнений и предотвращать их еще на самой ранней стадии.
Показания и противопоказания к применению ВРТ
Конкретные показания будут зависеть от выбранной процедуры, но в целом к помощи ВРТ стоит прибегать в следующих ситуациях:
Противопоказания к проведению ВРТ лечения:
Эффективность процедур ВРТ
Как правило, эффективность каждого метода вспомогательных репродуктивных технологий оценивается отдельно.
По статистике, эффективность одного протокола ЭКО оценивается на уровне 40-45%. А вот, например, применение ИКСИ в протоколе ЭКО помогает повысить шансы на успех сразу до 75-80%. Но эти цифры касаются пар до 35 лет. После этого возраста процент успеха довольно стремительно снижается, достигая к 40 годам всего 20-25%.
Важно понимать, что шансы на успешное зачатие зависят от очень большого количества факторов, начиная от причины бесплодия и заканчивая образом жизни. Поэтому каждая ситуация требует индивидуального подхода.
Вегетативные пробы
Неврологическое отделение с палатами реабилитации больных с нарушением функции центральной нервной системы
Проба с комфортным апноэ. Противопоказанием к проведению пробы является затруднение контакта с пациентом вследствие нарушения сознания. Суть пробы заключается в измерении ЧСС и АД в покое в положении лежа при спокойном дыхании и после выполнения комфортной задержки дыхания на выдохе. Фиксируется время задержки дыхания на выдохе.
Проба с комфортной гипервентиляцией. Суть пробы заключается в измерении ЧСС и АД в покое в положении лежа и после выполнения максимально глубокого и максимально частого дыхания в течение 20 сек. Частота и глубина дыхания контролируются пациентом по самочувствию.
Показатели нормального вегетативного обеспечения.
Вследствие влияния вагуса и гипокапнии ЧСС и АД в результате апноэ снижаются и восстанавливаются к 3-й минуте. В случае нарушения вегетативного обеспечения наблюдается увеличение изучаемых показателей с различной скоростью восстановления до исходного уровня. Сразу после гипервентиляции (не более 20 сек) подъем сист. АД до +20 мм рт. ст., диас. — в меньшей степени и преходящее увеличение ЧСС до +30 в 1 минуту.
Положительная гипервентиляционная проба, неадекватное вегетативное обеспечение:
■указанные изменения не возвращаются к исходным значениям после прекращения пробы в течение третьей минуты;
■избыточное (стойкое) вегетативное обеспечение (в том числе тахикардитическое);
■недостаточное вегетативное обеспечение.
Полуортостатичеекая проба (в положение сидя из положения лежа). Эта проба является некоторой модификацией классической ортостатической пробы. Суть теста заключается в измерении ЧСС и АД в покое в положении лежа в течение 10— 15 мин и после активной вертикализации в положение сидя со спущенными с кровати ногами. Интерпретация результатов проводится так же, как и при ортостатическом тестировании.
Ортоклииостатичсская проба. Ортоклиностатические пробы, проведенные активно, а не с помощью поворотного стола, расцениваются не только как гемодинамические, но и как пробы на вегетативное обеспечение деятельности, то есть вегетативные сдвиги, обеспечивающие переход из одного позиционного состояния в другое, а затем и поддержание этого нового состояния.
Суть: в покое и горизонтальном положении определяют ЧСС и АД. Затем пациент медленно, без лишних движений встает и в удобном положении стоит около кровати. Сразу же в вертикальном положении измеряют ЧСС и АД.
Трактовка. Нормальные реакции: при вставании — кратковременный подъем сист. до 20 мм рт. ст., в меньшей степени диас. и преходящее увеличение ЧСС сокращений до +30 в 1 минуту. Во время стояния иногда может падать сист. (на 15 мм рт. ст. ниже исходного уровня или оставаться неизмененным), диаст. давление неизменно или несколько поднимается, так что амплитуда давления против исходного уровня может уменьшаться. ЧСС в процессе стояния может увеличиваться до 40 в 1 минуту против исходного. После возвращения в исходное положение АД и ЧСС должны через 3 мин прийти к исходному уровню. Непосредственно после укладывания может наступить кратковременный подъем АД. Субъективных жалоб нет.
Нарушение вегетативного обеспечения деятельности проявляется следующими признаками:
■ избыточное вегетативное обеспечение:
— подъем сист. АД более чем на 20 мм рт. ст. Диаст. АД при этом также повышается, иногда более значительно, чем сист., в других случаях оно падает или остается на прежнем уровне;
— самостоятельный подъем только диаст. АД при вставании;
— увеличение ЧСС при вставании более чем на 30 в 1 минуту при относительно неизменном АД. Может возникнуть ортостатическое тахипноэ;
— в момент вставания может появиться ощущение прилива крови к голове, потемнение в глазах;
■ недостаточное вегетативное обеспечение:
— преходящее падение сист. давления более чем на 10—15 мм рт. ст. непосредственно после вставания. При этом диаст. давление может одновременно повышаться или снижаться, так что амплитуда давления (пульсовое падение) значительно уменьшается. Жалобы: покачивание и ощущение слабости в момент вставания;
— во время стояния сист. АД падает более чем на 15—20 мм рт. ст. ниже исходного уровня. Диаст. АД остается неизменным или несколько поднимается—гипотоническое нарушение регуляции, что можно расценивать также как нарушение адаптации. Так же можно расценить и падение диаст. АД.
Исследование проводится в отделении:
Неврологическое отделение с палатами реабилитации больных с нарушением функции центральной нервной системы
Быстрая диагностика и раннее начало реабилитации пациента (в 1-е сутки поступления в стационар). Лидер по восстановлению больных с неврологическими заболеваниями и последствиями травм.
Вегетативный резонансный тест что это
Впервые вспомогательные репродуктивные технологии (ВРТ) были успешно использованы для рождения ребенка еще в 1978 году. С тех пор ВРТ прошли долгий путь развития и совершенствования методов и к настоящему моменту уже более 5 миллионов детей во всем мире рождены при помощи этих технологий.
ВРТ – это методы лечения бесплодия, при которых отдельные или все этапы зачатия и раннего развития эмбрионов проходят вне материнского организма.
Для определения показаний к применению ВРТ и установления причин бесплодия проводится ряд обследований супругов, среди которых: исследование гормонального фона женщины, оценка проходимости маточных труб, оценка состояния эндометрия, исследование показателей спермограммы, обследование супругов на наличие инфекций. После того как супруги обследованы и причины отсутствия наступления беременности определены, следует этап лечения бесплодия, длящийся 9-12 месяцев. Если лечение не приносит результата, то есть не наступает беременность, пациенты направляются на лечение с помощью ВРТ. Женщинам старше 35 лет вспомогательные репродуктивные технологии могут быть рекомендованы до истечения указанного срока. Также показанием для лечения с помощью ВРТ служат заболевания, при которых наступление беременности без использования ЭКО невозможно в принципе.
Пожалуй, самым известным среди пациентов методом ВРТ является ЭКО – экстракорпоральное оплодотворение. При ЭКО оплодотворение яйцеклеток и первые дни развития эмбрионов проходят вне организма женщины. Цикл ЭКО состоит из нескольких последовательных этапов. Сначала проводится стимуляция суперовуляции, чтобы получить как можно больше зрелых яйцеклеток для дальнейших процедур. Протоколы стимуляции суперовуляции бывают разными и подбираются врачом-репродуктологом индивидуально для каждой пациентки. Проведение ЭКО также возможно в естественном цикле, без вызванной медикаментами суперовуляции. После созревания фолликулы яичника пунктируют и из них забирают ооциты, которые оплодотворяют в условиях in vitro. После этого из оплодотворенных клеток начинают развиваться эмбрионы. Эмбрионы несколько дней растут в специальных жидкостях сложного состава в «пробирках» (культивируются), после чего их переносят в полость матки. Успех имплантации эмбриона зависит не только от его характеристик (строения и темпов развития), но и от качества эндометрия (внутренней выстилки полости матки). Улучшению качества эндометрия отводится отдельная роль в цикле ЭКО перед переносом: с помощью гормональных препаратов создаются оптимальные условия для имплантации эмбриона и его дальнейшего развития. В настоящее время обычно переносят только один-два эмбриона одновременно. Решение о переносе трех эмбрионов принимается пациенткой после того, как врач объясняет все о рисках, связанных с такой процедурой: невынашивание беременности, преждевременные роды, низкая выживаемость, высокая вероятность инвалидизации недоношенных детей. Диагностику беременности проводят через 12-14 дней после переноса по содержанию гормона ХГЧ в крови и через 3-4 недели после переноса – по УЗИ.
Перед ВРТ пациенты обследуются на наличие противопоказаний и состояний, снижающих эффективность лечения. Противопоказаниями к использованию ВРТ являются некоторые инфекционные заболевания (например, активные формы туберкулеза, острые гепатиты и хронические гепатиты в стадии обострения, сифилис), острые воспалительные заболевания любой локализации, злокачественные новообразования, некоторые болезни крови (например, впервые выявленный острый лейкоз, тяжелая форма апластической анемии, тяжелое течение антифосфолипидного синдрома), некоторые осложнения сахарного диабета, психические расстройства, ряд болезней сердца и сосудов, развитие тяжелых осложнений болезней органов дыхания, тяжелые болезни органов пищеварения, болезни почек (например, острый или хронический в стадии обострения гломерулонефрит), некоторые врожденные пороки развития (например, врожденные аномалии матки, при которых вынашивание беременности невозможно, ряд врожденных пороков сердца), а также травмы матки, при которых невозможно вынашивание беременности.
К возможным осложнениям при проведении ВРТ относят:
-Синдром гиперстимуляции яичников: развивается вследствие усиленного ответа яичников на гормональную стимуляцию. Обычно протекает в легкой форме и проявляется увеличением яичников, ощущением тяжести и дискомфорта внизу живота. Эти симптомы могут усиливаться, появляется тошнота и рвота, увеличивается окружность живота. При появлении признаков гиперстимуляции необходимо обратиться к врачу. При тяжелом течении требуется лечение в условиях стационара
-Аллергические реакции на введение гормональных препаратов
-Кровотечение после пункции яичников
-Перекрут яичника, причиной которого является увеличение органа в размерах. Проявляется нарастающими болями. Своевременно проведённая операция позволяет сохранить яичник и, если перекрут случился поздно, беременность
-Воспаление органов женской половой сферы
-Внематочная беременность. Несмотря на то, что в цикле ЭКО перенос эмбриона осуществляется непосредственно в полость матки, это не гарантирует отсутствие внематочной беременности, частота наступления которой в цикле ЭКО такая же, как и в случае естественного зачатия.
-Многоплодная беременность. Частота наступления многоплодной беременности при ЭКО выше, чем при спонтанных беременностях, только в том случае, если в полость матки переносят несколько эмбрионов. Многоплодная беременность чаще одноплодной осложняется самопроизвольными выкидышами и преждевременными родами.
Для получения более подробной информации и рекомендаций Вы можете обратиться к врачу-репродуктологу.
Мифы о ВРТ
Миф 1: У детей после ЭКО слабое здоровье
Распространено заблуждение, что программа ЭКО у мамы повлияет в будущем на здоровье малыша. Вспомогательные репродуктивные технологии активно используются во всем мире более 30 лет, за это время родились уже десятки тысяч детей, за здоровьем которых пристально наблюдает медицинское сообщество всего мира. Ни одно из проводимых исследований не выявило достоверных различий в состоянии здоровья, частоте развития каких-либо заболеваний у детей после ЭКО и у их сверстников, рожденных при естественном зачатии. Кроме того, современные методы ВРТ позволяют снизить риск генетических заболеваний у детей благодаря проведению преимплантационной генетической диагностики эмбрионов еще до переноса их в полость матки.
Миф 2: После ЭКО яичники не будут сами работать/в яичниках закончатся яйцеклетки/у женщины раньше наступит климакс
В программе ЭКО обязательно выполняется стимуляция функции яичников специальными препаратами. Стимуляция необходима для того, чтобы у женщины «выросли» и «созрели» одновременно несколько яйцеклеток (а не одна, как это происходит в обычном менструальном цикле) и, соответственно, чтобы была возможность получить в условиях лаборатории несколько эмбрионов для выбора из них самых «сильных» для переноса в полость матки женщины.
Пациенты часто опасаются, что стимуляция функции яичников в программе ЭКО израсходует весь запас яйцеклеток. Этого не происходит. Дело в том, что процесс роста и созревания фолликулов у женщины очень сложен и занимает около трех месяцев. За это время мелкие фолликулы диаметром меньше миллиметра (их не видно на УЗИ) под влиянием различных регулирующих факторов в самом яичнике и совершенно независимо от уровня гормонов в крови вырастают до размера 5 мм. Такие фолликулы диаметром 5 мм называются антральными фолликулами, и именно их видно на УЗИ в начале цикла. Только один из этих фолликулов может в течение данного конкретного менструального цикла женщины вырасти до размера доминантного фолликула, в котором может произойти овуляция. Все остальные антральные фолликулы в конце цикла погибают. В следующем цикле все процессы повторяются заново, уже с другими фолликулами, которые достигли к этому моменту размера 5 мм и приобрели чувствительность к гормонам гипофиза. В программе ЭКО для стимуляции используются гормональные препараты, аналогичные собственным гормонам женщины, но в такой дозе, чтобы обеспечить одновременный рост всех антральных фолликулов. Соответственно, стимуляция не затрагивает «глубокий» запас яйцеклеток в яичнике, а влияет только на те фолликулы, которые и без стимуляции были бы «использованы» организмом.
Миф 3: Показатели спермограммы не влияют на эффективность лечения методами ВРТ
Увы, это очень частое, особенно среди мужчин, мнение, что для оплодотворения яйцеклетки можно использовать любой сперматозоид. Методы вспомогательных репродуктивных технологий действительно дают возможность планирования беременности даже при очень тяжелых случаях мужского бесплодия, когда концентрация сперматозоидов резко снижена или сперматозоиды неподвижны/неспособны связываться с яйцеклеткой и проникать внутрь. Современные эмбриологические методики позволяют выбирать для оплодотворения сперматозоиды с максимально правильной структурой и помещать их непосредственно внутрь яйцеклетки, но это никогда не дает гарантии, что оплодотворение (то есть слияние мужской и женской половых клеток с образованием генетически нового организма) произойдет. Современный уровень развития медицины не позволяет нам повлиять на процессы тонких взаимодействий между яйцеклеткой и сперматозоидом, которые необходимы для правильного оплодотворения. Мы очень многого не знаем. Но мы видим и точно можем утверждать, что чем лучше качество сперматозоидов, тем выше процент оплодотворения и тем лучше качество эмбрионов. А при переносе эмбрионов хорошего качества мы повышаем шанс на наступление беременности в программе ЭКО. Именно поэтому так важно уделять внимание подготовке мужчины к планированию беременности, чтобы максимально улучшить качество сперматозоидов, их способность связываться с яйцеклеткой и выполнять свою главную функцию — передачу генетической информации потомству.
Миф 4: Чем больше воздержание у мужчины, тем лучше спермограмма
Многие полагают: чем дольше мужчина воздерживается от половой жизни, тем лучше будут показатели спермограммы. От продолжительного воздержания может увеличиться концентрация сперматозоидов. Но кроме концентрации также может увеличиться агглютинация сперматозоидов, то есть слипание мужских половых клеток между собой, что будет снижать их подвижность. Также воздержание способствует повышению фрагментации ДНК сперматозоидов — увеличению количества сперматозоидов, содержащих молекулу ДНК с поврежденной структурой. Оплодотворение яйцеклетки таким сперматозоидом либо не приводит к наступлению беременности, либо, если беременность все-таки наступает, может привести к потере беременности на раннем сроке. Дело в том, что процесс сперматогенеза у мужчины занимает 3 месяца. За это время в сперматогенном эпителии яичек происходит полный цикл развития сперматозоидов — от зародышевых клеток, заложенных еще в период эмбрионального развития мальчика, до зрелых половых клеток, способных выполнять функцию оплодотворения. Этот процесс формирования половых клеток у мужчины непрерывен, даже если сперматозоиды не расходуются, они все равно продолжают образовываться. Финальный период дозревания сперматозоиды проходят в придатке яичка, где в большей степени и происходит их накопление. Если сперматозоиды задерживаются в придатке яичка продолжительное время, это неизбежно приводит к ухудшению их качества. Регулярная половая жизнь способствует созданию максимально правильных физиологических условий для развития и созревания мужских половых клеток. Поэтому для того, чтобы знать истинное состояние мужской репродуктивной системы, необходимо проводить спермограмму с тем количеством дней воздержания, которое для мужчины наиболее естественно. То же касается и спермы, сдаваемой в программе ВРТ в день пункции фолликулов у женщины.
Миф 5: После переноса эмбрионов в полость матки они могут оттуда «выпасть»
Точно не могут. Эмбрионы переносятся в полость матки специальным тонким катетером, так, чтобы минимизировать соприкосновение с окружающими тканями. На момент переноса размер эмбриона составляет около 0,15-0,20 мм и после переноса он располагается на расстоянии не менее 50 мм от внутреннего зева шейки матки. Внутренний зев шейки матки играет роль своеобразного «замка», запирающего полость матки. Полость матки — это узкое пространство между передней и задней стенками матки, просвет полости выстлан слизистой оболочкой матки (эндометрием) и сопоставим с размерами эмбриона. Ворсинки эндометрия могут быть достаточно длинными по сравнению с эмбрионом, готовым к имплантации. Все эти биологические факторы ограничивают перемещения эмбриона в полости матки и способствуют его имплантации.
Миф 6: Беременность после ЭКО не может оказаться внематочной
Увы, но в очень редких случаях после переноса, эмбрион может прикрепиться не в полости матки, а в маточной трубе или, что бывает еще реже, в шейке матки. Перенос эмбрионов в полость матки выполняется в программе ЭКО максимум на пятые сутки их развития, а имплантация происходит в течение нескольких суток после переноса. В это время эмбрионы «плавают» между ворсинками слизистой матки и «ищут» себе подходящее место для прикрепления. Процесс имплантации очень сложен. Современная наука до сих пор не знает всех факторов, которые оказывают влияние на имплантацию, поскольку имплантация — это результат слаженной работы гормональной, иммунной систем, свертывающей системы крови женщины и возможно иных, неизвестных нам факторов. Мы можем только предполагать, по какой причине имплантация не происходит или происходит вне полости матки. Не зная деталей механизма имплантации, мы не можем повлиять на него и предугадать заранее результат. Когда по какой-то причине эмбрион не может прикрепиться к слизистой матки, он начинает искать любое другое место для прикрепления, и таким образом попадает, например, в маточную трубу.
Миф 7: Все дети после ЭКО бесплодны
Удивительно, но этот миф по-прежнему существует. Репродуктивная система у детей после программы ВРТ не имеет никаких отличий от таковой у их сверстников, рожденных при естественном зачатии. В подтверждение этому, первый в мире человек, рожденный после программы ЭКО в 1978 году, Луиза Браун уже дважды стала мамой абсолютно естественным путем, не прибегая к помощи каких-либо вспомогательных репродуктивных технологий. Первая девочка, рожденная после ЭКО в нашей стране, также родила ребенка после естественного зачатия.
Миф 8: Если беременность после ЭКО, то роды — только кесарево сечение
Само по себе планирование беременности методами ВРТ не является в дальнейшем абсолютным показанием к родоразрешению путем кесарева сечения. Да, течение беременности после программы ЭКО имеет свои особенности, иногда требуются дополнительные обследования и дополнительные назначения лекарственных препаратов. Однако нет убедительных данных, что такой способ планирования беременности как-либо влияет на родовую деятельность. Окончательно способ родоразрешения у каждой пациентки определяется на последних неделях беременности. При этом учитываются все факторы, которые могут повлиять на течение родов: вес и состояние ребенка, готовность родовых путей, наличие осложнений течения беременности, наличие обострений хронических заболеваний во время беременности, возраст женщины и другие особенности. В зависимости от итоговой картины решается вопрос в пользу естественных родов или оперативных родов. К сожалению, у пациентов, чья беременность наступила в результате проведения программы вспомогательных репродуктивных технологий, часто уже к моменту планирования беременности существуют какие-либо нарушения состояния здоровья. И именно они, а не сам факт проведения программы ЭКО, в итоге перевешивают чашу весов в пользу родов путем кесарева сечения.
Миф 9: С первого раза в программе ЭКО никто не беременеет
Это обратная сторона мифа о том, что метод ЭКО — стопроцентная гарантия наступления беременности. Ни то, ни другое неверно. Средняя эффективность лечения методами ВРТ — здесь мы берем процент наступления беременности из расчёта на перенос двух эмбрионов — составляет 40% и колеблется для разных центров в разных странах мира от 25 до 50%. Это значит, что в среднем с первого раза из 100 пар, проходящих программу ЭКО, забеременеет 40.
Сложно сказать, 40% — это много или мало. На сегодняшний день это медицинский факт. Как уже говорилось ранее, мы многого не знаем. Мы не знаем, с чем связано возникновение тех или иных аномалий строения половых клеток. Мы не знаем, почему не наступает оплодотворение, даже в программе ЭКО/ИКСИ. Мы не знаем, почему не происходит имплантация эмбрионов, даже очень хорошего качества даже на подготовленную слизистую матки. Возможно, это именно те вопросы, узнав ответы на которые, мы будем говорить своим пациентам, что эффективность методов ВРТ 70-80-90%.
Автор статьи Наталья Валентиновна Ромащенко, врач акушер-гинеколог, репродуктолог