ваза превия что это
Ваза превия что это
Д.м.н. Самойлова А.В., Дерипаско Т.В., Милаев С.Г., Гаврилова И.В.,
Шмакова М.В., Мноян Э.А.
Министерство здравоохранения и социального развития
Президентский перинатальный центр, Чебоксары, Чувашская Республика
КЛИНИЧЕСКИЙ СЛУЧАЙ VASA PREVIA
Одним патологических состояний, не поддающихся коррекции во время беременности, но и не оказывающих влияния на процесс родов является предлежание сосудов ( vasa previa ). Наибольшую опасность при начале родовой деятельности и разрыве плодных оболочек при vasa previa представляет кровотечение, развивающееся при разрыве сосудов пуповины, расположенных над внутренним зевом. Правильная диагностика и тактика ведения беременности и родов позволяет родоразрешать женщин с данной патологией до развития кровотечения.
Ключевые слова: vasa previa, предлежание сосудов, осложнения беременности
Развитие кровотечений во время беременности и родов представляют особую опасность, и вызывают наибольшую тревогу со стороны акушер-гинекологов, ставя под угрозу благополучный исход беременности, как для самой беременной женщины, так и для ее плода. Некоторые патологические состояния, развивающиеся без клинических проявлений во время беременности, приводят к осложнениям во время начавшейся родовой деятельности.
Одним из таких состояний, приводящих к развитию кровотечения, является разрыв сосудов пуповины, свободно проходящих между листками амниотических оболочек, в момент разрыва плодных оболочек в виду расположения над внутренним зевом сосудов – vasa praevia – как результат патологического прикрепления пуповины, вследствие нарушения развития плаценты на ранних этапах.
Vasa praevia ( VP ) (от лат. vasa – сосуд, pr a еvia – находящийся перед, спереди от) – патологическое состояние, характеризующееся оболочечным прикреплением пуповины (ОПП) и наличием сосудов, свободно проходящих в амниофетальных оболочках, расположенных ниже предлежащей части плода [1, 4, 5, 9].
Классифицируется в МКБ-10 как O69.4 «Роды, осложнившиеся предлежанием сосуда [vasa praevia]», частота встречаемости VP по данным различных исследователей составляет 1 случай на 1275-5000 беременностей. При этом частота разрывов VP, с развитием плодного кровотечения в среднем равна 1 на 50 случаев VP, приводя к перинатальной смертности от 50 % до 100% случаев [1, 3, 5, 9, 11].
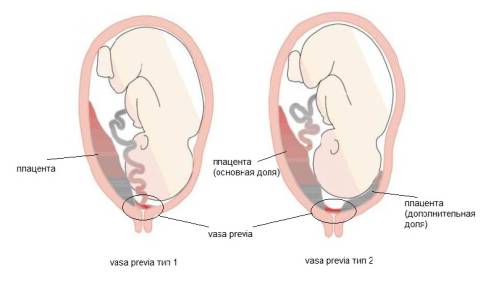
Разделение VP на два типа характеризуется тем, что при 1-ом типе VP обнаруживают наличие над внутренним зевом свободных сосудов пуповины, не защищенных Вартоновым студнем при ОПП, встречающееся до 90% случаев VP; при 2-ом типе имеет место наличие над внутренним зевом незащищенных сосудов, соединяющих между собой доли плаценты при двудольной плаценте, или при наличии дополнительных долей, при возможно нормальном прикреплении пуповины к основной доле плаценты [6, 10] (рис. 1).
Первое описание VP при ОПП принадлежит H. A. Wrisberg в 1773 году. В 1801 J.-F. Lobstein первым высказал предположение о возможном разрыве свободных сосудов, проходящих в оболочках между пуповиной и плацентой с возможным кровотечением и быстрой смертью плода. Роль многоплодной беременности в увеличении частоты ОПП, и как следствие увеличение частоты VP, на основании своих наблюдений, предложил J.B. De Lee в 1913 году. В 1952 году G.M. Evans анализируя данные проведенных наблюдений, пришел к выводу, о том что ОПП является предпосылкой для VP, при этом приводя к смерти плода вследствие развивающегося кровотечения и/или внутриутробной асфиксии как результат острой гипоксии плода. VP при двудольной плаценте, а также VP при наличии дополнительных долей плаценты были описаны E. Waidl в 1960 году, затем P.A. Radcliffe в 1961 году, классифицированные в дальнейшем как VP тип 2. [1, 6, 7, 10].
Рис. 1. Типы vasa previa [10]
Существует несколько теорий этиопатогенеза в формировании VP, при этом основа большей массы теорий связанна с нарушениями процессов закладки и первичной имплантации бластоцисты, других – результат фенотипического приспособления развивающейся плаценты при снижении питания нижнего сегмента растущей матки. [1, 4, 5, 7, 8].
Результатом изменений в формировании плаценты, с аномалиями прикрепления пуповины по мнению некоторых исследователей так же сочетающаяся с пороками развития плода, может являться уменьшение внутриматочного пространства и/или ограничение подвижности плода [13].
Низкое прикрепление пуповины, выявленное при ультразвуковом исследовании (УЗИ) в первом триместре беременности, низкое прикрепление плаценты, как двудольная плацента, так и наличие дополнительных долей плаценты, placenta previa и placenta membranacea, на ряду с ОПП относятся к факторам риска по развитию VP. Использование вспомогательных репродуктивных технологий, по мнению некоторых исследователей, увеличивают частоту развития VP до 10 раз. В 13-24% случаев VP наблюдаются при наличие в анамнезе у беременной внутриматочных вмешательств, таких как выскабливание полости матки при аборте, вмешательства при задержках плацентарной ткани в полости матки и др. [1, 2, 5, 7, 9, 10, 11].
Использование УЗИ с использованием цветного допплеровского сканирования, и обнаружение сосудов свободно проходящих в плодных оболочках над внутренним зевом, как результат ОПП либо свободного сосуда между долями плаценты является основным в диагностике VP во время беременности. Сложности диагностики при этом могут составить наличие амниотической перетяжки, хориоамниональное расщепление, предлежание краевого синуса плаценты, предлежание пуповины, узел пуповины а так же варикозное расширение вен матки. Правильная дифференциальная диагностика и интерпретация полученных результатов позволяет диагностировать VP в 99% случаев после 20 недели беременности [1, 2, 10, 11, 12].
Методом антенатальной диагностики VP, доступной врачу при влагалищном исследовании беременной женщины, является пальпация сосудов в сводах влагалища в проекции внутреннего зева, при целых плодных оболочках, с пульсацией, сходной с частотой сердечных сокращений плода [2, 5, 7].
Дифференциальную диагностику при начавшемся кровотечении из VP следует проводить с кровотечением из половых путей, возникающем при разрыве матки, предлежании плаценты, ретроплацентарной гематомы, разрыве краевого синуса плаценты; а также достаточно редких состояниях, таких как placenta circumvallata, внутриматочная мелена плода, и некоторых видах патологии шейки матки [2, 8, 9].
Приводим случай родоразрешения беременной с VP.
Беременная Г., 1984 г.р., поступила в приемное отделение бюджетного учреждения Чувашской Республики «Президентский перинатальный центр» Министерства здравоохранения и социального развития Чувашской Республики 2 апреля в 17 часов 50 минут, с жалобами на ноющие боли внизу живота. Из анамнеза: данная беременность вторая, роды предстоят вторые. Первые роды самопроизвольные срочные, без особенностей.
Срок беременности при поступлении 39-40 недель. Данная беременность протекала на фоне угрозы преждевременных родов — стационарное лечение в 23 нед., 29-30 нед. Соматический анамнез не отягощен. Носитель TORCH-инфекций (вирус простого герпеса, микоплазмы, уреаплазмы, хламидии, краснуха, токсоплазмоз). Проводилась антибактериальная терапия азитромицином на сроке 17-18 недель. По данным УЗИ в 15-16 нед.: краевое предлежание плаценты; в 20-21 нед.: низкая плацентация. Неправильное прикрепление сосудов пуповины (предлежащий сосуд); в 27-28 нед.: неправильное (оболочечное) прикрепление пуповины, в области внутреннего маточного зева предлежащий сосуд; в 32-33 нед.: тазовое предлежание. Низкая плацентация. Предлежание петель пуповины; в 38-39 нед: оболочечное прикрепление пуповины, в области внутреннего маточного зева лоцируется предлежащий сосуд, головное предлежание (Рис. 2). Состояние при поступлении удовлетворительное. Телосложение нормостеническое. Кожные покровы физиологической окраски. Видимых отеков нет. Артериальное давление 115/74-119/70 мм. рт. ст., пульс 80 в ударов/мин, удовлетворительных качеств. Тоны сердца ясные, ритмичные. Дыхание везикулярное, хрипы не выслушиваются. Живот увеличен за счет беременной матки. Матка соответствует сроку беременности, без участков локальной болезненности. Высота дна матки 35 см., окружность живота 97 см. Положение плода продольное. Предлежит головка над входом в малый таз. Сердцебиение ясное, ритмичное 140 ударов/мин. При влагалищном осмотре: наружные половые органы сформированы правильно. Оволосение по женскому типу. Влагалище рожавшей. Шейка матки центрирована, размягчена. Влагалищная часть до 2 см. Цервикальный канал проходим для 2 исследующих пальцев, до 2,5 см. Область ВМЗ выражена нерезко. Плодный пузырь цел. В области ВМЗ слева пальпируются утолщенный пульсирующий сосуд. Предлежит головка над входом в малый таз. Мыс недостижим. Выделения слизистые. Диагноз при поступлении: Беременность 39-40 нед. Предвестники родов. Оболочечное прикрепление пуповины (по УЗИ). Предлежание сосуда. Эндемический зоб 1 ст. Эутиреоз. Дефицит веса. Носитель TORCH-инфекций. План родов: Учитывая доношенный срок беременности, предлежание сосудов пуповины – решено родоразрешить абдоминальным путем в плановом порядке после дообследования.
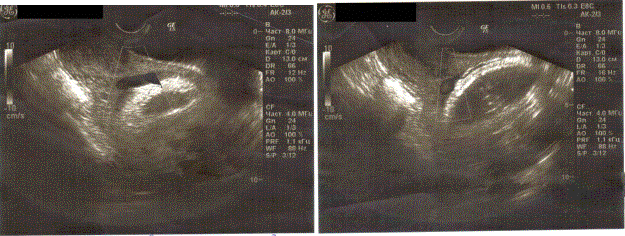
Рис. 2. Ультразвуковое изображение VP расположенной между головкой плода и ВМЗ.
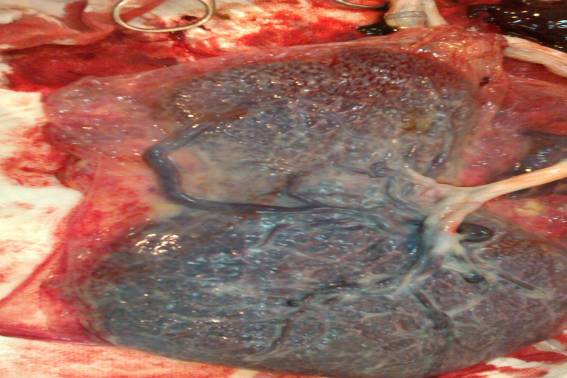
2 апреля с 20 часов отмечает появление схваткообразных болей внизу живота. Учитывая начало родовой деятельности проведено кесарево сечение в экстренном порядке. Под комбинированным интубационным наркозом, поперечным надлобковым разрезом послойно вскрыта брюшная полость. Матка вскрыта поперечным разрезом в нижнем сегменте нижнем. Извлечен ребенок мужского пола, с оценкой по шкале Апгар 8-8 баллов, с массой 3270 г., длиной тела 54 см. Послед 17х21х2,3 весом 494 г, с частичным оболочечным прикреплением пуповины, свободным сосудом между долями плаценты (Рис. 3).
Послеоперационный период протекал без осложнений. Выписана домой на 7 сутки после операции. Патогистологическое исследование последа: Оболочечное прикрепление пуповины. Свободный сосуд между долями плаценты. Placenta marginata.

Рис. 3. Макропрепарат последа. Стрелкой указан предлежащий сосуд, свободно проходящий между долями плаценты (2-ой тип VP ).
Являясь достаточно редким состоянием, VP требует особого внимания специалистов как фактор риска по развитию смерти плода/новорожденного при разрыве предлежащих сосудов во время родов и развитии плодового кровотечения, либо от внутриутробной асфиксии при пережатии сосудов оболочечно прикрепленной пуповины. Своевременное и точное определение предлежания сосудов при VP, тщательная диагностика, ведение беременности и своевременное планирование операции кесарева сечения являются неотъемлемыми факторами, позволяющими значительно снизить частоту развития осложнений при VP.
3. Международная статистическая классификация болезней и проблем, связанных со здоровьем. Десятый пересмотр. Русское издание. Том 1. ВОЗ. Женева 1995
6. Catanzarite V. Prenatal sonographic diagnosis of vasa previa: ultrasound findings and obstetric outcome in ten cases/ V. Catanzarite, C. Maida, W. Thomas et all. // Ultrasound. Obstet. Gynecol. – 2001. – № 18. – P. 109 – 115.
7. Cravageot B. L’ insertion vélamenteuse du cordon [Ressource électronique] : quand le fil de la vie devient anomalie / B. Cravageot // Université Henri-Poincaré. – 2010. – P. 83.
8. Duchatel F. Insertion vélamenteuse du cordon ombilical et hémorragie de Benckiser / F. Duchatel // Histoire des sciences médicales. – 1982. – № 16. – P. 185–192.
9. Gagnon R. S.O.G.C. CLINICAL PRACTICE GUIDELINE: guidelines for the management of vasa previa / R. Gagnon [et al.] // Int. J. Gynaecol. Obstet. – 2010 – № 108 (1). – P. 85–89.
10. Hasegawa J. Analysis of the ultrasonographic findings predictive of vasa previa / J. Hasegawa, A. Farina, M. Nakamura [et al.] // Prenat. Diagn. – 2010. – № 12 – 13. – P. 1121–1125.
11. Hasegawa J. Velamentous cord insertion: significance of prenatal detection to predict perinatal complications / J. Hasegawa, R. Matsuoka, K. Ichizuka [et al.] // Taiwan. J. Obstet. Gynecol. – 2006. – № 45 (1). – P. 21–25.
12. Ioannou C. Diagnosis and management of vasa previa: a questionnaire survey / C. Ioannou, C. Wayne // Ultrasound. Obstet. Gynecol. – 2010. – № 35. – P. 205- 209.
Содержание:
Что такое Vasa Previa во время беременности?
Каковы причины Vasa Previa?
Ниже приведены причины, которые могут привести к развитию этого состояния у беременных женщин:
Симптомы Васа Превиа
Ниже упомянуты признаки и симптомы vasa previa:
Как диагностируется Vasa Previa?
Vasa previa может быть диагностировано с помощью трансвагинального УЗИ и цветного допплеровского теста. Врач порекомендует это, если у вас есть какие-либо из факторов риска или предупреждающих знаков, как упоминалось ранее. Ультразвуковое исследование vasa previa может помочь в ранней диагностике и своевременном лечении заболевания, а также в обеспечении безопасности и здоровья ребенка.
Осложнения, связанные с Vasa Previa
Vasa previa может быть фатальным для плода. Это также может вызвать осложнения во время родов для матери. Наиболее распространенным осложнением является необходимость выполнения кесарева сечения для безопасной доставки ребенка.
Кесарево сечение vasa previa является факультативным, если заболевание было диагностировано на ранних сроках беременности. Когда диагноз vasa previa был диагностирован, врач рекомендует проводить плановое кесарево сечение в возрасте от 35 до 36 недель, чтобы безопасно родить ребенка. Если мать начинает рожать, сокращения матки разрывают кровеносные сосуды и вызывают кровотечение плода.
Vasa Previa Лечение
Vasa previa можно лечить и лечить, если выявлено на ранних сроках беременности. Некоторые из вариантов лечения включают в себя:
Как управлять Vasa Previa
Vasa Previa может управляться следующими способами:
1. Антепартум
Период родов относится к периоду до родов. Забота о родах при родах включает полный постельный режим для матери, особенно в последнем триместре. Сюда также входит использование медикаментозного средства для подавления родов, чтобы остановить все сокращения матки, непрерывный мониторинг плода с помощью трансвагинального УЗИ, чтобы убедиться, что пуповина не сдавлена, и лечение стероидами для ускорения созревания легких плода.
2. Внутрипартийный
Внутри родовой относится к времени от начала родов до родов плаценты. Этот период обычно избегают, если условие диагностировано рано. Врач рекомендует проводить плановое кесарево сечение на 35 неделе, чтобы избежать схваток, которые могут привести к разрыву пуповинной крови. Если диагноз не диагностируется и мать начинает роды, кровеносные сосуды пуповины разрываются от сокращений. Это приведет к кровотечению плода и в основном смертельно. В таких случаях ребенок потерял бы много крови, и его необходимо реанимировать и немедленно перелить кровь, чтобы заменить потерянную кровь.
3. Послеродовой
Это относится к периоду после доставки. Пуповина новорожденного ребенка должна быть немедленно зажата, чтобы предотвратить потерю крови. Ребенок должен быть немедленно проверен и может потребоваться переливание крови. Мать должна быть проверена на любые признаки внутреннего кровотечения и нуждается в послеоперационном уходе.
Прогноз и результат
Если выявлено рано, прогноз для vasa previa хороший. Если его оставить незамеченным, он может быть смертельным для ребенка, хотя и не представляет опасности для здоровья матери.
1. Неонатальные исходы
При предродовой диагностике vasa previa плод может быть доставлен через плановое кесарево сечение, и только 3 из 100 детей, рожденных таким образом, нуждаются в переливании крови после рождения. Однако у ребенка могут быть осложнения, связанные с преждевременными родами, такие как слаборазвитые легкие или низкая масса тела при рождении.
2. Долгосрочное влияние на здоровье матери
Vasa previa не представляет никаких физических рисков для здоровья матери, кроме кесарева сечения.
Какова выживаемость детей с Vasa Previa?
Если диагностировать пренатально, выживаемость детей составляет более 97%. Тем не менее, если не поставить диагноз, уровень смертности среди детей составляет около 95%.
Vasa previa очень редка и встречается только у 4 из 10000 родов. Но это серьезное заболевание, которое может привести к летальному исходу для ребенка и, следовательно, нуждается в диагностике и лечении на ранних сроках беременности. Проконсультируйтесь с врачом, если у вас есть какие-либо факторы риска для vasa previa, упомянутых в этой статье.
КЛИНИЧЕСКИЙ СЛУЧАЙ VASA PREVIA
© Коллектив авторов, 2013
Поступила 28.01.13 г.
Т.В. ДЕРИПАСКО, А.Ю. АЛЕКСАНДРОВ,
И.В. ГАВРИЛОВА, М.В. ШМАКОВА, Э.А. МНОЯН
КЛИНИЧЕСКИЙ СЛУЧАЙ VASA PREVIA
Президентский перинатальный центр,
Институт усовершенствования врачей, Чебоксары
Развитие патологических состояний, не поддающихся коррекции во время беременности, но и не оказывающих влияния на процесс родов, представляют особую опасность во время начала родовой деятельности. Одним из таких состояний является предлежание сосудов (vasa previa), развивающееся вследствие различных нарушений на этапе закладки и формирования плаценты. Наибольшую опасность при vasa previa представляет развивающееся при разрыве сосудов пуповины, расположенных над внутренним зевом, кровотечение, возникающее вслед за разрывом плодных оболочек. Правильная диагностика и тактика ведения беременности и родов позволяет родоразрешать женщин с данной патологией до развития кровотечения.
Ключевые слова: vasa previa, предлежание сосудов, осложнения беременности.
Развитие кровотечений во время беременности и родов представляет особую опасность и вызывает наибольшую тревогу акушеров-гинекологов, ставя под угрозу исход беременности как для самой беременной женщины, так и для ее плода. Развиваясь без клинических проявлений, некоторые патологические состояния не поддаются коррекции во время беременности и приводят к осложнениям во время родовой деятельности.
Патологическое прикрепление пуповины со свободно проходящими сосудами между листками амниотических оболочек, расположенных над внутренним зевом и называемых предлежащими сосудами или vasa praevia, вследствие нарушения развития плаценты на ранних этапах может приводить к развитию кровотечения из сосудов пуповины при их разрыве в момент разрыва плодных оболочек.
Vasa previa (VP) (от лат. vasa – сосуд, prеvia – находящийся перед, спереди от) – состояние, характеризующееся оболочечным прикреплением пуповины (ОПП) и наличием сосудов, свободно проходящих в амниофетальных оболочках, расположенных ниже предлежащей части плода [1, 5, 6, 12].
Данное состояние классифицируется в МКБ-10 как O69.4 «Роды, осложнившиеся предлежанием сосуда [vasa previa]» [3].
Частота встречаемости VP – 1 случай на 1275-5000 беременностей [1, 6, 12, 13].
При этом частота разрывов VP с развитием плодного кровотечения в среднем равна 1 на 50 случаев VP, с развитием перинатальной смертности – от 50 до 100% случаев [1, 6].
Разделение VP на два типа характеризуется тем, что при 1-м типе VP обнаруживают над внутренним зевом свободные сосуды пуповины, не защищенные Вартоновым студнем при ОПП, встречающиеся до 90% случаев VP; при 2-м типе имеет место наличие над внутренним зевом незащищенных сосудов, соединяющих между собой доли плаценты при двудольной плаценте или при наличии дополнительных долей при возможно нормальном прикреплении пуповины к основной доле плаценты [4, 10] (рис. 1).
Впервые VP при ОПП описал H.A. Wrisberg в 1773 году. В 1801 г. J.-F. Lobstein первым высказал предположение о возможном разрыве свободных сосудов, проходящих в оболочках между пуповиной и плацентой с возможным кровотечением и быстрой смертью плода. Роль многоплодной беременности в увеличении частоты ОПП и, как следствие, в увеличении частоты VP, на основании своих наблюдений предложил J.B. De Lee в 1913 году. В 1952 году G.M. Evans, анализируя данные проведенных наблюдений, пришел к выводу, что ОПП является предпосылкой для VP, при этом приводит к смерти плода вследствие развивающегося кровотечения и/или внутриутробной асфиксии как результат острой гипоксии плода. VP при двудольной плаценте, а также VP при наличии дополнительных долей плаценты были описаны E. Waidl в 1960 году, затем P.A. Radcliffe в 1961 году классифицированы в дальнейшем как VP 2-го типа [1, 4, 7, 10].
Теории этиопатогенеза в формировании VP основываются на нарушениях процессов первичной имплантации бластоцисты и рассматриваются как результат фенотипического приспособления развивающейся плаценты при снижении питания нижнего сегмента растущей матки [1, 5, 6, 7, 8].
Результатом изменений в формировании плаценты с аномалиями прикрепления пуповины, также сочетающимися с пороками развития плода, по мнению некоторых исследователей, может являться уменьшение внутриматочного пространства и/или ограничение подвижности плода [11].
К факторам риска развития VP, наряду с ОПП, также относят выявленное при ультразвуковом исследовании (УЗИ) в первом триместре беременности низкое прикрепление пуповины и различные виды патологии плаценты (низкое прикрепление плаценты, двудольная плацента, дополнительные доли плаценты, placenta previa и placenta membranacea). По данным некоторых авторов, применение вспомогательных репродуктивных технологий, увеличивающих частоту развития VP до 10 раз, и наличие в анамнезе у беременной внутриматочных вмешательств (выскабливание полости матки при аборте, вмешательства при задержках плацентарной ткани в полости матки) приводят к возникновению VP в 13-24% случаев [1, 2, 4, 6, 7, 12, 13].
Диагностика VP во время беременности основывается на использовании УЗИ с цветным допплеровским сканированием и обнаружении сосудов, свободно проходящих в плодных оболочках над внутренним зевом как результат либо ОПП, либо свободного сосуда между долями плаценты.
Сложности в диагностике VP методом УЗИ могут составить наличие амниотической перетяжки, хориоамниоальное расщепление, предлежание краевого синуса плаценты, предлежание пуповины, узел пуповины и варикозное расширение вен матки. Правильная дифференциальная диагностика и интерпретация полученных результатов позволяют диагностировать VP в 99% случаев после 20-й недели беременности [1, 2, 4, 9, 13].
Пальпация сосудов в сводах влагалища в проекции внутреннего зева, при целых плодных оболочках, с пульсацией, сходной с частотой сердечных сокращений плода, является методом антенатальной диагностики VP, доступной врачу во время влагалищного исследования беременной женщины [2, 6, 7].
При разрыве VP и развитии кровотечения следует проводить дифференциальную диагностику с состояниями и патологиями беременности, при которых наблюдается кровотечение из половых путей (разрыв матки, предлежание плаценты, ретроплацентарная гематома, разрыв краевого синуса плаценты; а также достаточно редкие состояния, такие как placenta circumvallata, внутриматочная мелена плода и некоторые виды патологии шейки матки) [2, 8, 12].
Приводим случай родоразрешения беременной с VP.
Беременная Г., 1984 г.р., поступила в приемное отделение БУ «Президентский перинатальный центр» Минздравсоцразвития Чувашии 2 апреля в 17 часов 50 минут, с жалобами на ноющие боли внизу живота. Из анамнеза установлено: данная беременность вторая, роды предстоят вторые. В анамнезе 1 срочные самопроизвольные роды без особенностей. Срок беременности 39-40 недель. Данная беременность протекала на фоне угрозы преждевременных родов – стационарное лечение в 23 нед., 29-30 нед. Соматический анамнез не отягощен. Обследована на TORCH-комплекс: носитель вируса простого герпеса (ВПГ), микоплазм, уреаплазм, хламидий, краснухи, токсоплазмоза. Проводилась антибактериальная терапия азитромицином на сроке 17-18 нед. По данным УЗИ в 15-16 нед.: краевое предлежание плаценты; в 20-21 нед.: низкая плацентация. Неправильное прикрепление сосудов пуповины (предлежащий сосуд); в 27-28 нед.: неправильное прикрепление пуповины (оболочечное, в области внутреннего маточного зева предлежащий сосуд); в 32-33 нед.: тазовое предлежание. Низкая плацентация. Предлежание петель пуповины; в 38-39 нед: предлежание сосудов пуповины (оболочечное прикрепление пуповины, в области ВМЗ лоцируются предлежащие сосуды пуповины) (рис. 2). Состояние при поступлении удовлетворительное. Телосложение нормостеническое. Кожные покровы физиологической окраски. Видимых отеков нет. Артериальное давление 115/74-119/70 мм рт. ст., пульс 80 ударов в мин, удовлетворительных качеств. Тоны сердца ясные, ритмичные. Дыхание везикулярное, хрипы не выслушиваются. Живот увеличен за счет беременной матки. Матка соответствует сроку беременности, без участков локальной болезненности. Высота дна матки 35 см, окружность живота 97 см. Положение плода продольное. Предлежит головка над входом в малый таз. Сердцебиение ясное, ритмичное 140 ударов в мин.
При влагалищном осмотре: наружные половые органы сформированы правильно. Оволосение по женскому типу. Влагалище рожавшей. Шейка матки центрирована, размягчена. Влагалищная часть до 2 см. Цервикальный канал проходим для 2 исследующих пальцев до 2,5 см. Область ВМЗ выражена нерезко. Плодный пузырь цел. В области ВМЗ слева пальпируются утолщенные пульсирующие сосуды. Предлежит головка над входом в малый таз. Мыс недостижим. Выделения слизистые. Диагноз при поступлении: Беременность 39-40 нед. Предвестники родов. Оболочечное прикрепление пуповины (по УЗИ). Предлежание сосудов пуповины. Эндемический зоб 1 ст. Эутиреоз. Дефицит веса. Носитель TORCH-инфекций. План родов: учитывая доношенный срок беременности, предлежание сосудов пуповины, решено родоразрешить абдоминальным путем в плановом порядке после дообследования.
Рис. 2. Ультразвуковое изображение VP, расположенной между головкой плода и ВМЗ
2 апреля с 20 часов отмечает появление схваткообразных болей внизу живота. Учитывая начало родовой деятельности, проведено кесарево сечение в экстренном порядке. Под комбинированным интубационным наркозом, поперечным надлобковым разрезом послойно вскрыта брюшная полость. Матка вскрыта поперечным разрезом в нижнем сегменте. Извлечен ребенок мужского пола. Оценка по шкале Апгар 8-9 баллов. Масса 3270 г, длина тела 54 см. Послед 17х21х2,3 см массой 494 г, с оболочечным прикреплением пуповины. Послеоперационный период протекал без осложнений. Выписана домой на 7-е сутки после операции. Патогистологическое исследование последа: Оболочечное прикрепление пуповины. Placenta marginata.
Являясь достаточно редким состоянием, VP требует особого внимания специалистов как фактор риска развития смерти плода/новорожденного при разрыве предлежащих сосудов во время родов и развитии плодного кровотечения либо от внутриутробной асфиксии при пережатии сосудов ОПП. Точное определение VP, тщательная диагностика, ведение беременности и своевременное планирование операции кесарева сечения являются неотъемлемыми факторами, позволяющими значительно снизить частоту развития осложнений при VP.
СПИСОК ЛИТЕРАТУРЫ:
1. Герасимова Л.И. Диагностика и ведение беременности при vasa previa/ Л.И. Герасимова, Т.Г. Денисова, Э.А. Мноян // Здравоохранение Чувашии. – 2011. – № 4 – С. 78-85.
2. Герасимова Л.И. Этиопатогенез, факторы риска развития и осложнения vasa previa / Л.И. Герасимова, Т.Г. Денисова, Э.А. Мноян // Здравоохранение Чувашии. – 2011. – № 3 – С. 69-76.
3. Международная статистическая классификация болезней и проблем, связанных со здоровьем. 10-й пересмотр. Т. 1. Женева: ВОЗ. 1995.
4. Analysis of the ultrasonographic findings predictive of vasa previa / J. Hasegawa [et al.] // Prenat. Diagn. – 2010. – № 12-13. – P. 1121-1125.
5. Baergen R.N. Manual of pathology of the human placenta / R.N. Baergen. – New York: Springer – Verlag Inc., 2011. – P. 208-221.
7. Cravageot B. L’ insertion vélamenteuse du cordon [Ressource électronique] : quand le fil de la vie devient anomalie / B. Cravageot. – Nancy: Université Henri-Poincaré, 2010. – P. 83.
8. Duchatel F. Insertion vélamenteuse du cordon ombilical et hémorragie de Benckiser / F. Duchatel // Histoire des sciences médicales. – 1982. – № 16. – P. 185-192.
9. Ioannou C. Diagnosis and management of vasa previa: a questionnaire survey / C. Ioannou, C. Wayne // Ultrasound. Obstet. Gynecol. – 2010. – № 35. – P. 205-209.
10. Prenatal sonographic diagnosis of vasa previa: ultrasound findings and obstetric outcome in ten cases/ V. Catanzarite [et all]. // Ultrasound. Obstet. Gynecol. – 2001. – № 18. – P. 109-115.
11. Robinson L.K. The nature of structural defects associated with velamentous and marginal insertion of the umbilical cord / L.K. Robinson, K.L. Jones, K. Benirschke // Am. J. Obstet. Gynecol. – 1983. – № 146 (2). – P. 191-193.
12. S.O.G.C. Clinical Practice Guideline: guidelines for the management of vasa previa / R. Gagnon [et al.] // Int. J. Gynaecol. Obstet. – 2010 – № 108 (1). – P. 85-89.
13. Velamentous cord insertion: significance of prenatal detection to predict perinatal complications / J. Hasegawa [et al.] // Taiwan. J. Obstet. Gynecol. – 2006. – № 45 (1). – P. 21-25.
СВЕДЕНИЯ ОБ АВТОРАХ
Дерипаско Татьяна Васильевна
заведующая акушерским консультативным диагностическим центром БУ «Президентский перинатальный центр» Минздравсоцразвития Чувашии, заслуженный врач Российской Федерации, заслуженный врач Чувашской Республики
Александров Александр Юрьевич
заместитель главного врача по акушерско-гинекологической помощи БУ «Президентский перинатальный центр» Минздравсоцразвития Чувашии
Гаврилова Ирина Владимировна
врач акушер-гинеколог высшей категории БУ «Президентский перинатальный центр» Минздравсоцразвития Чувашии
Шмакова Марина Васильевна
врач акушер-гинеколог первой категории БУ «Президентский перинатальный центр» Минздравсоцразвития Чувашии
Мноян Эдуард Андроникович
врач-ординатор АУ Чувашии «Институт усовершенствования врачей» Минздравсоцразвития Чувашии
Адрес для переписки:
428000, Чувашская Республика, г. Чебоксары, Московский проспект, д. 9/1
INFORMATION ABOUT AUTHORS:
Deripasko Tatiana Vasilievna
Head of the Obstetric Diagnostic Center at the BI “Presidential perinatal center” of HealthCare and Social Development Ministry of Chuvashia, Honoured Doctor of the Russian Federation, Honored Doctor of the Chuvash Republic
Alexandrov Alexander Yuryevich
the Chief Doctor’s Deputy of the obstetrics and gynecology care at the BI “Presidential Perinatal Center” of Health Care and Social Development Ministry of Chuvashia
Gavrilova Irina Vladimirovna
obstetrician- gynecologist of higher category at the BI “Presidential Perinatal Center” of Health Care and Social Development Ministry of Chuvashia
Shmakova Marina Vasilyevna
obstetrician- gynecologist of first category at the BI “Presidential Perinatal Center” of Health Care and Social Development Ministry of Chuvashia
Mnoyan Eduard Andronikovich
resident at the AI of Chuvashia «Postgraduate Doctors’ Training Institute» Health Care and Social Development Ministry of Chuvashia
Address for correspondence:
Moskovski pr., 9/1, Cheboksary, the Chuvash Republic, 428000
T.V. DERIPASKO, A.Y. ALEXANDROV,
I.V. GAVRILOVA, M.V. SHMAKOVA, E.A. MNOYAN
CASES OF VASA PREVIA
Presidential Perinatal Center,
Postgraduate Doctors’ Training Institute, Cheboksary
Development of pathogenic states, which are impossible to correct during pregnancy but do not affect delivery process may be dangerous in the beginning of labors. One of these states is vasa previa, developed as the result of various damages at the stage of placenta formation. Hemorrhage, which developed as the result of vessel rupture of the funicle located over the internal os, which follows the fetal membrane rupture are of utmost dangerous in vasa previa. The correct diagnosis and pregnancy and delivery observing allow a woman to deliver a baby before hemorrhage starts..
Keywords: vasa previa, complications of pregnancy.