васкуляризация опухоли что это
Состояние гемодинамики при очаговых поражениях печени (обзор литературы и анализ собственных наблюдений)
УЗИ аппарат HM70A
Экспертный класс по доступной цене. Монокристальные датчики, полноэкранный режим отображения, эластография, 3D/4D в корпусе ноутбука. Гибкая трансформация в стационарный сканер при наличии тележки.
К развитию очаговых изменений в печени приводят: локальный воспалительный процесс и его последствия, новообразования различного генеза, дегенеративно-диспластические поражения, нарушения кровообращения (ишемические и геморрагические), кисты [1,2].
При ишемических нарушениях кровообращения развивается ишемический очаг, состоящий из некротизированной ткани, при резорбции которой может сформироваться киста. При локальных геморрагических нарушениях кровообращения формируется гематома, при лизисе которой также образуется киста [1]. К дегенеративно-диспластическим поражениям относят первичные атрофические изменения в органах, первичный очаговый фиброз и склероз [1]. Кистозные образования могут иметь также первичное происхождение [2].
Все новообразования подразделяются на доброкачественные и злокачественные. Доброкачественные опухоли состоят из клеток, в такой мере дифференцированных, что почти всегда можно определить, из какой ткани они растут. Характерны тканевый атипизм опухоли, ее экспансивный и опухолевый рост. Опухоль обычно не оказывает общего влияния на организм и, как правило, не дает метастазов.
Злокачественные опухоли состоят из мало- или недифференцированных клеток; они утрачивают сходство с тканью (органом), из которой исходят. Характерны клеточный атипизм, инфильтрирующий и быстрый рост опухоли. Степень злокачественности опухолей определяется степенью дифференцировки формирующих ее клеток. Злокачественные опухоли дают метастазы, рецидивируют, оказывают не только местное, но и общее влияние на организм.
Классификация опухолей построена по гистогенетическому принципу с учетом их морфологического строения, локализации, особенностей структуры в отдельных органах (органоспецифичность), доброкачественности и злокачественности. В соответствии с классификацией, предложенной Комитетом по номенклатуре опухолей Интернационального противоракового объединения, выделяют 7 типов опухолей [1].
Другие виды очаговых поражений печени аваскулярны. При больших размерах очагов возможны экстравазальная компрессия и деформация окружающих очаг (кисту, абсцесс, гематому) сосудов.
Наиболее распространенными в клинической практике для диагностики различных видов очаговых образований являются различные ультразвуковые методики: двумерно-серошкальная эхография, дуплексное сканирование, пункционные методики под контролем ультразвука. Огромная клиническая значимость ультразвуковых методов обусловлена их высокой информативностью, абсолютной неинвазивностью и безопасностью для пациента, относительной специфичностью получаемых данных, простотой исполнения и относительной дешевизной исследования. Метод двумерно-серошкальной эхографии позволяет визуализировать очаговое образование, оценивать локализацию, размеры, эхоструктуру, состояние контуров, характер взаимодействия его с окружающими органными и сосудистыми структурами.
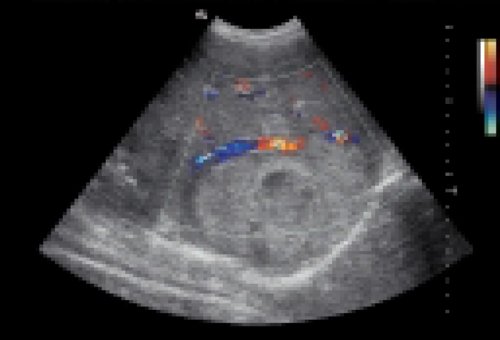
Метод дуплексного сканирования значительно расширяет диагностические возможности ультразвукового исследования благодаря качественной оценке ангиоархитектоники очага и перинодулярной зоны, а также количественной оценке скоростных и спектральных характеристик кровотока в опухолях. Этот метод объединяет возможность визуализации сосудов и окружающих сосуд тканей в В-режиме и оценку состояния кровотока в них с использованием эффекта Допплера. Результатом компьютерной обработки допплеровского сдвига частот с применением быстрого преобразования Фурье являются: допплеровский спектр и цветовая картограмма потока.
а) Режим цветового допплера.
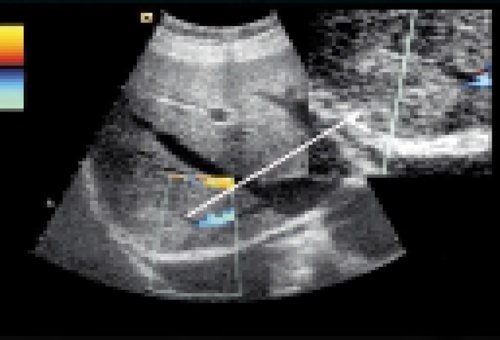
Существенную помощь в изучении ангиоархитектоники оказывает режит трехмерной реконструкции, в основе которого лежит компьютерная обработка серии эхотомографических срезов (цветовых картограмм потоков) сосудов, полученных при сканировании очагового образования и окружающих его тканей. Результатом компьтерной обработки является объемная реконструкция сосудистого рисунка очага (рис. 1в). Оценка степени васкуляризации опухоли, а также связи ее с основными сосудистыми стволами во многом определяют тактику лечения пациента, прежде всего, хирургического.
Ультразвуковое исследование печени (дуплексное сканирование) проводится по стандартной методике датчиком конвексного (векторного, секторного) формата в диапазоне частот 2,5-5 Мгц.
При очаговых поражениях печени задачами ангиологических ультразвуковых методик являются:
Оценка наличия кровотока в очаге позволяет дифференцировать объемные образования и очаги иного происхождения, поскольку возникновение патологической сосудистой сети в новообразованной ткани возможно только при неопластических процессах. Оценка степени кровоснабжения очага позволяет дифференцировать различные очаговые опухолевые образования между собой. Оценка спектральных характеристик кровотока позволяет в ряде случаев проводить дифференциальную диагностику доброкачественных и злокачественных новообразований.
К ультразвуковым критериям васкуляризации ткани опухоли относятся: появление патологического распределения цветовой картограммы потока в ткани опухоли при исследовании в цветовом допплеровском режиме и выявление допплеровского спектра при помещении метки контрольного объема на цветовую картограмму потока. Поскольку новообразованные сосуды имеют тонкую сосудистую стенку, то при исследовании в В-режиме они обычно не визуализируются. Поэтому всю информацию о проходимости сосуда, сосудистой геометрии и состоянии просвета сосуда получают при качественном анализе картины, полученной при исследовании в цветовом допплеровском режиме.
Состояние кровотока в перифокальной зоне косвенно отражает тип очагового поражения. Оценка характера влияния очагового образования на близлежащие тканевые и сосудистые структуры позволяет своевременно проводить коррекцию возможных осложнений, прежде всего, развития кровотечения вследствие инвазии и нарушения целостности сосудистой стенки опухолевой тканью.
В неонкологических очагах кровоток в области очага, как правило, выражен слабо или отсутствует. В перифокальной зоне при воспалительном происхождении очага отмечаются изменения кровотока как артериального, так и венозного. При остром бактериальном воспалении возникает усиление как артериального, так и венозного кровотока с возможным появлением псевдопульсации венозного кровотока. Усиление кровотока в органных артериях и венах объясняется закономерной реакцией микроциркуляторного русла на воспалительный процесс как в зоне воспаления, так и в перифокальной зоне. Изменения микрососудов начинаются с рефлекторного спазма, уменьшения просвета артериол и прекапилляров, которое быстро сменяется расширением всей сосудистой сети зоны воспаления и прежде всего посткапилляров и венул. Подобные изменения на микроциркуляторном уровне приводят к усилению кровотока в артериях и венах более крупного калибра [1]. Развитие в последующем отечно-экссудативного синдрома приводит к выраженным нарушениям микроциркуляции и открытию артерио-венозных шунтов. Шунтирующий сброс крови из артериальной системы в венозную, минуя капиллярное русло, приводит к появлению псевдопульсации венозного кровотока. При иных формах очаговых поражений кровоток в перифокальной зоне, как правило, не изменяется.
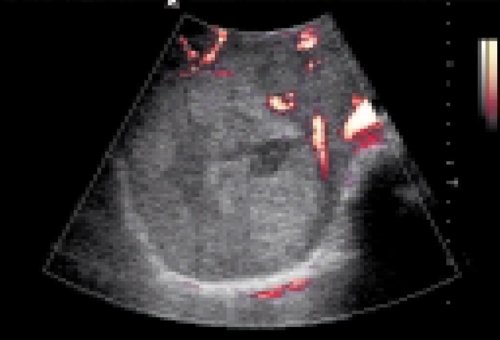
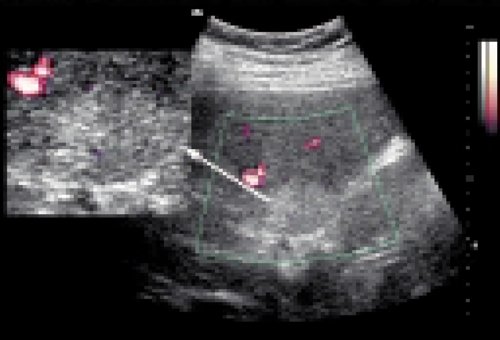
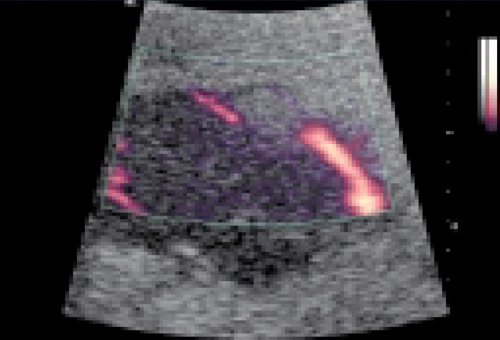
При кистозных поражениях кровоток в области кисты отсутствует (рис. 2), в перифокальной зоне может изменяться преимущественно из-за экстравазального воздействия [2]. По данным Е.А. Белолапотко с соавт. [9], истинные кисты печени относятся в 90% случаев к бессосудистым, не сопровождаясь изменениями кровотока в перифокальной зоне. При паразитарных кистах соотношение бессосудистых (с отсутствием кровотока в очаге и без изменения нормальной ангиоархитектоники органа) и умеренно васкуляризированых (с отсутствием кровотока в очаге и появлением дополнительных сосудистых образований в перифокальной зоне) составляло 44 и 56% соответственно. При объемном характере поражения существуют различные типы кровоснабжения опухолей.
Рис. 2. Киста печени.
Одной из наиболее часто встречающихся доброкачественных опухолей печени является гемангиома. Различают капиллярную, венозную и кавернозную гемангиомы. Капиллярная гемангиома состоит из ветвящихся сосудов капиллярного типа с узкими просветами. Венозная гемангиома состоит из сосудистых полостей, стенки которых содержат пучки гладких мышц и напоминают вены. Кавернозная гемангиома состоит из крупных сосудистых тонкостенных полостей (каверн), выстланных эндотелиальными клетками и выполненных жидкой или свернувшейся кровью [1].
Литературные данные, касающиеся наличия кровотока в гемангиомах при исследовании их методом дуплексного сканирования, крайне разнообразны. Вариабельность результатов исследования этой группы пациентов, вероятно, обусловлена различными типами гемангиом, а также различной разрешающей способностью используемых для исследований ультразвуковых сканеров.
По данным Е.А. Белолапотко с соавт. [9], у 85% исследованных пациентов с кавернозными гемангиомами кровоток внутри очага отсутствовал или выявлялся низкоамплитудный венозный кровоток. В перифокальной зоне у данной группы пациентов отмечалось формирование дополнительной сосудистой сети. У 12% пациентов в полости кавернозной гемангиомы отмечался артериальный кровоток с усилением кровотока в перифокальной зоне.
По нашим данным, при исследовании 18 пациентов с гемангиомами с использованием технологии цветового картирования энергии, а также в ряде случаев на фоне введения эхоконтрастного препарата «Левовиста» признаки наличия кровотока преимущественно в цетральной части гемангиомы выявлены у 11 пациентов (рис. 3, 4). При этом кровоток, как правило, выявлялся у пациентов с кавернозными гемангиомами.
Рис. 3. Капиллярная гемангиома печени.
Рис. 4. Кавернозная гемангиома печени.
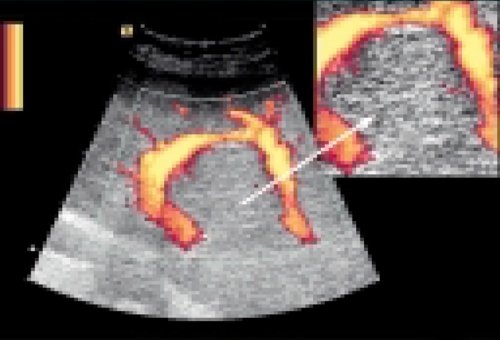
Очаговая узловая гиперплазия также относится к доброкачественным опухолям. Она состоит из нерегулярно ориентированных гиперплазированных гепатоцитов, которые содержат артериальную сеть [11, 16]. По данным M. Uggowitzer с соавт. [16], при обследовании 19 пациентов с фокальной нодулярной гиперплазией с использованием технологии цветового картирования энергии движущихся частиц, признаки кровотока в очаге поражения были выявлены у 15 пациентов. При оценке величины индексов периферического сопротивления в ткани опухоли и в окружающей неизмененной ткани органа отмечалось значительное снижение их величин в области нодулярной гиперплазии. Снижение величин индексов периферического сопротивления ряд авторов [17, 18] объясняют наличием множественных артериовенозных шунтов.
Клеточная аденома печени относится к редким доброкачественным опухолям печени, преимуществено встречаемым у молодых женщин. По данным M. Golli с соавт. [19], при исследовании кровотока внутри опухоли в допплеровских режимах (цветовом и спектральном) признаков наличия кровотока не получено, по периферии опухоли кровоток не отличался от нормального.
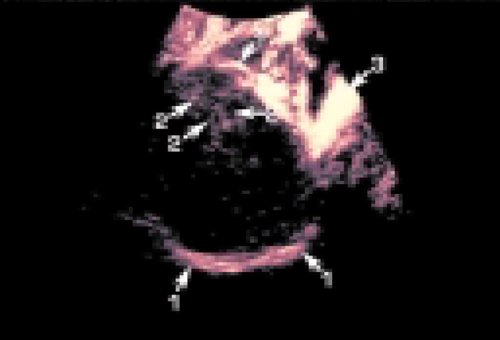
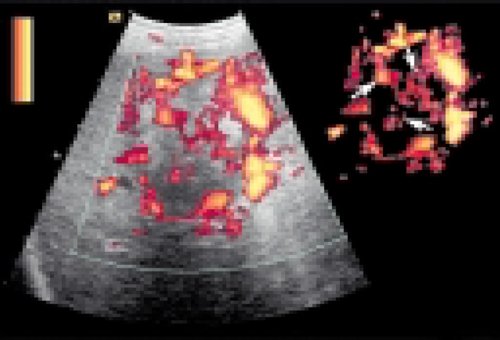
При злокачественных опухолях железистого происхождения, в частности, гепатоцеллюлярном раке, наблюдается выраженная гиперваскуляризация очага с большим количеством хаотично расположенных, гистологически измененных сосудов с множеством артериовенозных шунтов (рис. 5).
Рис. 5. Гепатоцеллюлярный рак (внутриопухолевые сосуды показаны стрелками) Очаговая узловая гиперплазия также относится к доброкачественным опухолям.
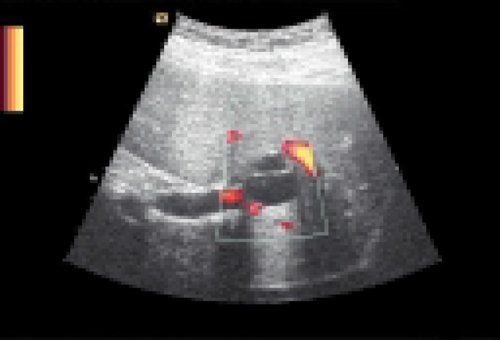
При метастатическом поражении различные авторы приводят противоречивые данные. Большинство авторов отмечают отсутствие специфических допплеровских признаков. По данным H. Ernst c соавт. [27] и N. Hosten с соавт. [28], кровоток внутри метастазов отсутствовал, либо имел обычные спектральные характеристики. Аналогичные данные получены K.J. Taylor с соавт. [22]. При обследовании 24 пациентов с метастазами рака различных органов в печень нами также получены сходные данные (рис. 6, 7).
Рис. 6. Метастаз рака желудка в печень.
Рис. 7. Метастаз рака легкого в печень.
Однако по данным Е.А. Белолапотко с соавт. [9], при оценке состояния кровотока внутри метастазов в печень и в перифокальной зоне обнаружено, что у большинства пациентов (67%) с размером очагов более 3 см отмечается гиперваскуляризация зоны очага, у остальных пациентов метастазы были васкуляризированы умеренно.
Оценка состояния кровотока при опухолях различного происхождения в спектральном допплеровском режиме позволила выявить некоторые закономерности патологического изменения спектральных характеристик потока. В случае развития патологической сосудистой сети в ткани опухоли, характеризующейся наличием артериовенозных шунтов, при спектральном допплеровском исследовании отмечаются характерные изменения кровотока в приводящих артериальных сосудах, дренирующих венозных сосудах, а также в области патологического сброса крови. В артериях отмечается выраженное усиление кровотока, сопровождающееся снижением индексов периферического сопротивления, в зоне шунтирования кровоток имеет, как правило, высокую амплитуду с локализацией максимума спектрального распределения у нулевой линии, пульсирующий характер. В дренирующих венах кровоток также повышен и с наличием псевдоартериальной пульсации.
Однако патологические (прежде всего, спектральные) изменения кровотока выявляются лишь у небольшого количества пациентов с объемными образованиями. У большинства же артериальный и венозный кровоток как в ткани опухоли, так и в перифокальной зоне имеет обычные, органоспецифические скоростные и спектральные характеристики, что не позволяет сделать количественную оценку кровотока в объемном образовании одним из дифференциально-диагностических критериев, прежде всего, о степени злокачественности опухоли. Однако существуют определенные закономерности васкуляризации опухолей: чем выше степень злокачественности опухоли и чем быстрее она растет, тем более вероятно выявление патологической сосудистой сети в ткани опухоли с измененными скоростными и спектральными характеристиками кровотока в формирующих ее сосудах.
Все применяемые в настоящее время эхоконтрастные вещества в той или иной степени приводят к усилению отраженного эхосигнала за счет увеличения обратного рассеяния, уменьшению затухания ультразвукового сигнала в тканях, а также увеличению скорости распространения ультразвука в тканях 32. Величина обратного рассеяния прямо пропорциональна количеству рассеивателей. При введении в кровяное русло дополнительного количества рассеивателей в виде микропузырьков воздуха, как правило, стабилизированных более устойчивыми молекулярными компонентами (например галактозой, альбумином), значительно возрастает величина отраженного эхосигнала и, следовательно, качество формируемого ультразвукового изображения (например «Левовист»). К наибольшей степени усиления отраженного сигнала приводит использование газообразных эхоконтрастных средств, поскольку отражающие свойства воздуха значительно выше, чем любых жидкостных сред 37. Повышение отражающей способности эхоконтрастных препаратов может проводиться путем увеличения плотности (вязкости) жидкостных препаратов, применения их в виде высокоплотных суспензий и эмульсий, а также повышением плотности газообразных контрастных препаратов. Плотные микрочастицы обладают в 10 раз большей отражающей способностью, чем частицы крови. Отражающая способность микропузырьков воздуха в десятки миллионов раз превосходит отражающую способность частиц крови [40].
При взаимодействии микропузырьков газа в газообразных эхоконтрастных средствах с ультразвуковым излучением в определенный момент времени происходит разрыв микропузырьков газа, который сопровождается генерацией своеобразного акустического сигнала небольшой продолжительности и высокой интенсивности, имеющего определенные частотные характеристики [32]. В случае совпадения частотных характеристик отраженного и стимулированного акустического сигнала отмечается явление акустического резонанса, характеризующееся значительным усилением амплитуды отраженного сигнала [31, 32, 39-41].
При взаимодействии ультразвукового сигнала с микропузырьками воздуха возникает явление акустического резонанса с частотой, зависящей от размеров микропузырьков и пропорциональной частоты отраженного ультразвукового сигнала. Восприятие и анализ вторичного гармонического сигнала проводится на частоте, вдвое большей, чем излучающая частота датчика. Например, при излучающей частоте 3,5 Мгц, отраженный вторичный гармонический сигнал анализируется на частоте 7 Мгц. Компьютерный анализ вторичного (третичного) гармонического колебания позволяет получить более качественную информацию о кровотоке [31, 32, 42-46].
Существует ряд контрастных препаратов (например, «Соновью»), которые включаются в структуру различных органов и тканей за счет захвата их молекулами ретикуло-эндотелиальной системы. Подобное явление называется стимулированной акустической эмиссией [32]. Скорость и равномерность накопления эхоконтрастных препаратов в норме и при различных патологических изменениях органов и тканей неодинакова. Оценка скорости и времени накопления по величине времени резонансного насыщения позволяет диагностировать различные патологические процессы, сопровождающиеся диффузным поражением паренхимы органов, например печени. Оценка равномерности распределения эхоконтрастных препаратов позволяет диагностировать очаговые поражения органов и тканей.
Наиболее перспективным направлением использования эхоконтрастных препаратов в гепатологии является диагностика и дифференциальная диагностика очаговых поражений печени. Возможность качественной визуализации микрососудистого рисунка позволяет дифференцировать гемангиомы, узловую гиперплазию печени, аденомы, гепатоцеллюлярную карциному и метастатическое поражение.
По данным F. Pennisi с соавт. [47], при обследовании 55 пациентов с солидными образованиями печени (10 гемангиом, 3 очаговые узловые гиперплазии, 2 аденомы, 20 гепатоцеллюлярных карцином, 20 метастазов) до и после внутривенного введения «Левовиста» получены следующие данные. У 8 пациентов с гемангиомами отсутствовал допплеровский сигнал внутри объемного образования. В двух случаях кавернозных ангиом регистрировались очень низкие параметры кровотока. При фокальной узловой гиперплазии признаки кровотока регистрировались как внутри узлов, так и по их периферии во всех трех случаях. При гепатоцеллюлярной карциноме во всех случаях определялась богатая интраопухолевая васкуляризация, а также подчеркнутость и выраженность сосудистого рисунка в перифокальной зоне. У 14 пациентов с метастазами рака отсутствовал допплеровский сигнал внутри объемного образования.
Оценка кровотока в опухолях печени на фоне введения «Эхогена» с использованием технологий анализа второй тканевой гармоники и трехмерной реконструкции изображения продемонстрирована в работе R. Campani с соавт. [48]. Авторы показали, что «Эхоген» подчеркивает нормальный сосудистый рисунок в доброкачественных опухолях, неравномерность диаметра, хода сосудов и наличие артериовенозных фистул в злокачественных опухолях. Сходные данные при использовании различных эхоконтрастных препаратов представлены в работах E. Molano с соавт.[49], E. Leen с соавт. [50].
Дифференциальная диагностика доброкачественных и злокачественных опухолей основана на различии строения сосудистого русла в ткани опухолей. В доброкачественных опухолях сосуды имеют организованное распределение и трехслойное строение артериальной стенки [51]. В злокачественных новообразованиях новообразованная сосудистая сеть характеризуется неорганизованностью и хаотичностью. Имеются множественные анастомозы между прилежащими сосудистыми структурами, а также артериовенозные шунты. Отмечается дезорганизация строения стенки сосудов, с незавершенностью формирования прилежащих слоев [51]. По данным D. Cosgrove [51], применение «Левовиста» повысило чувствительность и специфичность ультразвукового обследования в диагностике доброкачественных и злокачественных опухолей печени с 89 и 86% соответственно до 88 и 100%, что подтверждается данными других авторов [52, 53].
Таким образом, хотя оценка кровотока при различных видах очаговых поражений не отвечает на все вопросы клинициста, она является безусловно необходимой в наборе диагностических методик, используемых у пациентов с данными видами патологии, и во многих случаях влияет на выбор тактики лечения.
Литература
УЗИ аппарат HM70A
Экспертный класс по доступной цене. Монокристальные датчики, полноэкранный режим отображения, эластография, 3D/4D в корпусе ноутбука. Гибкая трансформация в стационарный сканер при наличии тележки.
Ультразвуковая оценка васкуляризации узловых образований щитовидной железы
ФГБУ «Федеральный медицинский биофизический центр им. А.И. Бурназяна» ФМБА России
E-mail:
РЕФЕРАТ: В статье проанализирован опыт комплексного ультразвукового исследования объемных образований щитовидной железы у 249 пациентов, подвергшихся оперативному вмешательству.
По распространенности в популяции узловые образования доминируют в структуре тиреоидной патологии, особенно в эндемичных районах, составляя 40-50% всех заболеваний щитовидной железы. Клиническая значимость узловой патологии щитовидной железы определяется высокой распространенностью рака щитовидной железы, который встречается в 5-10% выявленных узлов 2.
Среди методов лучевой диагностики ведущие позиции занимает ультразвуковое исследование, достоинства которого – простота, неинвазивность, доступность, относительно низкие экономические затраты – сочетаются с высокой информативностью. В большинстве случаев ультразвуковое исследование, дополненное тонкоигольной аспирационной биопсией патологических очагов, является основным методом диагностики узловых образований щитовидной железы 6. Совершенствование ультразвуковых технологий и внедрение в практику методик допплеровского картирования позволили выполнять ультразвуковую ангиографию щитовидной железы, качественно и количественно оценивать особенности ее васкуляризации [7, 10-14]. Вместе с тем, данные литературы относительно взаимосвязи выраженности васкуляризации узла и его злокачественности по-прежнему весьма разнообразны.
Материалы и методы
Диагностические возможности ультразвукового исследования (УЗИ) в выявлении и дифференциальной диагностике узловой патологии щитовидной железы (ЩЖ) проанализированы на основании обследования 249 больных. Результаты УЗИ сопоставлены с интраоперационными данными и верифицированы результатами гистологического исследования удаленной ЩЖ.
Всем пациентам было проведено традиционное клиническое и лабораторное обследование, а также инструментальная диагностика.
Комплексное ультразвуковое исследование щитовидной железы выполнялось по общепринятой методике на ультразвуковых диагностических аппаратах HDI 5000 (ATL, США), Acuson «Sequoia» – 512 (Siemens, Германия), Vivid-7 (GE, США), Voluson-730 Pro (GE, США), мультичастотными датчиками 5-12 МГц с использованием различных режимов сканирования.
В процессе исследования при полипозиционном сканировании в В-режиме оценивались положение, форма, контуры железы, ее эхогенность и эхо-структура, наличие дополнительных образований и локальных участков ткани железы с нарушенной акустической структурой, анатомо-топографические соотношения железы с соседними органами.
При наличии дополнительных образований (узлов) оценивали их количество, локализацию, контуры, эхогенность и эхо-структуру, распространение за капсулу ЩЖ. Всем без исключения больным в обязательном порядке по общепринятой методике осматривались зоны регионарного лимфооттока.
Качественный анализ кровотока в паренхиме железы и узловых образованиях проводили с использованием режимов цветового допплеровского кодирования (ЦДК) и энергетического допплера (ЭД). Для оптимизации цветового изображения использовали индивидуальные настройки параметров аппаратуры: мощность сигнала, частота повторения импульсов, фильтры. Однако сравнительную оценку васкуляризации паренхимы и узловых образований у одного и того же пациента в динамике или у различных пациентов проводили при стандартных настройках ультразвуковых приборов в программах «Thyroid». Качественный анализ кровоснабжения паренхимы щитовидной железы проводили в режиме ЦДК и ЭД, выделяя различную выраженность васкуляризации паренхимы (скудную, обычную, повышенную).
Ангиоархитектонику узловых образований определяли согласно градациям, используемым отечественными и зарубежными авторами [3, 106, 152, 198], и дифференцировали узловые образования с 4 типами сосудистого рисунка.
При изучении интенсивности кровоснабжения, как и в ряде исследований [8, 13, 15], выделяли узлы с интранодулярной гиперваскуляризацией (при наличии выраженной внутриузловой сосудистой сети) и интранодулярной гиповаскуляризацией (с наличием единичных сосудов внутри узла).
При оценке внутриузловой ангиоархитектоники отмечали такие качественные характеристики, как ход сосуда, протяженность, характер сосудистого рисунка, равномерность диаметра сосудов, внутриузловую «насыщенность» сосудами и т.д.
В ряде случаев исследование ангиоархитектоники узловых образований щитовидной железы дополняли трехмерной реконструкцией сосудистого рисунка в режиме энергетического допплера (3D-ангио).
Сравнение выборок, не подчиняющихся нормальному распределению, проводили с использованием методов непараметрической статистики. Такие данные в тексте, таблицах и рисунках представляли в виде Ме (медианы), минимальных и максимальных значений. При сопоставлении двух независимых выборок пользовались критерием Манна-Уитни (T). Для сравнения относительных показателей при анализе качественных переменных использовались критерии z и критерий χ 2 (хи-квадрат) с поправкой Йетса на непрерывность. Критический уровень значимости при проверке статистических гипотез принимался равным 0,05.
Используя принцип решающей матрицы, оценивали показатели диагностических тестов (истинно отрицательные результаты (ИО), истинно положительные результаты (ИП), ложно отрицательные результаты (ЛО), ложно положительные результаты (ЛП)) и информативность данных признаков (чувствительность, специфичность, точность, прогностическая ценность положительного результата, прогностическая ценность отрицательного результата). Указанные статистические показатели рассчитывали по формулам:
Результаты исследования и обсуждение результатов
Среди 249 оперированных пациентов у 49 человек (19,7%) установлен рак ЩЖ, который в 3 случаях сочетался с аденомой, у 41 (16,5%) – аденомы ЩЖ, у 151 (60,6%) – узловой коллоидный пролиферирующий зоб, в том числе в 16 случаях рецидивный, и у 5 (2,0%) – узловая форма аутоиммунного тиреоидита (АИТ). В 1 наблюдении (0,4%) пациенту удалена невринома шеи, в 1 (0,4%) случае – аденома паращитовидной железы и еще у 1 пациентки (0,4%) – аберрантная ЩЖ. В 24,5% наблюдений узловая патология ЩЖ сочеталась с диффузным или диффузно-узловым аутоиммунным тиреоидитом.
Результаты наших исследований, свидетельствующие о наличии узловых образований в ЩЖ, совпали с интраоперационными и морфологическими данными у 239 больных. В 157 (65,7%) наблюдениях обнаружено многоузловое поражение ЩЖ, с наличием от 2 до 9 узлов в каждой доле, и в 82 (34,3%) – одиночные узлы ЩЖ. Пятеро пациентов оперированы по поводу диффузно-узловой формы АИТ, ни при УЗИ, ни на операции других узловых образований у них выявлено не было. Результативность УЗИ в выявлении узловых образований ЩЖ составила: чувствительность – 98,8%, специфичность – 87,5%, точность – 98,4%, прогностическая ценность положительного результата – 99,6%, прогностическая ценность отрицательного результата – 70,0%.
В 5 наблюдениях (2,0%) результаты УЗИ были ошибочны: в одном случае за крупный узел нижнего полюса правой доли ЩЖ принята невринома надключичной области (рис. 1), в другом за гиперплазированные паратрахеальные лимфоузлы – аденома паращитовидной железы (рис. 2). У 3 оперированных больных не распознаны узлы ЩЖ, сформировавшиеся на фоне диффузного зоба или АИТ.
Рисунок 1. Эхограмма невриномы (двусторонняя стрелка) шеи.
Сканирование в режиме ЦДК.
Рисунок 2. Аденома паращитовидной железы (стрелки).
В общей сложности у 239 пациентов проанализированы и сопоставлены с результатами гистологического исследования эхографические характеристики 528 узловых образований ЩЖ. При этом изучались серошкальное изображение узлов и их ангиоархитектоника в режимах ЦДК и ЭД, а при необходимости – в режиме трехмерной реконструкции сосудистого рисунка (3D-ангио). Из 528 узлов 56 (10,6%) соответствовали различным формам рака ЩЖ, 45 (8,5%) – доброкачественным опухолям (фолликулярным аденомам) ЩЖ и остальные 427 (80,9%) – узловому в разной степени пролиферирующему зобу. Результаты сопоставления ультразвукового изображения узловых образований с их морфологическим строением и статистическая значимость полученных данных представлены в таблицах 1-3.
Таблица 1. Размеры узловых образований щитовидной железы
различной морфологической структуры
| Размеры узлов | Морфологическое строение узлов | |||||||
|---|---|---|---|---|---|---|---|---|
| Рак | Аденома | Коллоидные узлы | Итого | |||||
| Кол-во | % | Кол-во | % | Кол-во | % | Кол-во | % | |
| До 10 мм | 16 | 28,6 | 5 | 11,1 | 195 | 45,6 | 216 | 40,9 |
| 11-20 мм | 17 | 30,4 | 15 | 33,3 | 102 | 23,9 | 134 | 25,4 |
| 21-30 мм | 13 | 23,2 | 16 | 35,6 | 66 | 15,5 | 95 | 18,0 |
| 31-40 мм | 5 | 8,9 | 5 | 11,1 | 32 | 7,5 | 42 | 8,0 |
| > 40 мм | 5 | 8,9 | 4 | 14,9 | 32 | 7,5 | 41 | 7,8 |
| Всего | 56 | 100,0 | 45 | 100,0 | 427 | 100,0 | 528 | 100,0 |
Таблица 2. Локализация узловых образований щитовидной железы
различной морфологической структуры
| Размеры узлов | Морфологическое строение узлов | |||||||
|---|---|---|---|---|---|---|---|---|
| Рак | Аденома | Коллоидные узлы | Итого | |||||
| Кол-во | % | Кол-во | % | Кол-во | % | Кол-во | % | |
| Верхний полюс | 14 | 25,0 | 2 | 4,4 | 104 | 24,4 | 120 | 22,3 |
| Средняя треть | 24 | 42,9 | 20 | 44,4 | 141 | 33,0 | 185 | 35,0 |
| Нижний полюс | 10 | 17,9 | 20 | 44,4 | 147 | 34,4 | 177 | 34,0 |
| Перешеек | 8 | 14,3 | 3 | 6,8 | 35 | 8,2 | 46 | 8,7 |
| Всего | 56 | 100,0 | 45 | 100,0 | 427 | 100,0 | 528 | 100,0 |
В структуре опухолевых заболеваний ЩЖ обращает внимание присутствие мелких очагов, размерами менее 10 мм (до 28,6% среди раков и до 11,1 % среди аденом) (табл. 1). Это затрудняло их дифференциацию при полинодозном поражении ЩЖ и обнаружение среди мелких пролиферирующих коллоидных узелков и инциденталом. До 17,8% раковых узлов были представлены крупными очаговыми образованиями, размерами более 30 мм в диаметре, что также было характерно и для узлового пролиферирующего зоба. Зависимости частоты встречаемости рака от размеров узла нами не выявлено (χ 2 =3,70, р=0,448).
Малигнизированные узлы чаще локализировались в средней трети доли, тогда как аденомы преимущественно располагались как в нижнем полюсе, так и в средней трети доли (табл. 2). Эхографические характеристики узловых образований различной морфологической структуры отличались большим разнообразием ультразвуковых признаков, что также затрудняло диагностику злокачественной патологии с помощью УЗИ (табл. 3).
Таблица 3. Ультразвуковые признаки узловых образований щитовидной железы
в сопоставлении с результатами морфологического исследования
| Признаки | Морфологическое строение узлов | Статистическая значимость | |||||||
|---|---|---|---|---|---|---|---|---|---|
| Рак | Аденома | Узловой кол. зоб | |||||||
| Кол-во узлов | % | Кол-во узлов | % | Кол-во узлов | % | χ 2 | р | ||
| Эхогенность | Гипоэхогенность | 40 | 71,4 | 18 | 40,0 | 164 | 38,4 | 7,711 | 0,021 |
| Изоэхогенность | 13 | 23,2 | 19 | 42,2 | 172 | 40,3 | 3,116 | 0,211 | |
| Гиперэхогенность | 2 | 3,6 | 2 | 4,4 | 33 | 7,7 | 1,069 | 0,447 | |
| Смешанная | 1 | 1,8 | 6 | 13,3 | 58 | 13,6 | 5,479 | 0,065 | |
| Итого: | 56 | 100 | 45 | 100 | 427 | 100 | |||
| Границы | Ровные | 24 | 42,9 | 42 | 93,3 | 366 | 85,7 | 8,077 | 0,018 |
| Неровные | 32 | 57,1 | 3 | 6,7 | 61 | 14,3 | 35,948 | 0,0001 | |
| Итого: | 56 | 100 | 45 | 100 | 427 | 100 | |||
| Контур | Четкий | 24 | 42,9 | 43 | 95,6 | 394 | 92,3 | 9,677 | 0,008 |
| Нечеткий | 32 | 57,1 | 2 | 4,4 | 33 | 7,7 | 63,644 | 0,0001 | |
| Итого: | 56 | 42,9 | 45 | 100 | 427 | 100 | |||
| Ободок | Ободок Halo | 6 | 10,7 | 14 | 31,1 | 45 | 10,5 | 10,944 | 0,004 |
| Нет | 50 | 89,3 | 31 | 68,9 | 382 | 89,5 | 1,163 | 0,559 | |
| Итого: | 56 | 100 | 45 | 100 | 427 | 100 | |||
| Структура | Однородная | 14 | 25,0 | 10 | 22,2 | 153 | 35,8 | 2,873 | 0,238 |
| Неоднородная | 42 | 75,0 | 35 | 77,8 | 284 | 66,5 | 18,376 | 0,0001 | |
| Итого: | 56 | 100 | 45 | 100 | 427 | 102,3 | |||
| Кальцинаты | Кальцинаты | 23 | 41,1 | 14 | 31,1 | 27 | 6,3 | 48,497 | 0,0001 |
| Нет | 33 | 58,9 | 31 | 68,9 | 400 | 93,7 | 5,297 | 0,071 | |
| Итого: | 56 | 100 | 45 | 100 | 427 | 100 | |||
| Жидкость | Жидкостные участки | 12 | 21,4 | 9 | 20,0 | 123 | 28,8 | 1,59 | 0,451 |
| Нет | 44 | 78,6 | 36 | 80,0 | 304 | 71,2 | 0,41 | 0,815 | |
| Итого: | 56 | 100 | 45 | 100 | 427 | 100 | |||
| Капсула ЩЖ | Нарушение капсулы ЩЖ | 7 | 12,5 | 0 | 0,0 | 0 | 0,0 | 53,14 | 0,0001 |
| Нет | 49 | 87,5 | 45 | 100 | 427 | 100 | 0,21 | 0,9 | |
| Итого: | 56 | 100 | 45 | 100 | 427 | 100 | |||
| I | 2 | 3,6 | 0 | 0,0 | 22 | 7,5 | 4,124 | 0,125 | |
| II | 3 | 5,4 | 2 | 4,4 | 76 | 25,8 | 14,533 | 0,0001 | |
| III с внутриузловой гиперваскуляри-зацией | 12 | 21,4 | 21 | 46,7 | 77 | 26,1 | 4,847 | 0,089 | |
| III с внутриузловой гиповаскуляри-зацией | 32 | 57,1 | 19 | 42,2 | 108 | 36,6 | 3,271 | 0,195 | |
| IV | 7 | 12,5 | 3 | 6,7 | 12 | 4,1 | 5,544 | 0,063 | |
| Итого: | 56 | 100 | 45 | 100 | 295 | 100 | |||
В процессе ультразвукового обследования пациентов с узловыми образованиями ЩЖ решали несколько диагностических задач, которые определяли дальнейшую хирургическую тактику, в том числе выбор объема операции. Главная из них – определение морфологической структуры обнаруженных очагов тиреоидной паренхимы. При обнаружении злокачественной патологии не менее важно было оценить стадийность заболевания, то есть распространение процесса за пределы ЩЖ. И наконец, в-третьих – выявление всех узловых образований в тиреоидной паренхиме, определение их размеров, пространственного расположения, дифференциация участков неизмененной паренхимы, подлежащих сохранению.
При обнаружении узловых образований в тиреоидной паренхиме в первую очередь дифференцировали их злокачественную или доброкачественную природу.
Ретроспективный анализ показал, что в наших наблюдениях рак ЩЖ чаще встречался при множественном узловом поражении ЩЖ (в 62,5% случаев) и присутствовал в одном или нескольких узлах при многоузловом зобе. Одиночные раковые узлы выявлены в 21 случае (37,5%). Вместе с тем частота встречаемости рака ЩЖ в общей структуре моно- и полинодозного поражения ЩЖ практически не различалась и составляла соответственно 28,6%, и 19,9% (различия статистически не значимы, критерий χ 2 =0,912, р=0,340).
Одновременно несколько раковых очагов в одной или обеих долях гистологически верифицированы у 7 (14,3%) пациентов (у 2 в одной доле и у 5 в обеих долях (рис. 3)), причем в 2 случаях в виде микрофокусов до 3-5 мм в диаметре. В этих 2 наблюдениях (4,1% больных) микрофокусы злокачественных новообразований были предположены при УЗИ и определялись в виде гипоэхогенных участков неправильной формы с неровными контурами, размерами 4-5 мм в диаметре, расположенных в непосредственной близости с «основным» раковым узлом (рис. 4). В остальных 5 наблюдениях дополнительные злокачественные новообразования в тиреоидной паренхиме при УЗИ найдены не были.
Рисунок 3. Узлы папиллярного рака (белые стрелки) в правой доле и левой доле ЩЖ.
Рисунок 4. Узел папиллярного рака (двусторонняя стрелка)
и микрофокус рака (белая стрелка и пунктирные маркеры).
По морфологическому строению преобладали высокодифференцированные раки: 58,9% узлов соответствовали папиллярной карциноме, 26,8% – фолликулярной карциноме. Солидный (папиллярный и фолликулярный) рак встретился в 7,1% узлов, медуллярный – в 5,4% и недифференцированный – в единичном наблюдении (1,8%). В 10 наблюдениях (20,4%, 10/49) раку ЩЖ сопутствовал аутоиммунный тиреоидит с выраженными диффузно-псевдоузловыми изменениями паренхимы ЩЖ, а у 3 (6,1%, 3/49) больных рак ЩЖ сочетался с фолликулярными аденомами.
Стадия Т1-2 верифицирована у 33 (67,3%) больных, Т3 – у 7 (14,3%), Т4 – у 9 (18,4%). Лимфогенное метастазирование на стороне поражения обнаружено у 10,2% пациентов. Отдаленные метастазы в кости скелета были выявлены у одного больного (2,0%).
Раковые узлы несколько чаще локализовались в средней трети долей (42,9% узлов), реже в верхнем полюсе (25,0%), в нижней трети (17,9%) и в перешейке (14,2%) (критерий χ 2 =8,220, р=0,0540). И, как уже отмечалось, практически 1/3 узлов (28,6%) составили очаги менее 10 мм в диаметре (табл. 1, 2).
По сравнению с доброкачественными образованиями для раковых узлов были характерны следующие эхографические признаки: гипоэхогенность узла (71,4%), неоднородность структуры (75,0%), нечеткие неровные контуры (51,7%), более высокая встречаемость микрокальцинатов (41,1%) (таблица 3, рис. 5) Такие признаки были выявлены у 67,9% злокачественных очагов. При узлах менее 20 мм в диаметре «типичное» ультразвуковое изображение рака ЩЖ встретилось в 78,8% наблюдений, а при более крупных узлах (свыше 20 мм в диаметре) – лишь в 36,4%.
Рисунок 5. Узел папиллярного рака (двусторонняя стрелка).
«Типичное» ультразвуковое изображение злокачественного узла ЩЖ.
В 32,1% случаев определялось иное ультразвуковое изображение ракового узла, больше соответствующее коллоидному зобу (рис. 6) или аденоме (рис. 7). Такое «нетипичное» ультразвуковое изображение рака ЩЖ чаще выявлялось среди узловых образований размерами свыше 20 мм в диаметре (52,4%), а также среди фолликулярных аденокарцином, при солидных раках и в случае низкодифференцированного рака ЩЖ. Установлению правильного диагноза в этих случая на дооперационном этапе особенно помогала тонкоигольная аспирационная биопсия.
Рисунок 6. Узел папиллярного рака ЩЖ (двусторонняя стрелка). «Нетипичное»
ультразвуковое изображение злокачественного узла ЩЖ. Панорамное сканирование.
Рисунок 7. Узел папиллярного рака ЩЖ (двусторонняя стрелка). «Нетипичное»
ультразвуковое изображение злокачественного узла в перешейке ЩЖ.
Изучение сосудистого рисунка узловых образований тиреоидной паренхимы не способствовало значимому повышению результативности УЗИ в дифференциальной диагностике рака среди других узловых образований ЩЖ (табл. 4).
Таблица 4. Сравнение информативности серошкального УЗИ
и УЗИ с использованием цветокодирующих методик
| Показатели | Серошкальное УЗИ | Серошкальное УЗИ + цветокодирующие методики | Значения критерия z |
|---|---|---|---|
| Чувствительность | 62,5% | 64,3% | 0.002, р=0.942 |
| Специфичность | 84,5% | 87,7% | 1.327, р=0.185 |
| Точность | 82,2% | 85,2% | 1.336, p=0.216 |
| Прогностическая ценность положительного результата | 32,4% | 38,3% | 0.817, р=0.414 |
| Прогностическая ценность положительного результата | 95,0% | 95,4% | 0.248, р=0.808 |
Для большинства (78,5%) раковых узлов была характерна смешанная перинодулярная и внутриузловая ангиоархитектоника с преобладанием внутриузловой гиповаскуляризации, что не отличало их от трети коллоидных узлов и половины аденом (табл. 3, рис. 8). Рассчитанный критерий χ 2 для частоты встречаемости III типа сосудистого рисунка среди раков, аденом и узловых коллоидных узлов составил χ 2 =2,790, р=0,248.
Рисунок 8. Узел папиллярного рака ЩЖ (двусторонняя стрелка).
Сосудистый рисунок узла в режиме ЦДК (слева) и ЭД (справа).
Отсутствие васкуляризации в раковых узлах встретилось лишь в 2 наблюдениях (3,6%) при узлах менее 10 мм в диаметре. Невозможность визуализации их ангиоархитектоники объяснялась наличием кальцинатов, которые частично (рис. 9) или практически полностью выполняли очаги.
Рисунок 9. Аваскулярный узел папиллярного рака (стрелка)
с кальцинатами в структуре. Сканирование в режиме ЭД.
Аваскулярные узловые образования нередко встречались среди коллоидных пролиферирующих узлов (в 7,5% случаев), но это, как правило, были мелкие узелки диаметром не более 6-7 мм. Несмотря на отсутствие значимых различий, среди злокачественных новообразований чаще, чем среди коллоидных узлов и аденом, выявлялись очаги с отсутствием перинодулярной васкуляризации (IV тип сосудистого рисунка). В таких узлах в режимах ЦДК (ЭД) регистрировался внутриузловой, как правило, малоинтенсивный кровоток с отдельными внутриузловыми «обрубленными» и хаотично расположенными сосудами (рис. 10). В этих случаях применение 3-мерной реконструкции сосудистого рисунка (режим 3D-ангио) способствовало уточнению ангиоархитектоники узла, наличия, хода, выраженности и взаиморасположения узловых сосудов (рис. 11).
Рисунок 10. Скудная внутриузловая васкуляризация узла папиллярного рака
(двусторонняя стрелка) (IV тип сосудистого рисунка). Сканирование в режиме ЭД.
Рисунок 11. Сосудистый рисунок узла папиллярного рака (двусторонние стрелки)
в режиме ЭД (слева) и в режиме 3D-ангио.
Несмотря на отсутствие значимого повышения информативности УЗИ с использованием доплеровских методик в дифференциальной диагностике узловых образований различного морфологического строения, результаты ЦДК, ЭД, 3-мерной реконструкции сосудистого рисунка (режим 3D-ангио) следует учитывать при интерпретации ультразвукового изображения любого внутрипаренхиматозного очага. В случае выявления узлового образования только с внутриузловой васкуляризацией (IV тип сосудистого рисунка) и хаотичным дезорганизованным ходом сосудов с большой долей вероятности можно предполагать злокачественную природу узла, особенно при наличии «серошкальных ультразвуковых признаков злокачественности». При получении сосудистого рисунка с перинодулярной и внутриузловой васкуляризацией (III тип) дифференцировать рак, аденому и коллоидный узел при сходной серошкальной картине сложно. Вместе с тем, перинодулярная и внутриузловая гиперваскуляризация с правильным равномерным «спицеобразным» ходом сосудов чаще (в наших наблюдениях в половине случаев) соответствует аденоме (рис. 12). Таким образом, несмотря на то, что цветовое картирование существенно не повышает информативности ультразвуковой диагностики узловых образований щитовидной железы, это исследование является, на наш взгляд, необходимым не только для полноты характеристики обнаруженных образований, но и для корректного проведения обязательной пункционной биопсии.
Рисунок 12. Сосудистый рисунок аденомы ЩЖ в режиме 3D-ангио.
Анализируя сосудистый рисунок выявленных узловых образований, мы обратили внимание, что степень васкуляризации узлов в большей степени определялась размером узла, а не его морфологической структурой (табл. 5).
Таблица 5. Зависимость васкуляризации узловых образований от размеров узлов
| Тип сосудистого рисунка | Размеры узловых образований в мм | |||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|
| ≤ 10 | от 11 до 20 | от 21 до 30 | от 31 до 40 | > 40 | Всего | |||||||
| Кол-во | % | Кол-во | % | Кол-во | % | Кол-во | % | Кол-во | % | Кол-во | % | |
| I | 23 | 18,1 | 1 | 0,9 | 0 | 0,0 | 0 | 0,0 | 0 | 0,0 | 24 | 6,1 |
| II | 48 | 37,8 | 22 | 20,6 | 7 | 8,4 | 2 | 4,9 | 2 | 5,3 | 81 | 20,5 |
| III с внутриузловой гиперваскуляризацией | 15 | 11,8 | 42 | 39,3 | 30 | 36,1 | 12 | 29,3 | 11 | 28,9 | 110 | 27,8 |
| III с внутриузловой гиповаскуляризацией | 31 | 24,4 | 35 | 32,7 | 45 | 54,2 | 25 | 61,0 | 23 | 60,5 | 159 | 40,2 |
| IV | 10 | 7,9 | 7 | 6,5 | 1 | 1,2 | 2 | 4,9 | 2 | 5,3 | 22 | 5,6 |
| Итого | 127 | 100 | 107 | 100 | 83 | 100 | 41 | 100 | 38 | 100 | 396 | 100 |
| значения χ 2 значения р | 28,241 0,0001 | 49,128 0,0001 | 75,567 0,0001 | 39,884 0,0001 | 36,059 0,0001 | |||||||
Так, среди мелких узлов (менее 10 мм в диаметре) преобладали (63,8%) узлы со скудной васкуляризацией (II или IV типа) или аваскулярные очаги. С увеличением размеров узлов уменьшалась частота встречаемости скудно васкуляризированных образований (с 36,2% при размерах менее 10 мм до 9,8% и 10,6% при размерах очагов свыше 30 и 40 мм). Кроме того, среди образований мелкого и среднего калибра (до 20 мм) с III типом сосудистого рисунка в наших наблюдениях встречались преимущественно узлы с внутриузловой гиперваскуляризацией, а среди более крупных (свыше 20 см и особенно свыше 40 мм в диаметре) – с интранодулярной гиповаскуляризацией.
В общей сложности на дооперационном этапе обследования информативность УЗИ в диагностике злокачественных опухолей ЩЖ составила: чувствительность – 63,4%, специфичность – 87,7%, точность – 85,2%, прогностическая ценность положительного результата – 38,3%, прогностическая ценность отрицательного результата – 95,4%. Информативность УЗИ во многом зависела от размеров опухоли, акустической структуры опухолевого узла, распространенности процесса, количества узлов, наличия синхронных поражений ЩЖ. Так, чувствительность УЗИ при выявлении рака при одиночном и многоузловом поражении составляла соответственно 85,7% против 51,4% (различия статистически значимы, z=2,305, р=0,021). Преобладание в наших наблюдениях пациентов с множественными узловыми образованиями ЩЖ (62,5% против 37,5%), высокая встречаемость «нетипичного» ультразвукового изображения ракового узла (32,1%), большое количество (41,0%) крупных узлов диаметром свыше 2 см объясняли недостаточно высокую чувствительность УЗИ в дифференциации злокачественной патологии ЩЖ. Существенному повышению результативности диагностики рака ЩЖ способствовали тонкоигольные аспирационные биопсии (ТАБ) подозрительных узлов с цитологическим исследованием пунктата. При сочетании УЗИ и ТАБ чувствительность метода возросла до 83,9%, специфичность – до 90,9%, точность – до 89,8%, прогностическая ценность положительного результата – до 62,7%, прогностическая ценность отрицательного результата – до 96,9%.
В случае обнаружения подозрительного в плане злокачественности очага в паренхиме ЩЖ возможностями УЗИ определяли распространенность опухолевого процесса, обращая внимание на нарушение целостности капсулы ЩЖ, наличие измененных лимфоузлов. Дополнительно проводили ультразвуковое обследование других органов и систем (печень, почки), учитывая возможность отдаленного метастазирования.
При исследовании всех образований, а особенно с прикапсульной локализацией и подозрительных на малигнизацию, в обязательном порядке изучали целостность капсулы ЩЖ. Среди заподозренных при УЗИ раках ЩЖ нарушения целостности капсулы в виде неровности, «смазанности» и прерывистости ее контура выявлено у 7 больных с раком ЩЖ (рис. 13).
Рисунок 13. Нарушение целостности капсулы ЩЖ (стрелки)
с инвазией опухоли (двусторонняя стрелка) в прилежащие мышцы.
Измененные лимфоузлы в зонах регионарного лимфооттока найдены при УЗИ у 19 пациентов с раковыми узлами в тиреоидной паренхиме. В 3 наблюдениях ультразвуковое изображение пораженных лимфоузлов очень походило на эхографическую картину ракового узла в ЩЖ. Лимфоузлы были гипоэхогенные, с ровным или неровным четким контуром, ближе к округлой форме, с соотношением длины к ширине Вверх