в чем заключается тест пцр на коронавирус
3 вида тестов на коронавирус: преимущества и различия
Статья размещена: 21 Октября 2021
Последнее изменение: 05 Октября 2020
Быстрая и надежная диагностика Covid-19 – это первый шаг к его лечению и профилактике. Чтобы определить наличие вируса в организме, применяются разные методы исследования. К ним относится экспресс-тестирование на антитела, методика ПЦР и LAMP. Здесь всего за несколько минут вы сможете узнать, какой из этих тестов более эффективный, как они проводятся и сколько занимают по времени.
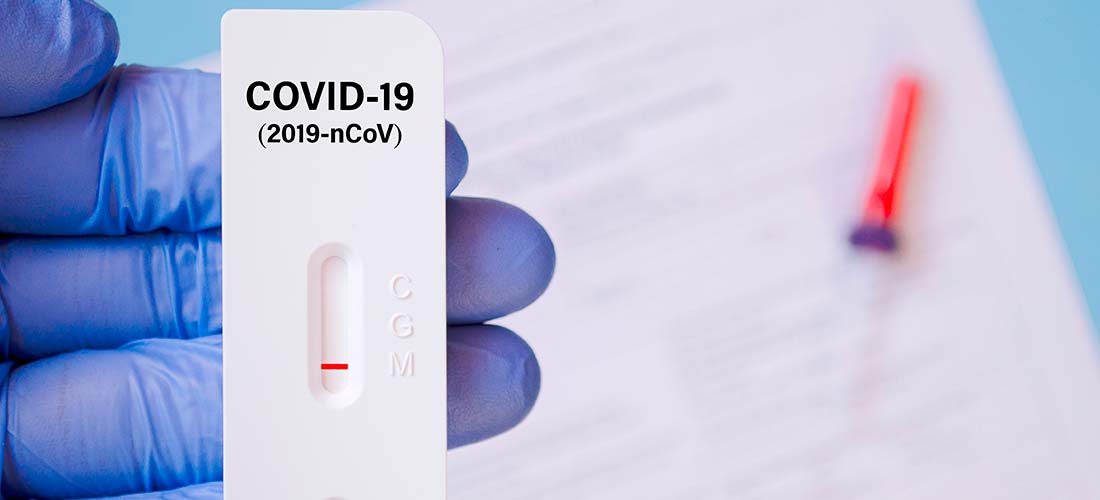
ПЦР-тест
Метод полимеразной цепной реакции (ПЦР) является более точным способом выявления инфекции Covid-19. В отличие от других способов диагностики он направлен не на обнаружение антител, вырабатываемых организмом при заболевании, а непосредственно на сам вирус. Это позволяет определить, болеет человек коронавирусной инфекцией в настоящий момент или нет. ПЦР-тест наиболее эффективен в том случае, если он сделан в течение 7-10 дней с возникновения первых симптомов инфекционного заболевания.
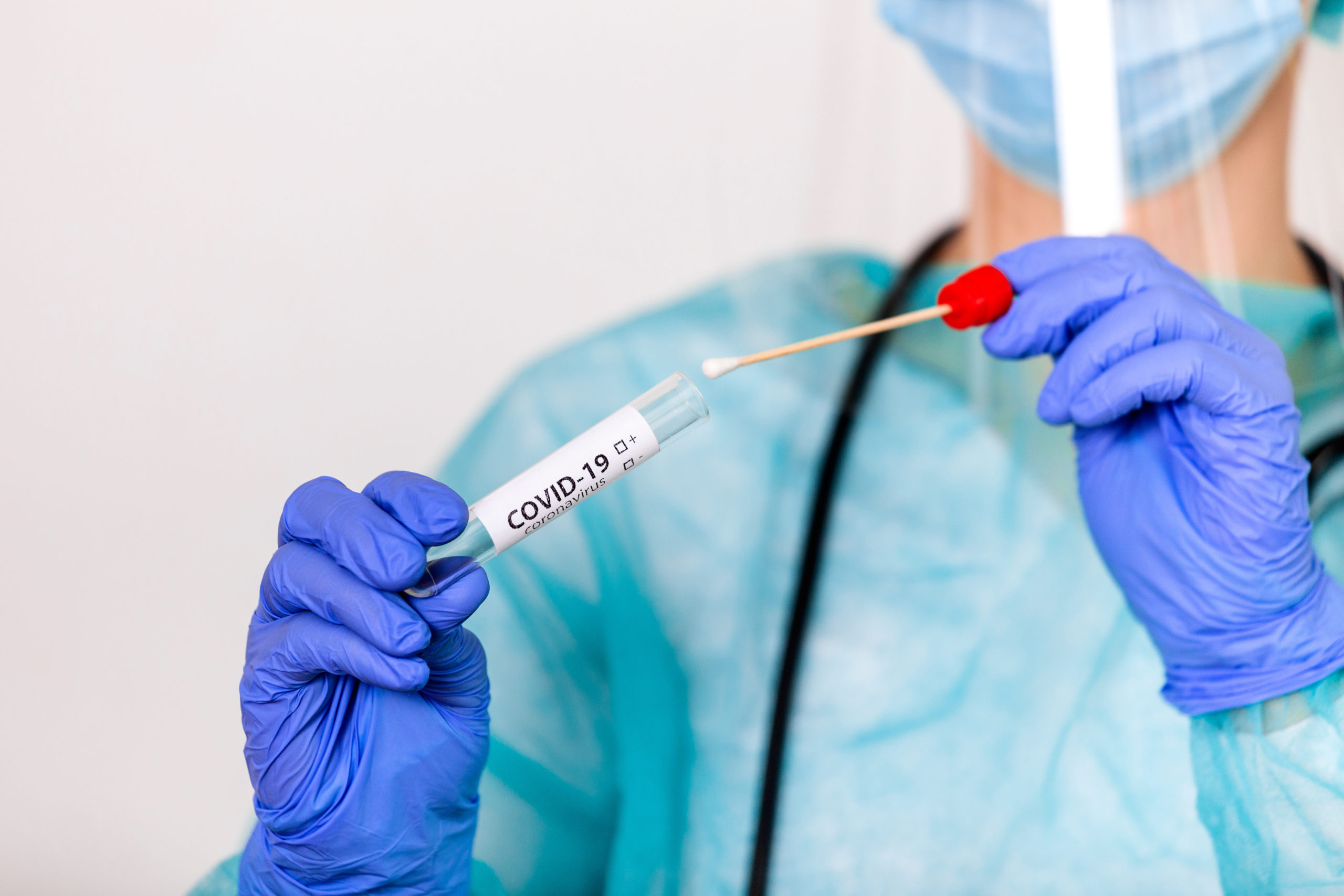
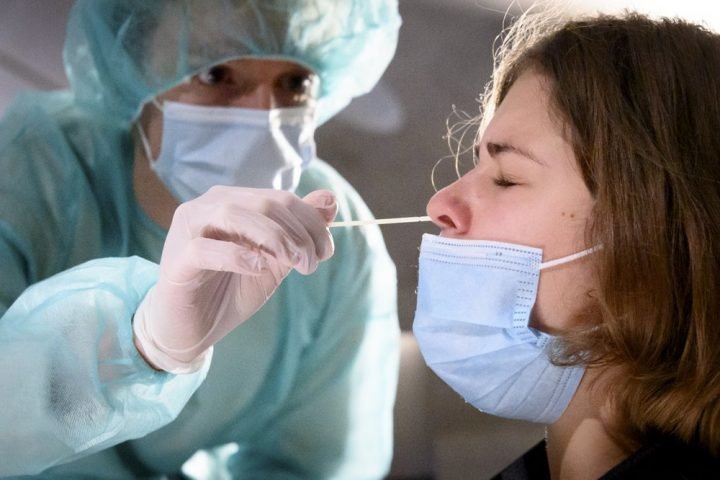
Как проводится тест ПЦР? Забор биоматериала из носоглотки для исследования производится при помощи тампона. Для этого необходимо обратиться в лабораторию или вызвать специалистов частной клиники на дом (например, если вы не хотите контактировать с другими людьми).
Кому рекомендуется тестирование ПЦР? Если вы контактировали с человеком, болеющим Covid-19.
Через сколько будут известны результаты исследования? В среднем, для получения результатов необходимо около 24 часов. При обращении в государственные лаборатории срок ожидания может увеличиться до 2-3 дней и более.
Насколько точно тестирование ПЦР? Это самый надежный метод выявления Covid-19. По данным исследований, клиническая чувствительность тестов составляет около 80%, поэтому получение ложноотрицательного или ложноположительного результата сведено к минимуму.
Тест на антитела к Covid-19
При проникновении вируса в организм иммунная система начинает вырабатывать специфические антитела (Ig – иммуноглобулины), предназначенные для защиты от инфекции. Тесты на антитела к Covid-19 определяют их наличие и поэтому позволяют узнать, болеет человек коронавирусом или уже переболел ранее.
Всего в организме человек существует 5 видов антител: IgM, IgG, IgA, IgD, IgE. В основном, при коронавирусной инфекции вырабатываются:
Для тестирования на антитела применяется иммуноферментный (ИФА) либо иммунохемилюминесцентный (ИФЛА) анализ. Это экспресс-тестирование, показывающее количество антител IgM и IgG. Проводится в лаборатории или в домашних условиях, если вызвать специалистов частной клиники для забора биоматериала на дом.
Как проводится скрининг? Применяется образец крови, взятой из вены или пальца. Биоматериал и специальный раствор наносится на тест-карту. Результат определяется после полного проявления цветных полос, количество и расположение которых указывает на наличие иммуноглобулинов.
Кому рекомендуется экспресс-тестирование? Министерство здравоохранения России рекомендует пройти тест ИФА:
Через сколько будут известны результаты исследования? В течение 10-15 минут. Скорость – это главное преимущество исследований на антитела, поэтому методы ИФА и ИФЛА остаются одними из самых популярных при диагностике коронавирусной инфекции.
Насколько точно исследование на антитела? Точность методов ИФА и ИФЛА достигает 60-65%. Чаще всего получение ложноотрицательного или ложноположительного результата связано с неправильным забором биоматериала, поэтому обращайтесь только к профессионалам.
Метод LAMP
Метод петлевой изотермической амплификации (LAMP) считается «упрощенной» версией исследования ПЦР. Относится к тест-системам, при этом производители настаивают на том, что их точность составляет 94%. Методика LAMP также основана на том, что РНК вируса достраивается до ДНК, а затем происходит копирование при постоянной температуре 65 °C. Исследование проводится в лабораторных исследованиях.
Как проводится LAMP? Чтобы определить Covid-19 этим методом, происходит забор биоматериала из носоглотки. Затем для получения точного результата к нему добавляются праймеры (фрагмент нуклеиновой кислоты) и состав исследуется в лабораторных условиях.
Кому рекомендуется диагностика LAMP? Тем, кто контактировал с лицами, больными Covid-19, а также людям, входящим в группу риска (например, пожилым людям и тем, у кого имеются тяжелые хронические заболевания).
Через сколько будут известны результаты? В течение 20-40 минут. Метод LAMP на данный момент не применяется в государственных лабораториях. Однако его используют в частных клиниках для подтверждения результатов экспресс-тестирования.
Насколько точно исследование LAMP? Данные об эффективности этого метода диагностики отсутствуют. Однако, по мнению многих специалистов, его точность схода с методикой полимеразной цепной реакции (ПЦР).
Какой способ диагностики лучше?
Все методы, применяемые для выявления Covid-19, успешно применяются в диагностике заболевания. Они отличаются по методу и показаниям к проведению, а также по длительности получения результатов. Однако применяются в разных случаях, поэтому имеют равную эффективность.
Если вы находитесь в тесном контакте с человеком, болеющим коронавирусом, рекомендуется ПЦР-исследование. В отличие от остальных методик оно занимает больше времени, но позволяет получить максимально точные данные.
Если вы хотите узнать, переболели ли уже Covid-19, рекомендуется экспресс-тест на антитела. Он занимает минимум времени и позволяет узнать, на какой стадии развития находится заболевание, и переболели ли вы им раннее (например, если коронавирус прошел в бессимптомной форме).
Если вы входите в группу риска заражения Covid-19, рекомендуется экспресс-тест на антитела или исследование LAMP. Обе методики быстро проводятся и имеют сравнительно высокую эффективность, поэтому вероятность получения ложного результата минимальна.
Полезные рекомендации
Самое важное – это выбрать лабораторию. Обращайтесь только в надежные места, чтобы быть уверенным в точности диагностики. В 2020 году исследования проводят как государственные лаборатории, так и частные клиники. В последнем случае вы можете вызвать специалистов для забора биоматериала на дом и гораздо быстрее получите результаты
Следующий нюанс – это момент сбора биоматериала. Если он будет проведен неправильно, то возрастет риск получения ложного положительного или ложного отрицательного результата. Чтобы этого избежать, необходимо соблюдать некоторые правила:
Если результаты оказались положительными, то не паникуйте. Своевременное обнаружение Covid-19 обеспечивает быстрое лечение. При обращении в частные клиники оно разрабатывается индивидуально, поэтому позволяет быстро побороть вирус и избежать дальнейшего развития инфекции.
Как работает ПЦР тест на коронавирус
ПЦР-тестирование (также известное как тестирование полимеразной цепной реакции) — это тип лабораторного исследования, который сообщает, есть ли у кого-то в настоящее время COVID-19. Этот вид диагностики в отличие от экспресс-тестов, которые проверяют наличие антител в крови, выявляет непосредственно наличие вируса в организме. ПЦР-тестирование проводится в лаборатории и может помочь найти даже крошечное количества вируса. Это достигается за счет усиления генетического материала вируса до уровня, на котором он может быть обнаружен. Для теста требуется образец от человека. Этот образец собирается врачом, обычно с помощью тампона, вводимого человеку в нос или горло.
ПЦР-тесты используются для непосредственного определения наличия антигена, а не наличия иммунного ответа организма или антител. Обнаруживая вирусную РНК, которая будет присутствовать в организме до того, как сформируются антитела или появятся симптомы заболевания, тесты могут определить, есть ли у кого-то вирус на очень ранней стадии.
Кому и когда нужно проходить диагностику
Ваш врач, другой медицинский работник или отдел общественного здравоохранения порекомендуют пройти тест. Определенные группы считаются высокоприоритетными для диагностического тестирования. К ним относятся люди с признаками и симптомами COVID-19, которые:
Другим людям может быть предоставлен приоритет для тестирования в зависимости от рекомендаций местного департамента здравоохранения по мониторингу COVID-19 в отдельных сообществах.
Как работает ПЦР
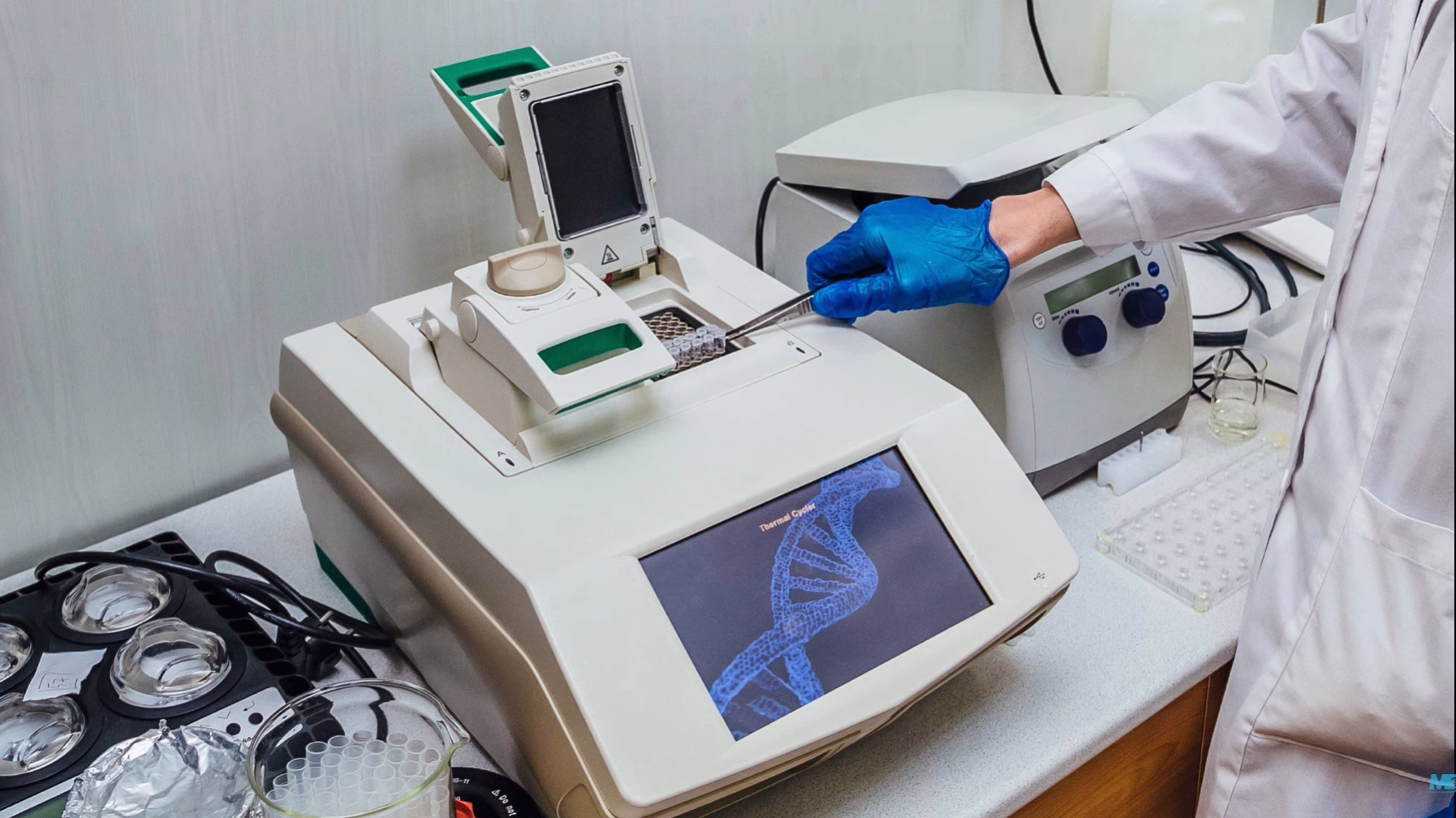
ПЦР проводится в 3 основных этапа. Эти три шага повторяются в течение 30 или 40 циклов. Циклы выполняются на автоматическом циклическом устройстве, которое быстро нагревает и охлаждает пробирки, содержащие реакционную смесь.
За один цикл одиночный сегмент двухцепочечной ДНК-матрицы амплифицируется в два отдельных фрагмента двухцепочечной ДНК. Эти две части затем доступны для усиления в следующем цикле. По мере повторения циклов создается все больше и больше копий, а количество копий шаблона увеличивается в геометрической прогрессии.
На последнем, четвертом этапе к рецепторным участкам на РНК присоединяется индикатор, который, затем, окрашивается на контрольном и/или тестовом участке тест-кассеты.
Как проводится диагностика
Для диагностического теста на COVID-19 медицинский работник берет образец слизи из носа, горла или образец слюны. Образец, необходимый для диагностического тестирования, можно взять в кабинете врача, в медицинском учреждении, в центре тестирования или на дому (а некоторых ситуациях выезд лаборанта возможен на дом). Рекомендуется использовать длинный мазок из носа (мазок из носоглотки), хотя мазок из зева приемлем. Врач или другой медицинский работник вставляет в нос пациента тонкую гибкую палочку с ватой на кончике или проводит тампоном по задней стенке горла, чтобы собрать образец слизи. Это может быть несколько неприятно. Что касается пробы из носа, мазок может производиться в обеих ноздрях, чтобы собрать достаточно слизи для анализа. Тампон ненадолго остается на месте, прежде чем его осторожно поворачивают при извлечении. Образец герметично закрывается в пробирке и отправляется в лабораторию для анализа.
Что влияет на результат тестирования
Технические проблемы, включая загрязнение во время отбора проб (например, тампон случайно касается загрязненной перчатки или поверхности), загрязнение ампликонами ПЦР, загрязнение реагентов, перекрестное загрязнение образца и перекрестные реакции с другими вирусами или генетическим материалом — основные причины ложных результатов исследования.
Но кроме технических проблем на информативность исследования влияет правильная подготовка. Пациент должен быть проинформирован о том, что за 4 часа до тестирования он не может курить, есть, жевать жвачку, чистить зубы или полоскать рот ополаскивателем.
Современная альтернатива ПЦР
Чем отличается ПЦР от антител на КОВИД тест?
В современной ситуации, когда весь мир живет в условиях пандемии, качественные исследования инфекционного процесса играют особую роль. Разобравшись, чем отличается тест ПЦР от антител на КОВИД, удастся облегчить диагностику коронавирусной инфекции, избежать лишних финансовых трат на несвоевременные или недостоверные обследования.
Прямым методом выявления вируса SARS-CoV-2, когда возбудитель инфекции обнаруживается путем выявления его РНК в мазке со слизистой носоглотки или ротоглотки, является полимеразная цепная реакция (ПЦР). Это единственная методика, позволяющая идентифицировать вирус. В то же время, ответную реакцию иммунной системы на вторжение инфекционного агента, антитела на КОВИД, удастся определить методом иммуноферментного анализа (ИФА). Материалом для изучения в таком анализе является венозная кровь пациента, при упрощенном варианте – капиллярная кровь.
Что такое ПЦР-тест, и для чего его сдают
ПЦР – это тест, позволяющий определить или исключить наличие конкретной инфекции у пациента, то есть исследование представляет собой этиологическую диагностику патогенного возбудителя. В случае коронавируса анализ обладает высокой чувствительностью даже на самых ранних стадиях инфекционного процесса, когда признаки заболевания полностью отсутствуют. Подтвердить патогенного агента удастся и при бессимптомном течении заболевания.
Сроки проведения исследования несколько варьируют, в зависимости от выбранной тест-системы. Обычно постановка и учет результатов занимает несколько дней. При этом в заключении будет лишь указано, выявлен возбудитель или нет. Определить стадию и наличие антител, которые свидетельствуют о том, что человек уже переболел COVID-19, уточнить не удастся.
Основные проблемы, с которыми сталкиваются врачи на этом этапе – достоверность анализа, возможность получения ложноотрицательных результатов. Развитие технологии идет по пути повышения чувствительности исследования, минимальной концентрации РНК вируса в исследуемом образце, которую способна обнаружить тест-система. Хотя в этом направлении за последние месяцы отмечается явный прогресс, и большинство тест-систем характеризуются высокими показателями чувствительности, она не достигает 100%. По мнению специалистов, причина ложноотрицательных результатов может быть и в некорректном заборе материала для исследования.
Именно поэтому результат теста имеет диагностическую значимость в совокупности с другими данными, клиническими признаками, эпидемиологическим анамнезом, результатами рентгенологической диагностики или компьютерной томографии. Если при отрицательном результате подозрение на коронавирусную инфекцию сохраняются, врач назначает повторное обследование.
ПЦР-диагностика рекомендована таким категориям населения:
Тест на антитела к COVID-19
При вторжении в организм патогенного агента иммунная система начинает вырабатывать специфические белки-иммуноглобулины (Ig), способные запомнить и нейтрализовать этот микроорганизм. Таким образом, повторная встреча с данным возбудителем будет неопасна. Организм быстро его инактивирует.
При проведении диагностики COVID-19 важными являются два типа антител IgM и IgG. IgM обнаруживаются в анализе на 7-10 день после инфицирования (с 5-го дня появления клинических признаков заболевания) и остаются в организме до двух месяцев. Поскольку иммуноглобулины начинают вырабатываться не с первого дня инфицирования, то и тест на антитела сначала может быть отрицательным, ведь исследование может проводиться в период, когда организм еще не успел сформировать иммунный ответ. Логично обнаружить IgM в разгар заболевания и сразу после регресса симптоматики.
IgG вырабатываются позже, примерно с 21-28 дня от момента заражения, и сохраняются в организме более продолжительное время, в течение нескольких месяцев или лет. Следовательно, обнаружить их удастся только на стадии выздоровления или в более поздние сроки. По наличию и уровню IgG в крови можно судить, как о факте перенесенной инфекции в прошлом, так и определить наличие специфического иммунитета к данному возбудителю.
Какой способ диагностики лучше?
Учитывая, чем отличается ПЦР от антител на КОВИД, разницу в данных исследованиях, нельзя однозначно определить, какой способ диагностики является предпочтительным. При наличии контакта с заболевшим человеком или инфицированным, а также в случае наличия симптомов, укладывающихся в картину коронавируса, рекомендуется ПЦР-диагностика. Она занимает больше времени, но позволит получить достаточно достоверные данные о наличии инфекционного возбудителя в организме.
Если же требуется уточнить, переболели ли Вы уже COVID-19, рекомендована ИФА-диагностика для определения уровня антител. Анализ окажется информативным, если заболевание проходило даже в бессимптомной форме.
Отзывы
Цепная реакция. Как работают тесты на коронавирус?
Как выглядят тесты на COVID-19, как они устроены, насколько точны и насколько доступны российским врачам? Об этом СПИД.ЦЕНТР поговорил с научной журналисткой, заместителем главного редактора портала PCR.news и профессиональным биологом Еленой Клещенко.
— Первый вопрос: а как вообще выглядит тест на коронавирус? Экспресс-тест на ВИЧ мы все видели: белая лопаточка с ручкой и пробирка с реагентом. Через 15 минут готов результат. Новый коронавирус тестируется по методу полимеразной цепной реакции (ПЦР). Насколько вообще его сложно производить?
— Выглядит тест на коронавирус как пробирки с прозрачными жидкостями в коробочке или пакетике, как-то так. Но чтобы провести саму реакцию и получить результат, нужно еще специальное оборудование.
Производить тест умеренно сложно, это высокие технологии, но очень хорошо отлаженные за много лет. Ограничения — как на любом производстве: реагенты и материалы, производственные мощности и должная культура производства — не надо объяснять, что будет, если чихнуть в пробирку, — плюс кадры. Каких объемов реально достигнуть — зависит от того, какие мощности будут задействованы: если, например, какие-то линии, которые сейчас производят ПЦР-тесты для других инфекционных заболеваний, волевым решением перебросить на SARS-CoV-2, производство возрастет.
— Почему сейчас тестируют коронавирус именно по методу ПЦР, а не иммуноферментного анализа, например, как ВИЧ? С ИФА диагностика была бы быстрее, дешевле? Или это вообще не имеет значения?
За подробностями лучше обратиться к специалистам в области молекулярной диагностики. Но, на мой взгляд, ПЦР с обратной транскрипцией, а именно он используется в случае с COVID-19, — хороший метод. Для ПЦР-тестов характерна высокая чувствительность. В их основе лежит амплификация нуклеиновой кислоты, то есть даже при малом количестве копий в образце можно получить хороший сигнал. Кроме того, для разработки таких тестов нужен, по большому счету, только геном вируса или часть генома.
— По факту ПЦР-тесты для COVID-19 появились почти сразу после того, как китайцы опубликовали расшифровку генома вируса. То есть для того, чтобы начать их разработку, не нужно было никаких образцов, хватило журнальной публикации и специалистов, способных быстро разработать технологию.
— Да. В том и прелесть ПЦР-теста, что для него достаточно генома вируса. Зимой, как только первый геном был опубликован, специалисты во всех странах начали заказывать синтез генетического материала nCoV-19. Зная нуклеотидную последовательность генома, в лаборатории можно получить участок этого генома и дальше экспериментировать уже с ним. В частности, проверить чувствительность и специфичность теста, используя вместо клинических образцов растворы ДНК.
В январе у ученых большинства стран вообще и не было другого выхода, настоящие пациенты имелись только в Китае. К такому методу могут быть претензии. Например, если чувствительность теста проверяется по растворам кДНК, не учитываются потери при обратной транскрипции. Тут разные другие тонкости. Но в целом ученые сработали очень оперативно.
КАК УСТРОЕН МЕТОД ПЦР?
ПЦР (полимеразная цепная реакция) — это метод тестирования, который способен находить генетический материал вируса непосредственно в крови пациента, слюне или любой другой жидкости, изобретенный в 1983 году американским биохимиком Кэрри Муллисом.
Он основан на многократном копировании (амплификации) определенных участков вирусной ДНК в лабораторных условиях. По факту, чтобы «засечь» вирус в организме, с помощью специального фермента, собирающего из нуклеотидов по образцу вирусной ДНК ее копию, ученые дублируют фрагменты генетического материала вируса, пока их число не станет настолько большим, что будет возможно зафиксировать его присутствие с помощью флуоресцентных меток.
Как это работает?
Сначала вирусную ДНК выделяют из материала, представленного в лабораторию, денатурируют: на этом этапе двухцепочечную ДНК-матрицу нагревают до 94—96 °C, чтобы цепи ДНК разошлись. Затем добавляют так называемые праймеры — начальные звенья цепочки, которые необходимы для старта синтеза новой копии, и так называемую полимеразу — тот самый фермент, который и будет заниматься репликацией ДНК.
Как правило, для лабораторной ПЦР используются ДНК-полимеразы из термофильных бактерий, поскольку в течение реакции смесь многократно охлаждают и нагревают. На следующем этапе в смесь из ДНК, полимеразы и праймеров добавляются нуклеотиды — то есть строительный материал для воспроизводства, после чего емкость с нею нагревается до 37°C, и процесс запускается.
На последующей стадии элонгации полимераза начинает синтез на каждой из двух цепочек разделенной ДНК недостающей пары. Происходит это по принципу комплементарности: фермент присоединяет напротив каждого нуклеотида, из которых состоят ДНК, противоположный. По завершении реакции цикл неоднократно повторяется (см. видео ниже).
В случае с вирусами, содержащими не «двойную» ДНК молекулу, а «одинарную» РНК (а это коронавирусы, или, например, ВИЧ), ученым приходится сначала провести обратную транскрипцию РНК с помощью фермента обратной транскриптазы, а уже потом производить амплификацию по той схеме, что была указана выше. Именно так, собственно, поступает и сам вирус, попадая в клетку, перед тем как встроить свою ДНК в человеческую и приступить к синтезу собственных белков, из которых состоит его «тело» (то есть не генетического материала, а самих вирусных частиц, при ПЦР же, наоборот, копируется генетический материал, а не новые частицы вируса).
Ингибиторы обратной транскриптазы — одни из самых распространенных видов лекарств от ВИЧ-инфекции. К ним относятся, например, зидовудин и ламивудин — самые первые препараты АРВТ, разработанные еще в 80-х.
Производится ПЦР на специальных приборах, амплификаторах, или так называемых термоциклерах (Thermal cycler).
Наглядно, как работает метод ПЦР, можно посмотреть на приведенном ниже видео.
— Что касается ИФА-тестов для коронавируса, их разработать так и не успели?
— Почему? Тесты на определение антител к антигенам SARS-CoV-2 в крови существуют. У теста на антитела свои преимущества. Но я бы сказала так: они с ПЦР-тестом дополняют друг друга. Тест на антитела лучше работает на поздних стадиях. Антитела в крови сохраняются и тогда, когда вирус исчезает из организма, то есть с помощью такого теста можно узнать, кто переболел COVID-19 в прошлом.
— Даже если у пациента не было выраженных симптомов и дело обошлось без госпитализации?
— А что за организации, кто в нашей стране занимается этими тестами? Роспотребнадзор?
— Роспотребнадзор — это очень обширная структура. Государственный научный центр вирусологии и биотехнологии «Вектор» в нее входит, он и разработал тесты, которыми пользуются в лабораториях Роспотребнадзора. То есть производит тесты «Вектор», а проводят тестирование региональные центры Роспотребнадзора. Также на данный момент зарегистрирована тест-система от ФГБУ «Центр стратегического планирования и управления медико-биологическими рисками здоровью» Минздрава России (ЦСП).
У каждого теста есть погрешность. При низкой заболеваемости ложноположительных результатов может быть намного больше, чем выявленных реальных пациентов, даже если тест вполне хороший.
О разработке своих тестов заявили и некоторые другие организации — Научно-исследовательский институт микробиологии Минобороны РФ совместно с компанией СИНТОЛ, НИЦ эпидемиологии и микробиологии им. Н. Ф. Гамалеи Минздрава России (НИЦ им. Н. Ф. Гамалеи), компания «ДНК-технология». Производство собственных тест-систем планирует запустить Центр молекулярной диагностики CMD (ЦНИИ эпидемиологии Роспотребнадзора). И это хорошо, когда есть разные тест-системы, их можно сравнить, проверить результаты одной с помощью другой.
На первом заседании координационного совета по борьбе с коронавирусом вице-премьер РФ Татьяна Голикова сказала, что правительство ждет от регионов предложений о том, на базе каких еще лабораторий можно будет проводить эти исследования. Частные компании тоже смогут делать тесты на коронавирус на платной основе. Возможно, в самом скором времени будет новая информация о том, как все это будет происходить.
— На 15 марта появилась информация, что в России было произведено почти 110 тысяч тестов на коронавирус. Это много для наших масштабов или мало?
— По поводу возможности произвести достаточное количество тестов — тут много вопросов: производственные мощности, которыми мы располагаем, количество реагентов, которые понадобятся, наконец, лаборатории с необходимой техникой и обученным персоналом, где эти тесты проводить. Мало нам будет пользы и от миллиона тестов, если не хватит рук, чтобы эти тесты запускать. Все эти вопросы надо исследовать.
— Российских тестов несколько. В чем их принципиальные отличия? Почему государство выбрало именно те, что сделали в «Векторе»?
— Пока в России зарегистрировано три теста — два от «Вектора» и один от ЦСП. У тест-системы ЦСП чувствительность указана выше, есть внутренний контроль — РНК, которую добавляют в образец. Если эта РНК исчезнет в процессе, не даст сигнала, значит, что-то пошло не так. Это знак, что могла исчезнуть и вирусная РНК, а стало быть, отрицательный результат следует считать ложноотрицательным. Про остальные тест-системы поговорим, когда они получат регистрационные удостоверения.
Почему государство выбрало именно «Вектор» для выполнения этого задания, мне неизвестно. Наверное, могли бы выбрать и, например, ЦНИИ эпидемиологии того же Роспотребнадзора. «Вектор» знаменит тем, что в нем работают с опасными патогенами, а «уханьский коронавирус» на тот момент выглядел очень пугающе: и по смертности среди заболевших, и по инфекционности были прямо страшные оценки. Может быть, в этом причина, может быть, в чем-то другом, это надо узнавать у тех, кто принимал решение.