в аксиллярной области лимфатические узлы что это значит
Что делать, если обнаружили узел в молочной железе?
Каждый год более тысяче женщинам в нашей стране диагностируют рак молочной железы. К счастью, большинство узлов молочной железы не являются злокачественными. Хирург-маммолог Драгомир Тымбур рассказывает нам в интервью, как происходит дифференциация доброкачественных и злокачественных опухолей молочной железы и что следует делать, если у вас обнаружили узелок или другие аномалии в груди.
Доктор, расскажите, что собой представляют узлы молочной железы и по какой причине они появляются?
Узлы или опухоли в груди — это образования, которые возникают в результате неконтролируемого развития клеток молочной железы в одном или нескольких местах. Нет точной информации о причинах развития рака молочной железы, но есть определенные факторы, которые увеличивают риск возникновения рака молочной железы:
Можно ли предотвратить опухоли молочной железы?
Поскольку причины этих заболеваний определены не точно, невозможно перечислить меры предотвращения болезни, но наверняка ясно то, что здоровый образ жизни, поддержание нормального веса, физические упражнения, избегание вредных привычек могут снизить риски.
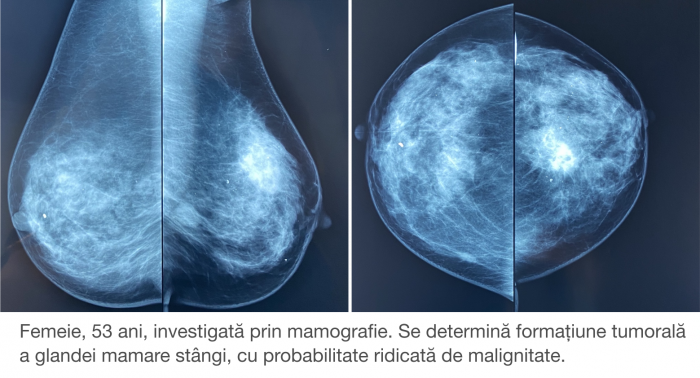
Хорошая новость в том, что более 90% случаев рака молочной железы на ранних стадиях могут быть полностью излечены. Поэтому профилактические осмотры (скрининги) остаются основным условием предотвращения серьезного диагноза. Международные гиды рекомендуют проделывать маммографию каждые 1-2 года с 45-50 лет, а если есть случаи заболевания раком в семье, то и раньше. В более молодом возрасте, поскольку ткань молочной железы плотнее, для первичного обследования вместо маммографии рекомендуется исследование УЗИ. Эти исследования могут выявить заболевание до того, как узлы станут ощутимыми при самообследовании груди.
Если все-таки диагностировали опухоль в груди, каковы следующие щаги пациента?
Если вы заметили узелок или определенные изменения в груди, необходимо проконсультироваться с маммологом. Для сбора необходимой информации врач задаст вам несколько вопросов об истории болезни, проанализирует медицинскую карту, проведет физическое обследование молочных желез и лимфатических узлов. После консультации врач направит на необходимые обследования.
Исследования являются первым этапом диагностики. Как я уже говорил ранее, первостепенно будут назначены маммография и / или УЗИ молочных желез, если они еще не были выполнены.
В некоторых случаях ваш врач может порекомендовать более детальную оценку, а именно ядерно-магнитный резонанс (МРТ). Он использует магнитные поля и радиоволны для генерации детальных изображений ткани молочной железы. Исследование МРТ молочных желез показано особенно:
Важно знать, что МРТ не заменяет маммографию или УЗИ молочных желез, но является дополнительным диагностическим методом, представляющим собой наиболее сложное звено в алгоритме исследований молочной железы, к которому может прибегнуть врач. В то же время, УЗИ и МРТ гораздо более показательны, чем маммография при обнаружении инвазивного рака плотных молочных желез, таких как встречаются у молодых пациентов.
Узел в груди непременно означает рак?
Золотым стандартом и решающим этапом, обязательным для подтверждения или исключения диагноза рака молочной железы, является биопсия (пункция). Она подразумевает сбор клеток или частей ткани из подозрительных образований в молочной железе с последующей передачей в лабораторию для исследования.
В Medpark мы проводим биопсию как тонкой, так и толстой иглой, что позволяет нам оценить тип клеток и степень их распространения в организме:
Во время процедуры врач может имплантировать металлический или углеродный маркер внутрь опухоли, чтобы иметь возможность визуализировать на УЗИ место биопсии и для хирургического наблюдения. Если позже возникнет необходимость в операции, маркировка облегчает поиск аномальной области. Хирург, выполняющий биопсию молочной железы, может использовать специализированное оборудование для визуализации, чтобы направить иглу в нужное место.
В очень редких случаях, когда результат биопсии не соответствует подозрительному аспекту образования при визуальном исследовании, может быть выполнен третий тип биопсии — эксцизионный или хирургический. Это небольшая операция, во время которой часть ткани опухоли (инцизионная биопсия) или опухоль целиком (эксцизионная биопсия) берется для гистологического исследования. Преимущества те же, что и при биопсии толстой иглой, но этот тип биопсии более инвазивен и травматичен, нежели остальные.
Тип проделываемой биопсии будет выбран в зависимости от местоположения опухоли, доступности опухоли, морфологии поражения.
Что делать, если подтвердился диагноз рак?
Рак молочной железы является онкологическим заболеванием с самыми высокими шансами на полное излечение, особенно если оно выявлено на ранних стадиях. Таким образом, мы начинаем со стадиализации опухоли, оцениваем тип раковых клеток и степень их распространения с помощью биопсии, после чего анализируем каждый отдельный случай в рамках многопрофильной медицинской комиссии «Tumor board». В состав комиссии входят хирург-маммолог, медицинский онколог, врач рентгенолог, морфопатолог, радиотерапевт и психотерапевт.
Вместе мы анализируем и определяем план лечения, который в большинстве случаев включает хирургическое вмешательство и может быть комбинирован до или после операции с химиотерапией, гормональной терапией, таргетной терапией или лучевой терапией, чтобы обеспечить пациенту самые высокие шансы на выздоровление. Во время операции мы концентрируемся на сохранении максимума здоровых тканей благодаря уникальной в Молдове методике (frozen section pathology) и обеспечению качества жизни пациента, включая восстановление формы молочной железы с помощью имплантата молочной железы и наблюдение за пациентом после лечения.
Каковы симптомы и признаки того, что необходимо обязательно обратиться к врачу?
Рак молочной железы может протекать бессимптомно на начальном этапе, поэтому мы рекомендуем периодические профилактические осмотры. Со временем опухоли молочной железы могут проявляться следующими симптомами:
Если вы заметили любое из этих проявлений, не пренебрегайте походом к специалисту.
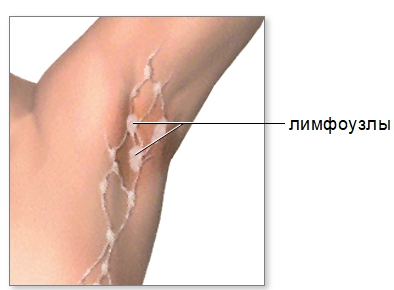
Аксиллярные лимфоузлы
Аксиллярные лимфоузлы – это часть периферической иммунной системы, которые расположены в области подмышечной впадины (Axillaris – с латыни «подмышечный»). Исходя из названия, понятно, что эти узлы расположены внутри подмышечной области и по сторонам от неё, по ходу сосудов, находящихся в груди.
Одна из важнейших составляющих человеческого организма – лимфатическая система. Патогенные микроорганизмы она встречает первой и противостоит им, это своеобразный фильтр, стоящий на страже проникновения чужеродных негативных факторов, влияющих на здоровье человека.
Анатомия и функции
Узлы делятся на группы:
Количество и расположение:
Узлам свойственно соединяться друг с другом, количество их непостоянно и меняется с возрастом.
Лимфоузлы незаменимы в системе иммунитета организма:
Норма
Размеры аксиллярных лимфоузлов у взрослого человека варьируются в диапазоне 5 – 10 мм. У детей до 6 – 7 лет они увеличены, что не считается патологией. У пожилых людей лимфоузлы срастаются между собой, образуя крупные лентовидные образования.
У здорового человека узлы никак не пальпируются, не визуализируются, не беспокоят. Увеличение, появление болезненности – сигнал о болезни, который нельзя оставлять без внимания.
Увеличение
Увеличение в размерах подмышечных лимфоузлов – явление частое, значит, в организме начались неблагоприятные процессы, но не всегда на это обращают внимание, что грозит развитием тяжёлого недуга, вылечить которое в дальнейшем будет затруднительно.
Узлы – это иммунный орган, поэтому он первый реагирует на воспаление в организме, сигнализируя о неполадках. Докторам известно большое количество факторов, которые влияют на развитие подобного симптома. Все они связаны с определённым заболеванием. Визуализировать лимфоузел в здоровом состоянии невозможно.
Симптомы, которые должны встревожить
Воспаление лимфатических узлов – лимфаденопатия – не является самостоятельным заболеванием. Это симптом того, что в организме развивается патологический процесс, затрагивающий регионарную область, которую он обслуживает.
Признаки, требующие внимания:
Лимфаденопатия – предварительный диагноз, обязательно требует дальнейших комплексных исследований. Может изменяться плотность узла, спаивание с окружающими тканями, консистенция. Увеличение узелков может локализоваться в одном месте или проявит себя в разных отделах туловища. Эти факторы влияют на дальнейшее лечение.
Также значение имеет возраст пациента. В восьмидесяти процентах случаев до 35 лет лимфаденопатия доброкачественная. Чем старше пациент, тем процент доброкачественности меньше.
Лимфаденит
Лимфаденит – воспаление лимфатических узлов инфекционного происхождения. Этот процесс может задеть как один узел, так, иногда, воспаляется целая группа лимфоузлов.
Причинами чаще всего служат инфекционные заболевания, вызванные стрептококком, стафилококком, простейшими, которые через рану попадают в лимфатический сосуд.
Формы воспаления узлов:
По продолжительности болезни классифицируются на:
Осложнения при лимфадените, как и при каждом патологическом процессе, встречается часто.
Серозная фаза перерастает в гнойную. Существует риск распространения на клетчатку аксиллярной области. Возникает флегмона, сепсис. Для предотвращения опасных ситуаций назначенный курс лечения необходимо пройти полностью.
Возможные проблемы и заболевания аксиллярных узлов
Проблемы могут возникнуть по следующим причинам:
Диагностика
Диагностику начинают с физикального осмотра. Доктор осматривает грудь и подмышечную ямку. Делается визуальная оценка и пальпация. Если регионарный лимфоузел увеличен, проверяется болезненность, наличие уплотнений.
Назначаются лабораторные исследования крови: общий анализ, биохимический, скорость оседания эритроцитов.
Если этого недостаточно, больного отправляют на лучевую диагностику. К процедурам относятся:
Лечение патологии
После лечения причины болезни аксиллярные узлы возвращаются к нормальным размерам. При ранней постановке диагноза практически все заболевания поддаются полному лечению. Исключения составляют иммунные и вирусные.
Специальной терапии нет, поскольку причин, спровоцировавших патологический процесс, множество. В каждом случае проводится обследование, курс лечения назначается в индивидуальном порядке и зависит от основной причины заболевания.
При диагнозе онкологии применяют оперативное вмешательство. Очаг злокачественного образования удаляется до границы здоровой ткани.
При наличии гнойных образований проводят вскрытие и дренирование.
В остальных случаях применяют медикаментозное лечение.
При вирусных инфекциях прописывают противовирусные препараты.
При бактериальных болезнях подбираются антибиотики, к которым чувствителен возбудитель и назначается курс лечения.
При туберкулёзной этиологии синдрома назначают противотуберкулёзные средства. Лечение, как правило, проводят в условиях стационара.
Если лимфаденопатия не прошла после проведённого лечения, назначают проведение биопсии.
Самолечение недопустимо! Использование народных методов возможно только после консультации с врачом.
Профилактика болезней аксиллярных лимфоузлов
Прохождение диспансеризации и своевременное обращение к врачу при первых симптомах недомогания делает лечение успешным.
После 40 лет женщинам необходимо делать маммографию каждый год. После 70 лет периодичность исследования назначает врач.
Для профилактики болезни аксиллярных лимфоузлов укрепляйте иммунитет, соблюдайте режим ночного сна, откажитесь от всех вредных привычек и получайте полноценное питание.
Почему воспаляются лимфоузлы на шее, и что делать?
Лимфатические узлы – это своего рода биологический фильтр, защищающий организм человека от проникновения чужеродных патогенов. Они содержат специфические иммунные клетки-лимфоциты, которые подавляют активность рост и активность возбудителей различных заболеваний.
Аномальные размеры лимфатического узла – сигнал о том, что в организме происходит борьба с болезнью. Локализация находиться в зоне воспаления лимфатического узла. Это первые органы, которые страдают от удара, когда количество возбудителей значительно превышает норму.
Классификация шейного лимфаденита
Острый лимфаденит шеи, сопровождается сильными болями и покраснением лимфатических узлов. Поскольку это не самостоятельное заболевание, а симптом, сначала лечат не лимфатические железы, а саму болезнь. При хроническом шейном лимфадените лимфатические узлы значительно увеличены.
Зависимость конкретного лимфатического узла от заболевания
От области локализации увеличенных лимфоузлов можно сделать предположение по поводу того, о каком заболевании идет речь. Даже при самостоятельном определении причины произошедших в организме изменений не стоит заниматься самолечением, т. к. это может привести к необратимым процессам в организме.
Таблица – Локализация лимфатических узлов, зоны дренирования и причины увеличения
На буграх затылочной кости
Кожный покров задней части шеи и волосистой части головы
В области сосцевидного отростка
Среднее ухо, ушная раковина (справа или слева), височная часть скальпа
локальные инфекционные процессы;
В верхнем шейном треугольнике
Ухо, кожа лица, слюнные железы, зев и ротовая полость, слизистые носа, миндалины и язык
В нижнем шейном треугольнике
Органы шеи, кожа грудной клетки и верхних конечностей, подмышечные и шейные лимфоузлы
местные инфекционные поражения;
опухоли шеи и головы;
Органы брюшины и грудина
Кожный покров верхней части грудины
новообразования молочной железы;
Почему воспаляются лимфоузлы на шее
Лимфатические узлы расположены по всему телу и служат для того, чтобы обезвреживать патогены, инородные вещества или раковые клетки. С этой целью они производят определенный тип лейкоцитов и лимфоцитов. Каждый лимфоузел является, так сказать, фильтрующей станцией определенной области.
Если лимфатические узлы набухают только в определенных местах, это дает врачу доказательства возможных заболеваний. Опухшие лимфоузлы указывают на активность заболевания.
Увеличение лимфатических узлов также может указывать на наличие ВИЧ. Опухолевые заболевания (лимфолейкоз) могут влиять на сам организм. Укусы насекомых и аллергия также провоцируют появление данного симптома.
Вариации симптомов шейного лимфаденита
Клиническая картина зависит от типа возбудителя и тяжести первичного заболевания. При вирусной инфекции организма, лимфатические узлы увеличиваются, становятся болезненными, но все эти изменения исчезают сами по себе через несколько недель.
Однако при бактериальной инфекции симптомы воспаления лимфатических узлов на шее выглядят по-разному, т. к. такие заболевания обычно сопровождаются образованием и накоплением гнойных масс. Лимфоузлы на шее заметно увеличиваются, становятся твердыми и хорошо заметными.
Если наблюдаются вышеперечисленные симптомы, необходимо обратиться к врачу. Дело в том, что лимфаденит на начальной стадии гораздо легче вылечить. В запущенных случаях без хирургического вмешательства не обойтись.
Что делать при подобных симптомах
Лечение опухших лимфатических узлов всегда зависит от причины дискомфорта. В более тяжелых случаях, бактериальная инфекция являющаяся триггером, подлежит лечению антибиотиками. Если отек сохраняется более 2-3 недель или дискомфорт возвращается, следует принимать кардинальные меры.
При тактильном осмотре врач определит, является ли уплотнение жестким или мягким, подвижным или неподвижным, и вызывает ли прикосновение боль. Эта информация уже может быть чрезвычайно полезна для определения причины. Самолечение в данном случае недопустимо. Даже если при воспалении лимфоузлов на шее отсутствует высокая температура, консультация со специалистом является залогом скорейшего выздоровления и исключения вероятности развития осложнений.
Лечение шейного лимфаденита
Если увеличенные лимфатические узлы мягкие и безболезненные, значит, иммунная система активно действует против болезнетворных организмов. После того, как инфекция побеждена, размер узлов возвращается к норме.
Лечение шейного лимфаденита следует начинать с выявления причин инфекции и устранения источника. После гриппа, ангины, острых дыхательных путей лимфатические узлы возвращаются в норму без лекарств спустя некоторое время. В противном случае врач может назначить противовоспалительные препараты.
От точности диагностики будет зависеть методика лечения. Индивидуальная схема терапии разрабатывается только после получения результатов проведенного обследования.
Если медикаментозная терапия недостаточно эффективна, тогда проводится операция по удалению лимфоузлов – лимфодиссекция. Необходимость в хирургическом вмешательстве возникает для получения материалов, чтобы провести гистологическое исследование. Такой подход позволяет определить тип и стадию происходящих в организме нарушений и подобрать эффективную схему лечения.
Профилактика шейного лимфаденита
Чем лечить воспаленные лимфоузлы на шее, может ответить только опытный врач. Если вовремя не посетить специалиста, то не исключено, что в организме будет дальше прогрессировать заболевание. Если в процессе острого течения не принять меры, то болезнь становится хроническим, что значительно осложняет процесс выздоровления.
Воспаление лимфоузлов
Содержание статьи:
В большинстве случаев воспаление лимфатических узлов не является самостоятельным заболеванием, а возникает при патологических процессах в различных органах и системах организма. Чаще всего сопровождает инфекционные болезни. Однако длительно текущее воспаление лимфоузлов, неправильное лечение или его отсутствие могут привести к переходу лимфаденита в самостоятельную патологию и развитию серьезных осложнений.
Классификация лимфоузлов
Лимфоузлы, наряду с лимфатическими капиллярами, сосудами, стволами, протоками и некоторыми органами (селезенка, тимус, костный мозг, миндалины) – часть лимфатической системы организма.
Функции лимфатической системы:
Лимфатические узлы – образования округлой или овальной формы, размером от нескольких миллиметров до 1-2 сантиметров. Они играют в системе роль биологического фильтра. Проходя через лимфоузлы, лимфа очищается от бактерий, токсинов, которые захватываются и уничтожаются структурами узла – лимфоидными фолликулами и тяжами лимфоцитов. Кроме того, в лимфоузлах вырабатываются антитела – формируется «иммунная память», а также фагоциты и лимфоциты.
В организме имеются следующие группы лимфатических узлов:
Причины патологии
Неспецифический лимфаденит вызывается чаще всего гноеродными бактериями (стафилококки, стрептококки), продуктами их жизнедеятельности и распада тканей. Неспецифическое воспаление лимфоузлов часто сопутствует следующим патологиям:
Причина специфического лимфаденита – возбудители, вызывающие определенные инфекции. Этот вид воспаления сопровождает такие болезни, как:
Симптомы лимфаденита
Симптоматика зависит от того, в какой форме – острой или хронической – протекает воспаление лимфоузлов, а также от того, вызвано оно неспецифическими или специфическими бактериями.
Острая форма
Острая форма лимфаденита подразделяется на три фазы: катаральную, гиперпластическую (серозную) и гнойную.
Общие симптомы острого процесса:
Для катаральной фазы воспаления характерны незначительное увеличение пораженного лимфоузла, изменение его плотности, невыраженная болезненность, отсутствие общих симптомов.
В серозную фазу воспаление распространяется на окружающие ткани, усиливается болезненность, появляется гиперемия кожи в области поражения, нарастает общая симптоматика. Возможно вовлечение в процесс близлежащих сосудов – лимфангит.
Гнойная фаза характеризуется нарастанием интенсивности местных явлений – гиперемии, отека кожи над лимфатическим узлом, его контуры становятся неоднородными. Усиливается общая интоксикация. По мере нагноения лимфоузла и его гнойного расплавления на коже в области инфильтрата становится заметна флюктуация – чувство волнообразных колебаний при прощупывании.
Хроническая форма
Хроническое неспецифическое воспаление лимфоузлов протекает без остро выраженных проявлений. Лимфоузлы при этом состоянии увеличены, малоболезненные, плотные, не спаяны с окружающими тканями. Часто вследствие хронического течения болезни лимфоидная ткань разрастается либо замещается соединительной, происходит сморщивание лимфоузлов, которые перестают выполнять свои функции. Возможно появление очагов распада и некроза узла, развитие осложнений, связанных с расстройством лимфотока.
Особенности течения специфических процессов
Гонорейный лимфаденит протекает с увеличением и резкой болезненностью паховых лимфоузлов.
Для воспаления лимфоузлов при туберкулезе характерны лихорадка, симптомы интоксикации, периаденит (вовлечение в процесс прилежащей к узлу ткани), нередко – некротические изменения узлов.
Сифилитический лимфаденит отличается отсутствием нагноения. Воспаление одностороннее, при пальпации обнаруживается цепочка лимфоузлов, которые увеличены умеренно, не спаяны между собой и с кожей.
Диагностика
При появлении признаков воспаления лимфатических узлов следует обращаться к терапевту или педиатру, либо к хирургу. При наличии сопутствующих заболеваний привлекаются другие специалисты – инфекционист, дерматовенеролог, онколог.
Диагностика неспецифического лимфаденита обычно не представляет трудностей. Диагноз ставится на основании:
Для подтверждения воспаления лимфоузлов врач может назначить общий анализ крови, мочи, биохимический анализ крови.
При подозрении на специфический лимфаденит проводятся мероприятия для выявления первичного очага – анализ крови на сифилис, ВИЧ, проба Манту или диаскин-тест, посев крови на стерильность для выявления возбудителя.
В качестве дополнительных обследований назначаются:
При хроническом воспалении лимфатических узлов рекомендуется проведение пункционной биопсии узла или его иссечение с последующим гистологическим анализом.
Лечение воспаления лимфоузлов
При имеющемся первичном очаге инфекции требуется его устранение. Одновременно с этим назначаются:
Помимо медикаментозных методов для лечения лимфаденита применяется физиотерапия: УВЧ, ультрафиолетовое облучение, магнитотерапия, электрофорез, лазерное воздействие.
Пациенту с воспалением лимфатических узлов рекомендуется полноценное питание со сбалансированным содержанием белков, жиров и углеводов, обильным питьем. Необходимо потреблять достаточное количество витаминов, микроэлементов.
При неэффективности консервативной терапии, гнойном лимфадените, аденофлегмоне показано хирургическое лечение. Под местной или общей анестезией удаляется содержимое и ткани пораженного узла. Операционный материал отправляется на гистологическое исследование. В рану вставляется дренаж для оттока содержимого. Через несколько дней дренаж удаляется, края раны сшиваются.
Осложнения заболевания
Переход острого процесса в хроническую форму – нередкое осложнение воспаления лимфоузлов. Состояние долгое время не дает никаких симптомов, но при переохлаждении, ослаблении организма лимфоузел может воспалиться с развитием нагноения.
При длительно текущем остром лимфадените, обострении хронического процесса без должного лечения существует риск развития аденофлегмоны – разлитого гнойного воспаления жировой клетчатки вокруг пораженного лимфоузла. Аденофлегмона характеризуется тяжелым общим состоянием пациента, лихорадкой, интоксикацией, выраженной болью и отеком, плотным воспалительным инфильтратом в зоне воспаленного лимфатического узла. Состояние требует неотложной помощи.
Реже развиваются такие осложнения как абсцесс – нагноение пораженного лимфоузла с образованием четких границ, или флегмона – гнойное поражение, не имеющее четкого отграничения от окружающих тканей.
При тяжелом течении воспаления, ослабленном организме пациента, наличии сопутствующих заболеваний, отсутствии адекватной терапии существует опасность возникновения сепсиса. При нем возбудитель лимфаденита попадает в кровь, вызывает поражение любых органов, в тяжелых случаях – полиорганную недостаточность и летальный исход.
Застой лимфы при воспалении лимфатических узлов может спровоцировать развитие тромбофлебита, отеки, слоновость.
Профилактика лимфаденита
Поскольку заболевание часто вызывается неспецифическими возбудителями, то и специфической профилактики не существует. Важно придерживаться здорового образа жизни, отказаться от вредных привычек. Большое значение в поддержании иммунитета имеют сбалансированный рацион с достаточным потреблением белковой пищи, полиненасыщенных жиров, овощей, фруктов, полноценный сон, умеренная физическая активность.
Людям с хроническими заболеваниями необходимо периодически посещать врача и следить за состоянием здоровья. Всем без исключения рекомендуется раз в полгода проходить профилактический осмотр у стоматолога, так как именно заболевания зубов, десен, ротовой полости являются частой причиной лимфаденита.
При появлении первых признаков заболевания нельзя ждать, когда воспаление лимфоузлов пройдет самостоятельно. Следует как можно быстрее обратиться к врачу, чтобы не допустить развития осложнений и перехода болезни в хроническую форму.
Источники статьи: