гайморит как понять что выздоровел
Гайморит: симптомы, особенности лечения и правила профилактики
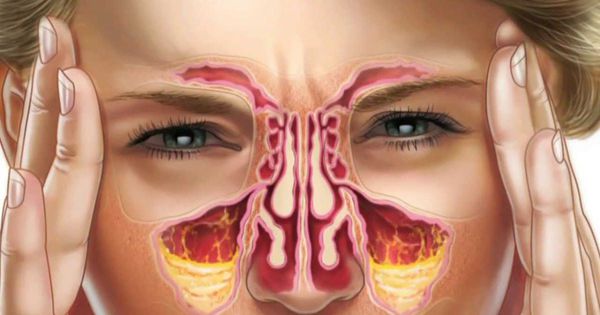
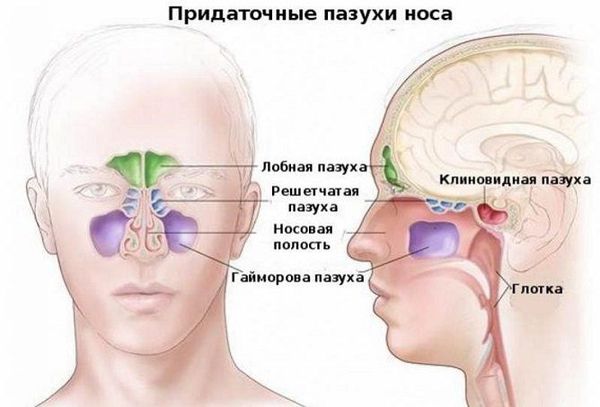
Гайморит – это воспалительный процесс в области гайморовой пазухи, расположенной в толще черепной кости над верхней челюстью, слева и справа. Этот процесс является одной из разновидностей синуситов (это общее название для воспалительных процессов в области придаточных пазух – лобной, гайморовой, решетчатой или клиновидной). Обычно воспалительный процесс затрагивает слизистые оболочки, выстилающие пазухи изнутри, реже затрагиваются более глубокие слои тканей, вплоть до костных структур. Обычно процесс возникает как осложнение вирусных или бактериальных инфекций в области носоглотки и верхних дыхательных путей.
Исходя из причины развития, механизмов формирования и симптомов, гайморит бывает нескольких типов. Выделение каждого из них важно для определения тактики лечения, прогноза и разработки мер профилактики.
Острый – развивается быстро, как осложнение ОРВИ, насморков, простудных заболеваний, воспаления в области корней зубов на верхней челюсти. Возбудители проникают через каналы, соединяющие пазухи с полостью носа с гайморовыми пазухами, размножаются в полости. Тело начинает активно вырабатывать иммунные клетки и слизь, чтобы обезвредить патогенные организмы. Если слизь закупорит проток пазухи, возникает давление на стенки, усиление воспалительного процесса. По мере очищения пазухи от содержимого воспалительный процесс постепенно затухает.
Хронический – воспалительный процесс, который длится более 4 недель, имеет вялое или волнообразное течение, с периодами обострений. Обычно возникает из-за не долеченной острой формы, наличия аденоидов, тонзиллитов, отитов.
Гнойный – обычно становится осложнением острой формы либо обострения хронического процесса, если процесс не лечится, предпринимаются попытки самолечения или пациент переносит инфекцию на ногах. Патогенные бактерии накапливаются в пазухах, в смеси с лейкоцитами образуют гнойное содержимое. Самое опасное осложнение при этой форме – прорыв гноя в полость черепа, поражение костных тканей, мозга.
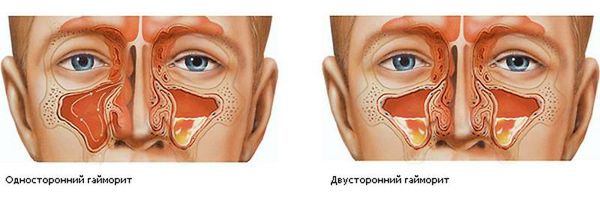
Двусторонний – одна из тяжелых форм, поражение локализовано сразу в обеих пазухах – левой и правой. Нередко возникает как осложнение инфекций в полости рта и носоглотки, обычно грибковой или бактериальной. Обычно имеет острое течение, редко переходит в хроническую форму.
Аллергическое поражение возникает у пациентов, страдающих от чрезмерно активной реакции иммунной системы на различные вещества. Особенно часто эта форма синусита бывает при поллинозе, круглогодичном рините, реакции на плесень, пылевых клещей.
Катаральный – преимущественно бывает у детей. Он развивается при проникновении в полость пазух патогенных организмов, что формирует отек и раздражение слизистых. Считается самой легкой формой болезни, проходящей при активном лечении без осложнений и последствий.
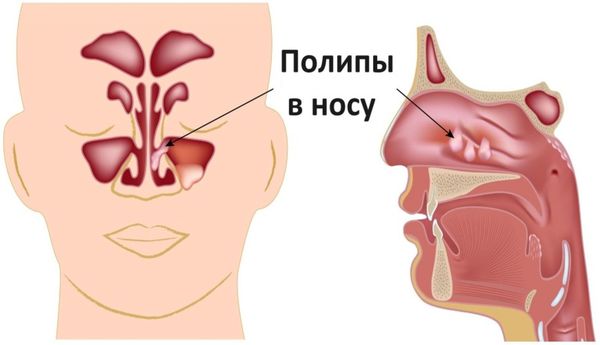
Полипозная форма формируется при образовании полипозных разрастаний слизистых из-за чрезмерно быстрого деления клеток. Рост полипов могут провоцировать инфекции, травмы, велика роль наследственности.
Одонтогенный – формируется как результат серьезных проблем зубов, особенно 4-6 зуба на верхней челюсти, корни которых расположены в непосредственной близости от пазухи. Если возникают проблемы в области корней этих зубов, воспаление и нагноение может переходить на пазуху, она заполняется секретом и воспаляется.
Причины
Придаточные пазухи, включая гайморовы, созданы как естественный барьер на пути инфекций, фильтр для различных опасных веществ в воздухе. Они помогают согревать воздух, увлажнять его и очищать от примесей перед попаданием в гортань, и ниже по респираторному тракту. Основная причина воспаления и появления признаков гайморита – это проникновение бактерий, грибков или вирусов, аллергенов. Реже инфекция попадает с током крови из других, отдаленных очагов.
Нарушать работу пазух могут патологии иммунной системы, частые ОРВИ, респираторная форма аллергии, носительство патогенных бактерий в носоглотке (стафило-, стрепто- или менингококк).
Среди ключевых причин, которые могут привести к развитию гайморита, можно выделить:
Осложнения
Не все люди знают, как начинается гайморит, поэтому многие принимают симптомы за тяжелую простуду и лечатся самостоятельно. Это может привести к определенным осложнениям, отдаленным последствиям. Среди ключевых осложнений можно выделить поражения бронхов и распространение инфекции на легкие, развитие отитов (поражение среднего уха), переход болезни в хроническую форму.
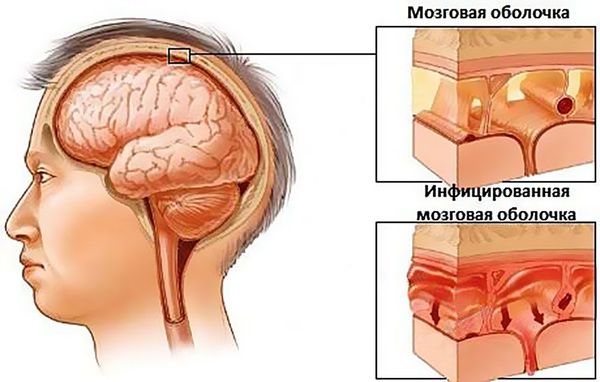
Тяжелый и запущенный, своевременно не вылеченный гайморит может привести к воспалению внутренних органов – сердца, глаз, почек, поражению суставов и мозга, его оболочек. Если образуются гнойные полости в гайморовых пазухах, возможен прорыв гноя в кровь (возникает сепсис), проникновение его в соседние пазухи с развитием пансинусита, воспаление мозговых оболочек с явлениями менингита. Всех этих осложнений можно избежать при полноценном лечении гайморита под руководством лор-врача.
Симптомы и диагностика
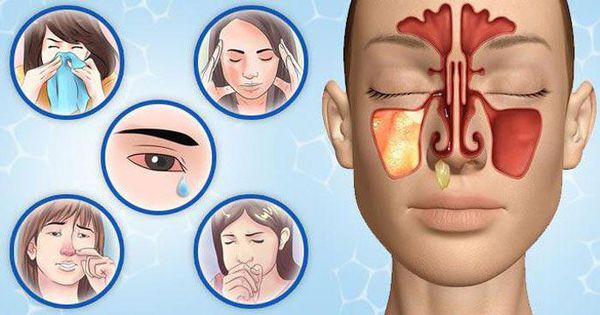
Конечно, при развитии гайморита нужно немедленно обращаться к врачу, но как понять, что гайморит начался? Начальные признаки неспецифичные – это повышение температуры от незначительной до высокой, сильная слабость, заложенность носа или обильные густые выделения, болезненность в проекции пазух или в области лица.
Боль при гайморите может быть различной – от тупой, давящей до сильной, мучительной. Она локализуется в подглазничной области, может отдавать в область переносицы, лобную зону или верхние зубы. При надавливании на область пазух или наклонах головы вперед она усиливается, распространяясь по подглазничной области. Могут краснеть и отекать веки.
Врачи отмечают некоторые особенности того, как проявляется болезнь в определенных возрастных группах. Так, у взрослых самым ключевым признаком могут быть болевые ощущения, головная боль, нарушение восприятия запахов. Может меняться голос, он становится гнусавым, нос сильно заложен, выделяется полупрозрачная или желто-зеленая слизь. Высокая лихорадка типична для острой формы, при хроническом или аллергическом гайморите болезнь может протекать без температуры.
На фоне поражения пазух возможно слезотечение, неприятный привкус во рту, слабость, постоянное утомление, нарушения аппетита, расстройства сна, ознобы и приступы кашля.
Заразен ли гайморит? Само по себе воспаление – это результат влияния патогенных факторов, и это не заразно. Бактерии или вирусы, которые спровоцировали заболевание, могут передаваться от человека к человеку, но не обязательно вызовут поражение пазух.
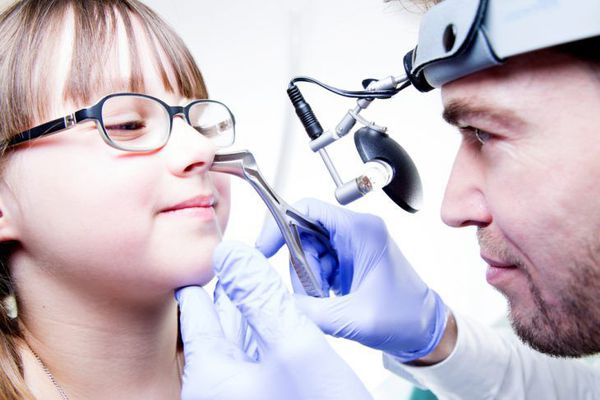
Диагноз гайморита ставит лор-врач после проведения ряда тестов и осмотра пациента. Важно подробно рассказать, как началось заболевание, какие жалобы были ранее и имеются в данный момент. Врач осмотрит полость носа и глотку, прощупает проекцию пазух, определяя болезненность.
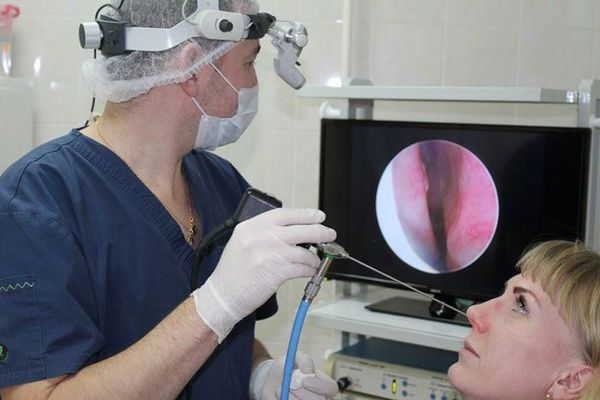
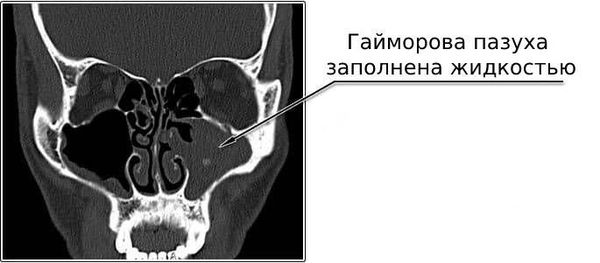
Дополнительно могут понадобиться КТ или МРТ придаточных пазух, рентгенограмма, УЗИ исследование, эндоскопия носоглотки, при необходимости – биопсия полипозных образований. Назначаются анализы крови, посевы отделяемой из носа слизи для определения флоры, чтобы подобрать необходимые препараты.
Как лечить у взрослого
Терапия болезни должна быть комплексной. Она направлена на борьбу с инфекцией, устранение воспаления, налаживание оттока слизи из пазух и улучшение носового дыхания. В неосложненных случаях возможно лечение гайморита дома под постоянным контролем оториноларинголога. В тяжелых случаях и при необходимости хирургического лечения пациент госпитализируется в стационар.
Возможно консервативное лечение с назначением антибактериальных препаратов, противовоспалительных средств, антигистаминных препаратов и различных капель, спреев для носа. Также применяют пункционное лечение или хирургические вмешательства. Выбор зависит от возраста пациента, вида патологии, тяжести состояния и возможных осложнений.
Многим пациентам назначают пункции (с местным обезболиванием) – они помогают удалить гнойное содержимое, помочь в оценке характера воспаления, плюс приносят существенное облегчение. После удаления содержимого пазухи промывают физраствором или фурациллином, вводят растворы антибиотиков и противовоспалительные препараты. Минус подобной тактики – не всегда достаточно одного прокола, поэтому требуется курс процедур в течение нескольких недель. Метод достаточно неприятный, имеет ряд противопоказаний и осложнений, процедура болезненна как во время прокола, так и после него.
Что такое гайморит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Зайцев В. М., ЛОРа со стажем в 22 года.
Определение болезни. Причины заболевания
Гайморит — это инфекционно-воспалительный процесс в гайморовых, или верхнечелюстных, пазухах.
Синонимы: верхнечелюстной синусит, верхнечелюстной риносинусит.
В острой форме болезнь протекает с интенсивными симптомами: головная боль, стойкая заложенность носа, распирающие боли в переносице и области пазух (под глазами на уровне щёк), температура тела до 38–38,5 °С.
Если гайморит не вылечить вовремя, больному грозит развитие осложнений, вплоть до воспаления оболочек головного мозга — менингита.
Причины гайморита:
Предрасполагающие факторы развития гайморита:
Острый гайморит чаще всего вызывают вирусы, хронический гайморит, как правило, возникает при наличии предрасполагающих факторов.
Вероятность заболеть возрастает в осенне-зимний период, когда защитные силы организма ослаблены.
Симптомы гайморита
Симптомы острого гайморита
Гайморит начинается с насморка, как и любая другая респираторная инфекция. Появление насморка означает, что пазухи уже воспалены в той или иной степени.
Если насморк не проходит за 7 – 10 дней или симптомы ухудшаются, то к нему стоит отнестись серьёзно и обратиться за медицинской помощью.
Характерным признаком острого гайморита является боль в переносице и области гайморовых пазух — под глазами на уровне щёк. К вечеру распирающая боль становится интенсивнее. Также неприятное давление в пазухах усиливается при наклоне или повороте головы. Если у больного воспалена одна пазуха, боль ощущается с одной стороны. Если воспаление двустороннее, болит справа и слева от носа. Болевые ощущения могут иррадиировать (отдавать) в зубы или височную область.
Вторым типичным симптомом гайморита является стойкая заложенность носа. Иногда состояние сопровождается обильным слизе- или гноетечением из носа. На начальной стадии болезни выделения прозрачные, потом слизь становится густой и приобретает зелёный оттенок, это говорит о смене фазы воспаления. Изменение характера слизи иногда указывает на гнойное воспаление. Если сразу не начать лечение, заболевание может затянуться, перейти в более тяжёлую форму или осложниться. При сильном отёке слизистой носа выделений может не быть, но чувство заложенности в носу при этом сохраняется.
Температура тела, как правило, повышена до 38 °С и больше. Запахи становятся еле различимыми, иногда обоняние пропадает совсем. Больной чувствует сильную слабость, становится вялым. Работать и заниматься привычными делами в этот период очень сложно.
Симптомы хронического гайморита
При хроническом гайморите симптоматика смазана. Болезнь протекает не так ярко, как при острой форме. В период ремиссии жалобы отсутствуют. Когда болезнь обостряется, у пациента повышается температура тела до субфебрильных значений (37,5 °С), появляются выделения из носа различного характера (от жидких, прозрачных до гнойных) и головные боли.
Патогенез гайморита
Верхнечелюстные, или гайморовы, пазухи — это полости, выстланные слизистой оболочкой и в норме заполненные воздухом. Среди всех околоносовых полостей они самые большие. Гайморовы пазухи не изолированы: каждая пазуха сообщается с полостью носа через маленькие отверстия — соустья. В здоровых пазухах постоянно образуется слизь. Ворсинки мерцательного эпителия на слизистой пазух, в носовой полости и нижних дыхательных путях продвигает слизь от дна пазухи к соустью, а затем в полость носа и носоглотку. Так пазухи очищаются и вентилируются.
Когда болезнетворные микроорганизмы проникают в полость пазухи, слизистая оболочка отекает и начинает усиленно производить слизь. За счёт антисептических свойств слизи организм пытается справиться с инфекцией. Из-за отёчности соустье сужается или полностью закрывается, а ворсинки мерцательного эпителия перестают адекватно двигаться. Слизь не может выходить из пазухи, накапливается и застаивается. Это благоприятная среда для размножения бактерий, которые живут на слизистых оболочках у всех людей.
Бактериальная флора начинает активно размножаться и «обживаться» в пазухе. Когда концентрация бактерий становится выше допустимой нормы, в гайморовой пазухе запускается острый воспалительный процесс — гайморит. Без своевременного лечения слизь в пазухах превращается в гной и воспаление становится гнойным.
Классификация и стадии развития гайморита
Выделяют несколько форм гайморита в зависимости от места локализации, типа возбудителя (этиологии), клинических проявлений и характера протекания воспалительного процесса.
По месту локализации воспаления:
По типу возбудителя:
По характеру течения воспалительного процесса:
По путям проникновения инфекции:
По характеру клинических проявлений:
Осложнения гайморита
Многие пациенты недооценивают гайморит и воспринимают воспаление пазух как обычный насморк. Но это ошибочное суждение. Любая форма острого гайморита может привести к серьёзным последствиям для здоровья.
Острый гайморит, если его не лечить своевременно или лечить неправильно, может стать хроническим. Лечение любого хронического заболевания — трудный и длительный процесс.
Поскольку ЛОР-органы — уши, глотка и полость носа — сообщаются друг с другом, инфекция из гайморовых пазух может перейти на соседние области и вызвать острый тонзиллит, фарингит или отит.
Гайморит в запущенной форме грозит больному и более опасными осложнениями. Из-за заблокированного соустья гнойные массы не выходят из пазухи в полость носа. Им становится тесно внутри, и они могут найти нестандартный выход — подняться выше к глазнице и головному мозгу и вызвать опасные для жизни заболевания:
Диагностика гайморита
Сбор анамнеза
На этом этапе ЛОР-врач выясняет, на что жалуется пациент, когда появились первые признаки болезни, какова их интенсивность, проводилось ли ранее лечение. Также доктор задаёт больному ряд вопросов, чтобы поставить диагноз и определить форму гайморита:
Общий осмотр
Лабораторная диагностика
По результатам можно судить о тяжести заболевания и о необходимости назначать антибактериальную терапию.
Инструментальная диагностика
Лечение гайморита
Консервативное лечение
Лечение гайморита должно быть комплексным. Тактика включает медикаментозную терапию, промывание пазух от патогенного содержимого и физиотерапевтические процедуры.
В качестве медикаментозной терапии больному назначаются:
Промывание гайморовых пазух проводится ЛОР-врачом. Существует два метода промывания:
Физиотерапия — важная составляющая лечения. Физиопроцедуры помогают купировать воспаление и ускорить выздоровление. Больному проводятся:
Хирургическое лечение
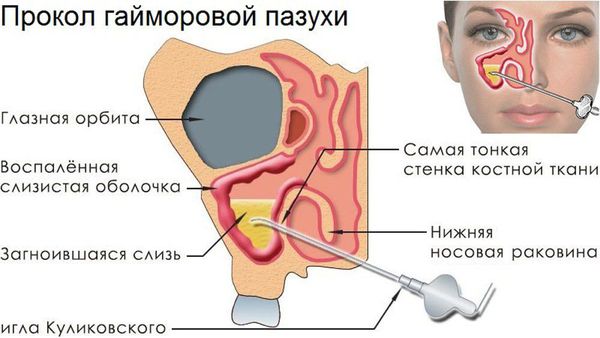
Пункция верхнечелюстной пазухи (прокол). Это малоинвазивная операция. Назначается в сложных случаях, когда не получается извлечь гной из пазух с помощью промываний. Показания для пункции:
Иглой Куликовского доктор делает в пазухе отверстие и с помощью шприца откачивает через него всё патогенное содержимое. Пациент чувствует облегчение сразу после манипуляции. В дополнение к пункции проводят медикаментозную и физиотерапию.
Прогноз. Профилактика
При своевременном обращении к ЛОР-врачу и соблюдении всех его рекомендаций прогноз благоприятный. С острым воспалением удаётся справиться за две недели и избежать осложнений.
Профилактика гайморита направлена на укрепление общего иммунитета. Рекомендуется:
Как определить гайморит
Симптоматика
Болезнь проявляет себя симптомами, среди которых:
Как отличить вирусный гайморит от бактериального?
Для выявления бактериального гайморита производится бакпосев из носа. Этот анализ на состав микрофлоры позволит выявить, что стало причиной воспаления. При подозрении на вирус пациенту назначается общий анализ крови. Компьютерная томография или рентгеновский снимок придаточных пазух носа помогут определить очаг патологии, сопутствующие заболевания. Для оценки состояния носовых проходов назначается риноскопия.
По статистике, основное количество случаев заболевания вызваны вирусной инфекцией. Бактериальная микрофлора присоединяется позднее, на 4-5 день болезни. Вирусный гайморит по симптомам похож на обычную простуду и длится в среднем неделю. Чаще всего заболевание протекает в легкой форме. Если подключается бактериальный фактор, меняется симптоматика:
Как понять самостоятельно?
Если признаки воспаления гайморовых пазух не исчезают через 10 дней и более, скорее всего, у пациента бактериальная инфекция. Чаще всего заболевание возникает как осложнение после простуды.
При вирусном гайморите симптоматика нарастает в течение нескольких дней. К концу первой недели, как правило, состояние улучшается. Болезнь в легкой форме может пройти сама по себе, если человек регулярно очищает носовую полость от слизи, принимает теплое питье, поддерживает иммунитет витаминами.
Иногда гайморит имеет вирусную природу, но длится дольше десяти дней, проявляет себя многочисленными рецидивами. Симптомы воспаления то появляются, то исчезают.
Формы заболевания
По характеру течения различают острый и хронический гайморит. В острой форме воспаление проявляется ярко выраженными признаками, доставляет серьезный дискомфорт из-за температуры, ухудшения самочувствия, снижения работоспособности.
Если пациент игнорирует тревожные симптомы и не принимает никаких мер, болезнь может перейти в хроническую форму. Признаки воспаления в гайморовых пазухах сохраняются постоянно и выявляются при помощи аппаратной диагностики. В патологический процесс вовлекаются костные и подслизистые ткани, происходит их утолщение, которое вызвано фиброзом. Очаг хронического воспаления может приводить к образованию полипов или кисты. Эти новообразования лечатся хирургически.
При хроническом гайморите ухудшается качество жизни. Пациенты жалуются на головные боли, ухудшение обоняния, выделения из носа. Из-за сложности с носовым дыханием у человека меняется голос, появляется характерная гнусавость. В холодное время года, с наступлением сезона простуд, болезнь проявляет себя обострениями, при которых симптомы становятся более выраженными.
При обострениях заболевания могут возникать различные осложнения. Воспаление распространяется на близлежащие органы и ткани. У пациентов с обострением хронического гайморита может диагностироваться отит, фарингит, тонзиллит. Сильные болевые ощущения свидетельствуют о поражении тройничного нерва. В тяжелых случаях возникают внутричерепные осложнения: менингит, абсцесс головного мозга.
Лечение
Следует знать, что антибиотиками можно вылечить только бактериальный гайморит, который вызван стрептококками, стафилококками. На вирусы, грибки и аллергены антибиотики не действуют.
Таким образом, успех терапии возможен только при четком понимании причины воспаления.
Для облегчения состояния при гайморите назначаются препараты для разжижения слизи, которые улучшают ее отток из носа. Для снятия заложенности используются спреи и капли, которые сужают сосуды.
В домашних условиях нос промывают антисептическими и солевыми растворами, проводят ингаляции. Для промывания пазух в условиях медицинского учреждения используют ЯМИК-катетеры и процедуру «кукушка». В сложных случаях для удаления гнойного содержимого назначается прокол.
Меры предосторожности
Самолечение при гайморите способно навредить и даже создать угрозу для жизни. В первую очередь это касается злоупотребления лекарственными препаратами. Бесконтрольный прием антибиотиков может вызвать серьезные нарушения со стороны органов ЖКТ, сердца, почек и печени, привести к аллергии. В сложных случаях возникает сильная интоксикация, требующая госпитализации.
Беременным, детям, пациентам пожилого возраста, аллергикам стоит с осторожностью относиться к приему любых лекарств.
Использовать паровые ингаляции и греть нос при гнойном гайморите чревато осложнениями. Нагревание ускорит размножение бактерий и распространение гнойного содержимого. Нагревание также противопоказано при высокой температуре, склонности к носовым кровотечениям, болезнях сердца. В этом случае стоит ограничиться промыванием носовых пазух солевыми и антисептическими растворами, холодными ингаляциями.
Когда нельзя лечиться дома?
Большинство случаев гайморита лечатся в домашних условиях. Исключения составляют ситуации, когда болезнь привела к осложнениям, которые чреваты ухудшением здоровья и создают угрозу для жизни. Речь идет о ситуациях, когда инфекция распространяется на костную ткань, область головного мозга. При нарастании симптомов, резком ухудшении самочувствия, повышении температуры потребуется срочная медицинская помощь и госпитализация.
Острый гайморит у детей чаще всего лечится в больнице. Для снятия воспаления назначаются инъекции антибиотиков, физиотерапевтические процедуры. Это необходимо, чтобы предотвратить переход заболевания в хроническую форму.
Если у пациента обнаружена киста носовой пазухи или полипы, необходимо хирургическое лечение. Это же касается запущенных случаев хронического гайморита, при которых для откачки гноя из гайморовых пазух назначается пункция. Ее также называют проколом. Пациенту придется провести в больнице около недели, после чего его направляют на домашнюю реабилитацию.
Госпитализация может потребоваться и при одонтогенном гайморите, когда инфекция от больного зуба проникает в носовую пазуху. В ряде случаев показано хирургическое лечение.
Меры профилактики
Гайморитом болеют люди любого пола и возраста. Для минимизации рисков следует следить за своим здоровьем, укреплять иммунитет, избегать переохлаждений. Болезнь чаще всего возникает как осложнение после простуды и гриппа, поэтому их лечению нужно уделить должное внимание. На здоровье дыхательной системы положительно влияют прогулки по хвойному лесу, морской воздух, профилактические промывания носа морской водой.
Рекомендации
ХРОНИЧЕСКИЙ ГАЙМОРИТ
Воспаление каждой из околоносовых пазух называют по ее анатомическому названию (этмоидит, фронтит, сфеноидит). Лишь одна из форм заболевания названа по имени автора, ее описавшего, т. е. гайморит вместо «воспаление верхнечелюстной
Воспаление каждой из околоносовых пазух называют по ее анатомическому названию (этмоидит, фронтит, сфеноидит). Лишь одна из форм заболевания названа по имени автора, ее описавшего, т. е. гайморит вместо «воспаление верхнечелюстной пазухи».
Воспаления в околоносовых пазухах практически имеют одинаковый этиопатогенетический механизм, а различия заключаются лишь в их анатомическом расположении. Общим анатомическим образованием для всех околоносовых пазух является орбита. В то же время при воспалении лобной пазухи велика опасность поражения мозговых оболочек и мозга, расположенных непосредственно у внутренней стенки этой пазухи. При воспалении же основной пазухи страдают в первую очередь находящиеся в анатомической близости зрительные нервы, а при воспалении клеток решетчатого лабиринта (этмоидит) раньше всего начинается воспаление тканей орбиты.
Имеются указания на то, что выделяемая из полости глотки флора не идентична с микрофлорой носа. Это необходимо учитывать при подборе антибиотиков и проводить микробиологические исследования носа и глотки раздельно.
В то же время у трети заболевших при микробиологическом исследовании роста микроорганизмов не обнаруживают, что объясняется применением антибиотиков самим больным до выполнения исследования, а также наличием в исследуемом материале анаэробных бактерий или вирусов, для идентификации которых необходимы специальные аппаратура и условия.
Патогенность каждого из микроорганизмов играет важную роль, но не менее существенное значение имеет и уровень иммунной защиты самого больного. Доказано, что у детей и взрослых воспалительные заболевания носа и околоносовых пазух сопровождаются изменениями в гуморальных и клеточных факторах иммунологического аспекта САИР, которые вызываются нарушениями в опсоно-фагоцитарных реакциях нейтрофилов. Поэтому как острый гайморит, так и обострение хронической формы этого заболевания чаще возникают в периоды, когда снижен уровень иммунитета из-за частых респираторных заболеваний, наблюдающихся в осенне-зимний и зимне-весенний периоды. Нельзя сбрасывать со счетов также пониженное содержание витаминов в пище в эти периоды и естественное снижение инсоляции. Конечно, необходимо учитывать и другие, чаще индивидуальные факторы. К ним следует отнести проявления у многих пациентов аллергии, т. е. повышенной чувствительности к различным раздражителям, профессиональные вредности и неблагоприятную экологическую обстановку. Такое многообразие факторов делает заболевание больного поливалентным и говорит о необходимости индивидуального подхода к лечению пациентов, страдающих хроническим гайморитом.
Хронический синусит может развиваться после острого синусита при понижении общей сопротивляемости организма, на почве авитаминоза, аллергии, вследствие узости носовых ходов (при искривлении перегородки носа) или уменьшения просвета выводных отверстий воспаленной или гипертрофированной слизистой общего, среднего носового хода; развитие хронического синусита у детей провоцирует также аденоидные разрастания.
Хронический гайморит изолированно поражает верхнечелюстную пазуху; у детей он чаще встречается в сочетании с патологией решетчатого лабиринта. В отличие от взрослых, у детей чаще имеют место катаральная или полипозно-гнойная формы, чем исключительно гнойная.
Морфологически определяются, как правило, утолщение слизистой оболочки за счет отека и инфильтрации лимфоцитов, полинуклеотидов и плазменных клеток. Иногда наблюдается очаговая гиперплазия слизистой с формированием полипозных выростов.
Клинические проявления сводятся к затруднению носового дыхания и к односторонним слизистым или слизисто-гнойным выделениям, появляющимся преимущественно в зимнее время. Частым симптомом является кашель, особенно по ночам. Нередки обострения среднего отита, вызванные стеканием гноя из пазухи по заднебоковой стенке носоглотки. Боли в области пазухи отсутствуют. Родители обращаются прежде всего к педиатру по поводу рецидивирующего бронхита, шейного лимфаденита и нередко к офтальмологу — по поводу упорного конъюнктивита и кератита.
Полоска гноя в среднем носовом ходе наблюдается не всегда. Ее легко обнаружить после анемизации среднего носового хода при наклоне головы в здоровую сторону и вперед.
Большое значение имеют косвенные признаки: диффузный отек средней носовой раковины, слизистые выделения в среднем носовом ходе, бледная окраска нижней носовой раковины, плохое ее сокращение после смазывания адреналином, светлое отделяемое пенистого характера в носовых ходах — все это свидетельствует об аллергическом характере процесса.
Обострения, как правило, связаны с перенесенным острым респираторным заболеванием и сопровождаются усилением головной боли, новым повышением температуры тела, слабостью и резким затруднением носового дыхания. При этом выделения из носа могут отсутствовать. Головная боль либо носит локальный характер и проецируется в лобные области, либо проявляется чувством давления за глазом (при одностороннем поражении пазухи). Очень часто ощущение тяжести возникает при попытке поднять веки. Гораздо реже имеются пульсирующие болевые ощущения в проекции самой пазухи, на щеке. Хотя чаще боль характерна при одонтогенном генезе заболевания, когда имеются кариозные зубы на верхней челюсти. При одномоментном поражении ветвей тройничного нерва боли носят острый характер с иррадиацией в глаз, небо. Анальгетики в этих случаях не купируют боль. Катаральное воспаление через несколько часов или дней переходит в гнойное, которое проявляется в виде обильных гнойных выделений со слабо выраженным одновременным снижением болевых ощущений. Гнойные выделения из полости носа чаще попадают в носоглотку, хотя при высмаркивании выделяются и из носа. Накопление их в пазухе осуществляется довольно быстро, и через несколько часов пазуха вновь оказывается заполненной. Емкость ее (у взрослых — в пределах 20 мл) у детей, естественно, заметно меньше, вследствие чего возобновление головной боли, а также риносинусогенные орбитальные внутричерепные осложнения распространены у них гораздо больше, чем среди взрослых. При этом у мужчин они наблюдаются в два раза чаще, чем у женщин.
Субпериостальные абсцессы при эмпиемах гайморовой пазухи у детей наблюдаются чаще, чем у взрослых, что обусловлено не столько патологическим процессом в гайморовой полости, сколько поражениями зубов и остеомиелитными изменениями верхнечелюстной пазухи.
Клинические проявления абсцесса, вызванного эмпиемой гайморовой полости, определяются местом его расположения. При субпериостальных абсцессах, образующихся вблизи орбитального края, наблюдаются покраснение, отечность, припухлость нижнего века, а иногда и щеки, а также хемоз нижнего отдела конъюнктивы.
Диагностика гайморита определяется совокупностью клинических и рентгенологических данных и устанавливается на основании характерных жалоб, данных объективного осмотра и дополнительных методов обследования. Опираться при установлении диагноза только на данные рентгенологического исследования нельзя. Вследствие общего кровоснабжения и сходства гистологического строения, набухание слизистой оболочки носа и верхнечелюстной пазухи происходит почти одновременно. У детей слизистая оболочка значительно толще, чем у взрослых, а объем ее увеличивается более интенсивно. Этим и объясняется частое наблюдающееся при рентгенологическом исследовании у детей, страдающих хроническим ринитом, а также аллергическим ринитом, нарушение воздушности верхнечелюстных пазух, что нередко расценивается как признак гайморита. О рефлекторно-вазомоторном характере набухания слизистой оболочки верхнечелюстной полости у детей с хроническим ринитом можно судить по быстрому изменению рентгенологической картины. В сомнительных случаях для уточнения диагноза делают рентген после введения в пазуху контрастного вещества (липоидол, йодлипол). Окончательное суждение о поражении придаточных пазух носа у детей должно выноситься на основании совокупности данных клинических и рентгенологических исследований. Большое диагностическое значение имеет пункция верхнечелюстной пазухи, которую производят у детей старше шести лет. У детей моложе шести лет при проведении этой процедуры возможны повреждения нижней стенки глазницы, а также травмирование зачатков постоянных зубов.
К наркозу прибегают в исключительных случаях. Ребенка готовят к пункции под местной анестезией. Предварительно анемизируют средний носовой ход. После тщательной анестезии латеральной стенки носа непосредственно под нижней носовой раковиной иглу с мандреном вводят в общий носовой ход. Концом иглы упираются в латеральную стенку нижнего носового хода на самой высшей его точке, примерно на 1-1,5 см вглубь от переднего конца от передней носовой раковины. Игле придают косое положение (по направлению к наружному углу глаза этой же стороны), и, надавив на латеральную стенку носа, легко вводят ее в пазуху. Для определения наличия или отсутствия в пазухе экссудата производят легкую аспирацию. Иногда оттягивание поршня затруднено, что указывает на нахождение кончика иглы в толще слизистой оболочки. Продвигая иглу несколько вперед или назад, добиваются ее правильного положения. При введении промывной жидкости, больной должен находиться в сидячем положении с наклоненной вперед головой, во избежание попадания жидкости в дыхательные пути.
В промывной жидкости часто обнаруживается желатинообразный зеленоватый слизисто-гнойный комок. Если затемнение на рентгенограмме было обусловлено набуханием слизистой оболочки пазухи, промывная жидкость оказывается чистой и стерильной.
Пункция верхнечелюстной пазухи — процедура, легко выполняющаяся врачом и переносящаяся больным. Возможны, однако, и осложнения. К наиболее частым осложнениям относится эмфизема щеки, возникающая в тех случаях, когда конец пункционной иглы проникает через переднюю стенку пазухи, и воздух при продувании поступает в мягкие ткани щеки. Если воздух попадает в орбиту, образуется эмфизема вокруг глаза, нередко экзофтальм. Введение жидкости при этих условиях может привести к развитию флегмоны и абсцесса орбиты, а в тяжелых случаях — к слепоте и внутричерепным осложнениям. В результате попадания воздуха в кровеносный сосуд может развиться самое тяжелое и опасное осложнение — воздушная эмболия. В связи с возможными указанными осложнениями продувание пазухи недопустимо, как до ее промывания, так и после него. Иногда при пункции наблюдается обморочное состояние, у больного выступает холодный пот, отмечается бледность кожных покровов. Все перечисленные осложнения, как правило, связаны с техническими погрешностями при проведении пункции, а также с плохой подготовкой больного ребенка. Введение антибиотика в пазуху иногда вызывает аллергическую реакцию у детей в виде аллергической сыпи, крапивницы, отека лица, гортани.
Рентгенологическое исследование является одним из наиболее важных и наиболее распространенных методов в ринологии, в частности при диагностике различных форм гайморита. Появившиеся в настоящее время новые способы исследований (стереография, прямое увеличение рентгеновского изображения, электрорентгенография, послойное исследование и, наконец, один из наиболее точных и перспективных методов — компьютерная томография) помогли существенно усовершенствовать диагностику синуситов. Однако рентгенография в прямой проекции, явившаяся одним из первых примеров прикладного использования открытых К. Рентгеном Х-лучей как в настоящее время, так и, вероятно, в будущем, сохранит за собой ведущие позиции в рентгенодиагностике синуситов из-за своей доступности.
Однако необходимо подчеркнуть, что толкование полученных рентгенологических данных часто бывает весьма упрощенным и не всегда позволяет раскрыть все возможности этого метода. Основным и главным симптомом считают понятия «затемнение», «помутнение», «снижение розрачности», «завуалированность» и т. д. Но данная трактовка дает лишь общее представление о чисто физическом проявлении, т. е. задержке прохождения рентгеновских лучей через все ткани лицевого скелета и, как следствие, большем или меньшем попаданием рентгеновских лучей на фоточувствительный материал — рентгенопленку. Однако образующийся фотографический эффект не может соответствовать характеру патологического состояния и, тем более, степени его выраженности. Высказывать суждения о наличии воспалительного процесса либо о переходе его в стадию рубцевания в этих случаях некорректно.
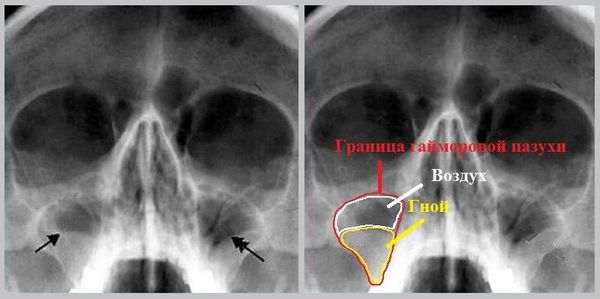
Снижение прозрачности верхнечелюстной пазухи на рентгенограмме может быть связано с содержанием в пазухе патологического секрета, утолщением слизистой оболочки, с полипами, кистозными и другими новообразованиями. Кроме этого, снижение прозрачности гайморовой пазухи может быть связано и с утолщением ее костных стенок.
Как известно, внутренняя поверхность костных стенок гайморовой пазухи не имеет надкостницы, ее роль выполняет самый глубокий слой слизистой оболочки (мукопериост). Из-за этого воспалительный процесс в слизистой оболочке пазухи достаточно быстро распространяется и на костные стенки пазухи, где наблюдаются продуктивные изменения. Данное обстоятельство позволяет оценивать на рентгенограмме состояние костных стенок пазухи. Вследствие проекционного искажения и явлений суперпозиции, носовая и глазничная стенки не могут служить объектом такой оценки при традиционной укладке при выполнении прямого снимка. В этом случае может оцениваться только состояние переднебоковой стенки пазухи. Лишь при повороте головы пациента по отношению к пленке на 25—30° в сторону исследуемой пазухи, при тангенциальном ходе пучка рентгеновских лучей к передней стенке изучаемой пазухи можно дать оценку состояния как передней, так и глазничной и задней стенок пазухи. В норме боковая костная стенка верхнечелюстной пазухи, а на «косой» рентгенограмме соответственно глазничная и задняя стенки представляются четко очерченной тонкой тенью, нормальную воздушность просвета пазухи подчеркивает ровный внутренний контур. В случаях, когда имеет место равномерное снижение прозрачности верхнечелюстной пазухи малой или средней интенсивности, сохранена четкость контура костной стенки и не отмечается ее утолщения, можно говорить об утолщении слизистой оболочки пазухи или о наличии в ней воспалительного экссудата. Эта картина характерна для острого гайморита без вовлечения в патологический процесс костной ткани.
При наличии понижения прозрачности пазухи и уплотнения тени боковой костной стенки следует считать воспалительный процесс хроническим. Для уточнения формы гайморита, его стадии (обострения или ремиссии) необходимо обращать внимание на характер и степень перехода рисунка внутреннего контура утолщенной кости к рисунку утолщенной слизистой оболочки. Я. А. Фастовский, М. Г. Румянцева (1986) выделили три наиболее характерных скиалогических варианта.
Различная выраженность реакции слизистой оболочки, как проявление воспалительного процесса в виде ее утолщения, достаточно четко определяется на рентгенограммах. Далеко не всегда наблюдается полное исчезновение воздушности пазухи. Обычно в ее центре определяется участок просветления, имеющий форму, размер так называемой «остаточной» воздушной полости, зависящий от степени утолщения слизистой оболочки. Учитывая данные анамнеза и клиники в сопоставлении с другими рентгенологическими признаками (реакция костных стенок), можно выдвинуть предположение, что эти изменения обусловлены гиперплазией слизистой оболочки, характерной для хронического воспалительного процесса. При этом существенное значение имеет оценка контура «остаточной» воздушной полости. Наличие нечетких границ «остаточной» воздушной полости отображает текущий воспалительный процесс либо его обострение, в то время как четкость контура «остаточной» воздушной полости свидетельствует о ремиссии. Рентгенологическое исследование, проводимое в динамике, в процессе консервативного лечения либо вскоре после его завершения может подтвердить достоверность этого рентгенологического признака.
Симптом «сопровождающей тени» отмечается не только в начале заболевания, но и в стадии выздоровления, после стихания воспалительных явлений. Поэтому на основании однократного рентгенологического исследования трудно установить, имеем ли мы дело с начальной фазой заболевания или с остаточными явлениями. Только данные серийного исследования в сопоставлении с клиническими признаками могут правильно оценить картину заболевания.
При подозрении на одонтогенный гайморит и наличие свищевого хода на боковой поверхности альвеолярного отростка КТ-исследование переводиться с целью исключения или подтверждения наличия гнойного процесса верхнечелюстной пазухи. При подозрении на злокачественную опухоль верхнечелюстной пазухи КТ-исследование нужно для определения границ распространения новообразования и выбора тактики лечения. Однако для определения морфологической структуры нельзя использовать КТ-плотностные показатели; необходимо провести гистологическое исследование.
Достоверная дифференциальная диагностика между злокачественной опухолью и деструктивным полипозным процессом околоносовых пазух, полости носа затруднена. КТ-исследование может констатировать лишь разрушение костных стенок пазух, проникновение новообразования в окружающие области. На основании КТ-плотностных показателей тканей косвенно можно судить о наличии доброкачественного процесса.
При расшифровке рентгенологических данных следует учитывать, что после ликвидации воспаления прозрачность пазухи обычно восстанавливается.
При хроническом процессе контуры пазухи стушевываются, затемнение становится интенсивным. При эмпиеме тень густая, диффузная, а при разлитом полипозе она не имеет гомогенного характера, даже если вся полость заполнена полипами. При подозрении на эмпиему рекомендуется производить исследование в положении сидя. Обнаружение одной или нескольких округлых теней может указывать как на полип, так и на кисту. В пользу полипа обычно говорит одновременное присутствие полипов в носу. Увеличиваясь в размере, киста может заполнить большую часть верхнечелюстной пазухи, а иногда и всю пазуху целиком.
При вовлечении в процесс костной стенки и нарушении ее целостности может образоваться свищ. Выявление на снимке костного дефекта в направлении свищевого хода возможно лишь после введения в свищ зонда.
Для проведения лечения прежде всего необходимо обеспечить хороший отток отделяемого из пораженной пазухи путем анемизации среднего носового хода несколько раз в день. Хорошие результаты получены при УЗ-терапии. Аденоидные разрастания подлежат обязательному удалению. Нередко полное выздоровление наступает через две-три недели после аденотомии.
Современные концепции этиопатогенетической терапии
В настоящее время это направление представлено различными фармакологическими препаратами, изготавливаемыми в виде носовых капель, аэрозолей, гелей, мазей или пероральных таблеток, пастилок и т. д.
Дополнительно к сосудосуживающим препаратам в эти средства вводят и специальные формы антибиотиков, концентрация которых, достигаемая при местном применении, осуществляет бактерицидную концентрацию грамположительных и грамотрицательных микроорганизмов. К таким патентованным препаратам относятся носовые cпреи. Полидекса, содержащая антибиотики неомицин и пилимиксин, а также кортикостероидный препарат дексаметазон и сосудосуживающий фенилэфрин. Другими cпреями, обладающими местными противовоспалительными действиями являются зофра, содержащий антибиотик фрамицидин и биопарокс, в состав которого входит фюзафунжин. Последний помимо антибактериального действия обладает и антимикотической активностью.
Однако наиболее частой и общепринятой является общая антибиотикотерапия. Она осуществляется как перорально ампициллином или его улучшенным составом за счет присоединения b-лактамаз клавулановой кислоты — амоксиклавом или аугментином.
В то же время высокой активностью обладают и цефалоспорины II и III типов, а также фторхинолоны.
При аллергии к β-лактамазам рекомендуются макролиды (азитромицин, рокситромицин и др.). Эффективность в лечении синусита имеют и тетрациклины, в частности доксициклин, рондомицин (метациклин).
При одонтогенном характере процесса необходимо сочетание антибиотиков, обладающих тропизмом к костно-хрящевым тканям. Такими являются, в частности, линкомицин, фузидин натрия. При назначении одного из них следует добавить метронидазол (трихопол). Длительное использование высокоэффективных антибиотиков подавляет рост грамположительных и грамотрицательных микроорганизмов и активизирует рост дрожжей и других грибов. Поэтому следует считать не только оправданным, но и необходимым назначение антимикотических препаратов. Самыми простыми и наиболее употребительными считаются нистатин, леворин.
В случае легкого и среднетяжелого проявления заболевания терапию возможно применять перорально, но при тяжелом или затянувшемся течении необходимо использование внутривенного способа введения препаратов, и лишь спустя три—пять дней при улучшении как местного, так и общего статуса можно переходить на пероральный путь введения препаратов.
Длительность терапии при остром и рецидивирующем остром синусите составляет 10—14 дней, при обострении хронического до трех-четырех недель. При хроническом синусите антибактериальная терапия имеет меньшее значение, чем комплексная, а иногда и оперативное вмешательство. В то же время необходимо, чтобы выбор препаратов основывался на результатах бактериологического исследования содержимого синусов и чувствительности выделенных возбудителей к антимикробным препаратам. Обязательно следует выполнять пункцию и дренирование синусов. Одним из комбинированных антибактериальных препаратов для местного применения является флуимуцил антибиотик. Введение в состав препарата фермента и антибиотика делает его использование особенно важным для скорейшего удаления из пазухи гнойно-некротических масс. Для введения в пазухи применяется 250 мг флуимуцила антибиотика однократно в сутки в течение семи дней. Возможно также использование этого препарата ингаляционным методом в количестве шести–восьми инъекций.
Введение растворов ферментов (трипсина и хемотрипсина) способствует разжижению густого гнойного содержимого. Для введения антибиотиков в верхнечелюстную пазуху используют также метод «перемещения» растворов антибиотиков из полости носа. После тщательной анемизации среднего носового хода больного укладывают на стол с максимально запрокинутой головой, повернутой на 45° в сторону локализации процесса. Полость носа на стороне поражения заполняется при помощи шприца раствором антибиотика (3—5 мл), после чего ноздря зажимается. Во вторую ноздрю вставляется олива, соединенная со сжатой рукой баллоном. После этого ребенок произносит «кук-кук» (небная занавеска закрывает вход в носоглотку), и баллон наполняется воздухом, в полости носа и придаточных пазухах создается отрицательное давление. Мгновенное отнятие оливы и разжатие второй ноздри приводит к выравниванию давления в пазухах и обеспечивает проникновение в них растворов антибиотика. Разумеется, для успешного применения методики «перемещения» необходимо наладить контакт с ребенком, найти с ним общий язык. Хороший результат получен при применении внутрь антигистаминных препаратов.
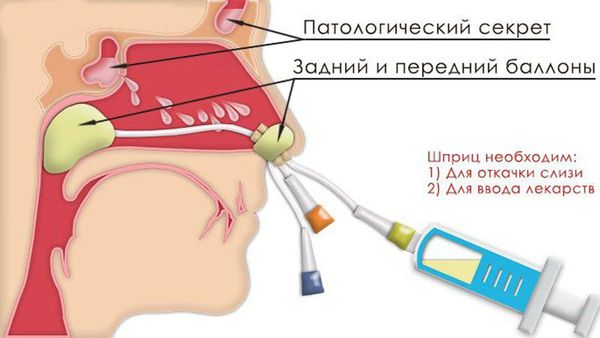
В упорных, не поддающихся консервативному лечению случаях хронического гайморита приходится прибегать к хирургическому вмешательству. При помощи бора или троакара делают отверстие под нижней носовой раковиной, в которое вставляют мягкий катетер, фиксирующийся пластырем. Промывание пазухи раствором из антибиотика производится через катетер, а после его удаления (спустя пять–семь дней) — через образовавшееся отверстие. В последние годы для дренажа верхнечелюстной пазухи с успехом используют полиэтиленовые трубки, которые вводят через пункционную иглу. После извлечения пункционной иглы дренажная трубка остается на месте на все время лечения. Подобное вмешательство более щадящее, чем оперативное вскрытие пазухи, которое производилось преимущественно у взрослых и лишь в исключительных случаях — у детей старшего возраста. Все шире применяется у детей эндоназальное вскрытие верхнечелюстной пазухи, при котором создается соустье между пазухой и полостью носа при минимальном травмировании слизистой полости носа (Б. В. Шеврыгин).
Радикальная операция верхнечелюстной пазухи у детей старшего возраста
После разреза слизистой оболочки десны под верхней губой и отслоения мягких тканей с обнажением костно-лицевой стенки, через которую проникают в пазуху, удаляют гной и патологически измененную слизистую оболочку. Удаляя части внутренней стенки на уровне нижнего носового хода, устанавливают постоянное соустье с полостью носа. Через это отверстие производится, при показаниях, промывание верхнечелюстной пазухи.
В последние десятилетия в ЛОР-практике стали применяться более щадящие методы, такие, как установка постоянных катетеров в полость пазухи с последующим активным введением лекарственных веществ; лазерное воздействие по введенному кварц-полимерному волокну, а также использование низкочастотного ультразвука для кавитационной обработки стенок пазухи. С целью уменьшения осложнений, связанных с пункционными методами лечения, была предложена система баллонного частичного закрытия общего носового хода с последующей аспирацией и промыванием пазухи через ее анатомическое естественное соустье с носом, так называемый «синус-катетер». Эта конструкция, изготовленная из различных видов резины, не имеет острых, режущих или колющих деталей и позволяет выполнять санирующие пазуху процедуры: аспирировать, промывать и вводить лекарственные препараты. С помощью синус-катетера весьма успешно лечатся многие формы хронического и острого гайморита.
В литературе имеются указания и на использование других ФС, а также лазеров с другой длиной волны. Эти исследования, несомненно, интересны и в научном, и особенно в практическом плане, однако для оценки отдаленных результатов такого лечения требуется время.
Дело в том, что многие ринохирурги считают, что, если больной больше к ним не обращается — значит, он выздоровел. При этом совершенно безосновательно игнорируется возможность обращения таких больных к другим специалистам и в другие клиники, где им выполняют другие, часто более радикальные вмешательства.
В. Г. Зенгер, доктор медицинских наук, профессор
МОНИКИ, Москва