что нужно пить при слабой потенции у мужчины
Обзор фармакологических средств, применяемых при лечении эректильной дисфункции
Согласно современным представлениям, понятие «эректильная дисфункция» (ЭД) подразумевает неспособность к достижению и/или сохранению эрекции, достаточной для проведения полового акта (NIH Consensus Statement of Impotence, 1993). ЭД можно классифицировать
Согласно современным представлениям, понятие «эректильная дисфункция» (ЭД) подразумевает неспособность к достижению и/или сохранению эрекции, достаточной для проведения полового акта (NIH Consensus Statement of Impotence, 1993). ЭД можно классифицировать с учетом этиологии и тяжести. С точки зрения этиологии выделяют органическую и психогенную формы. В свою очередь, органическую ЭД подразделяют на сосудистую, нейрогенную, анатомическую и эндокринную. Психогенная форма может быть генерализованной и ситуационно зависимой (Lizza and Rosen, 1999) и иметь подвиды.
I. Генерализованная форма.
А. Генерализованная алибидемия.
В. Перманентное угнетение либидо.
II. Ситуационная форма.
А. Связанная с партнершей.
B. Связанная непосредственно с половым актом.
C. Связанная с психологическим дистрессом (депрессивный моноидеизм).
Помимо изолированной органической и психогенной форм часто встречается ЭД смешанного происхождения. Кроме того, ЭД может возникать в результате приема некоторых лекарственных препаратов (например, β-адреноблокаторов, селективных ингибиторов обратного захвата серотонина, диуретиков и др.) (Meinhardt et al., 1997). В зависимости от тяжести нарушений эрекции выделяют легкую, умеренной степени, средней степени выраженности и тяжелую ЭД.
Согласно Massachusetts Male Aging Study (Feldman et al., 1994), частота встречаемости ЭД у мужчин в возрасте 40–70 лет составила 52%. В другом американском исследовании (National Health and Social Life Survey; Laumann
et al., 1999) ЭД наблюдалась у 31% мужчин в возрасте от 18 до 60 лет. В ходе немецкого исследования (Cologne Male Survey, Braun et al., 2000) удалось установить, что частота ЭД увеличивалась на 10% у мужчин в возрасте 40–49 лет, на 16% — в возрасте 50–59 лет, на 34% — в возрасте 60–69 лет и более чем на 50% — в возрасте от 70 до 80 лет. В целом частота встречаемости ЭД составила 19,2% (возраст от 30 до 80 лет). Сходные результаты были получены в ходе исследований, которые проводились в Англии и во Франции (Spector and Boyle, 1986; Giuliano et al., 1996). По прогнозам Aytac et al. (BJU, Int 1999; 84:450–456), число пациентов с ЭД возрастет со 152 млн человек в 1995 г. до 322 млн к 2025 г. (в том числе составит в Европе более 11,9 млн человек, в Северной Америке — более 9,1 млн, в Африке – более 19,3 млн, в Азии – более 113 млн человек).
В прошлом считалось, что ЭД в основном обусловлена психогенными факторами, однако сегодня ученым стало известно, что она чаще развивается в результате органических причин, по крайней мере, у мужчин в возрасте старше 50 лет (Kaiser, 1999).
В литературе встречаются сообщения, авторы которых утверждают, что терапия ЭД, развившейся на фоне основного заболевания, повышает результаты его лечения. Например, C. Hultling (2000) показал, что лечение ЭД значительно улучшает качество жизни пациентов с травмами спинного мозга. E. Althof et al. (2000) сообщили, что терапия ЭД облегчает течение болезни, для которой характерны чувство краха, состояния угнетенности, неуверенности, отчаяние и волнение. E. O. Laumann et al. (1999) установили, что ЭД более чем в 4 раза повышает физическую неудовлетворенность пациентов и более чем в 2 раза эмоциональную.
Кроме того, следует отметить, что ЭД может быть не только причиной, но и симптомом других серьезных заболеваний, например диабета, ИБС и депрессии (I. Goldstein et al., 1998), которые уже сами по себе снижают эффективность лечения ЭД (S. Duttagupta et al., 2001). Недавнее исследование Montorsi et al. (2002) показало, что из 90 пациентов, страдающих ЭД, за которыми велось наблюдение в течение 4 лет, у 36 (40%) развилась ИБС, а у 36 из 49 больных (73%) с острыми коронарными болями или инфарктом миокарда ЭД имелась до сердечного приступа (Montorsi et al., 2002). T. Roumeguere et al. сообщили о наличии у 13% их пациентов с ЭД стенокардии, у 20% — диабета, у 26% — гипертонии, а 77% больных страдали дислипидемическими расстройствами (T. Roumeguere et al., 2001).
Авторы целого ряда работ рекомендуют проводить обследование пациентов с ЭД, чтобы исключить наличие у них заболеваний органов сердечно-сосудистой системы. Другие специалисты считают, что пациенты, не страдающие ЭД, но имеющие факторы риска развития сердечно-сосудистых заболеваний, например повышенное артериальное давление и гиперлипидемию, а также курящие, должны быть предупреждены о необходимости врачебного контроля, с тем чтобы предотвратить развитие ЭД.
Основные факторы, влияющие на возникновение эрекции, следующие:
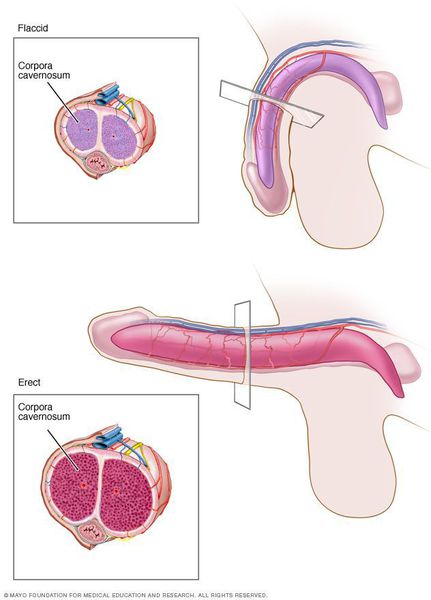
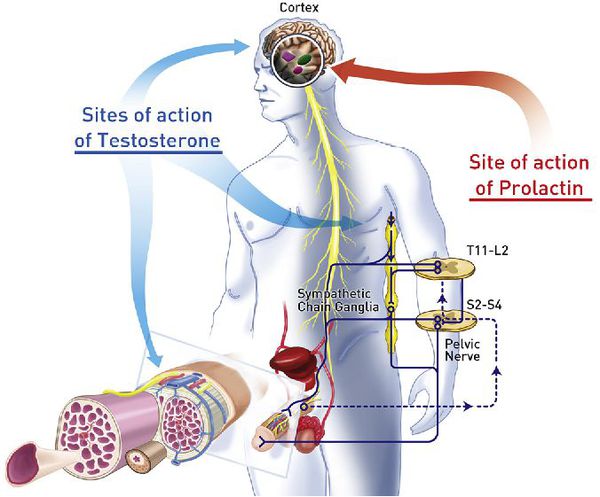
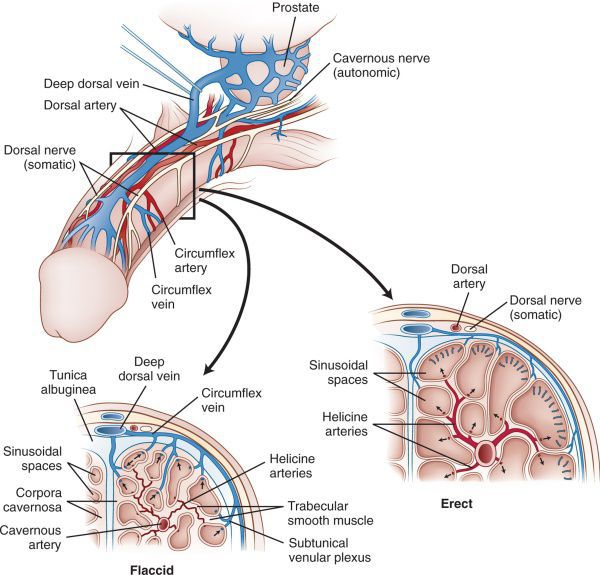
Эротические стимулы создают в базальных ганглиях коры головного мозга процессы проэректильной направленности. Возбуждение, сформированное в центральной нервной системе, реализуется благодаря периферическим механизмам эрекции. Основным из них является расслабление гладкомышечных элементов пещеристых тел и кавернозных артерий. Причиной возникновения последнего служит концентрация свободного саркоплазматического кальция. Медиаторы эрекции действуют через ее снижение, а их антагонисты, напротив, вызывают ее повышение. Основным проэректильным медиатором является оксид азота (NO), эффект которого опосредован системой гуанилатциклаза — цГМФ. Вазоактивный интестинальный пептид и простагландин Е1 играют дополнительную роль посредством аденилатциклазной системы. Среди их антагонистов необходимо назвать эндотелии, вазопрессин, кальцитонин и нейропептид Y. В развитии детумесценции принимают участие также фосфодиэстеразы (ФДЭ) — ферменты, разрушающие циклические мононуклеотиды (цГМФ и цАМФ). Наибольшее значение в гладкомышечных структурах полового члена имеет фосфодиэстераза-5. Интерес представляют механизмы регуляции кальциевой чувствительности, а также функционирование особых межклеточных контактов — нексусов. Фазные изменения в деятельности системы регуляции и соответственные колебания гладкомышечного тонуса обеспечивают ритмичное течение эрекции.
Наступление эрекции является результатом взаимодействия нейрогенных, нейрохимических и эндокринологических механизмов (Sachs, 2000). Тонус гладких мышц кавернозных тел и сосудов находится под контролем сложных биохимических механизмов, кото-рые регулируются периферической и центральной нервной системой. Этот контроль обеспечивается за счет нейроанатомических соединений, которые являются частью иннервации нижних отделов мочеполовых путей (Moreland et al., 2001).
У здоровых мужчин сексуальная стимуляция вызывает высвобождение медиатора оксида азота из неадренергических нехолинергических нейронов, которые иннервируют кавернозное тело полового члена. NO вызывает внутриклеточную активацию гуанилатциклазы, которая катализирует превращение 5-ГТФ в 3’5′-цГМФ. Последний опосредует внутриклеточную передачу сигнала, который приводит, за счет активации белковых механизмов, к снижению внутриклеточной концентрации кальция и расслаблению гладких мышц полового члена, расширению сосудов и развитию эрекции (Moreland et al., 2001).
К основным факторам риска развития ЭД относятся:
В большинстве случаев ЭД обусловлена несколькими причинами. Исследования C. B. Johannes et al. (J. Urol. 163.460) показали, что в возрасте 40–49 лет эректильная дисфункция была выявлена у 12,4% пациентов; в возрасте 50–59 лет – у 29,8%, а в 60–69 лет – уже у 46,6% больных. Таким образом, с 40 до 70 лет риск развития ЭД возрастает почти в 4 раза. Наиболее важное значение имеют сердечно-сосудистые факторы риска. По данным немецких авторов (Braun et al., 2000), 20% больных ЭД страдают сахарным диабетом, 30% — артериальной гипертензией, 30% — курят и 38% — регулярно употребляют алкоголь. Сходные результаты были получены Pritzker (1999). В ходе исследований, выполненных этим автором, удалось установить, что у 20% больных ЭД имелся недиагностированный сахарный диабет, у 48% — артериальная гипертония и у 70% — гиперхолестеринемия. Roumeugere et al. (2001) диагностировали сахарный диабет у 20% больных ЭД, артериальную гипертонию у 26% и гиперлипидемию у 76%.
Диагностика ЭД включает установление факта наличия ЭД (выяснение истории заболевания, включая опросники IIEF и QoL; осмотр и пальпация наружных половых органов; rigiscan-тест; ригидометрия) и выяснение причины развития ЭД (цветная ультразвуковая доплерография; исследование гормонального статуса; психологическое обследование; лабораторные тесты; нейрофизиологическое обследование; кавернозография; УЗИ полового члена; электромиография мышц тазового дна).
Лечение ЭД
Так как многие пациенты и даже врачи уверены в том, что ЭД не болезнь, а естественный процесс, сопровождающий старение мужского организма, а также вследствие особой деликатности проблемы к врачебной помощи прибегают лишь немногие больные, страдающие этим недугом. M. Sand et al. (ISSIR, 2002) установили, что лекарственные препараты принимали 21% пациентов, страдающих эректильной дисфункцией, тогда как в группе больных сахарным диабетом этот показатель составил 74%, при ишемической болезни сердца – 54%, а при депрессии – 37%.
При назначении лечения ЭД пациент должен активно участвовать в выборе вида терапии. При этом в принятии решения, помимо традиционных критериев эффективности и безопасности, определенную роль играют культурные, религиозные, социальные мотивы, а также следующие факторы:
У больных ЭД в первую очередь следует установить этиологию и по возможности устранить причины развития заболевания, вместо того чтобы проводить сугубо симптоматическое лечение (Wespes et al., 2002). Однако показано, что воздействие только на органические факторы риска не приводит к значительному улучшению эректильной функции (Montorsi et al., 2002).
Методы симптоматического лечения эректильной дисфункции включают в себя использование пероральных лекарственных препаратов, вакуумных устройств и/или проведение психотерапии (Montorsi et al., 2002). Если ни один из этих методов не позволяет добиться успеха, можно использовать вазоактивные средства, вводимые различными способами (Montorsi et al., 2002): перорально, буккально, трансдермально, интрауретрально, интракавернозно, подкожно, трансректально.
Наиболее распространенными являются пероральное и интракавернозное введение.
Препараты, вводимые интракавернозно, и их действие:
Однако большинство больных испытывают значительный дискомфорт и болезненные ощущения при инъекциях. Поэтому 74% пациентов в качестве препаратов первого ряда выбирают пероральные.
К лекарственным средствам разных групп, применяемым при ЭД, относят адреноблокаторы (йохимбин, фентоламин), антагонисты рецепторов допамина (апоморфин), блокаторы поглощения серотонина (тразодон), нейролептики (сонапакс), андрогены (тестостерон, андриол, местеролон (провирон)), адаптогены (пантокрин, элеутерококк), периферические вазоактивные препараты (нитромазь), доноры NO (L-аргинин), фитопрепараты (гербион урологические капли, копривит, лаверон, милона 11, пермиксон, простамол уно, простанорм) и др. В целом эффективность лекарственных средств разных групп не превышает 30% и оказывается ненамного выше, чем при использовании плацебо (I. Iribarren et al., 1999).
Лекарственные средства, предназначенные для приема внутрь, могут оказывать центральное и периферическое действие. К препаратам центрального действия относятся агонист допаминергических рецепторов апоморфин, тестостерон и селективный блокатор α2-адренорецепторов йохимбин. Последний является агонистом центральных адренергических рецепторов и блокатором периферических α2-адренорецепторов (Hatzichristou, 2001). В ходе контролируемых исследований установлено, что по эффективности он существенно не отличался от плацебо. Возможные побочные эффекты: повышение артериального давления (АД), тревога, учащенное мочеиспускание (S.Tam et al., 2001). В связи с этим в рекомендациях Американской урологической ассоциации по лечению органической ЭД указано, что йохимбин недостаточно эффективен (Montague et al., 1996).
Препараты периферического действия включают простагландины Е1, фентоламин, а также ингибиторы фосфодиэстеразы 5-го типа.
Селективный ингибитор обратного захвата серотонина антидепрессант тразодон (азона, триттико) также улучшает эректильную функцию за счет прямого α1-адреноблокирующего действия; не случайно среди побочных действий препарата описан приапизм. R. Lance et al. (1995) сообщили об улучшении эрекции у 78% пациентов моложе 60 лет, однако другие авторы не выявили значимого влияния тразодона на эректильную функцию по сравнению с плацебо (R. Costabile et al., 1999; RLance et al., 1995).
Ингибиторы ФДЭ – силденафил (виагра), варденафил (левитра) и тадалафил (сиалис) — являются селективными конкурентными ингибиторами ФДЭ5 — фермента, который разрушает цГМФ в различных тканях. Последний представляет собой вторичный меди-атор NO (Bolell et al., 1996). Препараты этой группы усиливают расслабляющее действие NO на гладкие мышцы и проявляют активность только при активации синтеза цГМФ (за счет NO) (Ballard et al., 1998; Jeremy et al., 1997). При сексуальной стимуляции происходит высвобождение NO в нервах кавернозного тела, эндотелии сосудов и гладкомышечных клетках, что приводит к расширению сосудов полового члена и кавернозного тела и наступлению эрекции (Burnett, 1997). Препятствуя разрушению цГМФ, ингибиторы ФДЭ5 усили-вают сосудорасширяющий эффект NO и восстанавливают эрекцию у больных ЭД. В настоящее время известны 11 групп изоферментов ФДЭ (ФДЭ1-11), которые, в свою очередь, разделяют на 21 подгруппу и примерно 53 варианта.
Изоферменты ФДЭ участвуют в осуществлении различных функций организма (Francis et al., 2001; Osteloh, 2001), в частности:
Результаты проведенных исследований подтвердили эффективность всех трех ингибиторов ФДЭ5 (в эквипотентных дозировках левитра и сиалис по эффективности примерно сопоставимы с виагрой). Прямые сравнительные исследования их не проводились. Сравнивать эффективность этих препаратов на основании данных различных (напрямую не сопоставимых) исследований затруднительно, учитывая различия в критериях эффективности и отборе больных. Например, из некоторых исследований варденафила и тадалафила исключали пациентов, не отвечавших на силденафил (Porst et al., 2001; Brock et al., 2001; Brock et al., 2002), что делает невозможным сравнение количества ответивших на лечение.
Известно, что, в силу своего влияния на NO/цГМФ, эти препараты потенциируют вазодилатирующий эффект и антикоагулянтное действие нитратов и донаторов NO (Angulo et al., 2001; Bischoff et al., 2001). Например, варденафил (левитра) оказывает слабое гипотензивное действие и снижает АД максимум на 5–10 мм рт. ст. (Sache and Rohde, 2000), а также увеличивает частоту сердечных сокращений при применении в дозе 40 мг (Sachse and Rohde, 2000). По этим причинам ингибиторы ФДЭ5 не следует назначать при выраженной артериальной (в том числе ортостатической) гипотонии. Лечение пожилых пациентов ингибиторами ФДЭ5 необходимо начинать с малых доз вследствие повышения у этих больных максимальных концентраций препарата в плазме и длительности периода полувыведения (Porst et al., 2001).
Наряду с ингибиторами ФДЭ5 при лечении органической и психогенной ЭД в последние годы широко применяются аффинно очищенные антитела к эндотелиальной NО-синтазе (eNOS) в сверхмалых дозах — препарат импаза. Препарат отличается хорошей переносимостью, безопасностью и отсутствием побочных эффектов и существенно превосходит плацебо: эффективен у 60 — 85% пациентов, повышает интегральные по-казатели международного индекса эректильной функции («эректильная функция», «удовлетворенность половым актом», «оргазм», «либидо», «общая удовлетворенность») до 72 — 78%.
Для лечения ЭД применяется также множество средств природного происхождения, таких как, например, тентекс форте, лаверон, эректин, тесталамин. Интерес к методам так называемой биологической медицины во всем мире велик. Это обусловлено тем, что данные препараты имеют значительно меньше побочных эффектов по сравнению с химиопрепаратами, не вызывают привыкания и синдрома отмены. Многие из них не являются лекарствами, а относятся к биологически активным добавкам.
Проблема диагностики и лечения ЭД сложна и многогранна. По мере проведения научных исследований и накопления практического опыта лечения сексуальных нарушений у мужчин вскрываются все новые, неизвестные ранее этиологические, патогенетические, патофизиологические и другие факторы, что, в свою очередь, ставит перед исследователями новые вопросы. Возможно, XXI век пройдет под знаком окончательного решения этой проблемы. n
Литература
А. А. Камалов, доктор медицинских наук, профессор
С. Д. Дорофеев, кандидат медицинских наук
Е. А. Ефремов
НИИ урологии, Москва
Определение болезни. Причины заболевания
Импотенция (от лат. impotens — бессильный) — это крайняя степень эректильной дисфункции, характеризующееся полным отсутствием эрекции, то есть необходимой жёсткости, объёма и прямоты полового члена, которая необходима для совершения полового акта.
Анатомия и физиология:
Анатомия мужской репродуктивной системы представлена половым членом, яичками, придатками, семявыносящими протоками, семенными пузырьками, семенным бугорком, гипоталамусом. При импотенции в этих органах происходят воспалительные, дистрофические и дегенеративные изменения.
До недавнего времени считалось, что около 70-90% половых расстройств возникают в связи с психогенными факторами. Однако несколько лет назад взгляды на причины и процесс возникновения импотенции изменились. Большинство авторов признают, что 60-80% расстройств половой системы мужчин являются результатом нарушений соматогенной природы (органических заболеваний). Согласно МКБ-10 импотенция, в отличие от эректильной дисфункции, имеет исключительно органическое происхождение. [6]
Однако при неврозах, которые являются причиной нарушения эрекции, местом наименьшего сопротивления становятся другие органы: желудок (язвенная болезнь), сердце (стенокардия) и другие. И в связи с тесной взаимосвязью органов и систем организма мужчины с половой сферой, психогенные расстройства, существующие долгое время, могут способствовать возникновению органических поражений структур, регулирующих половую функцию. Таким образом, соматогенная природа половых расстройств становится реальной при повреждении практически любых органов и систем. [1]
Причинами импотенции являются:
Какая связь между простатитом и импотенцией
Симптомы импотенции
Пациенты жалуются на отсутствие полового влечения, общую слабость, невозможность возникновения как спонтанных, так и адекватных эрекций. В зависимости от разновидности импотенции наслаиваются дополнительные симптомы, связанные с нарушением органов и систем, вызвавших этот вид импотенции.
Так, например, при нейрорецепторной форме заболевания признаками импотенции будут боли внизу живота, в области, полового члена, кровотечения различной интенсивности, повышение температуры тела и другое. При импотенции спинального генеза пациенты частично или полностью обездвижены в связи с заболеваниями или травмами спинного мозга. Диэнцефальные и корковые виды импотенции сопряжены с психическими расстройствами, вызванными поражениями соответствующих участков коры головного мозга.
Патогенез импотенции
Контроль функционирования мужской половой системы осуществляется с помощью лобных долей, симпатической и парасимпатической нервной системы, эндокринно-гуморальных механизмов и половых гормонов.
Лобные доли коры головного мозга контролируют половое поведение и другие функции половых органов. Это происходит при участии нейрогуморальных факторов, соматической и вегетативной нервной системы, посредством которых осуществляется связь коры с подкорковыми центрами. Поражение лобных долей может стать следствием травм, интоксикаций, острого нарушения кровообращения (инсульт), в результате чего прекращается иннервация и возникает дискоординация подкорковых центров, в том числе контролирующих сексуальную функцию. [2]
Эндокринно-гуморальные механизмы, регулирующие мужскую половую функцию, поддерживаются системой яички-гипофиз-гипоталамус, а выработка оплодотворяющих субстратов и трофика (клеточное питание) зависят от уровня половых гормонов.
Эндокринные железы тесно связаны с функционированием половых органов. Надпочечники мужчин вырабатывают 2/3 андрогенов и 80% эстрогенов, поэтому поражение надпочечников может сопровождаться гипер- или гипоандрогенией. Щитовидная железа влияет на половые железы так же, как и на надпочечники, через гипоталамо-гипофизарную систему, подавляя или стимулируя выработку гормонов гипофиза, а также через урегулирование обменных процессов в тканях.
Печень и почки являются в определённой степени и инкреторными, и экскреторными органами и тесно связаны с функцией половых органов. В печени происходит метаболизм половых гормонов, образование эстрогенов и андрогенов, которые, попадая в кровь, стимулируют или угнетают деятельность яичек. Почки поддерживают гомеостаз, вместе с некоторыми продуктами обмена почками выводятся продукты метаболизма андрогенов и эстрогенов. При заболевании печени, почек, кишечника метаболизм и выведение продуктов метаболизма андрогенов и эстрогенов нарушается, что может приводить к расстройству гормональной функции яичек. [5]
Сосудистые расстройства в половой сфере или органах, далёких от неё, также могут стать причиной импотенции. Нарушения кровообращения могут быть следствием атеросклероза, гормональных расстройств, гипертонической болезни, обменных, дистрофических расстройств или результатом травмы, аномалии развития артериальной и венозной недостаточности пещеристых тел полового члена. Иногда при нормальном притоке крови может иметься утечка крови из пещеристых тел полового члена по венозной сети. [3]
Классификация и стадии развития импотенции
Так как импотенция возникает вследствие нарушения функций внутренних органов, она, соответственно, подразделяется на следующие виды:
Импотенция в молодом возрасте чаще всего вызвана воспалительными заболеваниями органов малого таза, встречается примерно в половине от всех случаев. Проходит после устранения воспалительных заболеваний.
Осложнения импотенции
Невозможность совершить половой акт приводит в первую очередь к осложнениям социального плана: сложности в семейной жизни (вплоть до распада семьи), невозможность создать семью, зачать ребёнка. Всё это снижает самооценку мужчины, приводит к невротизации личности и даже к психопатизации (неврозы, депрессии, беспричинная агрессивность, обострение шизофрении). Данные изменения не могут оставаться незамеченными ни в быту, ни на производстве. У человека возникают напряжённые отношения с коллегами по работе, приводящие к тяжёлым конфликтным ситуациям, которые могут стать причиной увольнения. Всё вышеперечисленное может привести как к суицидальным попыткам, так и к тяжёлым антиобщественным и даже уголовным деяниям.
Помимо социальных проблем импотенция способна столь же сильно ухудшить здоровье человека. Это связано с постоянными стрессами, связанными с отсутствием нормальных сексуальных отношений. Общеизвестно, что стрессы занимают первое место среди причин снижения иммунитета. Следовательно человек становится беззащитен перед неблагоприятными факторами внешней среды. На фоне общей невротизации местом наименьшего сопротивления становится желудок (гастрит, язвенная болезнь), сердце (ишемическая болезнь сердца, стенокардия), лёгкие (повышенная восприимчивость к ОРЗ, склонность к тяжёлым бронхитам и пневмониям). Наслоившиеся болезни ещё больше ухудшают потенцию. Прогрессирующая импотенция становится причиной новых заболеваний — формируется замкнутый порочный круг. [2]
Диагностика импотенции
Диагностика импотенции проводится с целью определения причины, вызвавшей заболевание.
Методы диагностики можно разделить на две основные группы: субъективные и объективные.
К субъективным методам относятся сведения, полученные при беседе с больным (жалобы, сбор анамнеза болезни и жизни, оценка психологического статуса).
Объективные методы более многочисленны, и поэтому их можно разделить на несколько подгрупп [6] :
Когда следует обратиться к врачу
К врачу следует обратиться, если появилась боль в области таза, затруднённое или болезненное мочеиспускание и боль при эякуляции.
Подготовка к посещению врача
Перед посещением врача особая подготовка не требуется. Нужно быть готовым, что врач будет задавать «не удобные» вопросы об имеющихся в прошлом случайных не защищённых половых контактах или заболеваниях, передающихся половым путём.
Лечение импотенции
Какой врач лечит импотенцию
Лечением импотенции занимается врач-уролог.
По принципу действия лечение бывает:
По способу применения лечение бывает:
Инструментальные методы лечения также можно разделить на несколько подгрупп: физиотерапевтические, эндоскопические, хирургические.
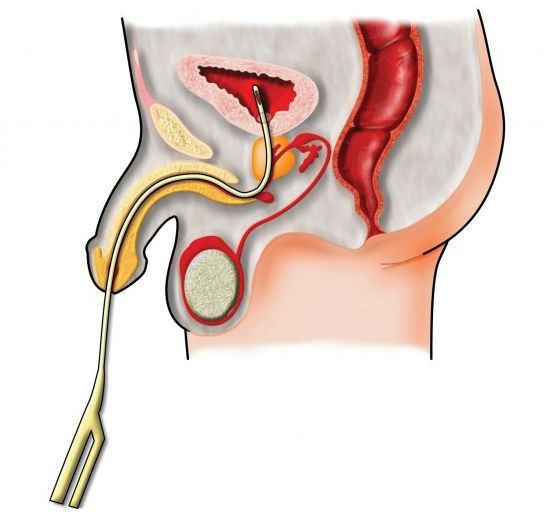
Хирургические методы
В связи с тем, что импотенция считается крайней степенью эректильной дисфункции, при лечении этого недуга имеют большое значение хирургические методы. Наиболее распространёнными из них являются: [4]
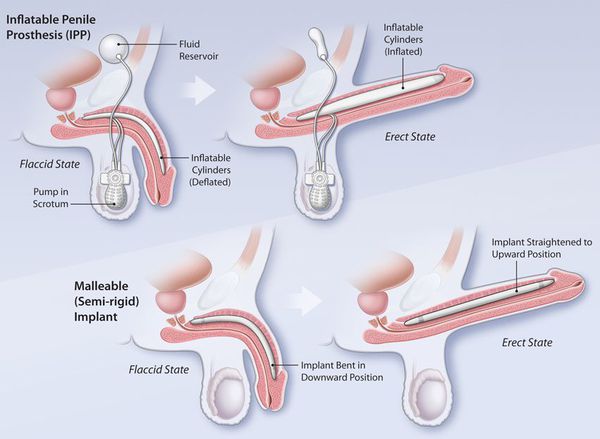
Внекавернозное фаллопротезирование может осуществляться по-разному. Протез вводится подкожно или подфасциально по тыльной или боковой поверхности полового члена. Иногда протез располагают между кавернозными телами. Внекавернозное фаллопротезирование недостаточно широкого распространено в связи с технически трудноосуществимым расслоением межкавернозной перегородки, которое может привести к повреждению пещеристых тел. [4]
Внутрикавернозное фаллопротезирование за последние 20 лет завоевало наибольшее признание благодаря более физиологичному способу достижения имитации эрекции, обеспечению анатомических размеров и устойчивой жёсткости органа для проведения полового акта, а также благодаря снижению риска отторжения трансплантатов, расположенных в глубине тканей. В настоящее время различают жёсткие, полужёсткие и самонаполняющиеся протезы. Они изготавливаются из разных видов биоинертных пластмасс. Техника установки протеза заключается в следующем: в пещеристых телах путём бужирования создаются тоннели, диаметром около 7-10 мм, в которые и помещаются стержни протеза. Данная техника является универсальной (с небольшими различиями) для всех видов внутрикавернозных протезов. [4]
Методы лечения импотенции очень многочисленны, но не все из них безопасны и полезны. К неэффективным или малоэффективным методам относятся: психотерапевтическое лечение, вибростимуляция, вакуумная стимуляция.
Как лечить импотенцию дома
Самостоятельно справиться с импотенцией не получится. Методы народной медицины низко эффективны и могут быть опасны.
Диета при импотенции
Изменения в питании при импотенции очень важны. Нужно исключить спиртное, чрезмерно солёное и острое.
Прогноз. Профилактика
Как правило, прогноз данного заболевания благоприятный, не смотря на полное отсутствие эрекции, вызванное тяжёлым необратимым заболеванием (например повреждением спинного мозга). В этом случае пациенту применяется фаллопластика, о которой говорилось выше. Обеспечение искусственной эрекции является хоть и крайней, но зато 100 % эффективной мерой для оказания помощи больным с импотенцией.
При менее тяжёлых и запущенных случаях импотенции вопросы отсутствия эрекции решаются ещё проще — благодаря таблетированным препаратам быстрого действия (Виагра, Левитра, Сиалис и другие). Однако само заболевание никуда не исчезает, так как данные препараты — яркие представители симптоматического лечения. Независимо от причин возникновения импотенции, они способны вызвать эрекцию у любого мужчины, кто хоть как-то может её осуществить. Но если человек бесконтрольно принимает подобные препараты, то они могут привести к нежелательным последствиям: вначале возникает привыкание, организму будет требоваться всё большие дозы. Тем временем болезнь прогрессирует с большей силой, вызывая всё новые осложнения со стороны других органов и систем. У такой категории пациентов прогноз крайне неблагоприятен.
Профилактические меры: