что нужно есть при бронхите
Питание при бронхите
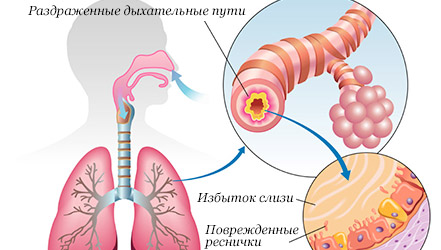
Бронхит – это воспалительное заболевание, поражающее слизистую оболочку бронхов.
Нозологические формы бронхита:
Причины возникновения: вирусы, вторичная бактериальная инфекции, вдыхание пыли, табачного дыма, токсичных газов.
Симптомы: кашель, чувство болезненности и спазма в горле, хрипы, затрудненное дыхание, повышение температуры.
Для успешного лечения бронхита очень важно придерживаться диеты, которая уменьшает интоксикацию и экссудацию в бронхах, повышает защитные силы организма, улучшает регенерацию эпителия дыхательных путей. Диета восполняет потери витаминов, белков и минеральных солей, щадит сердечнососудистую систему, стимулирует желудочную секрецию и процесс кроветворения. Дневной рацион должен содержать высокоэнергетические продукты (около трех тыс. калл в сутки), среди которых большая часть полноценных белков животного происхождения, а вот количество жиров и углеводов остается в пределах физиологической нормы.
Полезные продукты при бронхите
белковая пища (сыр, нежирный творог, мясо птиц и животных, рыба) восполняют потерю белка при «мокром» кашле;
Примерное меню
Народные средства при бронхите
Опасные и вредные продукты при бронхите
Употребление сахара во время бронхита создает благотворную почву для развития болезнетворных микробов и купированию воспалительных процессов.
А поваренная соль, в которой содержится высокий уровень натрия, может ухудшить бронхиальную проходимость и вызывает неспецифическую гиперрактивность бронхов.
Также, следует исключить или ограничить прием продуктов с повышенным содержанием аллергенов (крепкие мясные и рыбные бульоны, острые и соленые продукты, пряности, приправы, кофе, чай, шоколад, какао) провоцирующих выработку гистамина, который развивает отеки и повышает выделение секреции желез, способствует развитию бронхоспазмов.
Внимание! Информация носит ознакомительный характер и не предназначена для постановки диагноза и назначения лечения. Всегда консультируйтесь с профильным врачом!
Восстановление легких после коронавируса
Восстанавливаются ли легкие после COVID-19? Да. Но нужно не пропустить сроки реабилитации и серьёзно отнестись к рекомендациям врача.
Новая коронавирусная инфекция, вызванная SARS-CoV-2, недостаточно изучена, однако ясно, что она наносит вред всем органам и тканям человека. Вирус проникает в организм через слизистые оболочки носа, глаз, глотки. Первые симптомы появляются на 2-14 день. Обычно это повышение температуры выше 37.5 градусов Цельсия, насморк, потеря обоняния, сухой кашель, послабление стула, слабость и головная боль. На 6–10 сутки от момента появления первых симптомов могут начать беспокоить одышка, боль в груди, усиление кашля. Это тревожные симптомы, говорящие о поражении легких и требующие проведения дополнительного обследования: компьютерной томографии легких, измерения насыщения крови кислородом (сатурации).
Легкие после COVID-19
Попадая в организм человека через слизистые оболочки дыхательных путей SARS-CoV-2 вызывает мощнейшую воспалительную реакцию. Активируются иммунные клетки, вырабатывается колоссальное количество воспалительных веществ (воспалительных цитокинов). Интенсивность этой реакции скорее всего обусловлена генетически. Именно интенсивностью воспалительной реакции и определяется тяжесть поражения легочной ткани по данным исследований. В легочной ткани поражение при COVID-19 обусловлено как поражением самих альвеол (в которых происходит газообмен и кровь насыщается кислородом из воздуха) нашими собственными иммунными клетками так и поражением легочных сосудов, оплетающих альвеолы. Степень поражения легких можно определить при помощи КТ (компьютерной томографии).
Таблица 1. Поражение лёгких при COVID-19
Процент поражения легочной ткани
Поражена часть лёгкого. Небольшое затруднение дыхания.
Хронический и острый бронхит: чем опасна болезнь и как её лечить
Бронхит – это патологическое состояние, при котором развивается воспаление бронхов. В свою очередь, бронхи – это пути, которые проводят воздух от трахеи к тканям легких, согревают воздушный поток, увлажняют и очищают его. Находятся они в нижней части трахеи и представляют собой две крупных ветви.
Болезнь вызывает воспаление слизистой оболочки или всей толщи бронхиальных стенок. Начинается чрезмерное выделение слизи, затрудняется дыхание. Организм пытается самостоятельно вывести лишнюю слизь, поэтому появляется сильный мучительный кашель. Патология может переходить из кратковременной острой в продолжительную хроническую форму, поэтому требует комплексного незамедлительного лечения.
Острый бронхит
Развивается в подавляющем большинстве случаев и представляет собой распространенное осложнение острой респираторной инфекции. Зачастую диагностируется у детей, так как они более восприимчивы к подобным инфекциям.
При остром поражении бронхов происходит размножение условно-патогенной микрофлоры. Слизистая меняет свою структуру, развивается поражение верхних слоев и стенок бронхов. Формируется отек слизистой, эпителиальные клетки отторгаются организмом, появляются инфильтраты на подслизистом слое. Процессы сопровождаются тяжелым продолжительным кашлем, который может сохраняться даже после излечения пациента.
Острая форма лечится в течение 3-4 недель. На протяжении этого времени восстанавливается структура и функции бронхов. При правильной и своевременной терапии прогноз благоприятный.
Хронический бронхит
При хроническом бронхите кашель с выделением мокроты наблюдается на протяжении не менее двух лет в течение трех месяцев ежегодно. При этом важно исключить наличие других причин кашля.
Такая форма чаще возникает у взрослых, так как формируется только при длительном раздражении бронхов. Причиной раздражения может быть не только многократно перенесенное острое заболевание, но и сигаретный дым, газы, пыль, химические испарения и прочие отрицательные факторы.
Продолжительное воздействие на слизистую бронхов неблагоприятных факторов вызывает изменения в слизистой, постепенное повышение выделения мокроты. Существенно снижается способность бронхов проводить воздух, а вентиляция легких нарушается.
Формы хронического бронхита
В зависимости от характера воспалительных процессов выделяют:
С учетом наличия нарушения проходимости (обструкции) дыхательных путей бронхит может быть:
По причинам развития болезни выделяют:
Причины заболевания
При острой и хронической формах причины развития патологического состояния бронхов несколько отличаются.
Острый бронхит в 90% случаев формируется в результате попадания в организм вирусной инфекции: гриппа, аденовируса, респираторно-синцитиального, коревого или коклюшного вируса, а также прочих возбудителей. Реже болезнь становится результатом бактериального поражения стафилококком, стрептококком, пневмококком и др.
Среди прочих факторов, которые способствуют развитию острой формы болезни:
При хронической форме основной причиной развития признано курение. У курильщиков болезнь диагностируют в 2-5 раз чаще, чем у некурящих людей. Табачный дым наносит вред как при активном, так и при пассивном курении.
Среди прочих предпосылок развития хронической формы – повторно перенесенные и частые острые бронхиты, ОРВИ, пневмонии, болезни носоглотки. Инфекционная составляющая в таких условиях усугубляет уже имеющееся поражение бронхов.
Симптомы бронхита
Признаки патологии отличаются в зависимости от острой или хронической формы течения болезни:
Осложнения
Острый бронхит может провоцировать осложнение в виде бронхопневмонии – инфекционно-воспалительного процесса, который поражает легкие, вызывает лихорадку, сухой кашель, общую слабость.
Бесконтрольное прогрессирование хронического заболевания приводит к регулярным острым пневмониям и со временем переходит в обструктивную болезнь легких. При этом сужается просвет и отекает слизистая дыхательных путей, частично разрушаются легочные ткани.
Хронический бронхит также может стать причиной развития легочной гипертензии, сердечно-легочной недостаточности, эмфиземы легких, бронхоэктатичской болезни, пневмонии и ряда других опасных заболеваний.
Когда стоит обратиться к врачу
Крайне важно не пускать болезнь на самотек. К врачу нужно обращаться при появлении первых симптомов возможного бронхиального поражения: кашля, повышенной температуры, недомогания. Врач проведет диагностику, укажет, как и чем лечить бронхит и кашель, а дальнейшая терапия пройдет в домашних условиях под контролем доктора. В большинстве случаев патология не требует госпитализации.
Бесконтрольное течение острой болезни в большинстве случаев приводит к усугублению симптоматики, повторному развитию заболевания, переходу в хроническую болезнь и формированию осложнений.
Чтобы определить болезнь и изучить степень поражения бронхов, необходима комплексная диагностика пациента и изучение клинической картины. Этим занимается терапевт или педиатр, который назначает необходимые для диагностики обследования. При необходимости он направляет пациента на консультации к пульмонологу и другим смежным специалистам.
Если по результатам опроса и осмотра у врача появились подозрения на бронхит или другие схожие болезни, назначаются дополнительные обследования:
Среди возможных дополнительных исследований: эхокардиография, электрокардиография, бронхография и др.
Лечение
Терапия бронхита носит комплексный характер, так как преследует цель избавить организм от инфекции, восстановить проходимость бронхов, устранить усугубляющие болезнь факторы.
В первые дни острой фазы необходимо придерживаться постельного режима, много пить, соблюдать молочно-растительную диету. Крайне важно отказаться от курения и поддерживать влажность воздуха в помещении, где находится больной, на уровне 40-60%.
Медикаментозная терапия острой стадии cводится к приему препаратов, которые облегчают симптомы и предотвращают развитие осложнений. Для этого используют:
Важную роль играет физиотерапия. Улучшить состояние пациента помогает лечебная гимнастика, физиотерапия, вибрационный массаж.
Хроническая форма заболевания требует продолжительного лечения как при обострении, так и во время ремиссии. Схема терапии предусматривает прием перечисленных препаратов по назначению врача, а также интенсивную программу легочной реабилитации, которая помогает снизить проявления болезни.
Максимально важно устранить из жизни пациента причину, которая спровоцировала развитие хронического бронхита, вести здоровый образ жизни, укреплять иммунитет и правильно питаться.
Профилактика бронхита
Профилактика легочных заболеваний – это комплексный и систематический процесс, цель которого – укрепить защитные силы организма и минимизировать воздействие факторов риска. Для этого необходимо в первую очередь отказаться от курения, защищать легкие от пыли, вредных химических соединений, слишком горячего или сухого воздуха. В рамках профилактики важно своевременно лечить хронические инфекции, предотвращать аллергические реакции и обязательно обращаться к врачу при первых признаках заболевания, проходить ежегодную вакцинацию от гриппа и пневмонии.
Диетотерапия при заболеваниях верхних дыхательных путей
Верхние дыхательные пути — это путь к трахее, бронхам и легким. От их состояния зависит здоровье всего организма. Заболевания верхних дыхательных путей требуют не только незамедлительного лечения, но и проведения адекватной диетотерапии.
Основная задача диетотерапии при заболеваниях верхних дыхательных путей — это своевременная коррекция нарушений обмена веществ. При обследовании пациента на первое место необходимо поставить оценку пищевого статуса в соответствии с данными антропологических, биохимических и иммунологических методов обследования. Следуя данной тактике лечения, можно не только индивидуально подойти к формированию пищевого рациона, но и провести эффективное лечение конкретного пациента.
Назначение диетотерапии при заболеваниях верхних дыхательных путей (коды МКБ-10, J00–J06) проводится в соответствии с Приказом Минздравсоцразвития России от 27.12.2011 № 1664н «Об утверждении номенклатуры медицинских услуг» (зарег. в Минюсте России 24.01.2012, регистрационный № 23010) (А 25 — консервативные методы лечения).
Основные требования к диетотерапии при заболеваниях верхних дыхательных путей
Контроль энергетической ценности рациона, количества и качественного состава белков, жиров, углеводов, пищевых волокон, содержания витаминов, макро- и микроэлементов, соответствующих индивидуальным потребностям больного.
На всех этапах лечения (стационарном, санаторном, амбулаторном) диетическая терапия должна быть дифференцированной в зависимости от особенностей течения заболевания, наличия осложнений и сопутствующей патологии.
Индивидуализация диетотерапии на основе нутриметаболомного анализа (системы «Нутритест» и «Нутрикор») с учетом энергетических и пластических потребностей организма, состава тела, особенностей пищевого и метаболического статуса больных с заболеваниями верхних дыхательных путей.
Оптимизация химического состава и энергетической ценности диеты за счет включения в рацион диетических лечебных и диетических профилактических пищевых продуктов, смесей белковых композитных сухих, специализированных смесей для энтерального питания и биологически активных добавок (БАДов) к пище.
Основные принципы диетотерапии при заболеваниях верхних дыхательных путей
Назначение полноценного и разнообразного питания, обеспечивающего физиологические потребности в пищевых веществах и энергии, с учетом выраженности воспалительного процесса, иммунологической реактивности, состояния других органов и систем организма, сопутствующих заболеваний.
Обеспечение противовоспалительного эффекта диеты за счет ограничения в рационе легкоусвояемых углеводов (до 30–40 г/ сут), поваренной соли (до 6 г/сут) и включения продуктов, богатых солями кальция.
С целью уменьшения интоксикации в диету широко включаются овощи, фрукты, ягоды, фруктовые и овощные соки, отвары фруктов и ягод (черной смородины, шиповника и др.), обеспечивающие достаточное количество витаминов (особенно витамина С), а также вводится адекватное количество жидкости (1500–2000 мл/сут).
Повышение иммунологической реактивности организма за счет достаточного содержания белка, повышенного количества витаминов А, С, группы В, оптимальной сбалансированности микроэлементного состава диеты.
В первые дни заболевания (период высокой температуры и интоксикации) обеспечение частых приемов пищи (6–7 раз в сутки), преимущественно в жидком и хорошо измельченном виде с исключением как холодных, так и очень горячих напитков и блюд, а также острых, соленых, маринованных продуктов, острых приправ и соусов.
Включение в диету продуктов, богатых витаминами группы В, содержащих пре- и пробиотики, в том числе пробиотических и симбиотических пищевых продуктов, с повышенным содержанием растворимых и нерастворимых пищевых волокон, минеральных веществ и витаминов, а также использование БАДов к пище, способствующих нормализации микрофлоры кишечника в условиях антибактериальной терапии.
Назначение диетотерапии
Больным с заболеваниями верхних дыхательных путей назначается основной вариант стандартной диеты (см. табл. 1).
Таблица 1. Химический состав и энергетическая ценность диеты для больных с заболеваниями верхних дыхательных путей
| Диеты | Белки, г | Жиры, г | Углеводы, г | Калорийность, ккал |
| ОВД | 85–90 | 70–80 | 300–330 | 2170–2400 |
Основной вариант стандартной диеты (ОВД)
Показания к применению: острый назофарингит (насморк). Острый синусит. Острый фарингит. Острый тонзиллит. Острый ларингит и трахеит. Острый обструктивный ларингит (круп) и эпиглоттит. Острые инфекции верхних дыхательных путей множественной и неуточненной локализации. Вазомоторный и аллергический ринит. Хронический ринит, назофарингит и фарингит. Хронический синусит. Полип носа. Другие болезни носа и носовых синусов. Хронические болезни миндалин и аденоидов. Перитонзиллярный абсцесс. Хронический ларингит и ларинготрахеит. Болезни голосовых складок и гортани, не классифицированные в других рубриках. Другие болезни верхних дыхательных путей.
Общая характеристика: диета с физиологическим содержанием белков, жиров и углеводов, обогащенная витаминами, минеральными веществами, растительной клетчаткой (овощи, фрукты). При назначении диеты больным с сопутствующим сахарным диабетом рафинированные углеводы (сахар) исключаются. Ограничиваются азотистые экстрактивные вещества, поваренная соль (4–6 г/ сут), продукты, богатые эфирными маслами, исключаются острые приправы, шпинат, щавель, копчености. Блюда готовятся в отварном виде или на пару, запеченные, тушеные. Температура горячих блюд — не более 60–65 °С, холодных блюд — не ниже 15 °С. Свободная жидкость — 1,5–2 литра. Ритм питания дробный, 4–6 раз в день.
Химический состав: белки — 85– 90 г, в т. ч. животные 40–45 г, жиры общие — 70–80 г, в т. ч. растительные 25–30 г, углеводы общие — 300–330 г (рафинированные углеводы исключаются из диеты при сопутствующем сахарном диабете), пищевые волокна — 25 г. Рацион обогащается витаминами С, группы В, А, РР, К. Энергетическая ценность 2170–2400 ккал.
Применяются нормы лечебного питания при соблюдении диеты с физиологическим количеством белка (вариант стандартной диеты) с обязательным включением специализированных продуктов питания смесей белковых композитных сухих в объеме 27 г смеси ежедневно (например, при применении СБКС «Дисо®» «Нутринор» рацион обогащается 10,8 г высококачественного полноценного белка) в составе лечебного рациона.
Таблица 2. Белковая коррекция стандартных диет (в соответствии с нормами лечебного питания, утвержденными приказом МЗ РФ от 21.06.2013 № 395н)
| Варианты стандартных диет | Норма СБКС, содержащей 40 г белка на 100 г смеси | Количество белка из расчета содержания 40 г белка в 100 г СБКС, произведенной по ГОСТ Р 53861-2010 |
| ОВД | 27,0 | 10,8 |
Диетические лечебные пищевые продукты
Индивидуализация стандартной диетотерапии при заболеваниях верхних дыхательных путей обеспечивается включением в стандартные диеты диетических лечебных и диетических профилактических продуктов в соответствии с медицинскими показаниями для их применения.
Диетические лечебные пищевые продукты, показанные при заболеваниях верхних дыхательных путей:
Энтеральное питание
Смеси для энтерального питания включаются в диету при невозможности адекватного обеспечения энергетических и пластических потребностей организма естественным путем при ряде заболеваний.
Энтеральное питание больных заболеваниями верхних дыхательных путей применяется с целью нутритивной поддержки больных и эффективной коррекции белково-энергетической недостаточности при сопутствующих заболеваниях желудочно-кишечного тракта (болезни Крона, синдроме мальабсорбции, синдроме короткой кишки, хроническом панкреатите, язвенном колите и др.), психических расстройствах (тяжелой депрессии, нервно-психической анорексии), расстройствах центральной нервной системы (коматозных состояниях, цереброваскулярном инсульте или болезни Паркинсона, в результате которых развиваются нарушения пищевого статуса), ожоговой болезни, острых отравлениях, в пред- и послеоперационном периоде (в том числе при осложнениях послеоперационного периода, включающих свищи желудочно-кишечного тракта, сепсис, несостоятельность швов анастомозов и т. д.), при травмах, инфекционных заболеваниях, острых и хронических радиационных поражениях, лучевой и химиотерапии при онкологических заболеваниях.
В качестве нутритивной поддержки для больных заболеваниями верхних дыхательных путей используются стандартные смеси, полуэлементные смеси, метаболически направленные смеси, модули (белковый, углеводный, жировой, пищевые волокна).
Выбор пищевых смесей для адекватной нутритивной поддержки пациентов с заболеваниями верхних дыхательных путей определяется данными клинического, инструментального и лабораторного обследования больных, характером и тяжестью течения основного и сопутствующих заболеваний, выраженностью нарушений пищевого статуса, функциональным состоянием желудочно-кишечного тракта. Дозу и способ введения устанавливает врач в зависимости от клинической ситуации.
Биологически активные добавки к пище при заболеваниях верхних дыхательных путей
В соответствии с нормами лечебного питания, утвержденными Приказом Минздрава России от 21.06.2013 № 395н «Об утверждении норм лечебного питания», витаминно-минеральные комплексы включаются в стандартные диеты в количестве 50–100 % от физиологической нормы.
В помощь врачу
Для практического применения представленного материала и с целью стандартизации проведения лечебного питания при заболеваниях верхних дыхательных путей рекомендуется использовать стандарт организации лечебного питания. Данный документ необходим не только для осуществления дифференцированного подхода к диетотерапии конкретного пациента, но и для осуществления экспертного контроля проводимого лечебного питания.
Стандарт организации лечебного питания при заболеваниях верхних дыхательных путей
| № | Структура стандарта лечебного питания |
| 1 | Классификация заболеваний по кодам МКБ-10 |
| 2 | Основные принципы лечебного питания |
| 3 | Технология формирования групп пациентов для проведения лечебного питания |
| 4 | Основные требования к назначению стандартных диет: показания к назначению, варианты стандартных диет со среднесуточными наборами продуктов, коррекция смесями белковыми композитными сухими |
| 5 | Основные требования к назначению специальных диет: показания к назначению, варианты специальных диет со среднесуточными наборами продуктов, коррекция смесями белковыми композитными сухими |
| 6 | Основные требования к назначению индивидуальных диет: показания к назначению, варианты стандартных диет со среднесуточными наборами продуктов, коррекция смесями белковыми композитными сухими |
| 7 | Показания для назначения энтерального питания |
| 8 | Показания для назначения парентерального питания |
| 9 | Показания для включения в состав диет биологически активных добавок |
Хотите больше новой информации по вопросам диетологии?
Оформите подписку на информационно-практический журнал «Практическая диетология»!
Диета при бронхите: обструктивном, хроническом, остром, аллергическом
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
При заболевании на бронхит воспаляются нижние отделы дыхательных путей. Если медлить с лечением или лечиться неправильно, то возникает опасность развития пневмонии и бронхиальной астмы. Нужно ли пациенту для выздоровления особое питание и какова диета при бронхите?

Показания к назначению
Диету при бронхите считают компонентом комплексного лечения. Поскольку главным симптомом является кашель, то показания к назначению возникают в зависимости от его характера. Например, в меню вводят продукты, способствующие отхождению мокроты, или, при сухом кашле, стимулировать его переход в мокрый.
Повышенная температура – показание к назначению жаропонижающих отваров. В меню пациента с бронхитом вводят диетические блюда в жидком, протёртом или пюреобразном виде.
Так называемый 13-й стол разработан специально для заболеваний органов дыхания, в том числе острых инфекций. Его назначают при наличии следующих симптомов: воспаления, повышенной температуры, слабости, головной боли.

Суть диеты при бронхите
При бронхите страдают не только дыхательные, но и другие органы и системы. Они вовлекаются в патологический процесс, так как подвергаются интоксикации, снижают функциональность и стойкость к неблагоприятным факторам. На пищеварительные органы, помимо этого, влияют лекарства, принимаемые пациентом внутрь.
Классический пример диеты – №13 по Певзнеру. Суть диеты при бронхите в том, что легкоусвояемые продукты должны минимизировать энергетические затраты организма на переваривание и всасывание пищи. Она также призвана:
Диету по праву считают вспомогательным терапевтическим методом, который наравне с лекарствами и народными снадобьями способствует более быстрому излечению.
Предпочтение отдаётся белковым и витаминизированным продуктам. Полезна молочная продукция: творог, кефир, сыр, молоко. Поливитаминные препараты назначают тем, кто не подвержен аллергическим реакциям.
В меню следует ограничить легкоусвояемые углеводы, которые содержатся в блюдах из картофеля и манной крупы, а также в сладких продуктах – сахаре, вареньях, мёде. Не рекомендуются щавель, шпинат, которые поддерживают отёки, задерживают натрий в организме.
Калорийность рациона, а также потребление белков и жира, снижают при высокой температуре. Полезно дробное питание – шесть и больше раз в сутки. Постепенно калорийность необходимо повышать за счёт яиц, рыбы, мяса. Эти блюда восполняют потери белка, вызванные эвакуацией мокроты. Белки также укрепляют иммунную систему, нейтрализуют влияние антибиотиков.
Диета при бронхите касается и питья. При обострении рекомендуется выпивать от 1,5 до 3, 5 л жидкости. Как и пищу, питьё следует дробить.
Диета при остром бронхите
Некоторые препараты, в частности, антибиотики, способны нарушить пищеварение. Чтобы этого не случилось, необходимо придерживаться специальной диеты при бронхите. Правильно подобранные пища и напитки способны влиять на происходящие в организме процессы в нужном направлении. Например, больным бронхитом полезно потеть, а улучшить потоотделение проще всего с помощью отваров таких растений, как цветы липы и бузины, малина, мята, шалфей.
Для острого течения типичны приступы кашля, сопровождаемые головной болью. Болезнь длится до трёх недель.
Если голодание пациентом переносится с трудом, то достаточно ограничиться низкокалорийной диетой при бронхите. По мере улучшения состояния в рацион включают более сытные блюда, в частности, рыбные, мясные, яичные. Они насыщают кровь протеинами, потерянными с мокротой, и снижают негативные последствия антибиотиков.

Диета при обструктивном бронхите
При обструктивном бронхите поражаются бронхи, нарушается лёгочная вентиляция и развиваются бронхоспазмы. Такое состояние возникает после вирусных инфекций, вследствие загрязнения внешней среды или иных провоцирующих факторов, сопровождается сильным кашлем, иногда – температурой. При нагрузках человек задыхается, быстро утомляется. У детей слышны характерные свистящие хрипы; такое состояние может осложниться астмой.
В первую очередь врач подбирает лекарства, затем ведёт речь о диете. Диета при обструктивном бронхите включает достаточное количество белков, жиров, минералов, витаминов, особенно антиоксидантов С и Е. Важно, чтобы преобладали полиненасыщенные жирные кислоты, которых много в морепродуктах: они обладают противовоспалительными качествами.
Из напитков рекомендуются узвары, морсы, свежие компоты, фреши, травяные отвары. Если дыхание пациента нарушается, диета при бронхите должна быть гипокалорийной, с минимумом простых углеводов.
Вредными продуктами для больного обструктивном бронхитом являются сахар, соль, пряности, приправы, чай, какао, кофе, крепкие бульоны. Они содействуют отёкам, стимулируют секрецию желез, могут вызвать спазм поражённых бронхов.

Диета при хроническом бронхите
Хронический бронхит часто является следствием острого, который по каким-либо причинам не долечили. Главный симптом – кашель со слизистой или гнойной мокротой, иногда добавляется удушье, что может быть признаком развития астмы. Бронхиальный кашель длится месяцами и дольше, перемежая обострения и ремиссии, вовлекая в воспаление носоглотку. Такие больные вынуждены постоянно дышать ртом.
Диета при хроническом бронхите назначается с учётом того, что от патологии страдает не только дыхательная, но и сердечно-сосудистая система. При воспалении нарушается метаболизм, снижается работа многих органов, которые поражаются токсинами. Особенно отрицательно сказывается болезнь на пищеварении. Поэтому диета при бронхите необходима в большинстве случаев.
Питание полезнее дробное, некалорийное. Повышать калорийность следует по мере выздоровления.
Отдельно нужно сказать о питье. Полезными напитками в диете при бронхите считают чистую воду, зелёные соки из овощей, отвар шиповника, лёгкий чай из багульника. Они должны быть тёплыми, но не горячими.

Диета при аллергическом бронхите
Аллергический кашель вызывают аллергены, попадающие в организм и провоцирующие отёки слизистых. Это могут быть различные реагенты: пыль, шерсть животных, пыльца растений, некоторые продукты, бытовая химия и косметика, чужеродные белки и проч.
Диета при аллергическом бронхите – один из элементов образа жизни аллергика, направленного на защиту от провоцирующих факторов. Пациенту нельзя курить, спать на пуховых подушках, жить в пыльной квартире или работать в загрязненных помещениях. Диета при бронхите этого типа ограничивает употребление фруктов и ягод яркого цвета, шоколада, специй и морских продуктов.
В гипоаллергенном рационе должно быть по 130 г белка и жиров, в т. ч. треть – растительных, 200 г углеводов. В общей сложности – 2800 ккал. Насыщение витаминами обеспечивается за счёт свежих овощей, фруктов, натуральных соков (кроме запрещённых). Дрожжи, отруби, диетическое мясо, супы вегетарианские, запеканки, кисломолочная продукция, постная выпечка – именно эти продукты и блюда необходимы пациенту. Пища должна быть обработанной механически, варёной, тушеной, печёной, употребляться 4 – 6 раз в день.
Гипоаллергенная диета ограничивает соль и категорически запрещает следующие продукты:
Из народных средств рекомендуются отвары калины, тысячелистника, багульника в пропорции: чайная ложка лекарственного сырья на стакан кипятка. Многим помогают ванны из череды: 200 г сухой травы запарить в ведре воды, процедить и влить в ванну.

Диета при бронхите у взрослых
Диета при бронхите у взрослых включает лёгкие и хорошо усваиваемые блюда, которые не требуют от организма больших усилий для переваривания. Ведь энергия организму необходима постоянно, чтобы противостоять инфекции и другим факторам, спровоцировавшим заболевание.
Лечебная диета при бронхите выполняет следующие задачи:
Количество пищи в каждой порции рекомендуется уменьшить наполовину против обычного. В старину даже рекомендовали одно- или двухдневное голодание, чтобы «не кормить» болезнь. Из рациона полностью исключают пищу, способную раздражать дыхательные пути или требующую большого количества энергии для её усваивания.
Питьевая диета включает обильное тёплое питьё – не теплее, чем температура тела. Для восполнения водного баланса оптимальный выбор – минеральная вода боржоми. Целебную воду из грузинских источников пьют не только в чистом виде, но и смешивают с молоком. Это испытанный народный способ лечения органов дыхания.
Рецепт простой: в закипевшее молоко влить столько же боржоми, перемешать и выпить маленькими глотками. Употреблять по стакану каждые четверть часа. Под влиянием напитка проходит кашель, мокрота выводится наружу, облегчая состояние пациента.
А вот горячие напитки при бронхите не рекомендуются. Они раздражают и даже могут обжечь слизистую, вызывают першение горла и усугубляют течение бронхита. Желательно отказаться от кофе, который способствует обезвоживанию организма, категорически нельзя употреблять алкоголь и курить.

Диета при бронхите у детей
Важным моментом диеты при бронхите у детей является удаление мокроты. Для её разжижения рекомендуют употреблять репчатый лук. Маленьким деткам его смешивают с мёдом и дают по чайной ложке несколько раз в течение дня. Дети после пяти лет могут кушать лук вприкуску с различными блюдами или хлебом.
Жирная рыба в меню поможет замедлить развитие воспалительного процесса. Если маленький пациент отказывается от неё, в качестве альтернативы подойдёт порция рыбьего жира.
При трахеите и бронхите в детей рекомендуется смешивать боржоми с молоком и мёдом. И не рекомендуется любимый детьми какао, ввиду того, что напиток раздражает слизистую и стимулирует затяжной кашель.
Семечкам тыквы и орехам в диете при бронхите тоже найдётся место, поскольку они богаты цинком, необходимым растущему организму.
Большинство детей с удовольствием пьют травяные отвары. Если такие напитки давать детям перед сном, то слизь из бронхов выводится активнее.