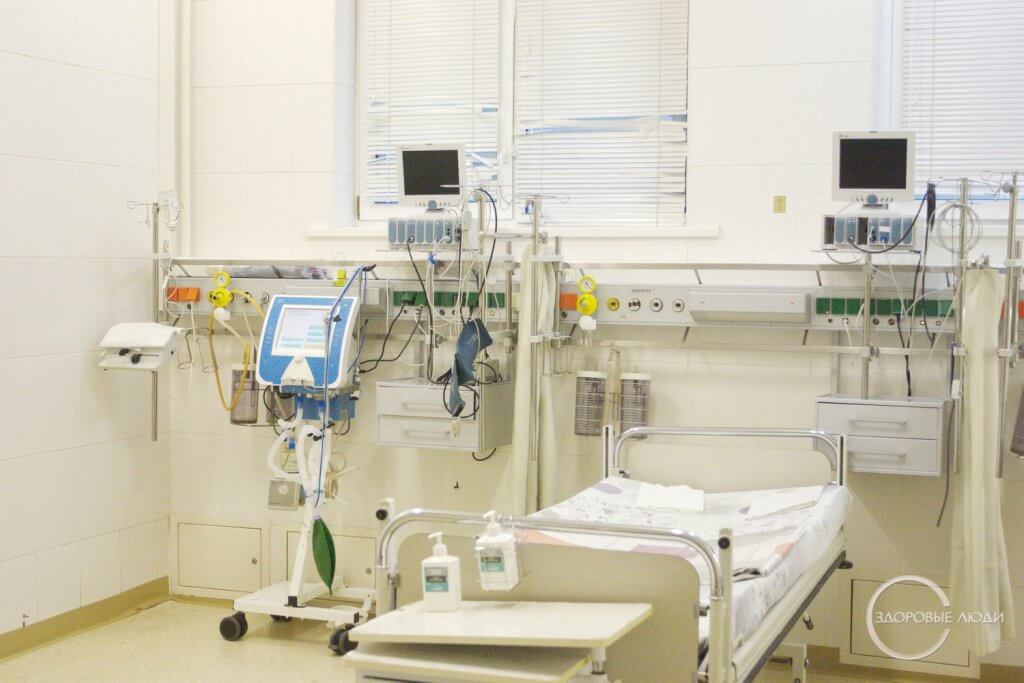
что нужно человеку в реанимацию
Что нужно человеку в реанимацию
Проблема поражения легких при вирусной инфекции, вызванной COVID-19 является вызовом для всего медицинского сообщества, и особенно для врачей анестезиологов-реаниматологов. Связано это с тем, что больные, нуждающиеся в реанимационной помощи, по поводу развивающейся дыхательной недостаточности обладают целым рядом специфических особенностей. Больные, поступающие в ОРИТ с тяжелой дыхательной недостаточностью, как правило, старше 65 лет, страдают сопутствующей соматической патологией (диабет, ишемическая болезнь сердца, цереброваскулярная болезнь, неврологическая патология, гипертоническая болезнь, онкологические заболевания, гематологические заболевания, хронические вирусные заболевания, нарушения в системе свертывания крови). Все эти факторы говорят о том, что больные поступающие в отделение реанимации по показаниям относятся к категории тяжелых или крайне тяжелых пациентов. Фактически такие пациенты имеют ОРДС от легкой степени тяжести до тяжелой.
В терапии классического ОРДС принято использовать ступенчатый подход к выбору респираторной терапии. Простая схема выглядит следующим образом: низкопоточная кислородотерапия – высокопоточная кислородотерапия или НИМВЛ – инвазивная ИВЛ. Выбор того или иного метода респираторной терапии основан на степени тяжести ОРДС. Существует много утвержденных шкал для оценки тяжести ОРДС. На наш взгляд в клинической практике можно считать удобной и применимой «Берлинскую дефиницую ОРДС».
Общемировая практика свидетельствует о крайне большом проценте летальных исходов связанных с вирусной инфекцией вызванной COVID-19 при использовании инвазивной ИВЛ (до 85-90%). На наш взгляд данный факт связан не с самим методом искусственной вентиляции легких, а с крайне тяжелым состоянием пациентов и особенностями течения заболевания COVID-19.
Тяжесть пациентов, которым проводится инвазивная ИВЛ обусловлена большим объемом поражения легочной ткани (как правило более 75%), а также возникающей суперинфекцией при проведении длительной искусственной вентиляции.
Собственный опыт показывает, что процесс репарации легочной ткани при COVID происходит к 10-14 дню заболевания. С этим связана необходимость длительной искусственной вентиляции легких. В анестезиологии-реаниматологии одним из критериев перевода на спонтанное дыхание и экстубации служит стойкое сохранение индекса оксигенации более 200 мм рт. ст. при условии, что используются невысокие значения ПДКВ (не более 5-6 см. вод. ст.), низкие значения поддерживающего инспираторного давления (не более 15 см. вод. ст.), сохраняются стабильные показатели податливости легочной ткани (статический комплайнс более 50 мл/мбар), имеется достаточное инспираторное усилие пациента ( p 0.1 более 2.)
Достижение адекватных параметров газообмена, легочной механики и адекватного спонтанного дыхания является сложной задачей, при условии ограниченной дыхательной поверхности легких.
При этом задача поддержания адекватных параметров вентиляции усугубляется присоединением вторичной бактериальной инфекции легких, что увеличивает объем поражения легочной ткани. Известно, что при проведении инвазинвой ИВЛ более 2 суток возникает крайне высокий риск возникновения нозокомиальной пневмонии. Кроме того, у больных с COVID и «цитокиновым штормом» применяются ингибиторы интерлейкина, которые являются выраженными иммунодепрессантами, что в несколько раз увеличивает риск возникновения вторичной бактериальной пневмонии.
В условиях субтотального или тотального поражения дыхательной поверхности легких процент успеха терапии дыхательной недостаточности является крайне низким.
Собственный опыт показывает, что выживаемость пациентов на инвазивной ИВЛ составляет 15.3 % на текущий момент времени.
Алгоритм безопасности и успешности ИВЛ включает:
В связи с тем, что процент выживаемости пациентов при использовании инвазивной ИВЛ остается крайне низким возрастает интерес к использованию неинвазивной искусственной вентиляции легких. Неинвазивную ИВЛ по современным представлениям целесообразно использовать при ОРДС легкой степени тяжести. В условиях пандемии и дефицита реанимационных коек процент пациентов с тяжелой формой ОРДС преобладает над легкой формой.
Тем не менее, в нашей клинической практике у 23% пациентов ОРИТ в качестве стартовой терапии ДН и ОРДС применялась неинвазивная масочная вентиляция (НИМВЛ). К применению НИМВЛ есть ряд ограничений: больной должен быть в ясном сознании, должен сотрудничать с персоналом. Допустимо использовать легкую седацию с целью обеспечения максимального комфорта пациента.
Критериями неэффективности НИМВЛ являются сохранение индекса оксигенации ниже 100 мм рт.ст., отсутствие герметичности дыхательного контура, возбуждение и дезориентация пациента, невозможность синхронизации пациента с респиратором, травмы головы и шеи, отсутствие сознания, отсутствие собственного дыхания. ЧДД более 35/мин.
В нашей практике успешность НИМВЛ составила 11.1 %. Зав. ОАИР: к.м.н. Груздев К.А.
Сердечно-легочная реанимация (СЛР)
Оказание первой помощи при отсутствии сознания, остановке дыхания и кровообращения
Основные признаки жизни у пострадавшего
К основным признакам жизни относятся наличие сознания, самостоятельное дыхание и кровообращение. Они проверяются в ходе выполнения алгоритма сердечно-легочной реанимации.
Причины нарушения дыхания и кровообращения
Самым распространенным осложнением сердечно-легочной реанимации является перелом костей грудной клетки (преимущественно ребер). Наиболее часто это происходит при избыточной силе давления руками на грудину пострадавшего, неверно определенной точке расположения рук, повышенной хрупкости костей (например, у пострадавших пожилого и старческого возраста).
Избежать или уменьшить частоту этих ошибок и осложнений можно при регулярной и качественной подготовке.
Оцените безопасность для себя, пострадавшего (пострадавших) и окружающих на месте происшествия
На месте происшествия участнику оказания первой помощи следует оценить безопасность для себя, пострадавшего (пострадавших) и окружающих. После этого следует устранить угрожающие факторы или минимизировать риск собственного повреждения, риск для пострадавшего (пострадавших) и окружающих.
Проверьте наличие сознания у пострадавшего
Далее необходимо проверить наличие сознания у пострадавшего. Для проверки сознания необходимо аккуратно потормошить пострадавшего за плечи и громко спросить: «Что с Вами? Нужна ли Вам помощь?». Человек, находящийся в бессознательном состоянии, не сможет отреагировать и ответить на эти вопросы.
Что делать при отсутствии признаков сознания
При отсутствии признаков сознания следует определить наличие дыхания у пострадавшего. Для этого необходимо восстановить проходимость дыхательных путей у пострадавшего: одну руку положить на лоб пострадавшего, двумя пальцами другой взять за подбородок, запрокинуть голову, поднять подбородок и нижнюю челюсть. При подозрении на травму шейного отдела позвоночника запрокидывание следует выполнять максимально аккуратно и щадяще.
Как определить наличие дыхания
Для проверки дыхания следует наклониться щекой и ухом ко рту и носу пострадавшего и в течение 10 сек. попытаться услышать его дыхание, почувствовать выдыхаемый воздух на своей щеке и увидеть движения грудной клетки у пострадавшего. При отсутствии дыхания грудная клетка пострадавшего останется неподвижной, звуков его дыхания не будет слышно, выдыхаемый воздух изо рта и носа не будет ощущаться щекой. Отсутствие дыхания определяет необходимость вызова скорой медицинской помощи и проведения сердечно-легочной реанимации.
Что делать при отсутствии дыхания
При отсутствии дыхания у пострадавшего участнику оказания первой помощи следует организовать вызов скорой медицинской помощи. Для этого надо громко позвать на помощь, обращаясь к конкретному человеку, находящемуся рядом с местом происшествия и дать ему соответствующие указание. Указания следует давать кратко, понятно, информативно: «Человек не дышит. Вызывайте «скорую». Сообщите мне, что вызвали».
Что делать при отсутствии возможности привлечения помощника
При отсутствии возможности привлечения помощника, скорую медицинскую помощь следует вызвать самостоятельно (например, используя функцию громкой связи в телефоне). При вызове необходимо обязательно сообщить диспетчеру следующую информацию: место происшествия, что произошло; число пострадавших и что с ними; какая помощь оказывается. Телефонную трубку положить последним, после ответа диспетчера. Вызов скорой медицинской помощи и других специальных служб производится по телефону 112 (также может осуществляться по телефонам 01, 101; 02, 102; 03, 103 или региональным номерам).
Одновременно с вызовом скорой медицинской помощи необходимо приступить к давлению руками на грудину пострадавшего
Одновременно с вызовом скорой медицинской помощи необходимо приступить к давлению руками на грудину пострадавшего, который должен располагаться лежа на спине на твердой ровной поверхности. При этом основание ладони одной руки участника оказания первой помощи помещается на середину грудной клетки пострадавшего, вторая рука помещается сверху первой, кисти рук берутся в замок, руки выпрямляются в локтевых суставах, плечи участника оказания первой помощи располагаются над пострадавшим так, чтобы давление осуществлялось перпендикулярно плоскости грудины. Давление руками на грудину пострадавшего выполняется весом туловища участника оказания первой помощи на глубину 5-6 см с частотой 100-120 в минуту. После 30 надавливаний руками на грудину пострадавшего необходимо осуществить искусственное дыхание методом «Рот-ко-рту». Для этого следует открыть дыхательные пути пострадавшего (запрокинуть голову, поднять подбородок), зажать его нос двумя пальцами, сделать два вдоха искусственного дыхания.
Вдохи искусственного дыхания выполняются следующим образом:
Необходимо сделать свой нормальный вдох, герметично обхватить своими губами рот пострадавшего и выполнить равномерный выдох в его дыхательные пути в течение 1 секунды, наблюдая за движением его грудной клетки. Ориентиром достаточного объема вдуваемого воздуха и эффективного вдоха искусственного дыхания является начало подъема грудной клетки, определяемое участником оказания первой помощи визуально. После этого, продолжая поддерживать проходимость дыхательных путей, необходимо дать пострадавшему совершить пассивный выдох, после чего повторить вдох искусственного дыхания вышеописанным образом. На 2 вдоха искусственного дыхания должно быть потрачено не более 10 секунд. Не следует делать более двух попыток вдохов искусственного дыхания в перерывах между давлениями руками на грудину пострадавшего. При этом рекомендуется использовать устройство для проведения искусственного дыхания из аптечки или укладки.
Выполнение искусственного дыхания методом «Рот-к-носу»
В случае невозможности выполнения искусственного дыхания методом «Рот-ко-рту» (например, повреждение губ пострадавшего), производится искусственное дыхание методом «Рот-к-носу». При этом техника выполнения отличается тем, что участник оказания первой помощи закрывает рот пострадавшему при запрокидывании головы и обхватывает своими губами нос пострадавшего.
Продолжите реанимационные мероприятия
Далее следует продолжить реанимационные мероприятия, чередуя 30 надавливаний на грудину с 2-мя вдохами искусственного дыхания.
К основным ошибкам при выполнении реанимационных мероприятий относятся:
нарушение последовательности мероприятий сердечно-легочной реанимации; неправильная техника выполнения давления руками на грудину пострадавшего (неправильное расположение рук, недостаточная или избыточная глубина надавливаний, неправильная частота, отсутствие полного поднятия грудной клетки после каждого надавливания); неправильная техника выполнения искусственного дыхания (недостаточное или неправильное открытие дыхательных путей, избыточный или недостаточный объем вдуваемого воздуха); неправильное соотношение надавливаний руками на грудину и вдохов искусственного дыхания; время между надавливаниями руками на грудину пострадавшего превышает 10 сек.
При оказании первой помощи используются простейшие способы проверки наличия или отсутствия признаков жизни:
Показания к прекращению СЛР
Реанимационные мероприятия продолжаются до прибытия скорой медицинской помощи или других специальных служб, сотрудники которых обязаны оказывать первую помощь, и распоряжения сотрудников этих служб о прекращении реанимации, либо до появления явных признаков жизни у пострадавшего (появления самостоятельного дыхания, возникновения кашля, произвольных движений).
В случае длительного проведения реанимационных мероприятий и возникновения физической усталости у участника оказания первой помощи необходимо привлечь помощника к осуществлению этих мероприятий. Большинство современных отечественных и зарубежных рекомендаций по проведению сердечно-легочной реанимации предусматривают смену ее участников примерно каждые 2 минуты, или спустя 5-6 циклов надавливаний и вдохов.
Реанимационные мероприятия могут не осуществляться пострадавшим с явными признаками нежизнеспособности (разложение или травма, несовместимая с жизнью), либо в случаях, когда отсутствие признаков жизни вызвано исходом длительно существующего неизлечимого заболевания (например, онкологического).
Что делать, если близкий человек — в реанимации?
«Он умрет?»
Важно! Само попадание в ОРИТ не значит, что ваш близкий умрет.
После успешной интенсивной терапии в ОРИТ пациента обычно переводят продолжать лечение в другое отделение стационара, например, в хирургию или кардиологию. Прогноз зависит от тяжести состояния пациента, его возраста, сопутствующих заболеваний, действий и квалификации врачей, оснащения клиники, а также многочисленных случайных факторов, иными словами — удачи.
Что вам делать?
Успокоиться, сконцентрироваться и в первую очередь позаботиться о собственном психическом и физическом состоянии. Например, не следует впадать в отчаяние, заглушать страх и панику алкоголем, обращаться к гадалкам и экстрасенсам. Если вы будете действовать рационально, вы сможете увеличить шанс на выживание и ускорить выздоровление своего близкого. Узнав, что ваш родственник в реанимации, оповестите максимальное количество близких, особенно имеющих отношение к медицине и здравоохранению, а также оцените, сколько у вас денег и сколько при необходимости вы сможете найти дополнительно.
Могут ли вас не пустить в реанимацию?
Да, могут. Федеральный закон №323 «Об основах охраны здоровья граждан в Российской Федерации» довольно противоречив. Он гарантирует свободное посещение больных их родственниками и законными представителями, но при этом категорично требует соблюдать требования, установленные внутренними распорядками клиники. Причины для запрета на допуск родственника в реанимационное отделение у клиники могут быть вполне понятные: наличие инфекции, неадекватное поведение, занятость персонала при проведении реанимационных мероприятий.
Если вам кажется, что ваше право на общение с родственником в ОРИТ нарушается, конфликтовать по этому поводу с охранниками, медицинскими сестрами, санитарками или дежурными врачами, как правило, бесполезно и даже вредно. Для разрешения конфликтных ситуаций целесообразнее обратиться к руководителю отделения или администрации клиники. Хорошая новость —сотрудники большинства реанимационных отделений ведут себя приветливей, если продемонстрировать желание сотрудничать и адекватность.
Что полезно спросить у врачей?
Задавайте эти вопросы.
— Есть ли необходимость в приобретении каких-то препаратов, которые отсутствуют (например, дорогостоящие антибиотики)?
— Нужно ли купить дополнительные средства ухода? Например, «утку» из синтетического материала, а не металла, противопролежневый матрас, подгузники.
— Стоит ли нанять индивидуальную сиделку? Если да, то необходимо ли договариваться с младшим персоналом отделения или нужно привести человека со стороны (например, из патронажной службы)? Помните, что при некоторых заболеваниях от ухода напрямую зависит жизнь пациента. Не жалейте денег на сиделку, если она необходима.
— Как организовано питание и есть ли необходимость в покупке специального питания для тяжелобольных?
— Нужны ли консультации специалистов со стороны? Предположим, в клинике отсутствует штатный нейрохирург, а его консультация при заболевании вашего близкого целесообразна. Формально, врачи сами обязаны позаботиться о подобном, на практике — это часто организуют родственники.
Напоследок спросите, что еще вы можете принести близкому человеку. Какие-то привычные вещи: игрушки ребенку, личные лекарства, предметы гигиены и обихода. Иногда — телефон, планшет и, даже, телевизор.
Как вести себя в реанимации?
Оденьтесь так, как вам скажут. Как правило, это одежда из синтетических тканей (никакой шерсти), удобная сменная обувь, одноразовый халат, шапочка, маска (можно купить в аптеке). Если у вас длинные волосы, соберите их в пучок. Имейте с собой антисептическую жидкость и обрабатывайте руки. Иногда даже имеет смысл завести собственный сменный хирургический костюм (можно купить в магазине медицинской одежды).
Умерьте свои эмоции. Вы попадете в крайне непривычную обстановку, вокруг будут тяжелобольные люди, будет много запахов и звуков. Не мешайте персоналу. Для вас это стресс, для сотрудников — повседневность. Ваш близкий может не говорить, либо говорить не так и не то, из него могут торчать многочисленные трубки, на нем могут быть повязки, наклейки. Он может быть странного цвета, отечный, пахнуть необычно.
Не пугайтесь, это не навсегда. Он просто болеет.
Как вы можете ему помочь?
Никто не знает, как это работает, но опытные врачи-практики еще при первом разговоре с больным могут определить вероятность выживания больного при осложнениях. От психологического состояния пациента зависит очень многое. А это состояние почти полностью зависит от близких, то есть от вас.
По возможности, говорите с больным, как со здоровым. Ни в коем случае не рыдайте, не истерите, не смотрите на него с отчаянием и болью, даже если вы их испытываете, не заламывайте руки, не кричите: «Ах что же, что с тобой?!». Не обсуждайте по своей инициативе обстоятельства травмы, если дело в травме. Не обсуждайте негативное. Говорите о максимально практических вещах, как связанных с заболеванием, так и чисто бытовых, семейных.
Помните: пока ваш близкий болен, но жив, он может и должен участвовать в жизни своей семьи.
А что говорить, если он боится смерти?
Я не знаю, решать вам. Но, во всяком случае, выслушать. Если близкий просит о встрече со священником, организуйте ее. Как правило, тех пускают в реанимацию даже к терминальным пациентам. Если близкий имеет хроническое нарушение сознания (например, находится в коме), уделяйте много времени вербальному и невербальному (прикосновение, массаж, привычные для него вещи в зоне доступности) общению с ним. Последние научные работы показывают, что это положительно влияет на процесс реабилитации. Многие пациенты, кажущиеся неспециалисту «коматозными», на самом деле видят и слышат все происходящее вокруг.
Если вам приходится выхаживать своего близкого долгими неделями, месяцами или годами, реанимация становится значимой частью жизни. Вам потребуется выдержка и хладнокровие. Помогайте персоналу, как только почувствуете, что овладели основными навыками. Мне известны случаи, когда родственники реанимационных больных впоследствии меняли свой жизненный путь и становились медсестрами, врачами.
Для родственников своих пациентов написал практикующий нейрохирург Алексей Кащеев.
Больницы и реанимации: 13 вопросов о правилах посещения
Можно ли навестить родственника в реанимации и принести ему бульон? Оплатят ли больничный, если лежишь в стационаре с ребенком? Пустят ли родителей к недоношенным детям? Эксперты ответили на частые вопросы о посещении больниц.
Можно ли навещать родных в реанимации?
В клиниках Евросоюза и США родные уже давно свободно посещают членов своих семей, находящихся в реанимационных палатах. В России, Украине это право также закреплено в нормативных актах. В Беларуси пока нет единого подхода и документа. Законом посещения не запрещены. Но среди медиков до сих пор бытует мнение, что родственники в реанимации будут только мешать, писать жалобы и заносить инфекции.
– Это старый советский подход, от которого нужно уходить, – считает Александр Дзядзько, главный внештатный анестезиолог-реаниматолог Минздрава. – Посещение родственниками пациентов в отделениях реанимации – обязательный компонент ухода и лечения в большинстве стран мира. Во-первых, это положительно влияет на самого пациента: людям в тяжелом состоянии необходимо видеть родные лица и ощущать поддержку семьи. После операции на фоне боли и дискомфорта пациент оказывается в непривычной, пугающей обстановке: круглосуточно горит свет, шумит оборудование, вокруг незнакомые люди. В такой обстановке у пациента, особенно пожилого, нередко наступает срыв адаптации, он теряет ориентацию во времени, пространстве, что проявляется в виде психоза (делирия). И врачам помимо основного лечения нужно еще принимать дополнительные меры по предупреждению неконтролируемого поведения пациента и его последствий.
Во-вторых, посетители в реанимации – это стимул для более качественного оказания помощи, своего рода дополнительный контроль.
В-третьих, родственники – еще один ресурс помощи медперсоналу в уходе и ранней реабилитации пациентов. Они могут помочь помыть, покормить подопечного, что вполне естественно. Некоторые медики возражают, мол, «родственники начнут писать жалобы, что их заставляют кормить и убирать за больным, хотя это функция медперсонала». Этого можно избежать, если объяснить родным, что поднять человека на ноги –общее дело, и кто, как не родственники, должны быть заинтересованы в его быстрейшем выздоровлении?
Доводы о том, что посетители принесут микробы, несостоятельны, это миф. Основная наша проблема – внутрибольничные инфекции, а не внешние. Поэтому считается, что достаточно бахил, чтобы просто не заносилась уличная грязь. Использование одного и того же халата, который по очереди надевают посетители, с точки зрения больничной гигиены более опасно.
Пускать родных в отделения реанимации нужно еще и для того, чтобы люди видели состояние пациента и его динамику, какую помощь и усилия прикладывают для его спасения. Важно, чтобы родственники понимали: не все в нашей власти, состояние может ухудшаться по объективным причинам, а не потому, что мы недосмотрели или «залечили». Таким образом, открытость реанимаций поможет избежать непонимания, конфликтов и жалоб.
На данный момент в Минздраве подготовлено письмо для стационаров о порядке допуска посетителей к пациентам в отделениях реанимации. Мы считаем, что этот документ должен регламентировать общие правила, а конкретные условия – прописываться на местах с учетом специфики отделений, подытожил Александр Дзядзько.
Чем родные могут помочь?
Реанимационные палаты в Беларуси в большинстве своем не одиночные комнаты, а на 2–6 человек, в которых вместе находятся и женщины, и мужчины. По штатному расписанию в большинстве этих отделений на 6 человек приходится один врач; на трех пациентов – одна медсестра. У медсестер много функций: они выполняют назначения врача (инъекции, прием лекарств), кормят пациентов, транспортируют их на рентген, выполняют все процедуры по медицинскому уходу.
– Обязательно дважды в день мы умываем пациентов и проводим гигиену интимных мест. Медсестры также полностью моют подопечных, поворачивают и передвигают, чтобы не было пролежней, кормят, помогают восстанавливать утраченные навыки на стадии реабилитации. И помощь родных очень бы пригодилась. Это не освободило бы нас от нагрузки, просто пациенту было бы комфортнее, – объясняет Екатерина Снецкая, старшая медсестра отделения анестезиологии и реанимации № 5 Минского научно-практического центра хирургии, трансплантологии и гематологии. – В целом, когда человек видит вокруг родных, он чувствует себя защищенным и успокаивается.
– Кроме того, пациентам необходимо общение. Медсестрам некогда поговорить с каждым. А когда человек общается с родными, у него активизируются воспоминания, улучшается настроение. Когда родственники, например, подбадривают: «Папа, давай, мы тебя ждем, скоро на рыбалку», это хорошо мотивирует на скорейшее выздоровление, – добавляет медсестра отделения Надежда Голубкова.
– По нашим наблюдениям, если родные часто навещают пациента в реанимации и помогают, он восстанавливается быстрее, это факт, – говорят медсестры.
Нужна ли спецодежда для посещения?
Как правило, посетителей отделений реанимации просят надеть бахилы и одноразовые халаты. Сегодня в крупных больницах предусмотрены киоски, где можно их приобрести. В некоторых стационарах халаты выдают для каждого посетителя. Но в целом по современным представлениям это не нужно, – говорит Александр Дзядзько. – Посетитель может пройти к пациенту в своей одежде, если она не загрязнена.
Можно ли приносить в реанимацию еду из дома?
– В отделениях реанимации не предусмотрено хранение продуктов в холодильнике, поэтому можно приносить еду только для разового потребления, – рассказывает Ольга Светлицкая, реаниматолог городской клинической больницы скорой медицинской помощи Минска (ГКБСМП). – Перечень продуктов нужно обсуждать с лечащим доктором. Мы обычно просим приносить питьевую негазированную воду, морсы, 200-граммовые пачки сока, протертый в блендере суп, бульон из свежей курицы. Из молочных продуктов – йогурты с бифидо- и лактобактериями, лучше из серии детского питания, потому что это качественные «нежные» продукты, которые легче усваиваются в тяжелом состоянии. В реанимациях большинство пациентов малоподвижны, не могут присесть, им необходимы поильники. Либо можно принести обычные пластиковые трубочки с изогнутым концом.
Что необходимо из средств гигиены?
В отделениях реанимации точно пригодятся гигиенические салфетки, памперсы, одноразовые клеенки. Туалеты для пациентов здесь не предусмотрены (за исключением редких отделений после реконструкции). Поэтому пациенты ходят в судно или подгузники. Памперсы в основном нужны для защиты от каловых масс, так как для отвода жидкости обычно ставят мочевые катетеры, через которые моча выходит в специальный мешок.
– Врачам важно знать количество мочи (диурез), чтобы контролировать состояние пациента, поэтому мы используем катетеры. Как только человеку становится лучше и он может самостоятельно контролировать функцию мочевого пузыря, мы их вынимаем, – поясняет Ольга Светлицкая.
Также нужны шампунь, расческа, поскольку в реанимации пациентам моют голову. Для мужчин – бритва (бритвенный станок).
Можно ли принести свою одежду?
В реанимационных отделениях пациенты лежат либо без одежды, либо в специально скроенных сорочках с завязками или кнопками на плечах, чтобы в экстренных ситуациях у врачей был свободный доступ ко всем участкам тела, особенно в области груди и шеи.
Все вещи пациента, в том числе нательное белье, сдаются на хранение, и к ним нет доступа до его перевода в плановое отделение или выписки.
– В реанимациях, предназначенных для оказания экстренной помощи пациентам в критических состояниях (ожоговая, хирургическая, нейрохирургическая и др.), приносить свое белье не разрешат. Оно и не нужно. Пациенты, как правило, без сознания, на их теле укреплены датчики различной аппаратуры. В реанимациях терапевтической направленности (например, пост интенсивной терапии в инфарктном отделении, где пациенты в сознании) могут быть послабления. Но когда человек выходит на стадию реабилитации, мы во всех отделениях разрешаем приносить ему нижнее белье (майки и трусы), каждый день оно должно быть свежим, – объясняет Ольга Светлицкая.
Можно ли в реанимации пользоваться гаджетами?
Этот вопрос не урегулирован, и каждая больница решает его по-своему.
– В нашем отделении мы не разрешаем иметь телефоны под боком. Пациенты бывают разные, и лишний предмет в руках может представлять опасность. Кроме того, это может мешать другим пациентам, – поясняет Ольга Светлицкая. – Если возникает необходимость позвонить, врачи никогда не откажут и сделают такой звонок родственникам. Также в отделениях реанимации есть стационарный телефон, по которому родные могут узнавать о состоянии пациента, беседовать с лечащим врачом. Все индивидуально. К примеру, у нас уже около месяца лежит молодой человек с тяжелой пневмонией. Можно понять его эмоциональное состояние от длительного пребывания в отделении, страх от пережитого. Мы разрешили ему планшет с наушниками, чтобы он мог смотреть кино и отвлекаться.
Когда могут отказать в посещении?
Заведующий отделением или лечащий врач вправе ограничить посещение пациентов в реанимации, если родственники болеют инфекционными заболеваниями, если они нетрезвы. Также могут ограничить посещение детям до 14 лет.
– Это делается для защиты психики ребенка. Не все дети легко воспримут, например, маму в тяжелом состоянии, с торчащими из тела проводами и трубками, – поясняет Ольга Светлицкая. – Вопрос посещения несовершеннолетними мы решаем индивидуально, в зависимости от клинической ситуации и перспектив пациента.
– Также врач может не пустить посетителя, если сам пациент против. Кого видеть – определяет именно пациент, если он в сознании, адекватен и дееспособен, – дополняет Александр Дзядзько. – За границей часто это оговаривают до операции. Конечно, в случае экстренной ситуации, когда заранее эти условия не оговариваются, решение, кого пропустить к пациенту, а кому отказать, принимаются индивидуально.
Можно ли родителю лежать в реанимации с ребенком?
– Взрослые, как правило, не могут находиться в детских реанимациях с ребенком круглосуточно, так принято во всем мире, – говорит Оксана Свирская, главный внештатный детский анестезиолог-реаниматолог Минздрава, заведующая отделением анестезиологии и реанимации (с палатами для новорожденных детей) РНПЦ «Мать и дитя». – Родителям разрешается только посещать детей. Но в Беларуси есть клиники, где в отделениях реанимации уже созданы условия для совместного пребывания. Например, в Городской детской инфекционной клинической больнице (ГДИКБ).
– В нашем отделении дети находятся в изолированных боксах (отдельных комнатах), чтобы не распространять инфекцию. И без помощи взрослого здесь не обойтись, – поясняет Максим Очеретний, заведующий отделением анестезиологии и реанимации № 2 ГДИКБ. – Медсестра не может круглосуточно находиться с ребенком, так как на нее приходится три пациента. Поэтому и было принято решение госпитализировать ребенка вместе с родителем. Так и детям спокойно, и маме. Она рядом, видит, какую помощь оказывают ее ребенку врачи и медсестры, у нее не возникает сомнений и вопросов по лечению. Это очень хорошая практика.
Также родители могут быть с детьми в реанимации для ожоговых пациентов ГКБСМП.
– В нашем отделении мы не просто приветствуем, а настоятельно просим родителей находиться с детьми круглосуточно. Когда мама рядом с ребенком, он активен, лучше ест, ему меньше нужно седативных лекарственных средств, – говорит заведующая отделением Лариса Золотухина.
Можно ли посещать недоношенных детей?
– Если ребенок рождается намного раньше положенного срока, он разлучается с матерью, так как должен находиться в специальных условиях – инкубаторах, подключенный к системе жизнеобеспечения, – поясняет Оксана Свирская. – Но мамы и папы могут посещать таких деток. У нас это принято очень давно. Почему это важно? Для матери разрыв с ребенком – большой стресс, часто она может испытывать чувство вины за преждевременные роды и слабое здоровье малыша. Поэтому она должна видеть его, ощущать себя состоявшейся матерью. Конечно, вид младенца в различных проводах, на искусственной вентиляции легких может пугать, но мы просим мам не плакать, объясняем, что они должны излучать только положительную энергетику, настраивать своего малыша на выздоровление. Родители должны знать, что происходит с их чадом, понимать динамику его состояния. Как раз во время посещения малыша мы рассказываем им, для чего вся эта аппаратура, отвечаем на любые их вопросы, касающиеся здоровья ребенка. Родители могут погладить его, поговорить с ним. Многие вяжут для них шапочки, варежки, пинетки. Мы также просим обязательно назвать малыша, чтобы наши врачи и медицинские сестры обращались к нему по имени.
А вот кормить грудью при посещениях невозможно, поскольку наши маленькие пациенты не могут сами сосать, питаются через желудочный зонд, и у нас пока нет технических возможностей для использования сцеженного материнского молока. Но мы советуем мамам сцеживаться и сохранять молоко. Многие замораживают его для будущего кормления.
В нашей реанимации родители могут навещать детей с 13.00 до 14.00. Если кто-то не может в это время, поскольку много иногородних, все решается индивидуально с лечащим врачом. Когда угроза для жизни ребенка ликвидируется, его вместе с мамой переводят в плановое отделение, где они уже находятся вдвоем до выписки, – рассказывает Оксана Свирская.
Оплачиваются ли питание и больничный, если взрослый лежит с ребенком?
По закону родитель ребенка до трех лет обеспечивается питанием за счет бюджета. Если ребенок старше, родные уже питаются в больнице за свой счет. Как правило, для этого предусмотрены буфеты.
Если ребенок в возрасте до пяти лет, больничный родителю выдадут на весь период стационарного лечения. Если ему от 5 до 14 лет или ребенок-инвалид в возрасте до 18 лет, больничный также могут выдать на весь период, но для этого уже нужно заключение лечащего врача и заведующего отделением, что ребенок нуждается в дополнительном уходе.
Плановые отделения: что можно приносить?
В отличие от реанимаций, в обычных отделениях больниц родные могут посещать членов своей семьи свободно. Время посещений вывешено в холле больницы, на сайте стационаров. Также в таких отделениях есть холодильники, где можно хранить принесенные из дома продукты. Ассортимент продуктовых передач должен соответствовать разрешенному врачом списку. Разрешается хранить небольшое количество продуктов, при этом пакет нужно подписывать (ФИО, палата, дата получения передачи) и следить за сроком годности продуктов. Если он истек, их выбросят.
Могут ли пациенты покидать плановые отделения? Например, съездить домой?
Правилами внутреннего распорядка это не разрешено.
Подписывайтесь на наш канал в Telegram, группы в Facebook, VK, OK и будьте в курсе свежих новостей! Только интересные видео на нашем канале YouTube, присоединяйтесь!