бронхиальный секрет что это такое
Мокрота
Мокрота – это патологическое содержимое респираторной трубки, представленное отделяемым железистых клеток слизистой оболочки трахеи и бронхов с примесью слюны, секрета носоглотки. Откашливание мокроты происходит при инфекционно-воспалительных процессах верхних и нижних дыхательных путей, аллергии, ингаляции раздражающих веществ. Выявить заболевания, при которых появляется мокрота, установить причины образования патологической слизи помогают лучевые исследования грудной клетки, бронхоскопия, лабораторные тесты. Выбор тактики лечения зависит от характера основной патологии.
Общая характеристика
В просвете трахеобронхиального дерева здорового человека в течение суток собирается до 100 мл прозрачной слизи, которая обладает бактерицидными свойствами, участвует в метаболизме, элиминации инфекционных агентов и мелких инородных частиц из дыхательных путей. Образование секрета не вызывает кашля или дискомфорта и остаётся незамеченным. Мокрота выделяется в избыточном количестве при заболеваниях носа, его придаточных пазух, органов дыхания и пищеварения.
Объём отделяемого варьируется в зависимости от патологического процесса, при некоторых болезнях достигает 4 000 мл в сутки. Мокрота может легко отделяться либо откашливаться с трудом. В слизи нередко присутствуют примеси крови, посторонние включения (пыль, металлические частицы, микролиты). В большинстве случаев бронхиальный секрет не имеет запаха, на цвет влияет характер основного заболевания.
Классификация
По консистенции мокрота бывает густой, вязкой и жидкой водянистой. При отстаивании она в ряде случаев разделяется на 2 или 3 слоя. По физическим свойствам (цвет, запах, прозрачность, прочие макроскопические характеристики) различают следующие виды мокроты:
Причины образования мокроты
Причины гнойной мокроты
Появление гнойного жёлтого или жёлто-зелёного отделяемого говорит о наличии тяжёлой острой респираторной инфекции или обострения хронического воспалительного заболевания дыхательных путей. Выделяемая с кашлем гнойная зловонная мокрота сопровождает различные деструктивные процессы лёгких, наблюдается при застое патологического содержимого в бронхоэктазах. Самыми часто встречающимися причинами гнойного секрета являются:
Причины густой/вязкой мокроты
Откашливание вязкой слизи или слизисто-гнойного секрета происходит при большинстве заболеваний бронхолёгочной системы. Любая острая респираторная патология манифестирует малопродуктивным кашлем с густой светлой или желтоватой мокротой. Хронические болезни сопровождаются выделением вязкого секрета в период ремиссии. Наиболее часто откашливание густой слизи наблюдается при следующих патологиях:
Причины слизистой мокроты
Некоторые болезни дыхательной системы проявляются отхождением жидкой водянистой слизи. Иногда такая мокрота выделяется единичными плевками, но при ряде заболеваний её бывает очень много. Кашель со слизью часто наблюдается при острых инфекциях воздухоносных путей. Слизистая мокрота, причины которой связаны с хронической патологией, откашливается во время ремиссии. Избыточная продукция прозрачной слизи встречается на фоне следующих состояний:
Причины жёлтой мокроты
Часто выделяемая пациентом мокрота окрашивается в жёлтый цвет из-за активации бактериальной микрофлоры. Появление такой слизи по утрам может возникать из-за примеси секрета носа, затекающего во время сна в трахею. Иногда мокрота приобретает насыщенный жёлтый оттенок благодаря пищевым красителям, повышенному содержанию эозинофилов. Основные заболевания с выделением жёлтой мокроты:
Причины слизисто-гнойной мокроты
Отхаркивание слизи с гноем свидетельствует об острой развёрнутой стадии бронхолёгочного заболевания. Иногда слизисто-гнойная мокрота окрашена в ржавый цвет, в ней могут присутствовать прожилки или капельки крови. Одновременно с появлением патологических примесей увеличивается объём отделяемого. Основные болезни, при которых наблюдается выделение с кашлем слизисто-гнойного содержимого:
Причины зловонной мокроты
Сильный неприятный запах мокроты обусловлен застоем содержимого полостных образований лёгких, гнилостными процессами, связанными с деятельностью анаэробной микрофлоры. При дренировании подобной полости в бронх в большом количестве откашливается зловонный полужидкий секрет. Утренняя мокрота иногда сильно пахнет из-за примесей отделяемого носоглотки. Основные патологии, сопровождающиеся данным симптомом, включают:
Причины зелёной мокроты
Зелёная мокрота является результатом бактериального инфицирования и застоя секрета в дыхательной трубке, бронхоэктазах, полостных образованиях. Такое отделяемое обычно имеет гнойный, слизисто-гнойный характер, иногда обладает интенсивным гнилостным запахом. Откашливание зелёного содержимого может свидетельствовать о серьёзном бронхолёгочном заболевании, часто отмечается при таких патологиях, как:
Диагностика
Диагностику заболеваний, при которых отделяется мокрота, осуществляют врачи-пульмонологи или терапевты. При опросе уточняется длительность болезни, наличие профессиональной вредности, связь с курением. Осмотр выявляет признаки гипоксии, симптомы дистальной гипертрофической остеоартропатии. Окончательно выяснить, почему у больного откашливается мокрота, помогают следующие методы:
Иногда при кашле с мокротой дополнительно осуществляются спирометрия, бодиплетизмография, аллергодиагностика. Для исключения сифилиса, глистных инвазий, лёгочных микозов выполняются серологические реакции. Для диагностики наследственной патологии применяется молекулярно-генетические методы, специальные исследования. Для подтверждения туберкулёза могут использоваться проба Манту, диаскин- и квантифероновый тесты.
Лечение
Помощь до постановки диагноза
Длительно сохраняющаяся, регулярно отхаркивающаяся мокрота является поводом для обязательного посещения врача. При откашливании жидкого гнойного содержимого полным ртом, наличии кровохарканья или мокроты ржавого цвета визит в медицинское учреждение должен быть безотлагательным. До установления диагноза рекомендуется обильное тёплое щелочное питьё, отхаркивающие травяные сборы и лекарственные средства, дыхательная гимнастика.
Консервативная терапия
Существует большое количество патологий, при которых откашливается мокрота, лечение зависит от этиологии и механизма развития болезни. Консервативные мероприятия включают в себя использование фармакологических средств и физиотерапевтических процедур, лечебную физкультуру. Лекарственные препараты можно разделить на следующие группы:
При ряде пульмонологических болезней активно используется физиотерапевтическое лечение. Пациентам назначаются лекарственные ингаляции, дыхательная гимнастика. Мокрота хорошо откашливается после перкуторного массажа грудной клетки. Проводится обучение больных приемам постурального дренажа. При необходимости выполняются санационные бронхоскопии.
Хирургическое лечение
Хирургическому лечению подлежат пациенты с обильно выделяющейся гнойной мокротой, образующейся при нагноительно-деструктивных заболеваниях, а также больные с опухолями лёгких. Объём операции зависит от распространённости и характера патологического процесса. Осуществляются сегментарные резекции, лоб-, билоб- и пульмонэктомии. При пиотораксе выполняется дренирование плевральной полости.
Хронический и острый бронхит: чем опасна болезнь и как её лечить
Бронхит – это патологическое состояние, при котором развивается воспаление бронхов. В свою очередь, бронхи – это пути, которые проводят воздух от трахеи к тканям легких, согревают воздушный поток, увлажняют и очищают его. Находятся они в нижней части трахеи и представляют собой две крупных ветви.
Болезнь вызывает воспаление слизистой оболочки или всей толщи бронхиальных стенок. Начинается чрезмерное выделение слизи, затрудняется дыхание. Организм пытается самостоятельно вывести лишнюю слизь, поэтому появляется сильный мучительный кашель. Патология может переходить из кратковременной острой в продолжительную хроническую форму, поэтому требует комплексного незамедлительного лечения.
Острый бронхит
Развивается в подавляющем большинстве случаев и представляет собой распространенное осложнение острой респираторной инфекции. Зачастую диагностируется у детей, так как они более восприимчивы к подобным инфекциям.
При остром поражении бронхов происходит размножение условно-патогенной микрофлоры. Слизистая меняет свою структуру, развивается поражение верхних слоев и стенок бронхов. Формируется отек слизистой, эпителиальные клетки отторгаются организмом, появляются инфильтраты на подслизистом слое. Процессы сопровождаются тяжелым продолжительным кашлем, который может сохраняться даже после излечения пациента.
Острая форма лечится в течение 3-4 недель. На протяжении этого времени восстанавливается структура и функции бронхов. При правильной и своевременной терапии прогноз благоприятный.
Хронический бронхит
При хроническом бронхите кашель с выделением мокроты наблюдается на протяжении не менее двух лет в течение трех месяцев ежегодно. При этом важно исключить наличие других причин кашля.
Такая форма чаще возникает у взрослых, так как формируется только при длительном раздражении бронхов. Причиной раздражения может быть не только многократно перенесенное острое заболевание, но и сигаретный дым, газы, пыль, химические испарения и прочие отрицательные факторы.
Продолжительное воздействие на слизистую бронхов неблагоприятных факторов вызывает изменения в слизистой, постепенное повышение выделения мокроты. Существенно снижается способность бронхов проводить воздух, а вентиляция легких нарушается.
Формы хронического бронхита
В зависимости от характера воспалительных процессов выделяют:
С учетом наличия нарушения проходимости (обструкции) дыхательных путей бронхит может быть:
По причинам развития болезни выделяют:
Причины заболевания
При острой и хронической формах причины развития патологического состояния бронхов несколько отличаются.
Острый бронхит в 90% случаев формируется в результате попадания в организм вирусной инфекции: гриппа, аденовируса, респираторно-синцитиального, коревого или коклюшного вируса, а также прочих возбудителей. Реже болезнь становится результатом бактериального поражения стафилококком, стрептококком, пневмококком и др.
Среди прочих факторов, которые способствуют развитию острой формы болезни:
При хронической форме основной причиной развития признано курение. У курильщиков болезнь диагностируют в 2-5 раз чаще, чем у некурящих людей. Табачный дым наносит вред как при активном, так и при пассивном курении.
Среди прочих предпосылок развития хронической формы – повторно перенесенные и частые острые бронхиты, ОРВИ, пневмонии, болезни носоглотки. Инфекционная составляющая в таких условиях усугубляет уже имеющееся поражение бронхов.
Симптомы бронхита
Признаки патологии отличаются в зависимости от острой или хронической формы течения болезни:
Осложнения
Острый бронхит может провоцировать осложнение в виде бронхопневмонии – инфекционно-воспалительного процесса, который поражает легкие, вызывает лихорадку, сухой кашель, общую слабость.
Бесконтрольное прогрессирование хронического заболевания приводит к регулярным острым пневмониям и со временем переходит в обструктивную болезнь легких. При этом сужается просвет и отекает слизистая дыхательных путей, частично разрушаются легочные ткани.
Хронический бронхит также может стать причиной развития легочной гипертензии, сердечно-легочной недостаточности, эмфиземы легких, бронхоэктатичской болезни, пневмонии и ряда других опасных заболеваний.
Когда стоит обратиться к врачу
Крайне важно не пускать болезнь на самотек. К врачу нужно обращаться при появлении первых симптомов возможного бронхиального поражения: кашля, повышенной температуры, недомогания. Врач проведет диагностику, укажет, как и чем лечить бронхит и кашель, а дальнейшая терапия пройдет в домашних условиях под контролем доктора. В большинстве случаев патология не требует госпитализации.
Бесконтрольное течение острой болезни в большинстве случаев приводит к усугублению симптоматики, повторному развитию заболевания, переходу в хроническую болезнь и формированию осложнений.
Чтобы определить болезнь и изучить степень поражения бронхов, необходима комплексная диагностика пациента и изучение клинической картины. Этим занимается терапевт или педиатр, который назначает необходимые для диагностики обследования. При необходимости он направляет пациента на консультации к пульмонологу и другим смежным специалистам.
Если по результатам опроса и осмотра у врача появились подозрения на бронхит или другие схожие болезни, назначаются дополнительные обследования:
Среди возможных дополнительных исследований: эхокардиография, электрокардиография, бронхография и др.
Лечение
Терапия бронхита носит комплексный характер, так как преследует цель избавить организм от инфекции, восстановить проходимость бронхов, устранить усугубляющие болезнь факторы.
В первые дни острой фазы необходимо придерживаться постельного режима, много пить, соблюдать молочно-растительную диету. Крайне важно отказаться от курения и поддерживать влажность воздуха в помещении, где находится больной, на уровне 40-60%.
Медикаментозная терапия острой стадии cводится к приему препаратов, которые облегчают симптомы и предотвращают развитие осложнений. Для этого используют:
Важную роль играет физиотерапия. Улучшить состояние пациента помогает лечебная гимнастика, физиотерапия, вибрационный массаж.
Хроническая форма заболевания требует продолжительного лечения как при обострении, так и во время ремиссии. Схема терапии предусматривает прием перечисленных препаратов по назначению врача, а также интенсивную программу легочной реабилитации, которая помогает снизить проявления болезни.
Максимально важно устранить из жизни пациента причину, которая спровоцировала развитие хронического бронхита, вести здоровый образ жизни, укреплять иммунитет и правильно питаться.
Профилактика бронхита
Профилактика легочных заболеваний – это комплексный и систематический процесс, цель которого – укрепить защитные силы организма и минимизировать воздействие факторов риска. Для этого необходимо в первую очередь отказаться от курения, защищать легкие от пыли, вредных химических соединений, слишком горячего или сухого воздуха. В рамках профилактики важно своевременно лечить хронические инфекции, предотвращать аллергические реакции и обязательно обращаться к врачу при первых признаках заболевания, проходить ежегодную вакцинацию от гриппа и пневмонии.
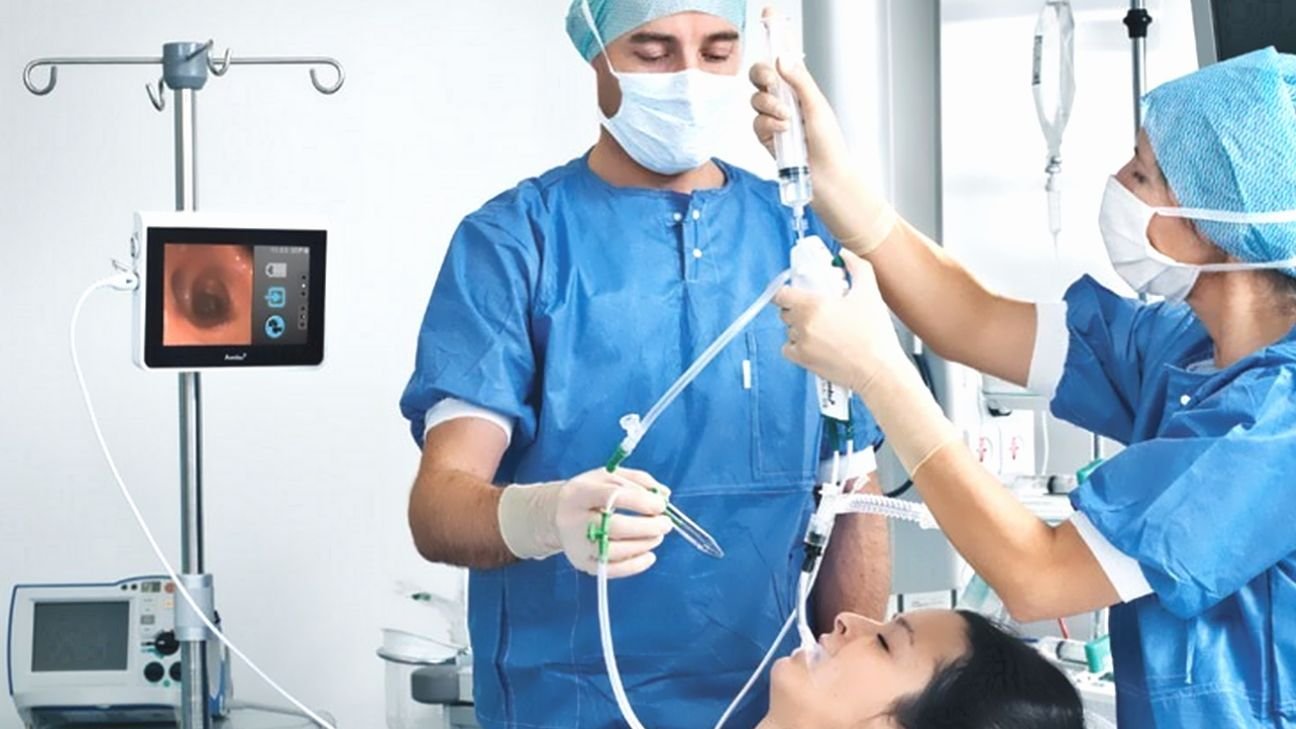
Бронхоскопия
Показания для проведения плановой бронхоскопии:
Противопоказания к проведению исследования:
В настоящее время врачи снижают количество противопоказаний к бронхоскопии. Но при некоторых патологиях обследование может принести больше вреда, чем пользы.
Как осуществляется исследование:
Исследование проводят в положении сидя. При этом нельзя вытягивать вперед голову и выгибать грудную клетку, чтобы аппарат не травмировал слизистую дыхательных путей. С целью местной анестезии непосредственно перед исследованием проводится обработка носовой и ротовой полости 10% Лидокаин-спреем. Он вызывает онемение неба, чувство комка в горле, легкую заложенность носа. Анестезия помогает подавить кашлевой и рвотный рефлекс. В процессе исследования анестетиком поэтапно орошается слизистая гортани, голосовых связок, трахеи и бронхов. Вопреки тревожным ожиданиям большинства пациентов, во время бронхоскопии они совершенно не чувствуют боли.
Трубка бронхоскопа имеет очень маленький диаметр, поэтому дыханию обследуемого она не мешает. Во время продвижения трубки по дыхательным путям в них может ощущаться легкое давление, но выраженного дискомфорта Вы при этом не испытываете. Чтобы снизить рвотный рефлекс в момент введения бронхоскопа, рекомендуем Вам дышать поверхностно и как можно чаще.
После процедуры чувство онемения остается на протяжении получаса. Не рекомендуется курить и принимать пищу на протяжении 2-х часов после завершения процедуры.
Процедура бронхоскопии, выполненная на современном цифровом оборудовании, сопровождается фиксацией полученного материала в виде фото– или видеозаписи, что позволяет проследить изменения состояния слизистой органов в динамике.
О результатах исследования Вам сообщит врач–эндоскопист сразу же после обследования, результаты цитологического исследования будут готовы через 3-4 дня, морфологическое заключение будет готово через 8–12 дней
Дополнительные диагностические и лечебные манипуляции во время бронхоскопии:
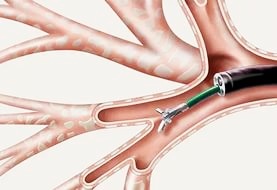


Неясные изменения могут быть инфекционной, неинфекционной, злокачественной этиологии. Даже в тех случаях, когда лаваж не является диагностическим, по результатам его можно предположить диагноз, и тогда внимание врача будет сфокусировано на нужных дальнейших исследованиях. Например, даже в нормальной лаважной жидкости высока вероятность обнаружения различных нарушений. В дальнейшем бронхоальвеолярный лаваж потенциально используется в установлении степени активности заболевания, для определения прогноза и необходимой терапии.
Какие могут быть осложнения?
Как правило, данное исследование хорошо переносится пациентами, но иногда возникают потеря или охриплость голоса, боль в горле, а в случае биопсии может наблюдаться кровохарканье. Эти явления носят временный характер. Вас должны насторожить длительное кровохарканье, интенсивная неослабевающая боль в груди, появление отёка на лице и вокруг шеи, тошнота и рвота, а также повышение температуры тела и озноб. При появлении указанных симптомов немедленно обратитесь к врачу.
Прохождение процедур бронхоскопии и ларингоскопии в нашем центре возможно только после предварительной записи в регистрационном журнале (см. раздел Контакты), при наличии на руках результатов КТ грудной клетки или описания рентгенограммы легких.
Бронхоскопия и ларингоскопия выполняются ИСКЛЮЧИТЕЛЬНО под местной анестезией.
На амбулаторном этапе процедура выполняется на платной основе. Оплатить исследование можно в регистратуре поликлиники центра на 1-м этаже.
Направление от других специалистов для прохождения исследования не требуется.
Бронхоэктазы, не обусловленные муковисцидозом: эпидемиология, диагностика и лечение
Бронхоэктазы относительно нередко встречаются у детей и взрослых и проявляются продуктивным кашлем с отделением гнойной мокроты, который может сопровождаться кровохарканьем. Ведущей причиной бронхоэктазов, не связанных с муковисцидозом, считают инфекции нижних дыхательных путей, в том числе туберкулез, однако всем больным следует проводить тщательное обследование для исключения более редких причин бронхоэктазов. Основной метод диагностики – компьютерная томография высокого разрешения. Лечение бронхоэктазов в значительной степени остается эмпирическим. Важное значение имеет применение физических методов лечения, позволяющих улучшить отхождение мокроты. С этой же целью может быть использован 7% гипертонический раствор хлорида натрия в сочетании с гиалуроновой кислотой. Для лечения инфекционных обострений необходимо применять антибиотики, которые при частых рецидивирующих бронхолегочных инфекциях обычно назначают на длительный срок, в том числе ингаляционно.
Бронхоэктазы встречаются у детей и взрослых, характеризуются стойким расширением бронхов, проявляются рецидивирующими бронхо-легочными инфекциями и могут привести к развитию дыхательной недостаточности и легочного сердца 1. Бронхоэктазы традиционно подразделяют на локальные, в основе которых, как правило, лежит обструкция долевого или сегментарного бронха, и диффузные [3]. Судить об истинной распространенности бронхоэктазов, не связанных с муковисцидозом, в популяции сложно. В США она варьировалась от 4,2 на 100 000 населения в возрасте 18-34 года до 271,8 на 100 000 населения в возрасте ≥75 лет, а расчетное число пациентов с бронхоэктазами составило более 110 000 человек [4,5]. Однако популяционные данные о заболеваемости бронхоэктазами могут быть заниженными. Например, с помощью компьютерной томографии высокого разрешения (КТВР) бронхоэктазы выявляли у 15-30% больных, наблюдавшихся с диагнозом хронического бронхита или хронической обструктивной болезни легких (ХОБЛ) [5,6]. Благодаря применению антибиотиков прогноз у пациентов с бронхоэктазами улучшился [7], тем не менее, это заболевание по-прежнему ассоциируется со значительным ухудшением качества жизни и снижением ее ожидаемой продолжительности, особенно при колонизации дыхательных путей Pseudomonas aeruginosa.
Причины бронхоэктазов
Важную роль в развитии бронхоэктазов, не связанных с муковисцидозом, как у детей, так и взрослых играют пневмонии и другие инфекции нижних отделов дыхательных путей (до 30-40% пациентов), в том числе туберкулез. В связи с этим необходимо обращать внимание на связь симптомов со стороны дыхательных путей с перенесенной бронхолегочной инфекцией, хотя следует учитывать, что хронические симптомы могут появиться не сразу (иногда спустя годы после пневмонии) [8]. У детей и в меньшей степени у взрослых важное значение имеют первичные и вторичные нарушения иммунной функции, ассоциирующиеся с пониженной выработкой антител, такие как вариабельный иммунодефицит, Х-связанная агаммаглобулинемия и дефицит IgA [1]. Предполагать иммунодефицит следует у пациентов с тяжелыми, персистирующими или рецидивирующими инфекциями, особенно имеющими различную локализацию или вызванными оппортунистическими патогенами. Своевременная диагностика дефицита антител имеет важное значение, так как заместительная терапия иммуноглобулином может привести к значительному улучшению функции легких [9].
Другие этиологические факторы бронхоэктазов встречаются значительно реже, хотя их идентификация может оказать существенное влияние на тактику ведения пациентов [1]. К редким причинам бронхоэктазов относят врожденные пороки дыхательных путей, такие как синдром Вильямса-Кемпбелла, трахеобронхомегалия, синдром Марфана и др., и врожденные нарушения цилиарной функции, которые следует исключать у всех пациентов с бронхоэктазами, в том числе взрослых. У детей причиной обструкции дыхательных путей, вызывающей формирование бронхоэктазов, нередко служит аспирация инородных тел [10], которая иногда наблюдается и у взрослых, например, при травме, неврологических заболеваниях, потере сознания, стоматологических вмешательствах [11]. Возможной причиной бронхоэктазов считают аспирацию желудочного содержимого [12].
Центральные бронхоэктазы – это характерный признак аллергического бронхолегочного аспергиллеза, который проявляется также бронхиальной астмой, эозинофилией (в том числе гиперэозинофилией) и повышением уровня общего IgE и IgE- и IgG-опосредованного ответа на Aspergillus fumigatus. С помощью КТВР бронхоэктазы могут быть выявлены и у пациентов с бронхиальной астмой, особенно при наличии необратимой обструкции дыхательных путей и тяжелом течении заболевания [13]. Соответственно, бронхиальную астму можно считать причиной бронхоэктазов, если отсутствуют другие этиологические факторы [1]. В некоторых исследованиях бронхоэктазы выявляли у значительной части пациентов, наблюдавшихся с диагнозом ХОБЛ [5,6,14], тем не менее, этиологическая роль этого заболевания в развитии бронхоэктазов нуждается в подтверждении [1].
Бронхоэктазы встречаются также при системных аутоиммунных заболеваниях [15]. Например, по данным КТВР частота бронхоэктазов достигала 4-8% у пациентов с ревматоидным артритом [16,17]. Она была еще выше при наличии клинических симптомов со стороны дыхательных путей [18,19]. Известна также ассоциация бронхоэктазов с язвенным колитом [20]. У значительной части больных (до 30-40%) причина бронхоэктазов остается неизвестной.
По данным систематизированного обзора 12 исследований, установить причину бронхоэктазов, не связанных с муковисцидозом, удалось у 63% из 989 детей [21]. Основными этиологическими факторами были инфекции (17%), первичный иммунодефицит (16%), аспирация инородного тела (10%), цилиарная дискинезия (9%), врожденные аномалии бронхов (3%) и вторичный иммунодефицит (3%). В то же время у 277 взрослых пациентов, обследованных в Греции, самыми частыми причинами бронхоэктазов были инфекции (25,2%) и туберкулез (22,3%) [22]. У трети больных этиология бронхоэктазов не была установлена. По данным S. Lonni и соавт., проанализировавших в целом 1258 взрослых пациентов, включенных в европейские когорты, бронхоэктазы чаще всего ассоциировались с инфекциями (20%), ХОБЛ (15%), заболеваниями соединительной ткани (10%), иммунодефицитом (5,8%) и бронхиальной астмой (6%) [23].
Клиническая картина
Основным симптомом бронхоэктазов является хронический продуктивный кашель, который развивается более чем у 90% пациентов и может сопровождаться кровохарканьем и редко легочным кровотечением. Мокрота часто имеет гнойный характер и выделяется в большом количестве (до 300-500 мл). При аускультации могут определяться персистирующие влажные хрипы в легких. У большинства пациентов с длительно сохраняющимися бронхоэктазами отмечается одышка. Прогрессирующее ухудшение состояния больных может быть связано с инфекционными обострениями, характеризующимися нарастанием имеющихся симптомов (например, объема мокроты, одышки, кашля, недомогания/слабости, появлением гнойной мокроты) или появлением новых симптомов (лихорадки, плеврита, кровохарканья).
У пациентов с предполагаемым диагнозом ХОБЛ заподозрить наличие бронхоэктазов, в том числе как причины симптомов, позволяют замедленное купирование инфекций нижних дыхательных путей, частые обострения и отсутствие курения в анамнезе.
Диагноз
Стандартная рентгенография органов грудной клетки недостаточно информативна в ранней диагностике бронхоэктазов, поэтому отсутствие изменений на рентгенограммах не исключает этот диагноз. Более надежным методом диагностики считают КТВР (рис. 2). К характерным признакам бронхоэктазов, которые могут быть выявлены с помощью этого метода, относят дилатацию бронха, диаметр просвета которого превышает таковой прилегающей легочной артерии. Типично также отсутствие постепенного сужения бронха в дистальном направлении, благодаря чему он приобретает цилиндрическую форму. Утолщение стенки бронха – это частый, но не постоянный признак бронхоэктазов, интерпретировать который бывает сложно [24], так как небольшое утолщение стенки может наблюдаться у здоровых людей, пациентов с бронхиальной астмой, курильщиков [25]. В качестве критерия патологического утолщения стенки бронха предложено считать уменьшение его внутреннего диаметра 
Благодаря широкому применению КТВР бронхоскопия сегодня не играет особой роли в диагностике бронхоэктазов. У детей этот метод может быть использован для выявления и удаления из бронхов инородных тел, а у взрослых – для идентификации микробных патогенов в нижних дыхательных путях, например, при отрицательных результатах повторного посева мокроты и недостаточной эффективности антибиотикотерапии. Результаты цитологического исследования бронхиальных секретов, полученных с помощью бронхоскопии, могут указывать на аспирацию желудочного содержимого (наличие макрофагов, содержащих включения жира) [27].
У всех пациентов с бронхоэктазами следует проводить посев мокроты с целью определения возможных патогенов и их чувствительности к антибиотикам. Как у детей, так и взрослых в мокроте чаще всего выявляют Haemophilus influenzae, реже – другие возбудители, такие как S. pneumoniae, S. aureus и M. catarrhalis [1]. Частота выделения P. aeruginosa у взрослых выше, чем у детей, и достигает 5-31%. Персистирование S. aureus в мокроте (и/или P. aeruginosa у детей) характерно для аллергического бронхолегочного аспергиллеза или муковисцидоза [1]. X. Miao и соавт. провели систематизированный обзор исследований, в которых изучалась частота выделениях различных патогенов из мокроты и бронхоальвеолярной лаважной жидкости (БАЛЖ) у пациентов с бронхоэктазами, не связанными с муковисцидозом [28]. В целом результаты посева мокроты были положительными в 74% случаев, БАЛЖ – в 48%. Как в мокроте, так и БАЛЖ чаще всего обнаружили H. influenzae (29% и 37%, соответственно). P. aeruginosa (28% и 8%), S. pneumoniae (11% и 14%), S. aureus (12% и 5%), M. catarrhails (8% и 10%).
У всех пациентов с бронхоэктазами следует регулярно (по крайней мере ежегодно) определять показатели функции легких, в том числе объем форсированного выдоха за 1 с (ОФВ1), форсированную жизненную емкость легких (ФЖЕЛ) и пиковую объемную скорость выдоха, а также оценивать обратимость бронхиальной обструкции, особенно в более молодом возрасте. Улучшение показателей функции легких может быть объективным критерием эффективности антибиотикотерапии.
В 2014 году европейские эксперты предложили индекс тяжести бронхоэктазов (Bronchiectasis Severity Index – BSI), который позволяет выделить больных с наиболее высоким риском осложнений на основании возраста пациента, показателей вентиляционной способности легких, количества обострений, колонизации P. aeruginosa и др. [29].
Лечение
Ключевую роль в лечении больных с бронхоэктазами играет улучшение эвакуации мокроты с помощью физических методов (мануальные техники, постуральный дренаж и др.) и медикаментозных средств, в частности 7% гипертонического раствора (ГР) натрия хлорида, который вызывает улучшение реологических свойств и эвакуации бронхиального секрета за счет нескольких механизмов, в том числе регидратации слизи вследствие усиления осмоса воды под действием ионов, содержащихся в растворе [30]. Кроме того, ГР ослабляет связи между отрицательно заряженными гликозаминогликанами и ингибирует ENaC- [31]. Эти эффекты также способствуют снижению вязкости бронхиального секрета. Эффективность ГР установлена в нескольких плацебо-контролируемых исследованиях у больных муковисцидозом, у которых ингаляции препарата вызывали улучшение качества жизни и снижение частоты обострений [32]. Ингаляции ГР могут вызывать кашель и бронхообструкцию, для профилактики которой рекомендуют применять ингаляционный бронходилататор. Для улучшения переносимости ГР предложено использовать гиалуроновую кислоту, которая усиливает гидратирующий эффект препарата, предупреждает бронхоконстрикцию, стимулирует движения ресничек и уменьшает неприятный вкус раствора ГР (комбинированный препарат зарегистрирован в Российской Федерации под торговым названием Гианеб®) [33].
В рандомизированном клиническом исследовании у 24 пациентов с бронхоэктазами, не связанными с муковисцидозом, была сопоставлена эффективность однократного постурального дренажа, который проводили отдельно (1) или в сочетании с введением (2) тербуталина, (3) тербуталина и физиологического раствора (0,9%) или (4) тербуталина и ГР (7%) c помощью небулайзера [34]. Применение ГР в дополнение к физиотерапии по сравнению с физиологическим раствором привело к достоверному увеличению массы отделяемой мокроты, уменьшению ее вязкости и облегчало отделение мокроты (оценивали по визуальной аналоговой шкале) (табл. 1). Эти благоприятные изменения ассоциировались с более выраженным увеличением ОФВ1 у пациентов, получавших ГР. Те же авторы опубликовали результаты длительного рандомизированного, перекрестного ис сле дования в котором сравнивали эффективность введения изотонического физиологического раствора и ГР с помощью небулайзера у 32 больных в возрасте в среднем 56,6 лет (16 мужчин) с бронхоэктазами [35]. Длительность ежедневного применения каждого препарата (по 4 мл в день) составляла 3 мес, а длительность отмывочной фазы – 4 недели. Применение ГР по сравнению с изотоническим физиологическим раствором привело к значительному увеличению ОФВ1 (на 15,1 и 1,8% по сравнению с исходным; p ТАБЛИЦА 1. ффективность небулизированного гипертонического раствора (7%) натрия хлорида у больных с бронхоэктазами, не связанными с муковисцидозом
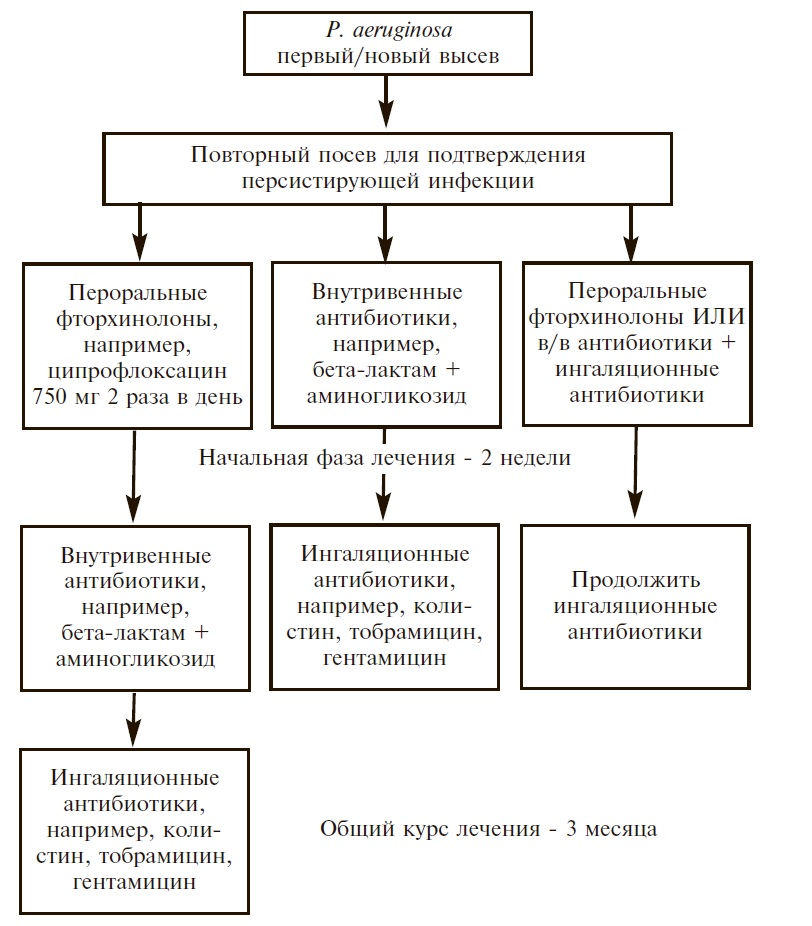 Рис. 3. Варианты эрадикации P. аeruginosa у пациентов с бронхоэктазами [43]
Рис. 3. Варианты эрадикации P. аeruginosa у пациентов с бронхоэктазами [43]J. Yang и соавт. провели мета-анализ 8 рандомизированных контролируемых исследований, в которых изучались эффективность и безопасность длительной терапии ингаляционными антибиотиками (тобрамицином, колистином и др.) у 539 больных с бронхоэктазами [42]. Ингаляционная антибактериальная терапия привела к значительному снижению числа бактерий в мокроте и частоты обострений и увеличению частоты эрадикации P. aeruginosa, однако ассоциировалась с увеличением риска развития бронхоспазма. Сходные результаты были получены другими авторами [45].
В международных рекомендациях по ведению больных с бронхоэктазами мало внимания уделено такому методу, как фибробронхоскопия с санационной целью. Вероятно, с учетом российской практики у большей части больных с обострением бронхоэктазов, требующих наблюдения в стационарных условиях, данный метод может быть востребован [46].
У пациентов с локальными бронхоэктазами, которые не поддаются медикаментозной терапии, возможно оперативное лечение (резекция легких) [47].
Заключение
С помощью КТВР бронхоэктазы относительно нередко выявляют у детей и взрослых с хроническими симптомами со стороны дыхательных путей, прежде всего продуктивным кашлем, сопровождающимся отделением гнойной мокроты и кровохарканьем. Ведущую роль в этиологии бронхоэктазов, не связанных с муковисцидозом, играют инфекции нижних дыхательных путей, в том числе туберкулез, однако всем больным следует проводить тщательное обследование для исключения более редких причин бронхоэктазов. По крайней мере у трети больных установить этиологию не удается (идиопатические бронхоэктазы). Бронхоэктазы часто считают следствием ХОБЛ, хотя по мнению зарубежных экспертов, в частности Британского торакального общества, связь между этими состояниями не установлена, а бронхоэктазы могут быть причиной симптомов у части больных с диагнозом ХОБЛ, особенно некурящих.
Лечение бронхоэктазов в значительной степени остается эмпирическим, так как эффективность многих лекарственных средств, например, ингаляционных глюкокортикостероидов или муколитиков, в рандомизированных контролируемых исследованиях убедительно не доказана. Важное значение имеет применение физических методов лечения, позволяющих улучшить отхождение мокроты. С этой же целью может быть использован 7% гипертонический раствор хлорида натрия в сочетании с гиалуроновой кислотой (Гианеб® по одному флакону 5 мл два раза в день). Для лечения инфекционных обострений необходимо применять антибиотики, которые при частых рецидивирующих бронхолегочных инфекциях нередко назначают на длительный срок, в том числе ингаляционно.