болячки на вымени у коровы чем лечить
Болячки на вымени у коровы чем лечить
Употребление в пищу сырого молока не безопасно! Многие годы санитарная служба предупреждает население, что сырое молоко перед употреблением необходимо кипятить. Какие инфекции могут передаваться с сырым молоком?
Энцефалит клещевой – острая вирусная, природно- очаговая трансмиссивная инфекция, характеризующаяся лихорадкой, общей интоксикацией, выраженным поражением центральной нервной системы. Основным резервуаром и переносчиком возбудителей являются иксодовые клещи Ixodes persulcatus. Выделяют алиментарный способ заражения при употреблении в пищу сырого козьего или коровьего молока. При алиментарном заражении возникают обычно семейно-групповые заболевания.
Инкубационный период продолжается 7-14 дней. Болезнь начинается остро, с озноба, повышения температуры тела до 38-40 градусов, общего недомогания, резкой головной боли, особенно в лобно- височных областях, тошноты, рвоты. Лицо, шея и грудь, слизистая оболочка зева гиперемированы. Отмечается инъекция склер и конъюнктивит.
Заражение человека происходит пищевым путем или контактным путем. Бруцеллезом болеют люди всех возрастных групп, но чаще лица рабочего возраста – от 18 до 60 лет.
Инкубационный период в среднем продолжается около 3 недель. Характерно быстрое развитие болезни. Бруцеллез начинается с озноба, повышения температуры до 39-40 градусов, слабости, головной боли, лихорадки. Поражается опорно-двигательный аппарат, нервная, сердечно- сосудистая, эндокринная и другие системы организма. При остром бруцеллезе могут возникать иногда менингиты, менингоэнцефалиты, энцефалиты, поражения симпатических нервных узлов, почек.
Иерсиниоз – острое инфекционное заболевание, характеризующееся лихорадкой, разнообразием клинических проявлений гастроэнтеритом или энтероколитом, поражением мезентериальных лимфатических узлов, токсико- аллергическими симптомами. Основным резервуаром возбудителя в природе являются мелкие грызуны, которые выделяют иерсинии во внешнюю среду и инфицируют предметы, пищевые продукты, воду, а также заражают других животных, в том числе и домашних. Как правило, заражение кишечным иерсиниозом происходит при употреблении в пищу инфицированных продуктов питания. Инфицирование готовых продуктов на предприятиях общественного питания может произойти и через кухонный инвентарь, посуду. Основной путь заражения человека – алиментарный. Факторами передачи инфекции являются недостаточно термически обработанные свиное мясо и изделия, изготовленные из него, а также молоко, овощи, корнеплоды, вода. Заболевания возникают во всех возрастных группах, но чаще у детей 1-3 лет. Сезонный подъем иерсиниоза отмечается в холодное время года – осенью и зимой.
Инкубационный период продолжается 1-2 дня. Клинически проявляется остро с озноба, быстрого повышения температуры тела до 38-39 градусов и выше, приступообразных болей в животе, головной боли, болей в мышцах и суставах, общей слабости.
Передача возбудителя происходит контактным, водным и пищевым путями. Пищевые вспышки брюшного тифа возникают главным образом при употреблении инфицированных молока и молочных продуктов, так как на них возбудители не только сохраняются, но могут и размножаться, особенно в жаркое время года при хранении без охлаждения.
Инкубационный период наиболее часто продолжается 10-14 дней. Брюшной тиф является заболеванием с преимущественно постепенным началом болезни и довольно медленным развертыванием клинической симптоматики, которая достигает своей максимальной выраженности на 8-9 день. Заболевание начинается с общего недомогания, упорной головной боли, томительной бессонницы, нарастания температуры, потери аппетита. Наблюдается лихорадка, изменения со стороны нервной системы, изменения со стороны кожи, изменения со стороны сердечно- сосудистой системы, изменения со стороны крови.
Паратиф А и В – типичные кишечные инфекции.
Для паратифов А и В характерен фекально- оральный механизм передачи инфекции факторами передачи инфекции являются вода, пищевые продукты, предметы обихода, зараженные больными или бактерионосителями. Пищевой путь распространения паратифов, особенно паратифа В, связан в первую очередь с употреблением инфицированных молока и молочных продуктов, а также продуктов, не подвергающихся термической обработке после приготовления. Наблюдается повышенная заболеваемость паратифами в летне- осенний период.
Для паратифов характерно острое начало болезни с повышением температуры до высоких цифр, появление головной боли, слабости, озноба, адинамии, экзантемы, иногда герпеса, увеличения печени и селезенки. У части больных появляются насморк, кашель, конъюнктивит.
Роспотребнадзор предупреждает, перед употреблением сырого молока его необходимо прокипятить!
Если Вы не нашли необходимую информацию, попробуйте
зайти на наш старый сайт
Разработка и продвижение сайта – FMF
Почтовый адрес:
Адрес: 350000, г. Краснодар, ул. Рашпилевская, д. 100
Канцелярия +7 (861) 255-11-54
прием посетителей пн., вт., ср., чт. с 10.00 до 16.00
ПТ. и предпраздничные дни с 10.00 до 13.00
перерыв с 13.00 до 13.48
Кондиломы
Кондиломы доставляют неудобства и сильно пугают и мужчин, и женщин, т.к. многим кажется, что это онкологическое образование. Разобраться с истинной природой этих образований и назначить верное лечение вам помогут квалифицированные специалисты ЦМ «Глобал клиник».
Записаться на прием
Общая информация
Кондиломы – опухолевое доброкачественное образование, которое «располагается» на эпидермисе или слизистых тканях и выглядит как бородавки и сосочки.
Одиночные экземпляры (около 7 мм) или целые «колониальные образования» (до нескольких десятков мм) из кондилом поселяются на теле женщин и мужчин и часто внешне напоминают цветную капусту.
Цвет этих субстанций – от телесного до коричневого. Кондиломы носят вирусный характер, поэтому такие проблемы могут возникать и даже у детей (при родах от зараженной матери). Пока образование не добралось до эпидермиса, человек не представляет угрозы для окружающих, риск заражения увеличивается, если выросты располагаются в эпидермальном слое.
Кондиломы принято разделять на два типа:
В первом случае кондиломы у женщин и мужчин выглядят как подобие гриба со шляпкой и широкой ножкой и чаще всего являются следствием сифилиса вторичной стадии.
Кондиломы остроконечного типа передаются при сексуальных связях, к их появлению причастен вирус папилломы человека (ВПЧ), который активизируется при определенных условиях. Основное место локализации остроконечных кондилом – половые органы и ротовая полость.
Кондиломы у женщин поселяются на наружной и внутренней части половых губ, в области влагалища, клитора и ануса. Бородавочные и сосочные наросты у мужчин выбирают головку полового члена и уздечку крайней плоти.
Причины появления
«Из-за чего появляются кондиломы?» — вопрос, волнующий пациентов с подобной проблемой.
Пути заражения кондиломами – половые незащищенные контакты. Причем, это бывают традиционные интимные связи, а также оральные, анальные и гомосексуальные отношения.
Дети получают заболевание от больных женщин во время движения по родовым каналам.
Не стоит халатно относиться и к бытовым способам заражения. Не нужно рисковать и пользоваться личными вещами других людей, особенно банными принадлежностями (мочалкой, полотенцем, сланцами и т.п.)
Кондиломы активизируются под воздействием некоторых факторов:
Появление остроконечных кондилом часто связывают с ВПЧ. Папилломовирусная инфекция представляет большую опасность для развития онкологических заболеваний. Кондиломы такой этиологии являются объектом изучения и лечения врачами разной специализации: у женщин – гинекологами, у мужчин – урологами. Если расположение кондилом приходится на область ануса, то ведет пациентов проктолог.
Об остроконечных кондиломах следует консультироваться обязательно, ведь развитие болезни может протекать самым разным образом – от самоизлечения до перерождения кондилом в злокачественные образования.
У специалистов ЦМ «Глобал клиник» накоплен положительный опыт в решении таких проблем, поэтому обращение в клинику – обязательное условие для успешного лечения пациента.
Локализация
Кондиломы локализуются чаще всего в районе половых органов и промежностей. Привлекают эти образования места, где повышена влажность и присутствует трение.
Кроме этого кондиломы у женщин и мужчин поселяются в области подмышечных впадин, в ротовой полости, на лице, на слизистой гортани.
Прямая кишка, перианальная зона также могут стать местом обитания кондилом.
Симптоматика
Главное проявление наростов – их неприятный и отталкивающий вид. Но женщинам о кондиломах напомнят и другие неприятные моменты.
Время, прошедшее от первого контакта-заражения до того момента, когда кондиломы станут явно видны, может быть абсолютно разным. Иногда для появления кондилом достаточно недели или месяца, в других ситуациях могут пройти годы. Инкубационный период зависит от общего состояния здоровья женщины или мужчины, их иммунитета, образа жизни и др.
Кондиломы у женщин и у представителей мужского пола вызывают зуд, жжение в генитальной и около анусной области. Это происходит в период прорастания кондилом, в дальнейшем такие симптомы могут исчезнуть.
Увеличение количества беловатых выделений, иногда с примесью крови и неприятным амбре провоцируют кондиломы у женщин, которые локализуются на влагалищной слизистой или шейке матки.
При обосновании кондилом в анусе прохождение каловых масс может их травмировать и вызывать сукровицу.
Патогенез остроконечных кондилом
ВПЧ находится в клеточных структурах кожи и слизистых оболочек, поэтому может передаваться от мужчин к женщинам, от взрослых к детям.
Длительный скрытый период инфекции затрудняет раннюю диагностику заболевания. Кондиломы не сразу видны невооруженным взглядом. Для активации ВПЧ необходимо большое количество этих возбудителей, только тогда папилломовирус «выходит» наружу, представленный остроконечными кондиломами. Увеличение ВПЧ может возникать из-за снижения иммунитета женщин или мужчин.
К остроконечным кондиломам приводит процесс атипичного размножения папилломы вируса человека, под его воздействием эпителиальные клетки растут и развиваются с патологией. Кожные покровы и слизистые ткани видоизменяются и так появляются кондиломы.
Наросты в виде бородавочек и сосочков бывают единичными или массовыми, переходя в целые «конгломераты» кондилом.
Диагностика
Инфекцию папилломы вируса человека (остроконечных кондилом) диагностируют по-разному, начиная с визуального осмотра женщин и мужчин до проведения самых современных обследований.
ЦМ «Глобал клиник» имеет в своем арсенале новейшие методики для определения природы кондилом.
Диагностические способы, применяемые врачами:
Всех женщин, и мужчин, пораженных остроконечными кондиломами, обязательно проверяют на инфекционные заболевания половой сферы (сифилис, ВИЧ и др.)
Лечение
Кондиломы и ВПЧ требуют систематизированного подхода к лечению.
Медикаментозное
Для борьбы с кондиломами женщин и мужчин врачи действуют в трех направлениях:
Циклоферон, инозиплекс действуют против активации ВПЧ и его размножения. Инферон, аллокин-альфа купируют вирусы и помогают восстановить иммунную систему. Для улучшения общего состояния здоровья женщин и мужчин назначают иммунал, амиксин, полудан и др. Комплекс витаминов и минералов – также обязательный компонент лечения при кондиломах.
Местное
Кондиломы успешно лечат, используя мази и спреи противовирусного действия (эпиген-интим, кондилен и пр.) О кондиломах женщинам и мужчинам не придется вспоминать, если лечиться инквимодом, подофиллотоксином. Для беременных можно взять на вооружение трихлоруксусную и азотную кислоты.
Бороться женщинам с кондиломами нужно поэтапно: сначала удалить, а потом или параллельно — действовать на понижение количества вирусов.
Часто (у каждой третьей женщины) кондиломы вступают в стадию рецидива (особенно при несоблюдении профилактических мер и игнорировании рекомендаций лечащего врача).
Удаление
Методы удаления кондилом в современной медицине разнообразны:
Осложнения и прогнозы
Прогрессирующие кондиломы могут вызвать различные осложнения:
Современные методики лечения приводят к хорошим результатам, но не исключают и рецидивы заболевания. Кондиломы возникают повторно, если пациент ослаблен, и защитные функции его организма истощены.
Профилактика инфекции ВПЧ
Кондиломы необходимо предотвратить профилактическими мерами:
Регулярное посещение врача — хорошее профилактическое действие. Применение противовирусных мазей, а также вакцинация против ВПЧ – профилактика, которая сделает жизнь людей полноценной.
Беременность и кондиломы
Кондиломы – тревожный сигнал для беременных. ВПЧ в организме будущей матери не оказывает вредного действия на плод, но такая дама должна все время находиться под контролем лечащего врача.
К удалению наростов можно прибегнуть только на 28-й неделе беременности, не раньше.
Если образования обосновались на половых органах, то велика вероятность приобретения ВПЧ младенцем при прохождении через родовые пути. Если инфекцию не лечить, то у беременных увеличиваются неприятные моменты, связанные с молочницей.
Лучший вариант – тщательное обследование до наступления беременности на ВПЧ и при его обнаружении обязательное и полное лечение.
Гидраденит
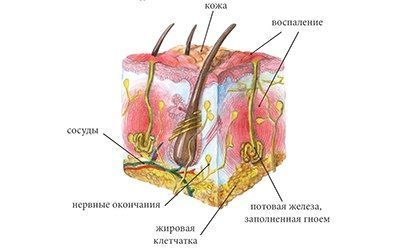
Гидраденит – это воспаление апокриновых потовых желез, расположенных в подмышечной области, по окружности сосков, в паху, на мошонке и больших половых губах у женщин, в околопупочной области, вокруг заднего прохода. Крайне редко встречается гидраденит волосистой части головы. Апокриновые железы имеют особое строение – верхушечные их клетки постоянно разрушаются и смешиваются с потом. В выделяемом секрете этих желез много холестерина и жира, густота его повышена, в запах своеобразный, индивидуальный. Чаще всего гидраденит развивается в подмышечной области, где потовые железы большого размера, ходы их извилистые. Заболевание относится к пиодермии или гнойным поражениям кожи.
У кого гидраденит бывает чаще всего?
У женщин среднего возраста чаще развивается подмышечный гидраденит, как следствие травмы во время эпиляции или бритья. У мужчин страдает паховая зона. В целом заболевание развивается у людей возрастом от 15 до 55 лет, поскольку апокриновые железы активно функционируют именно в детородном периоде. Нередко развитию воспаления способствуют нарушения правил личной гигиены. Заболевание может принимать рецидивирующую форму.
В группе риска люди с темной кожей, поскольку протоки желез у них широкие и короткие, бактериям легко по ним проникнуть внутрь.
Причины гидраденита
Возбудителем гидраденита чаще всего являются стрептококк и стафилококк, но может быть кишечная палочка и другие микробы.
Наиболее частые причины гидраденита и провоцирующие факторы:
Как проявляется гидраденит?
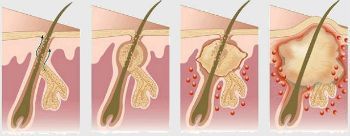
Симптомы гидраденита типичны, их трудно спутать с другими заболеваниями. Первоначальное проявление – упорный зуд, далее возникают мелкие подкожные узелки, которые с каждым днем увеличиваются. Процесс сопровождается болью, дискомфортом и даже ограничением движений. Узелки постепенно увеличиваются, начинают выступать над уровнем кожи. Окружающие ткани отекают, приобретают багрово-синюшный оттенок. Далее следует размягчение нескольких узелков, открываются отверстия, выделяющие гной, иногда с примесью крови.
Народное название («сучье вымя») болезнь получила из-за характерного внешнего вида пораженного участка: отечной покрасневшей окружности с выделениями белого цвета.
Общее состояние страдает мало, лихорадки обычно не бывает. Ощущается дискомфорт и незначительное недомогание. Присоединение симптомов общей интоксикации говорит либо о распространении инфекции, либо о развитии осложнений.
Вскрытие гнойника улучшает общее состояние, боль стихает, подвижность увеличивается. Если нет осложнений, то гнойники полностью опорожняются и заживают с образованием втянутого рубца. Весь цикл развития болезни при своевременной помощи составляет 2 недели.
Иногда течение болезни становится хроническим, когда воспаляются расположенные рядом потовые протоки. В этом случае на пораженной области чередуются старые рубцы от заживших язв и свежие участки нагноений. Образуется болезненный инфильтрат, кожа над которым бугристая и воспаленная. Такое состояние может длиться месяц и дольше. В этом случае может понадобиться стационарное лечение.
Осложнения гидраденита
У ослабленных людей или у оставленных без медицинской помощи может развиться абсцесс или флегмона, крайне редко – сепсис. Нередко провоцирующим фактором развития осложнений становится ВИЧ/СПИД.
Наиболее вероятная причина развития осложнений – отсутствие ухода за кожей, окружающей воспаленную железу. На грязной, мацерированной или мокнущей коже инфекция распространяется очень быстро, захватывая все новые участки. Для формирования абсцесса достаточно, чтобы воспалились несколько рядом расположенных желез. При этом гнойники сливаются, расплавляя соседние ткани, разрушая подкожную клетчатку, иногда достигая мышц.
Флегмона – следующая стадия развития гнойника. Это разлитое воспаление, которое наиболее бурно развивается в подкожной клетчатке. Флегмона может развиться как вблизи места первичного воспаления, так и на отдаленном участке.
Абсцесс и флегмона сопровождаются признаками общей интоксикации, резко утяжеляющими состояние пациента.
Сепсис возникает при попадании патогенных микробов в общий кровоток. При этом гнойники могут образовываться в любом органе, это крайне опасное состояние.
Особенности диагностики
Характерная клиника, как правило, не оставляет сомнений. При гидрадените нет некротического стержня, как у фурункула. При сомнениях относительно возбудителя (туберкулез, лимфогранулематоз) выполняют бактериальный посев отделяемого, устанавливая чувствительность к антибиотикам. В общем анализе крови может быть воспалительный сдвиг (лейкоцитоз, увеличение СОЭ). При хроническом и рецидивирующем течении определяют иммунный статус.
Консервативное лечение
Наиболее успешно лечение гидраденита на ранних стадиях, когда воспаление только начинается или затронуты 1-2 железы. Пациент может обратиться за помощью к дерматологу.
Терапевтическая тактика зависит от многих факторов: места расположения гидраденита, возраста, пола, сопутствующих болезней, общего уровня здоровья.
При воспалении единичной железы или далеком расположении друг от друга, самое главное – тщательно ухаживать за окружающей кожей, многократно протирать ее любым спиртом (борным, салициловым, камфарным). Постоянное удаление выделений вкупе с дубящим действием спирта поможет предотвратить расползание инфекции. Волосы вокруг места воспаления нужно аккуратно выстричь.
Принимать ванны в разгар болезни не следует, купание способствует распространению инфекции. Место воспаления нужно закрыть плотной повязкой, закрепить ее пластырем и воспользоваться душем.
Чтобы окончательно выздороветь, нужно хотя бы 3 месяца соблюдать диету с ограничением сладостей, алкоголя, пряностей и приправ. Рекомендуется лечебное питание, укрепляющее защитные силы. Нужно есть много овощей и фруктов, богатых природными соединениями: капуста, яблоки, цитрусовые, морковь, шиповник, грецкие орехи. Полезны такие природные стимуляторы, как настойки элеутерококка и женьшеня, сок подорожника, отвар шиповника. Желательно дополнить питание аптечными поливитаминами.
Консервативное лечение назначает врач. Чаще всего это антибиотики – полусинтетические тетрациклины или других групп, которые подбираются по результатам бактериального обследования. В случае обнаружения стафилококков может применяться соответствующий гамма-глобулин или вакцина.
До тех пор, пока гнойники окончательно не сформировались, требуется обработка кожи различными антисептиками: крепким (96%) спиртом, бриллиантовым зеленым, настойкой йода. Если площадь воспаления обширная, ее обкалывают растворами антибиотиков с новокаином. Иногда требуются полуспиртовые повязки, которые меняют по мере высыхания. Мази использовать нельзя, они увеличивают площадь нагноения.
Хирургическое лечение гидраденита
Хирургическое вмешательство требуется тогда, если центр воспаления уже размягчился или произошло самопроизвольное вскрытие гнойника. При этом вскрывать и дренировать один гнойник не имеет смысла, потому что в толще тканей находится множество мелких формирующихся нагноений. Выполняют широкий разрез, дающий доступ ко всему воспалительному инфильтрату. Разрез должен доходить до границы здоровой ткани. Удаляют весь гной, а следом – всю жировую клетчатку в зоне воспаления. Устанавливают дренажи, заживление всегда происходит вторичным натяжением.
При рецидивирующем или хроническом течении, когда воспаления повторяются многократно, требуется радикальная операция. Такое лечение проходит в два этапа.
Вначале область хронического воспаления раскрывают широким разрезом и убирают всю пораженную подкожную клетчатку. Операционную рану залечивают открытым способом, используют необходимые антибиотики.
Когда рана очистится, и в ней появятся здоровые грануляции, производят полное удаление больной кожи и подкожной клетчатки. Образовавшийся дефект закрывают собственным кожным лоскутом пациента, полученным с другого участка. Сохраняют кровоснабжение пересаживаемого лоскута, что значительно ускоряет заживление. Такой прием носит название аутодермопластики.
Разбивка операции на два этапа нужна для того, чтобы добиться полного оздоровления тканей. Если выполнять такую операцию за один этап, кожный лоскут не приживется из-за нагноения, образуется грубый рубец.
Дополнительные методы лечения
В некоторых случаях используется рентгенотерапия, при которой потовые железы разрушаются. Для лечения затяжных и рецидивирующих форм может использоваться ультразвуковая терапия, электрофорез и другие физиотерапевтические методы. Все определяет конкретная клиническая ситуация.
Врачи ЦЭЛТ используют все возможные методы для того, чтобы полностью избавить человека от страданий. От пациента требуется только своевременное обращение к врачу-дерматологу или хирургу.
Исследование Псевдооспа молочных коров. Дифференциальный диагноз
Источниками заражения служат больные и переболевшие животные, а также коровы в инкубационном периоде болезни. Также вирус переносится человеком при доении.
Инкубационный период продолжается от 48 часов до 6 дней. На коже вымени и сосков вначале появляются красные точки, затем — узелки. Они покрыты плотно прилегающим струпом светло-коричневого или коричневато-красного цвета. При образовании единичных узелков они достигают больших размеров.
При множественных поражениях узелки нередко сливаются между собой, образуя обширные участки, покрытые корками. Во время доения коров корки отпадают, и кожа поверхности сосков становится сморщенной, а на этих участках появляются трещины и эрозии. Сами по себе узелки особого беспокойства коровам не причиняют. Инфекционный процесс на вымени протекает медленно, иногда возникает мастит.
Болезнь легко передаётся человеку при контакте с выменем ( доение, гигиена) человеку, инфекция обычно приводит к развитию узелков на руках.
Этиология
Возбудителем заболевания является вирус
Семейство: Poxviridae
Род: Para poxvirus
Вид: Pseudo poxvirus
Симптомы
Выделяют несколько форм заболевания:
Острая форма: через 48 часов после вирусной инвазии появляются очаги поражения, что приводит к образованию струпа, заметно приподнятого за счет развития под ним грануляционной ткани, через 7-10 дней струп отпадает, оставляя кольцо мелких струпьев, окружающих грануляционную ткань. Это поражение может сохраняться в течение нескольких месяцев на сосках и вымени.
Хроническая форма: Инкубационный период более растянут до 6 дней, на вымени образовываются более темные и грубые струпья над сосками, безболезненные повреждения могут сохраняться в течение длительного времени.
Диагностика
Для постановки диагноза кроме учета клинических признаков, необходим соскоб свежих поражений или струпьев; идентификация под микроскопом или методом флуоресцентных антител.
Следует проводить дифферециальный диагноз с острыми инфекциями, которые имеют схожую клинику:
1. Ящур КРС
При этом антропозоонозном особо опасном заболевании формируются афты на различных поверхностях тела (слизистые оболочки, венчик копыт, в том числе и вымя коров). Афты на начальной стадии болезни имеют размер с просяное зерно, в дальнейшем они склонны к увеличению и могут сливаться между собой образуя большие афтозные очаги размером с грецкий орех. Начинают появляться вторичные афты во рту, в носу, на вымени, на венчике и в межкопытной щели. По мере развития заболевания афты лопаются, из них выделяется жидкость. Вскрытые очаги преобразуются в язвы. У лактирующих коров на коже вымени, сосках наблюдаются афты разнообразной величины. После вскрытия афт на их месте остаются эрозии. Возникший воспалительный процесс имеет тенденцию распространяться на верхушку соска и на слизистую оболочку соскового канала. Данные воспалительные процессы в вымени приводят к нарушению функции пораженной четверти вымени, что проявляется изменением состава молока, молоко становится слизистым, приобретает кислую реакцию и становится горьковатым на вкус. В результате закупорки соскового канала фиброзными, казеиновыми пробками и струпьями, приводящими к затруднению выхода молока, у коров развивается мастит. У лактирующих коров молочная продуктивность снижается на 50-75%. Кроме того у животного наблюдается обильное слюноотделение, в углах рта собирается пенистая масса, корова как бы причмокивает из-за болезненных ощущений и скапливающейся слизи, чего не отмечается при псевдооспе вымени.
2. Оспа КРС
При псевдооспе болезнь отличается доброкачественным лёгким течением в отличие от истинной оспы, отсутствием стадийности в ходе патологического процесса и заживлением язвочек без образования рубца. При оспе у коров на коже вымени и сосков, иногда на коже головы, шеи и спины, бедер, а у быков на коже мошонки появляются розеолы. Через 2-3 дня розеолы превращаются в папулы и везикулы с последующим преобразованием в круглые или продолговатые пустулы с красноватым ободком и углублением в середине. Эти поражения чаще всего обнаруживаются на сосках вымени. При истинной (гену-инной) оспе некротизируются более глубоко расположенные ткани, что приводит к кровоизлиянию и образованию сравнительно плоских пустул синевато-черного цвета. Через 10-12 дней после начала заболевания на месте пустул образуются коричневого цвета струпья.
Когда животное переносит заболевание псевдооспой, у него образуется стойкий иммунитет.
Профилактика
1. Карантинирование поступающих в хозяйство коров.
2. Соблюдение ветеринарно-санитарных правил доения.
3. Дезинфекция рук доярок, доильных стаканов, обработка вымени слабо розовым раствором KMnO4
4. Недопущение травматизации вымени, в том числе при доении.
5. Доение коров больных псевдооспой в последнюю очередь
6. Изоляция и лечение больных животных.
Лечение
1. Удаление отделяющихся струпьев с последующим их сжиганием.
2. Нанесение на вымя смягчающих нейтральных кремов и мазей.
3. Обработка поражённых сосков, погружением в раствор йодоформа.
4. Применение методик криотерапии, обработка подофиллином, кантаридином, йодом, третиноином.
5. При везикулярных или влажных поражениях могут применяться вяжущие препараты (каламин, оксид цинка, люголь).
Автор: Amit Kumar Singh / M.Sc. LPM Scholar, ICAR-NDRI, Karnal, 132001, India.
Адаптация: Эксперт Молоко
Редактор. Ветеринарный консультант: А. В. Быстрова
Источник: https://en.engormix.com/dairy-cattle/articles/teat-pox-dairy-cow-t42921.htm
Также рекомендуем:
© Информационное агентство «Milknews» (2015-2019). Свидетельство о регистрации СМИ от 5 марта 2015г. ИА № ФC 77-60961, выдано Федеральной службой по надзору в сфере связи, информационных технологий и массовых коммуникаций (Роскомнадзор).
107078, г. Москва, Докучаев пер., дом 6, стр. 2
Тел. +7 (495) 114-51-29
E-mail:info@milknews.ru
Все права на любые материалы, опубликованные на сайте, защищены в соответствии с российским и международным законодательством об интеллектуальной собственности. Правообладатель допускает частичное цитирование информации и информационных материалов, в объеме, не превышающем 30%, с обязательным указанием имени автора (при наличии), наименования правообладателя (ИА «Milknews») и гиперссылки на источник заимствования. Без письменного разрешения правообладателя не допускается копирование и последующее распространение размещенных на сайте материалов в полном объеме.