боль отдает в левую ногу у женщин чем лечить
Боль, отдающая в ногу
Содержание
Боль, отдающая в ногу, может быть связана как с классическими проблемами вроде чрезмерных физических нагрузок или длительных нахождений в одном положении, так и с более серьезными – защемлением нервов, нарушением кровообращения, заболеваниями внутренних органов. Понять истинную причину боли сложно так же потому, что ее характер и локализация не однозначны – боль может быть больше выражена как в ноге, так и в пояснице, быть то слабой, то нарастать, быть ноющей, простреливающей или острой.
Обращение к квалифицированному врачу – первое дело после появления любых неприятных болезненных ощущений в ноге. Самостоятельно определить причину боли невозможно, а значит, недопустимо и самому подбирать методы избавления от нее. Главная задача – вылечить первопричину, вызывающую боль, отдающая в ногу. Ее может решить только специалист, поставив правильный диагноз на основе профессиональных методов диагностики.
Возможные причины боли, отдающей в ногу
Чаще всего основанием для иррадиирующей боли в ноге являются ортопедические болезни или неврологические расстройства. К первой группе относятся:
Смежные симптомы
Боли могут затрагивать как одну нижнюю конечность, так и обе. Часто человек ощущает следующие сопутствующие этой боли симптомы:
К какому врачу обратиться при боли, отдающей в ногу?
Из вышесказанного очевидно, что источник боли, отдающей в ногу, может быть очень смазанным. Поэтому мы рекомендуем посетить вам специалистов узкого профиля: невролога, вертебролога, ортопеда, ревматолога, хирурга, уролога.
Что может включать в себя лечение?
Терапия болезненного синдрома в нижних конечностях может включать в себя:
Комплексный подход к диагностике боли в медицинском центре «Шифа»
Все исследования проводятся на высокоточном оборудовании от передовых медицинских брендов. Грамотная диагностика – залог того, что истинная причина боли, отдающей в ногу, будет найдена. По итогам проверки состояния организма врач установит диагноз и назначит соответствующее лечение.
Если вас беспокоит боль в ногах и любые ограничения подвижности тела, записывайтесь к нам на прием, не ожидая обострения состояния. Чем скорее вы приступите к лечению основного заболевания, тем меньше вероятность рецидивов и развития осложнений.
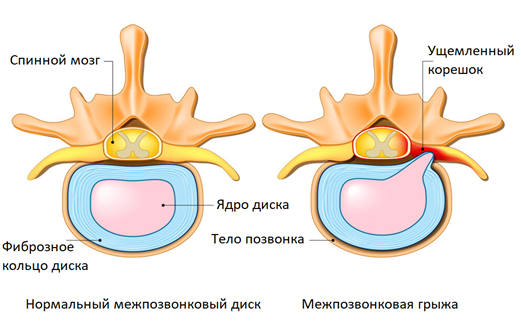
При заболеваниях пояснично-крестцового отдела часто боль в спине отдает в ногу (ягодицы, бедро, голень, тыл стопы). Как правило, боли сильнее с одной стороны. Причина — в анатомических особенностях строения позвоночника. Смежные позвонки, соединяясь друг с другом межпозвонковыми дисками и суставами, образуют небольшой зазор на боковой поверхности позвоночника, который называется межпозвоночное отверстие. Через него проходят спинномозговые нервы, небольшая артерия и вена, кровоснабжающая корешки спинного мозга.
Основные причины боли в спине и ногах
Спинномозговые нервы образуют нервные стволы. Самым крупный из них — парный седалищный нерв, который уходит через ягодичную область в нижние конечности. При остеохондрозе, грыже или протрузии межпозвонкового диска, спондилезе и других болезнях возможно ущемление корешков спинного мозга, образующих седалищный нерв. В результате происходит отек, воспаление, нарушение кровообращения и недостаток кислорода в ущемленных спинномозговых нервах, из-за чего возникает резкая и сильная боль в спине и ногах по ходу седалищного нерва.
Шпидонов Геннадий Станиславович
Ростовский государственный медицинский университет (неврология)
Корешковые синдромы
Описанные явления в медицине называют корешковым синдромом (радикулопатия) — это комплекс неврологических симптомов, возникающий при ущемлении или раздражении спинномозговых нервов. Боль в спине и конечностях часто встречается при межпозвонковой грыже, протрузиях, при других заболеваниях позвоночника.
При корешковом синдроме боли сопровождаются различными неврологическими симптомами. Помимо боли возможны нарушения чувствительности — пациенты жалуются на онемение, покалывание, жжение на коже. Снижена болевая чувствительность. Кожа холодная даже в самый жаркий день. При запущенном корешковом синдроме может наблюдаться атрофия и слабость мышц нижних конечностей. Но самым ярким симптомом остается боль по ходу нервов, интенсивность которой варьирует от легкой ноющей до невыносимой.
Рассмотрим варианты корешковых синдромов и причины их возникновения по отдельности.
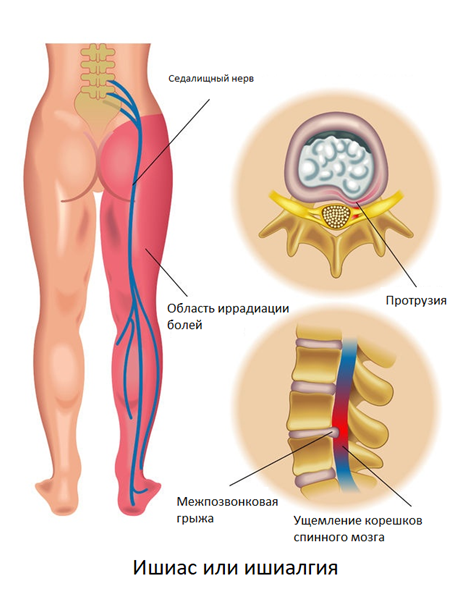
Ишиас (ишиалгия)
Ишиасом называют хронические боли в нижних конечностях, чаще всего возникающие при протрузии/грыже 5 поясничного/1-2 крестцового позвонка. Характер боли в острый период описывается пациентами как жгучая, стреляющая, сверлящая, тянущая. Боль распространяется по ходу седалищного нерва, через ягодицу, наружную поверхность бедра и голени, до тыла стопы. Усиление болей провоцируется поворотами, наклонами туловища, поднятием тяжести, вынужденной необходимостью длительно находится в положении стоя, холодной погодой. При ишиалгии боли в самом позвоночнике могут отсутствовать.
Интенсивность болей зависит от расположения межпозвонковой грыжи, в меньшей степени от ее размеров. Характерный признак — боли возникают с одной стороны, реже — с двух сторон.
Прострел болей в пояснице (люмбаго, люмбалгия)
Люмбаго — острая внезапно появившаяся боль в нижней части спины. Чаще всего причиной люмбалгии становится остеохондроз или протрузия/грыжа межпозвонкового диска. В отличие от ишиаса боли локализуются в одной точке, в проекции пораженного сегмента позвоночника. Провоцирующим фактором служит поднятие тяжести, физические нагрузки, сквозняк, продувающий поясницу, особенно после тяжелой работы.
Характерный симптом — вынужденное положение, попытки разогнуть поясницу приводят к усилению боли. Причина в резком спазме мышц спины, возникающем в ответ на сильную боль. Длительность приступа болей при люмбалгиях может варьировать от нескольких минут до дней и даже недель. Покой и жесткая постель могут облегчать боль у некоторых пациентов.
Люмбализация и сакрализация
Люмбализация и сакрализация — аномалии развития позвонков в пояснично-крестцовом отделе позвоночника. При люмбализации первый и/или второй позвонок крестцового отдела в процессе развития принимает форму, характерную для поясничных позвонков, с сохранением подвижности (в норме позвонки крестцового отдела позвоночника к 18 годам полностью срастаются, образуя крестцовую кость или крестец). При сакрализации 5 и/или 4 поясничные позвонки в процессе развития принимают особенности позвонков крестцового отдела позвоночника и срастаются с ним в одно целое.
И та, и другая аномалия приводят к нарушению биомеханики позвоночника, неправильному распределению нагрузок. Нередко сакрализация и люмбализация сопровождаются другими аномалиями (расщепление дужек позвонков, уплощение тел позвонков). Все это приводит к развитию остеохондроза позвоночника, провоцирует образование грыж и протрузий, которые в свою очередь становятся причиной люмбаго и ишиаса.
Болит крестец и отдает в ногу: причины, симптомы, лечение
Как точно определить, где болит
Боли в крестце, при которых отдает в левую или правую ногу, многие люди путают с болью, возникающей в поясничном отделе. Чтобы подтвердить, что источником боли является именно крестец, можно провести небольшой тест. Следует надавить пальцами или кулаком на остистые отростки крестца. Если при такой пальпации болевой синдром усиливается, значит крестец не в порядке. Еще одним маркером патологии крестца является невозможность лежать на спине, тем более на твердой поверхности.
Причины возникновения болей в крестце
Если у человека болит крестцовый отдел позвоночника и при этом появляются боли в ноге, в первую очередь важно определить истинную причину проблемы. Их может быть несколько.
Травма
Одной из самых распространенных причин сильной тянущей или ноющей боли в крестце, отдающей в ногу, является механическая травма основания позвоночника. ДТП, неудачно выполненное спортивное упражнение, падение в гололед – вот несколько случаев, когда человек получает серьезную травму крестца. Травмы могут быть различной сложности – перелом, ушиб, трещина. Пациенту следует незамедлительно обратиться к врачу в травмпункт для скорейшей диагностики сложности перелома, которая поможет определиться с дальнейшими действиями.
Наличие остеохондроза
Не менее распространенная причина, при которой болит в области крестца и отдает в одну или обе ноги, является такое заболевание как остеохондроз. Данную патологию можно охарактеризовать как нарушение костной ткани позвонков, а также межпозвоночных дисков, которое приводит к тому, что меняется их структура и эластичность. В течение всей жизни на позвоночник человека действуют большие нагрузки, в связи с чем его хрящевые структуры со временем изнашиваются, истончаются, обезвоживаются. Уменьшаются промежутки между позвонками, на них могут появляться наросты, кости становятся более хрупкими. Боль в крестце не единственный яркий признак остеохондроза. Как правило, её рассматривают в комплексе с другими симптомами:
Тромбофлебит тазовых и подвздошных вен
Когда у человека болит крестцовый отдел позвоночника, боли в ноге имеют сильную интенсивность, но при этом нет травм и общее состояние позвоночника удовлетворительное (то есть остеохондроз исключен), в качестве основной причины возникновения боли врачи могут рассматривать воспаление. В частности, речь идет о тромбофлебите тазовых и подвздошных вен. Данное заболевание представляет собой воспалительное изменение венозной стенки, которое сопровождается образованием тромбов. Патология очень серьезная, поскольку при отсутствии должного лечения образовавшийся тромб может стать причиной смерти пациента, если оторвется и попадет в легочную артерию. В группе риска по данному заболеванию находятся беременные женщины, а также женщины после родов или после аборта.
Стафилококковая инфекция или туберкулез
Стафилококковая инфекция, туберкулез – заболевания, которые могут иметь такой дополнительный симптом как боль в крестце. Подобные патологии ведут к нарушению работы организма в целом, его кровеносной системы, опорно-двигательного аппарата и так далее. Боль в крестце при наличии в организме инфекции может иметь постоянный характер и не утихать даже после продолжительного отдыха. В таких случаях правильно будет в первую очередь сконцентрироваться на устранении первичной причины – инфекции. После ее устранения или частичного подавления боль в крестце, как правило, проходит сама собой.
Диагностирование крестцовых болей
Если боли в крестце, отдающие в ноги, стали появляться всё чаще и их интенсивность возрастает, следует обязательно показаться врачу. Для начала стоит обратиться к своему участковому терапевту либо терапевту частной клиники, который после первичных обследований и осмотра даст направление к ортопеду-травматологу, неврологу, урологу, гинекологу или другому специалисту. Диагностика болей в крестце проводится разносторонняя. Пациенту могут назначить рентген, чтобы оценить расположение костей малого таза и их целостность. Для более точной оценки структуры костной ткани может быть назначено КТ. Если же нужно оценить и структуру мягких тканей, информативным станет МРТ-исследование. Также, безусловно, у пациента берут анализ крови (общий, клинический и другие), особенно если речь идет о подозрении на воспалительные заболевания.
Лечение
Лечение зависит прежде всего от характера заболевания, провоцирующего боль в крестце. Если это перелом, основной упор делается на соединение костей и способствование их сращиванию. При воспалительных заболеваниях вен применяется противовоспалительная терапия. В качестве дополнительных препаратов врачи могут назначать обезболивающие, новокаиновые блокады (поскольку иногда боль в крестце доставляет большой дискомфорт, вызывает судороги и мешает нормальной жизнедеятельности и работе). Дополнить основное лечение может массаж, физиотерапевтические процедуры или иглоукалывание. Они помогают восстановить правильное расположение органов малого таза, снизить мышечное напряжение, восстановить кровоток и отток лимфы.
Общие рекомендации при боли в крестце
Если пациент испытывает боли в крестце, у него отдает в левую ногу при ходьбе или в состоянии покоя, врачи рекомендуют воздержаться от резких движений и сильных физических нагрузок. Чтобы добиться укрепления костной и мышечной тканей, нужно питаться правильно и полноценно, что обеспечит поступление в организм нужного количества минералов и витаминов. Также снизить боль в крестце призван помочь специальный полужесткий корсет. Он зафиксирует позвоночник в пояснично-крестцовом отделе, обеспечит ему покой, облегчит движение человека в целом. Прежде чем предпринимать какие-либо меры по устранению боли или ее облегчению, стоит обязательно проконсультироваться с врачом. Для этого вы можете обратиться в клинику «Энерго», где работают профессиональные врачи, установлено современное диагностическое оборудование и обеспечен высокий уровень сервиса для пациентов.
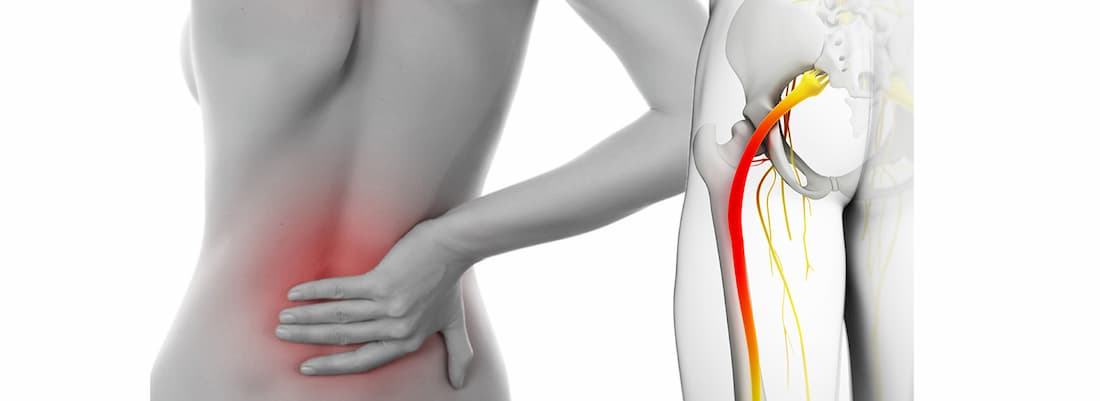
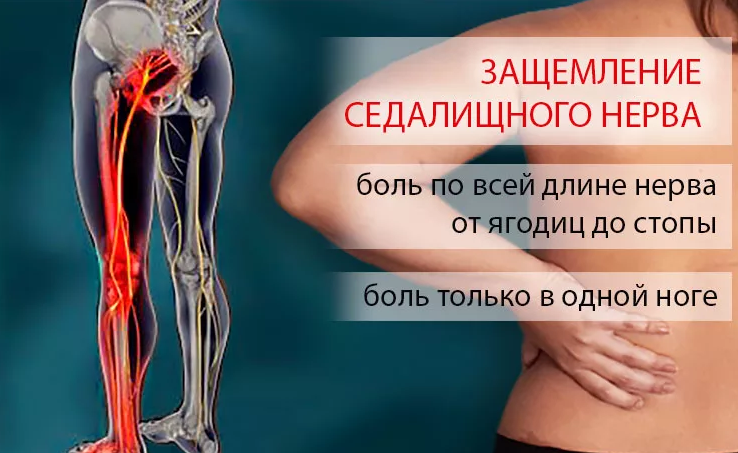
Защемление седалищного нерва
Защемление седалищного нерва – это специфический комплекс симптомов, связанных с его сдавлением на том или ином уровне. Заболевание сопровождается выраженным болевым синдромом, а в некоторых случаях легким нарушением функции тазовых органов.
Общая информация
Седалищный нерв является самым крупным в организме. Он образован ветвями спинномозговых корешков, выходящих из позвоночника на уровне 4-5 поясничного и 1-3 крестцовых позвонков. Нерв проходит через грушевидное отверстие в ягодичных мышцах и спускается по задней поверхности ягодицы и бедра до колена.
Чаще всего защемление происходит на уровне поясничного отдела позвоночника, особенно подверженному образованию грыж из-за высокой нагрузки при ходьбе и сидении. Чуть реже встречается сдавление в области грушевидного отверстия, развивающееся на фоне резкого мышечного спазма.
Причины
В список причин защемления седалищного нерва входит:
Риск развития защемления существенно повышается:
В зависимости от происхождения, выделяют два вида защемления седалищного нерва:
Симптомы
Основным признаком защемления седалищного нерва является боль. Она начинается в области ягодиц и распространяется по задней поверхности бедра вплоть до колена и голеностопного сустава. В зависимости от места и степени защемления, ощущения могут быть резкими и внезапными или ноющими, не стихающими в течение длительного времени.
Если защемление произошло в области позвоночного столба или тазобедренного сустава, боль носит ноющий характер и усиливается при ходьбе, сидении на корточках, сведении ног вместе.
При защемлении в грушевидном отверстии, человек отмечает:
Если вместе с нервом пережимается одна из крупных артерий, проходящих в этой области, у пациента появляется симптом перемежающейся хромоты. При длительной ходьбе возникает боль в ноге, сопровождающаяся онемением пальцев и бледностью кожи в этой области. Ощущения проходят самостоятельно на фоне отдыха. Нередко развивается легкая дисфункция тазовых органов, в частности, пауза перед началом мочеиспускания.
Симптоматика усиливается при ходьбе, а также в сидячем положении.
Диагностика
Диагностика защемления седалищного нерва требует всестороннего обследования пациента. Врачу нужно определить не только факт сдавления нервных волокон, но и уровень, на котором оно произошло. Для этого используется:
Если поражение седалищного нерва возникло на фоне заболеваний органов малого таза, потребуется дополнительная консультация уролога или гинеколога, а также соответствующее обследование (УЗИ, анализы, мазки и т.п.).
Диагноз окончательно подтверждается при выявлении во время осмотра специфических симптомов, характерных для поражения седалищного нерва:
Лечение
Лечение защемления седалищного нерва требует комплексного подхода. Врачи использует сочетание медикаментозной терапии, физиотерапевтических процедур, массажа, лечебной физкультуры и т.п.
Медикаментозное лечение
В зависимости от выраженности симптомов врачи назначают препараты из следующих групп:
Исключительно хороший эффект при защемлении седалищного нерва дают блокады. При этом лекарственное вещество (НПВС, анестетик или гормональный препарат) вводится непосредственно в область спазмированной мышцы, что способствует быстрому прекращению боли и наступлению облегчения.
Немедикаментозное лечение
Немедикаментозные методы лечения включают:
Дополнительно может быть назначено санаторно-курортное лечение в сочетании с грязелечением и другими бальнеологическими процедурами.
Хирургическое лечение при защемлении седалищного нерва используется редко. Показаниями являются различные объемные процессы в пораженной области (опухоли, абсцессы), а также запущенные формы остеохондроза, не поддающиеся терапии консервативными методами.
Осложнения
Важно помнить, что решение, как лечить защемление седалищного нерва в пояснице или в ягодичной области, принимает только врач. Самолечение может стать причиной еще более значительного ухудшения состояния, а также развития осложнений.
Наиболее вероятным последствием неправильного лечения является переход заболевания в хроническую форму. В этом случае человек вынужден годами жить с болевым синдромом различной интенсивности, что накладывает отпечаток на его физическое и психологическое состояние. При затяжной боли пациент может столкнуться:
Попытки самостоятельно провести блокаду могут стать причиной повреждения нервных волокон иглой шприца, а также развития абсцесса.
Профилактика
Чтобы не допустить защемления седалищного нерва, врачи рекомендуют:
При появлении дискомфорта и болей в пояснице или в любой другой области важно сразу же обратиться к врачу и пройти обследование. Остеохондроз и другие патологии намного лучше поддаются коррекции на ранней стадии развития.
Лечение в клинике «Энергия здоровья»
Если Вы столкнулись с защемлением седалищного нерва, врачи клиники «Энергия здоровья» придут Вам на помощь. Мы проведем комплексную диагностику в отделении неврологии для точного выявления причины патологии и предложим полноценное лечение. К Вашим услугам:
Если потребуется, мы организуем для Вас санаторно-курортное лечение, которое позволит предупредить новые приступы боли. Регулярное наблюдение наших специалистов даст возможность держать все хронические заболевания под контролем.
Преимущества клиники
Клиники «Энергия здоровья» предлагают каждому пациенту высококачественное и доступное медицинское обслуживание, включающее в себя:
Защемление седалищного нерва может стать причиной сильной боли, мешающей нормально передвигаться и обслуживать себя. Не пытайтесь лечить его в домашних условиях, обратитесь за помощью в «Энергию здоровья».
Боль отдает в левую ногу у женщин чем лечить
Добро пожаловать в клинику А.Н. Бакланова! Мы предлагаем надёжные и безопасные технологии в лечении позвоночника.
Новости
Сколиоз 4 степени – это дополнительные муки к ужасному основному диагнозу СМА
Лечение пациентки с диагнозом «спинальная мышечная атрофия Кугельберга-Веландера»
Элина Абдрашитова, 15 лет — спинально-мышечная амиотрофия Верднига-Гофмана
Контакты
Боль в пояснице отдаёт в ногу: как лечить?
Такая боль называется люмбоишиалгия и встречается у многих людей, старше 30 лет.
Причина — в современном образе жизни. В течение дня мы долгое время проводим в напряжении — сидя или стоя. Кто-то после работы нагружает себя дальше в спортзале или в бассейне, а кто-то идёт домой и вновь продолжает сидеть, но уже у телевизора. Наша спина не получает полноценного расслабления в течение дня и отвечает нам болью, которая часто отдаёт (иррадиирует) в ногу. Для определения причин боли пациент обращается к специалистам различного профиля.
Центр нейрохирургии доктора Бакланова А.Н. занимается диагностикой причин возникновения различных болей в спине и их успешным лечением. На все ваши вопросы мы ответим по телефону +7 (499) 746-99-50. Также вы можете задать вопрос, заполнив форму обращений, представленную ниже.
Симптомы люмбоишиалгии:
Боль в пояснице — тянущая, ноющая или жгучая
Усиливается при нагрузках, отдает в ногу – в тазобедренный, коленный, голеностопный сустав
Побледнение и истончение кожи на ноге
Больно ходить и наступать на ногу
У пациента возможны все симптомы сразу или по отдельности. Каждый из них может говорить не только о том, что у пациента люмбоишиалгия, но и о других нарушениях. В большинстве случаев перечисленные симптомы связаны с патологиями в позвоночнике, но причины могут быть различны.
Виды люмбоишиалгии:
мышечно-тоническая — характерны спазмы в пояснице, резко ограничивается подвижность, возможна видимая деформация позвоночника
вегетативно-сосудистая – жгучая боль, нога немеет (обычно стопа). Может наблюдаться охлаждение и бледность кожи, жар или озноб.
Нейродистрофическая – боль острая, усиливается по ночам. Возможно истончение кожи.
Сочетание всех форм люмбоишиалгии. Может беспокоить годами. Период ремиссии сменяется обострением. Возможно проявление ишиалгии, болью в области ягодиц или в бедре, с иррадиированием в стопу и голень.