высыпания на коже и температура у взрослых что может
Крапивница: причины, виды, симптомы, лечение
Крапивница – аллергическое заболевание, причины которого у детей и взрослых могут быть самыми разными. Основной симптом болезни – появление на коже высыпаний в виде волдырей, которые сильно зудят и напоминают ожог крапивой.
По данным статистики, 25% всего населения планеты хотя бы раз в жизни сталкивалось с этой патологией, в основном, это дети, женщины в возрасте до 40 лет. При постоянном контакте с аллергеном заболевание переходит в хроническое, а в половине всех случаев сопровождается отеком Квинке.
Причины развития крапивницы
Крапивница никогда не развивается сама по себе, для этого обязательно есть причина. В некоторых случаях выявить ее не составляет труда, но иногда сделать это оказывается затруднительно.
Чаще всего крапивница у детей проявляется после использования в лечении каких-то препаратов или употребления в пищу определенных продуктов питания. Самыми аллергенными для малышей считаются мед, орехи, рыба, пищевые добавки в продуктах, специи, колбасные изделия, полуфабрикаты. Поэтому их не рекомендуется давать детям до 3 лет.
Симптомы крапивницы
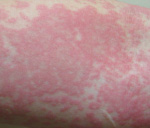
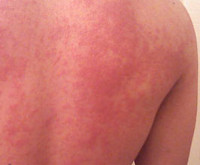
Основное проявление – появление на коже пятен красного или розового цвета, самой разной формы, и волдырей, размер которых может достигать нескольких сантиметров. Может появиться небольшой отек, который постепенно исчезает на протяжении суток, редко двух.
Если отечность затрагивает более глубокие слои кожи или слизистые, может получиться отек Квинке – опасное для жизни состояние, требующее немедленного медицинского вмешательства.
Сыпь при аллергической крапивнице всегда сопровождается нестерпимым зудом, а некоторые пациенты описывают его как невыносимое жжение. Яростное расчесывание таких участков может привести к инфицированию эпидермиса с дальнейшим осложнением в виде гнойничков и ран.
Острая крапивница диагностируется чаще всего. Волдыри и отечность кожи при этой форме появляются совершенно внезапно, порой на фоне прекрасного самочувствия человека. Чаще всего вызывается какими-то внешними причинами, продуктами питания. Бывает и после использования лекарств, особенно при самолечении. Симптомы проходят самостоятельно в срок от нескольких дней до нескольких недель.
Хроническая крапивница – состояние, при котором симптомы продолжают сохраняться на протяжении более чем 6 недель от момента первых высыпаний на коже. Для этого варианта характерно волнообразное течение, когда периоды полного отсутствия симптомов (выздоровление) резко сменяются обострениями с появлением новой порции пятен и волдырей. Это сопровождается невыносимым зудом и быстрым развитием отека Квинке. Появившиеся элементы сыпи могут сливаться друг с другом, охватывая все новые и новые участки кожи.
Иногда периоды полного благополучия без симптомов могут протекать длительно – до 10 лет.
Детская крапивница – это аллергическое заболевание кожи, которое чаще всего развивается на фоне уже имеющегося экссудативного диатеза и появляется из-за продуктов питания, введенных в качестве прикорма.
Замечено, что этот вид аллергии в основном развивается у малышей, которые находятся на искусственном вскармливании или питаются продуктами, не соответствующими их возрасту.
Осложнения крапивницы
Важно знать, как выглядит крапивница, и уметь правильно оказывать первую помощь. Это поможет предупредить развитие тяжелых осложнений, которые могут привести к летальному исходу.
Часто крапивница сопровождается отеком Квинке, который еще называют ангионевротическим. Особенно опасно его развитие в области гортани, так как он может сдавить трахею и нарушить дыхание.
Еще одно серьезное осложнение – анафилактический шок. Это опасная для жизни аллергическая реакция немедленного типа, которая возникает при повышенной чувствительности организма человека к тому или иному аллергену. Обычно развивается при повторном контакте с аллергеном и требует немедленной медицинской помощи.
Диагностика крапивницы
Перед началом лечения важно понять, на что именно у человека такая сильная аллергическая реакция. Только удалив из привычной жизни этот провоцирующий фактор, можно не бояться, что симптомы крапивницы появятся снова, а такое возможно даже после проведенной правильной терапии.
Первая помощь при крапивнице
Важно, чтобы в домашней аптечке всегда лежали препараты от аллергии, так как крапивница у взрослых, да и у ребенка тоже, может появиться в любой момент. Препараты от аллергии могут быть в форме капель или таблеток. Современные средства не вызывают сонливости и у них практически нет побочных эффектов.
Врачи рекомендуют иметь в домашней аптечке для устранения крапивницы и зуда капли Фенистил, которые можно использовать с детского возраста, таблетки Эриус, отличающиеся длительным антигистаминным эффектом после приема, Лоратадин, который помогает справиться с отеком Квинке, часто сопровождающим крапивницу.
Важно принять лекарство при первых же симптомах, не дожидаясь ухудшения общего состояния. Если через 20 минут от момента приема не произошло улучшений, следует вызвать «Скорую помощь».
Лечение крапивницы
Единственный способ избавиться от заболевания – не допускать контакта с аллергеном, который предварительно выявляется лабораторными тестами. Если же тестирование не выявило провоцирующий фактор, а крапивница имеет эпизодический характер, то прием антигистаминных препаратов быстро устранит симптомы.
Во время лечения рекомендуется соблюдать диету, которая при крапивнице поможет предотвратить повторное появление заболевания. В меню следует включать только гипоаллергенные продукты: нежирное отварное мясо, супы на вторичном мясном бульоне или вегетарианские. Из круп лучше выбирать рис, гречку, овсянку. Рекомендуются нежирный творог, натуральный йогурт, яблоки, компот из сухофруктов, за исключением изюма, цельнозерновой хлеб.
Из меню на время лечения следует исключить цитрусовые, орехи, рыбу и все морепродукты, шоколадные изделия, копчености, кофе, яйца, мед, покупную сдобу.
Лечение проводится врачом-дерматологом и аллергологом-иммунологом. Для местного нанесения эффективными будут мази от крапивницы, которые не только снимают зуд, но и устраняют отек, покраснение и чувство жжение на коже. Одним из самых эффективных считается гель Диметинден, который надо наносить тонким слоем на пораженный участок кожи до 4-х раз в сутки.
В виде таблеток назначается курс антигистаминных препаратов. Также врач может назначить от крапивницы препараты глюконата кальция или кальция хлорида. Они помогают уменьшить проявления аллергии, однако вводить их следует только под контролем врача в процедурном кабинете.
Если антигистаминные препараты не дают желаемого эффекта быстро, а также при тяжелых формах крапивницы, используются кортикостероиды, которые можно наносить на кожу или принимать в форме таблеток или инъекций.
За какое время можно вылечить крапивницу
В течение 4-6 недель острая крапивница проходит практически у всех пациентов с этим диагнозом. Однако иногда острая форма может перейти в хроническую, и тогда заболевание становится неизлечимым, с периодами обострения и полной ремиссии с отсутствием симптомов, которые чередуются между собой.
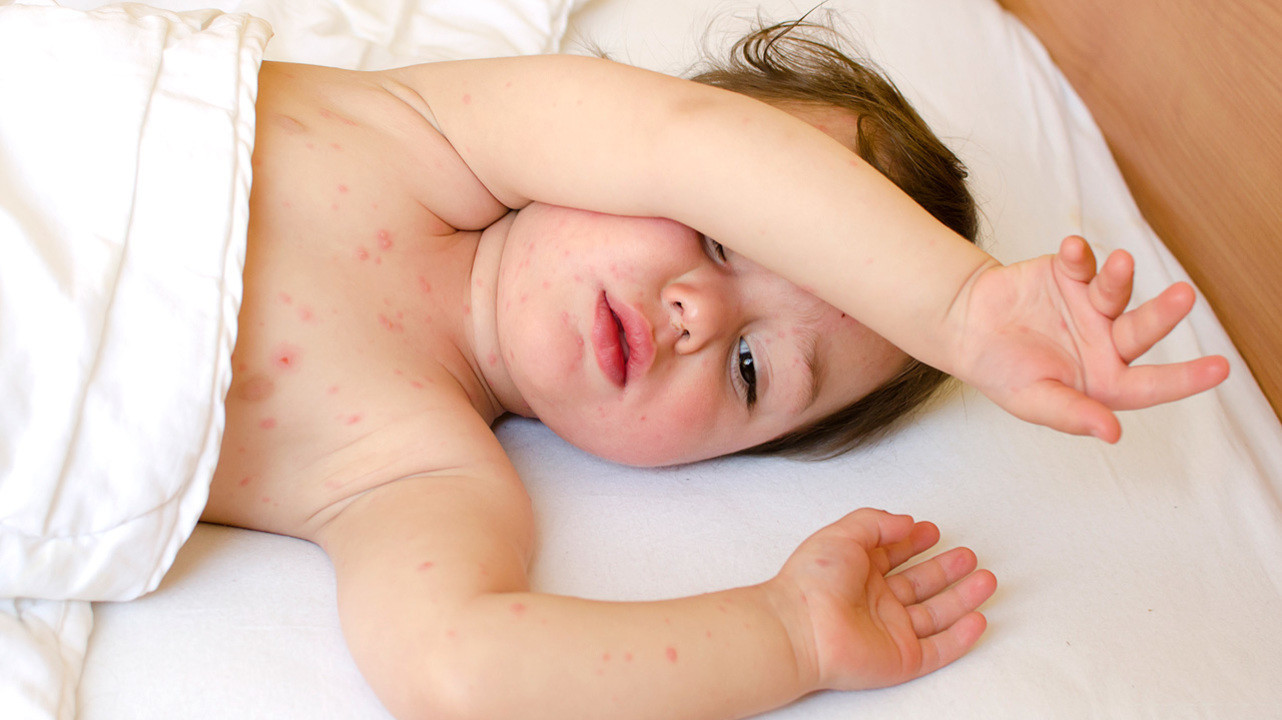
Сыпь с температурой
Многие родители сталкиваются с тем, что у их маленьких детей появляется сыпь на разных участках тела, которая может идти вслед за высокой температурой. Такое встречается и у взрослых, причем обычно, такое явление не вызывает сильного беспокойства — оно быстро проходит и не несет каких либо последствий. Однако отсутствие внимательного наблюдения и отсутствие своевременного оказания медицинской помощи может привести к ряду осложнений, влияющих на здоровье человека.
Почему возникает и у кого?
Сыпь, сопровождающаяся температурой, может возникнуть по нескольким причинам. Некоторые лекарственные препараты и аллергические реакции могут спровоцировать это явление как у взрослых, так и у детей.
Наиболее распространенной причиной сыпи с температурой – ряд вирусных инфекций. Дети до двух лет наиболее подвержены таким заболеваниям. Их иммунная система еще не функционирует в полной мере и может остро реагировать на внешних возбудителей. У взрослых подобная клиническая картина наблюдается реже, и в основном как осложнение другого заболевания или из-за ряда внешних факторов.
Несмотря на то, что некоторые из этих инфекций могут привести к ряду негативных последствий, большинство из них не нуждаются в лечении, а симптомы исчезают самостоятельно.
Важно: В некоторых случаях, сыпь может возникнуть уже после того, как температура тела начала приходить в норму. Это является своеобразным признаком эффективной борьбы организма с инфекцией. Однако некоторые пациенты могут начать паниковать, полагая что их состояние усугубляется.
Помимо лихорадки и сыпи, у пациента могут наблюдаться следующие общие симптомы:
Сама сыпь, в зависимости от вида инфекции, может выглядеть как обычные красные пятна, так и в виде шишек или папул с жидкостью внутри. Локализация сыпи также зависит от типа инфекции, что позволяет сузить круг заболеваний при диагностике.
Следует помнить, что вирусные заболевания передаются воздушно-капельным путем при разговоре, кашле или чихании. Человек может распространять болезнь уже за несколько дней до того как появиться сыпь. При этом контакт с пораженным участком кожи пациента не вызывает заражения.
При каких заболеваниях возникает сыпь с температурой
Несмотря на то, что подхватить вирусное заболевание может любой человек, дети уязвимы к ним в большей степени. Самые распространенные инфекции, которые вызывают лихорадку, сопровождающуюся сыпью, поражают преимущественно детей до 5 лет.
Розеола
Один из самых распространенных видов заболевания, при котором наблюдается сыпь с температурой. Вызывается вирусом герпеса 6-го типа. Поражает детей в возрасте от 6 месяцев до 2 лет. Взрослые подвержены данному заболеванию значительно реже.
Розеола не нуждается в активном лечении, потому что болезнь не опасна для здоровья ребенка и проходит за 7-10 дней как обычная простуда. В данном случае сыпь возникает после лихорадки и представлена плоскими или выпуклыми розовыми пятнами. Они начинают развиваться на животе, постепенно переходят на руки и лицо.
Ветрянка
Ветрянку вызывает вирус ветряной оспы. Обычно её считают детской болезнью (хотя если заболеть ей в старшем возрасте, то она может стать значительно опаснее). Переболев ветрянкой 1 раз, человек приобретает к ней иммунитет на всю жизнь.
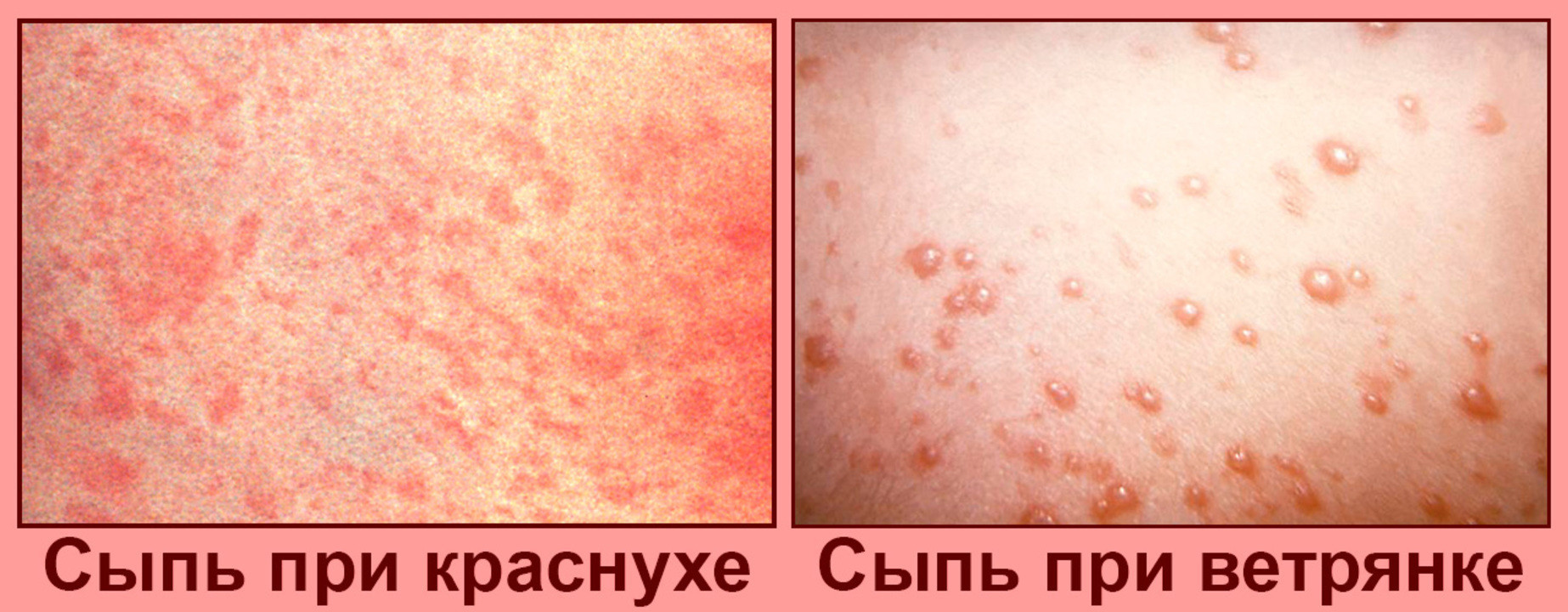
Инкубационный период от 7 до 21 дня, после которого появляется сыпь: красные или розовые шишки, которые в течении 14 дней покрываются коркой и исчезают. Сыпь сопровождается головными болями и лихорадкой.
Лечение ограничивается мазями местного применения и изоляцией больного от окружающих. Также рекомендуются теплые ванны.
Ветрянка наиболее опасна для беременных. Возрастает риск рождения детей со следующими отклонениями:
Краснуха
Заболевание, которое обычно поражает детей от 5 до 9 лет. Помимо температуры и сыпи наблюдается увеличение лимфатических узлов. Краснуха представляет собой легкую инфекцию, которая проходит в течение одной недели даже без лечения.
Сыпь представляет собой розовые или красные пятна, которые возникают на лице, постепенно распространяясь на другие части тела.
Данное заболевание может представлять опасность для беременных, так как это может привести к хронической краснухе плода, что повышает вероятность выкидыша или физических отклонений после рождения малыша.
Мононуклкоз
Мононуклеозу подвержены все возрастные группы, но наиболее он распространен у подростков. Распространяется через слюну, поэтому его еще иногда называют болезнью поцелуев.
Инкубационный период длится в течении 4-6 недель, после чего проявляются такие симптомы:
Симптомы наблюдаются от 1 до 2 месяцев и их иногда сложно отличить от симптомов гриппа.
Болезнь может протекать незаметно без вреда для организма, но в редких случаях может вызвать осложнения:
Вирусные заболевания, которые опасны для здоровья взрослого человека
Существует ряд вирусных заболеваний, которые могут вызвать сыпь с лихорадкой и у взрослого человека. Эти болезни не распространены в России, но ими можно заразиться во время отпуска в тропических и жарких странах.
Вирус Зика. Заболевание распространено в Центральной и Южной Америке. Передается через укусы насекомых, переливании крови и половом акте. Симптомы представляют собой сыпь в виде розовых плоских пятен или гноящихся бугорков. Часто болезнь проходит бессимптомно.
Сама сыпь не опасна для здоровья, но заболевание может вызвать ряд осложнений, особенно у беременных женщин:
Синдром Гийена-Барре — аутоиммунного заболевания способного привести к параличу.
Лихорадка Западного Нила. Вирус передается человеку от птиц через укус насекомых. Симптомы развиваются редко, однако они могут привести к серьезным последствиям:
Заболеванию наиболее подвержены люди пожилого возраста (от 60 лет).
Лихорадка денге. Также распространяется преимущественно через укусы насекомых. Симптомы схожи с симптомами гриппа и длятся около 10 дней.
У небольшого процента заболевших может развиться более тяжелая форма заболевания – геморрагическая лихорадка денге. В таком случае у пациента могут наблюдаться такие признаки:
Эти симптомы могут привести к шоковому синдрому денге, который может привести к смерти.
Когда обращаться за врачебной помощью
Многие вирусные заболевания не несут серьезной опасности для организма. Болезнь протекает гладко и проходит без особых осложнений в течении 7-14 дней. Несмотря на это, такие заболевания могут с трудом поддаваться лечению. Некоторые вирусные заболевания полностью резистентны к антибиотикам и требуют особого подхода и наблюдения специалистов.
Симптомы, при которых необходимо обратиться за врачебной помощью:
Особое внимание следует уделять и общему состоянию пациента. Плохой аппетит, быстрая утомляемость и постоянная слабость, при которой больной не может выполнять повседневные действия, говорят о необходимости консультации с лечащим врачом.
Беременным женщинам следует внимательно относится к таким симптомам, потому что вирусные заболевания могут негативно повлиять на здоровье ребенка.
Важно: При появлении симптомов вирусных заболеваний во время посещения тропических районов или после возвращения из них, необходимо немедленно обратиться за медицинской помощью. Такие заболевания могут быть крайне опасны для здоровья человека.
Диагностируются такие заболевания быстро. Врач может установить тип заболевания по характеру сыпи и другим характерным симптомам. Для подтверждения диагноза, в большинстве случаев, достаточно анализа крови.
Лечение и профилактика
При обычных условиях, во время лечении подобных вирусных заболеваний, врач назначает курс антибиотиков, в зависимости от типа заболевания.
Чтобы бы смягчить симптомы, назначают мази или кремы местного применения. Для большего эффекта, при больших площадях поражения – компрессы.
Облегчить симптомы позволяют не сложно, например можно:
Самый эффективный метод профилактики таких заболеваний — вакцинация. Обычно детям её назначают в возрасте от 12 до 15 месяцев. Повторную вакцинацию проводят в 4-6 лет.
Не следует забывать о том, что такие заболевания заразны, и поэтому важно иметь возможность изолировать пациента — или как минимум обеспечить здоровых членов семьи средствами индивидуальной защиты. При этом и заболевшим и ухаживающим важно соблюдать правила личной гигиены, чтобы снизить риск развития осложнений.
Заключение
К вирусным заболеваниям, которые сопровождаются сыпью и лихорадкой, следует относится внимательно, но без излишней осторожности. В подавляющем большинстве случаев, такие болезни проходят сами, не вызывая значительного дискомфорта и вреда. Наблюдение за симптомами и общим состоянием здоровья позволят избежать редких осложнений, а постельный режим и хороший уход ускорят выздоровление.
Температурная крапивница
Температурная крапивница – аллергический уртикарный дерматоз, возникающий в качестве ответной реакции на действие температурного фактора. Основными клиническими симптомами являются зуд и гиперемия, на фоне которых появляются мономорфные волдыри, существующие не более 24 часов. Высыпания могут сопровождаться повышением температуры, головной болью, продромальными явлениями, интоксикацией. Диагностируют температурную крапивницу на основании анамнеза, клинических проявлений и провокационных тестов. Терапия заключается в устранении причины дерматоза, назначении антигистаминных, десенсибилизирующих, противовоспалительных препаратов, детоксикации.
Общие сведения
Температурная крапивница – транзиторный аллергический ответ организма на тепло или холод. Данной патологией страдают около 7% населения планеты. Впервые температурная крапивница упоминается ещё в трудах Гиппократа (IV век до н. э.). Клинические симптомы заболевания подробно описаны в XVIII веке английским врачом У. Геберденом. Открытие тучных клеток, переполненных гистамином, немецким иммунологом П. Эрлихом в 1877-79 годах дало основу понимания патогенеза крапивницы с точки зрения образования уртикарий. В 1961 году представителями отечественной школы дерматологии Ю. Ф. Анцыпаловским и А. П. Зинченко был доказан приоритет в патогенезе холодовой крапивницы особых холодовых рецепторов, обладающих сверхчувствительностью к низким температурам, что в сочетании с аллергической настроенностью организма объясняло факт волнообразного течения патологии и её резистентности к проводимой терапии.
Температурная крапивница не имеет гендерной окраски и возрастных рамок. Нестандартность данного состояния проявляется в его способности сопровождать процесс отогревания человека, возникать во время летнего дождя, плавания в тропических широтах, перемещения с солнцепёка в тень и т. д. Актуальность проблемы на современном этапе связана с неуклонным ростом заболеваемости температурной крапивницей, а также с производственными и экономическими потерями, поскольку дерматозом страдают преимущественно трудоспособные пациенты.
Причины температурной крапивницы
Пусковым моментом заболевания считают тепловое или холодовое воздействие. Тепловая крапивница является контактным дерматозом, холодовая возникает в качестве реакции холодовых рецепторов кожи на понижение температуры окружающей среды, употребление мороженого и холодных напитков. Кроме того, данное состояние может наблюдаться при внутривенном введении препаратов, температура которых ниже 6 °C. Иногда патологический процесс является симптомом других заболеваний, связанных с наличием в организме пациента холодозависимых белков (например, пароксизмальная холодовая гемоглобинурия). Факторами, увеличивающими вероятность развития температурной крапивницы, считают паразитарные болезни, простуды, очаги фокальной инфекции в организме пациента, заболевания пищеварительного тракта, гинекологическую патологию. Существуют наследственные аутосомно-доминантные формы температурной крапивницы.
Единая концепция возникновения патологии отсутствует. Различают иммунные и неиммунные механизмы развития температурной крапивницы. При воздействии низких температур на кожные покровы происходит активация тучных клеток, из которых высвобождается гистамин, простагландины, лейкотриены (ЛТ D4, С4, Е4), повышается проницаемость сосудов с развитием отёка и возникновением волдырей. Параллельно в организме начинается выработка специальных белков – криоглобулинов, дополнительно стимулирующих выработку гистамина и провоцирующих новые аллергические высыпания.
Редко фиксируется пассивный перенос гиперчувствительности к холоду, опосредованный IgG- или IgG-IgМ-криоглобулинами. Контакт с холодом стимулирует синтез IgG-аутоантител к рецепторам, связанным с тучными клетками. Образуются циркулирующие иммунные комплексы, провоцирующие сосудистую реакцию, аналогичную гистаминному ответу с белковой деструкцией клеток и формированием волдырей. Тепловую крапивницу вызывает выброс медиаторов ацетилхолина из нервных окончаний под воздействием тепла.
Классификация температурной крапивницы
В современной дерматологии различают две основных формы температурной крапивницы – холодовую и тепловую. Холодовая крапивница возникает в качестве ответной реакции кожи на низкие температуры. Она может быть острой (до 6 недель) и хронической (более 6 недель). Тепловая крапивница, развивается в ответ на действие высоких температур, также подразделяется на острую (до 6 недель) и хроническую (более 6 недель).
Холодовая крапивница включает следующие виды патологии:
Тепловая крапивница включает две разновидности:
Симптомы температурной крапивницы.
Основной особенностью заболевания является мономорфность высыпаний и зуд. Волдыри локализуются повсеместно, включая кожу кистей, стоп, волосистой части головы. Величина и внешний вид элементов значительно варьируют – от пузырьков диаметром несколько миллиметров до сливных элементов величиной с ладонь, своими очертаниями напоминающих географическую карту. Острая форма температурной крапивницы характеризуется крупными волдырями, которые стремительно появляются, а затем так же быстро регрессируют, хроническая – мелкой сыпью, сохраняющейся на коже в течение суток. Хроническая температурная крапивница – интенсивно зудящий ночной дерматоз, что обусловлено суточным ритмом секреции гистамина. При острой температурной крапивнице зуд менее интенсивен, отсутствует в ночное время.
Температурная крапивница начинается спонтанно с зуда и гиперемии. На фоне эритемы возникают ярко-розовые уртикарии, нарастает отёк, который сдавливает капилляры кожи, вследствие чего волдыри бледнеют. Возможны геморрагические подсыпания. В последующем волдыри начинают регрессировать с центра, приобретая форму колец. При развитии рецидива или хронизации температурной крапивницы отмечаются продромальные явления с резким подъёмом температуры, артралгиями и диспепсией. Температурная крапивница способна к самостоятельному регрессу, не оставляет следов на коже. Анафилактические реакции наблюдаются очень редко.
Диагностика температурной крапивницы
Клинический диагноз ставится дерматологом на основании анамнеза и мономорфности сыпи, подтверждается провокационными пробами. Для холодового варианта применяют Дункан-тест: на локтевой сгиб кладут лёд, если спустя 15 минут кожа остаётся инертной – крапивница отсутствует. Для более точной проверки используют иммерсию, погружая руку в холодную воду (ниже 8 °C) на 5-10 минут. Отсутствие в течение тестового времени зуда и эритемы – отрицательный результат. Можно поместить пациента без одежды на 10-30 минут в холодную комнату с температурой 4 °C. В этом случае следует соблюдать осторожность во избежание развития простуды или системных реакций. Используют также тест с физическими упражнениями при температуре 4 °C в течение 15 минут, после чего определяют уровень криоглобулинов в крови.
Локальную форму тепловой крапивницы диагностируют с помощью пробы с тёплым предметом: к коже предплечья прикладывают стакан с горячей водой (40–48 °C) на 1-5 минут или опускают кисть в воду той же температуры. Инертность кожи свидетельствует об отсутствии крапивницы. Распространённую форму подтверждают при возникновении волдырей в горячей ванне с температурой 40-48 °C или с помощью ходьбы в течение 30 минут. Тепловую крапивницу холинергического варианта можно диагностировать и по кожному тесту с метахолином (волдыри при внутривенном или подкожном ведении вещества). Для исключения иного генеза волдырей проводят анализ крови на аллергены.
Дифференцируют температурную крапивницу с укусами насекомых, дермографизмом, уртикарным васкулитом, многоформной экссудативной эритемой, строфулюсом, наследственным ангиоотёком, мастоцитозом, вторичным сифилисом, синдромами Леффлера, Висслера-Фанкони, Мелькерссона-Розенталя.
Лечение температурной крапивницы
Необходимо устранить причину заболевания. При холодовой крапивнице показано сочетание антигистаминных препаратов II и III поколения, транквилизаторов, десенсибилизирующих средств, М-холиноблокаторов. В тяжёлых случаях назначают кортикостероиды короткими курсами, проводят детоксикацию. При анафилаксии необходимо срочное внутривенное или подкожное введение адреналина. Самостоятельно купировать приступ можно с помощью специальной ручки-шприца с адреналином. Местная терапия включает тёплые овсяные ванны, противозудные и противовоспалительные средства, болтушки.
При тепловом варианте антигистаминные средства неэффективны из-за медиаторов ацетилхолина. На очаги поражения 1-2 раза в день наносят гели и мази на основе атропина, экстракта красавки. Параллельно купируют обострение сопутствующих заболеваний, санируют очаги хронической инфекции. Прогноз относительно благоприятный, в 50% случаев температурная крапивница самопроизвольно разрешается в течение года. У 20% больных патология становится хронической, приобретает упорное рецидивирующее течение. Важна своевременная и точная диагностика, адекватная терапия, поскольку температурная крапивница в редких случаях осложняется ангионевротическим отёком и анафилаксией.