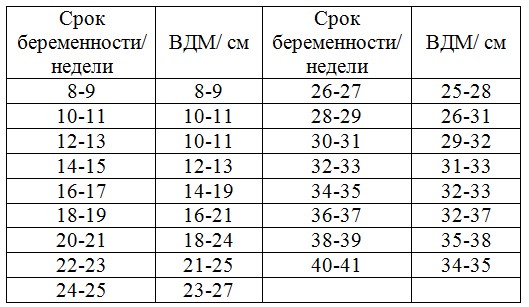
высота дна матки что показывает
Высота дна матки во время беременности: нормы и отклонения
На протяжении всей беременности гинекологи измеряют высоту стояния и размеры матки по неделям. Это помогает им не только определить срок беременности, но и сделать вывод о ее протекании, — есть ли отклонения развития у плода или развитие соответствует норме.
На самых ранних сроках вынашивания чрезвычайно важен размер детородного органа, поскольку именно он дает возможность установить ориентировочный период беременности и возраст плода. Но уже после 2-х месяцев от момента оплодотворения более тщательно изучается высота стояния дна матки при беременности. Этот показатель необходим для исключения вероятности ненормального увеличения органа и его выхождения за пределы малого таза.
Зачем необходимо измерение высоты стояния дна матки?
Эти данные помогаю акушеру оценить темпы развития эмбриона внутри детородного органа, изучить состояние матки, конкретизировать срок вынашивания и поставить ориентировочную дату родоразрешения. Измерение высоты дна матки по неделям происходит в условиях женской консультации, когда гинеколог устанавливает это значение с помощью специальных приспособлений.
Установление этого показателя должно проходить сразу после мочеиспускания. Беременной нужно лечь на спину и ровно вытянуть ноги. Врач замеряет окружность животика и определяет, соответствует ли нормам высота дна матки конкретной пациентки. Все это записывается в обменную карту женщины для того, чтобы была возможность следить за динамикой изменения показателей по мере увеличения срока вынашивания.
Таблица высоты дна матки
В акушерской практике существует специальная таблица, которая позволяет адекватно судить о каких-либо отклонениях от нормы при установлении показателей на конкретном сроке. Так, например, высота дна матки в 16 недель должна составлять 14-16 сантиметров, что является общепринятым стандартом. Однако существуют факторы, которые способны влиять на неравномерное и ненормальное уменьшение или увеличение показателей. К ним относятся:
Не нужно заранее расстраиваться, если именно ваши показатели не совпадают с нормами. Причиной этому может быть неверно поставленный срок, а не наличие какой-либо патологии беременности или плода.
Измерение высоты дна матки перед родами дает возможность установить предположительный вес ребенка и принять решение о тактике ведения процесса родоразрешения. Опять же, не стоит упускать из виду индивидуальные особенности каждого организма и процесса вынашивания.
Если имеет место высота дна матки меньше срока, то вполне реальными причинами такого явления высота стояния дна маткивыступают поперечное или косое расположение ребенка в органе или задержка общего развития плода. Подтвердить эти предположения следует при помощи доплерометрии, УЗИ и КГТ.
Высота дна матки больше срока может сопровождать беременность несколькими плодами, большое количество амниотической жидкости. Также же это может быть признаком вынашивания очень крупного ребенка.
В любом случае, если высота дна матки уменьшилась или вышла за пределы нормы, следует пройти дополнительные исследования на более точном оборудовании.
Низкая плацента при беременности: чем опасна и как рожать?
Плацента – уникальный орган женского организма, появляющийся во время беременности и исчезающий после родов. Его задачей является обеспечение плода питательными веществами и кислородом, а также выведение продуктов его жизнедеятельности и защита от иммунной системы матери. Однако, при низкой плацентации этот же орган может и погубить ребенка, помешав ему выйти из родовых путей во время родов. Такая патология встречается довольно часто и может проявиться даже у здоровых женщин. Что ее провоцирует и можно ли снизить такие риски?
Что такое низкая плацента?
Незадолго до того, как появиться на свет, ребенок переворачивается в матке головой вниз. Такое положение обеспечивает ему сравнительно легкий выход из половых путей. При этом место прикрепления плаценты в норме располагается у верхнего свода полости матки. Тем самым путь ребенку перекрывает только тонкая пленка околоплодной оболочки, которая легко прорывается при родах.
Патология возникает, когда перед родами плацента располагается не в верхней части матки, а сбоку или внизу, частично или полностью перекрывая цервикальный канал. Такая аномалия достаточно часто (в 10% случаев) встречается на раннем сроке беременности. Но со временем, по мере роста ребенка, из-за процесса подъема плаценты, проход освобождается. В итоге перед родами ее патологическое положение наблюдается только у 0,5-1% рожениц. В зависимости от расположения плаценты ее предлежание бывает:
Нижнее предлежание – самое безопасное, но также является аномалией и определенные риски для матери и ее ребенка при нем тоже существуют. Поэтому при плановых обследованиях врачи уделяют большое внимание контролю за состоянием плаценты. С помощью УЗИ они определяют ее локализацию на передней или задней стенках матки, а также измеряют расстояние от ее края до цервикального канала. Если аномалия будет зафиксирована, до родов разрабатывается тактика спасения малыша и его матери.
Причины низкой плаценты при беременности
Расположение данного органа определяется тем, где плодное яйцо прикрепится к эндометрию матки. Именно там будет располагаться место формирования плаценты, и повлиять на это на данном этапе развития медицины невозможно. В то же время можно выделить несколько факторов, которые прямо или косвенно способствуют появлению такой аномалии:
К другим факторам, способствующим низкому расположению плаценты при беременности, относятся генетическая предрасположенность, избыточный вес, курение, употребление алкоголя и другие вредные привычки. Их наличие у женщины дает основания отнести ее к группе риска даже если патологии еще не выявлено и назначить специальный уход, более тщательные наблюдения за состоянием беременности.
Симптомы низкого предлежания плаценты при беременности
Каких-либо специфических внешних признаков у этой патологии не имеется. Низкая плацентарность проявляется следующими симптомами:
Часто эта патология (особенно на ранних сроках) проходит вообще бессимптомно. Женщина может не чувствовать боли или дискомфорта в нижней части живота, у нее отсутствуют периодические или постоянные кровотечения. Поэтому однозначно выявить низкое предлежание плаценты можно только с помощью современных средств диагностики на плановых гинекологических осмотрах. Наибольшей эффективностью в этом плане обладает УЗИ. Данный метод обладает следующими преимуществами:
При подозрении на низкую плацентарность врач может назначить внеплановое сканирование, чтобы отследить миграцию плаценты. Обычно процедуру выполняют на 12, 20 и 30 неделе беременности, но возможно и более частое проведение УЗИ.
Гинекологический осмотр, являющийся стандартным при нормальной беременности, при этой патологии не проводится. Это связано с тем, что введение во влагалище инструментов может вызвать сильные сокращения матки, которые закончатся преждевременными родами с обширным кровотечением.
Чем грозит низкое плацентарное расположение?
Данная патология считается опасной для жизни и здоровья как ребенка, так и его матери. К наибольшим рискам относятся:
Все указанные осложнения делают предлежание плаценты опасной патологией. Поэтому при ее обнаружении женщина попадает в группу риска. В зависимости от вида патологии врачи разрабатывают специальную стратегию лечения, которая позволит сохранить жизнь как самой матери, так и ее ребенку.
Лечение низкой плаценты при беременности
К сожалению, даже при современном уровне развития медицины специального и на 100% эффективного лечения этой патологии не существует. Врачи не располагают средствами, позволяющими целенаправленно поднять плаценту, поэтому чаще всего выжидают, что она мигрирует в нормальное положение самостоятельно. Чаще всего так и происходит, но не всегда – в таких случаях пациентке назначается терапия, направленная на снижение рисков и поддержание жизнеспособности ребенка.
Лекарственная терапия. При низком расположении плаценты женщине на всем протяжении беременности необходимо принимать медикаменты следующих типов:
Кесарево сечение. Оно используется только на поздних сроках беременности, когда плод уже достиг определенной стадии развития. Это крайняя мера, направленная на предотвращение обширных кровотечений из-за разрыва плаценты, возникающего во время естественных родов при полном или частичном перекрытии плацентой родового канала. Чаще всего кесарево сечение делают при сочетании этой патологии с поперечным или тазовым предлежанием плода, многоплодной беременностью и другими осложнениями.
Естественные роды при низком расположении плаценты во время беременности возможны, но проводятся при соблюдении следующих условий:
В некоторых случаях при естественных родах с плацентарным предлежанием требуется хирургическая помощь. Задача врачей состоит в том. Чтобы максимально облегчить продвижение плода по родовым путям, уменьшить интенсивность кровотечений. Медикаментозной стимуляции родов не проводится ни при какой виде патологии, процесс должен проходить естественным путем, не создавая дополнительную нагрузку на половые органы матери.
Профилактика низкого предлежания плаценты направлена на устранение факторов, способствующих этой патологии:
В целом, уровень современной медицины позволяет своевременно обнаружить плацентарное предлежание на ранних сроках вынашивания и выработать эффективную стратегию для сохранения жизни малыша. Однако, если такой возможности нет или риск для матери слишком велик, врачи рекомендуют искусственное прерывание беременности. Также шансы на успешное рождение здорового ребенка зависят от того, как строго пациентка выполняла предписания врача.
Как растет живот
Сразу скажем, что то, как выглядит и растет живот во время беременности, зависит от множества причин: телосложения женщины, строения таза, состояния мышц, роста матки и ребенка, количества околоплодных вод. Поэтому у кого-то живот растет быстрее, у кого-то медленнее, у одних мам он большой, у других может быть почти незаметен. Но все же некоторые общие закономерности роста и размера живота во время беременности есть.
1 триместр
Как правило, на ранних сроках беременности живот в размерах не увеличивается или увеличивается совсем незначительно. Это связано с тем, что матка пока еще очень маленькая и места в малом тазу она занимает немного. Так, например, к концу 4-й недели матка достигает всего лишь размера куриного яйца, к 8-й неделе увеличивается до размеров гусиного, но самое главное – в это время она еще не доходит до лонного сочленения (расположена внизу живота). Вот почему на ранних сроках никакого увеличения живота не видно. И только после 12-й недели (окончание I триместра беременности) дно матки начинает возвышаться над лоном.
В это время ребенок резко набирает рост и вес, также стремительно растет матка. Именно поэтому на сроке 12–16 недель внимательная мама увидит, что живот стал уже заметен. Правда, окружающие обратят внимание на новое положение женщины примерно на 20-q неделе, особенно если она будете надевать облегающие вещи.
К началу III триместра беременность уже ни у кого не вызывает сомнения. Живот хорошо виден, даже если женщина носит свободную одежду.
Острый, круглый, разный
Примерно со II триместра беременности во время каждого осмотра акушер-гинеколог определяет высоту стояния дна матки и измеряет окружность живота на уровне пупка. Зачем врач так тщательно следит за увеличением маминого животика? Дело в том, что это самый простой способ контроля за ростом и развитием будущего малыша.
Одна из формул приблизительной оценки веса плода по высоте стояния дна матки (ВСДМ):
масса ребенка (г) = ВСДМ (см) х окружность живота (см) ± 150–200 г
Кстати, раньше по форме живота часто пытались определить пол ребенка. Считалось, что круглый живот предвещает девочку, а вытянутый, продолговатый, «острый» – мальчика. Однако эти предсказания сбывались далеко не всегда, так как форма и размер живота зависят совсем не от пола ребенка.
Живот будущей мамы меняется не только внешне. С 20-й недели беременности мама начинает чувствовать шевеления малыша. Вначале они похожи на легкие трепетания, со временем шевеления становятся все интенсивнее, ведь к концу беременности масса и размеры ребенка увеличиваются, и теперь ему не так просторно в матке, как раньше. Количество движений постепенно уменьшается, но их сила растет.
Шевеления крохи, особенно интенсивные, могут вызвать у женщины малоприятные ощущения, особенно в правом или левом подреберьях.
Объясняется это тем, что при головном предлежании (ребенок располагается в матке головкой вниз) удары ножек малыша проецируются в область маминых внутренних органов: печени, желудка, кишечника и селезенки. Такие ощущения и даже боли естественны и не требуют лечения.
А еще иногда болезненные ощущения появляются в боковых отделах живота.
Возникают они из-за того, что во время беременности растягиваются связки, поддерживающие матку и яичники.

Живот может быть большим или маленьким, выпирающим вперед или словно расплывшимся, расположенным низко или высоко – все будет зависеть от индивидуальных особенностей беременности.
То, как растет и выглядит живот во время беременности, зависит от множества факторов: телосложения женщины, строения таза, состояния мышц, роста матки и ребенка, количества околоплодных вод.
Чаще всего живот начинает расти после 12-й недели беременности, а окружающие смогут заметить интересное положение женщины только с 20-й недели. Однако все строго индивидуально, нет абсолютно никакого точного определения сроков появления живота, предугадать это просто невозможно.
Не расстраивайтесь, если форма или размеры вашего живота не совпадают со среднестатистическими нормами, ведь все индивидуально. Ориентируйтесь на свою конституцию, работу своего организма и развитие малыша.
В 4 недели матка достигает размеров куриного яйца.
В 8 недель – гусиного яйца.
В 12 недель матка достигает верхнего края лобковой кости. Живот пока еще не заметен.
В 16 недель живот округлился, матка находится на середине расстояния между лобком и пупком.
В 20 недель живот заметен окружающим, дно матки находится на 4 см ниже пупка.
В 24 недели дно матки находится на уровне пупка.
В 28 недель матка располагается уже выше пупка.
В 32 недели пупок начинает сглаживаться. Окружность живота – 80–85 см.
В 40 недель пупок заметно выпячивается. Окружность живота 96–98 см
Оценка состояния плода во время беременности и в родах
Общая информация
Краткое описание
Оценка состояния плода во время беременности и в родах
Название протокола: «Оценка состояния плода во время беременности и в родах»
Код протокола:
Код(ы) МКБ-10:
Z34 – наблюдение за течением нормальной беременности:
Z34.0 – наблюдение за течением нормальной первой беременности;
Z34.8 – наблюдение за течением другой нормальной беременности;
Z34.9 – наблюдение за течением нормальной беременности неуточненной.
Z35 – наблюдение за течением беременности, подверженной высокому риску:
Z35.0 – наблюдение за течением беременности у женщины с бесплодием в анамнезе;
Z35.1 – наблюдение за течением беременности у женщины с абортивными выкидышами в анамнезе;
Z35.2 – наблюдение за течением беременности у женщины с другим отягощенным анамнезом, касающимся деторождения или акушерских проблем;
Z35.3 – наблюдение за течением беременности у женщины с недостаточной предродовой помощью в анамнезе;
Z35.4 – наблюдение за течением беременности у многорожавшей женщины;
Z35.5 – наблюдение за старой первородящей;
Z35.6 – наблюдение за очень юной первородящей;
Z35.7 – наблюдение за беременностью у женщины, подверженной высокому риску вследствие социальных проблем;
Z35.8 – наблюдение за течением беременности у женщины, подверженной другому высокому риску;
Z35.9 – наблюдение за течением беременности, подверженной высокому риску неуточненного характера.
Z36 – дородовое обследование с целью выявления патологии у плода (антенатальный скрининг):
Z36.0 – антенатальный скрининг для выявления хромосомных аномалий;
Z36.1 – антенатальный скрининг для выявления повышенного уровня альфафетопротеина в амниотической жидкости;
Z36.2 – другой вид антенатального скрининга, основанный на амниоцентезе;
Z36.3 – антенатальный скрининг с помощью УЗИ или других физических методов для выявления аномалий развития;
Z36.4 – антенатальный скрининг с помощью ультразвука или других физических методов для выявления задержки роста плода;
Z36.5 – антенатальный скрининг для выявления изоиммунизации;
Z36.8 – другой вид антенатального скрининга;
Z36.9 – неуточнённый.
Дата разработки протокола: апрель 2013 года.
Категория пациентов: беременные с физиологической и осложненной беременностью.
Пользователи протокола: врач акушер-гинеколог, врач общей практики, акушерка.
Диагностика
II. МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
Перечень основных диагностических мероприятий:
— гравидограмма;
— аускультация сердечного ритма плода.
Перечень дополнительных диагностических мероприятий:
— тест на шевеление плода;
— ультразвуковое исследование (УЗИ);
— кардиотокография (КТГ);
— оценка биофизического профиля плода (БПП);
— допплерометрия маточно-плацентарно-плодового кровотока.
Диагностические критерии: отклонения от нормативных показателей гравидограммы и аускультации сердечного ритма плода.
Цель протокола: своевременное выявление нарушений состояния плода.
Тактика: методы оценки (мониторинга) состояния плода во время беременности и родов.
Оценка состояния плода в антенатальном периоде
1. Измерение высоты дна матки (ВДМ) и окружности живота (ОЖ)
В клинической практике применяются два показателя, по которым можно судить о размерах, а значит, о динамике развития плода:
— ВДМ – расстояние от верхнего края симфиза до дна матки;
— ОЖ – окружность живота на уровне пупка.
Оба показатели – субъективны.
Прогностическая ценность ВДМ увеличивается при использовании серии исследований и при графическом изображении показателей в виде гравидограммы [1,2,3,4]. Данный график должен быть приложением к каждой обменной карте.
Гравидограмма является скрининговым методом для выявления низкой массы плода для данного срока беременности.
Рисунок 1. Гравидограмма
Начиная с 20 недель беременности ВДМ должна измеряться при каждом посещении. При исследовании беременная лежит на спине с немного согнутыми ногами, мочевой пузырь должен быть пустым. Методом пальпации определяют положение плода (результат оценивается только при продольном положении) и сантиметровой лентой измеряется расстояние от верхнего края лона до самой отдаленной точки дна матки. Если ВДМ более, чем на 2 см ниже нормы, возникает подозрение на ЗВРП, маловодие или меньший срок беременности, чем установлено. Если ВДМ более, чем на 2 см больше нормы, можно заподозрить многоплодную беременность, крупный плод, многоводие.
2. Оценка двигательной активности плода
Проводится с 28 недели беременности. Ухудшение шевеления плода в течение суток является тревожным симптомом при беременности, о котором необходимо сообщить будущей матери на одном из первых приемов (не позже 20-й недели) для того, что бы она могла вовремя сориентироваться и обратиться за медицинской помощью. Двигательная активность плода считается достаточной, если беременная чувствует не менее 4-5 сильных движений в час.
При изменении качества шевеления плода рекомендуется использовать методику подсчета шевелений плода – Sadovsky. В течение одного часа после приема пищи женщина должна лежа, концентрироваться на движениях плода. Если пациентка не ощутила 4 движения в течение часа, ей следует фиксировать их в течение второго часа. Если спустя два часа пациентка не ощутила 4 движений, она должны обратиться к специалисту.
В особых случаях, например, при наблюдении за беременностью высокого риска можно предлагать неформальное наблюдение за шевелениями плода для самоконтроля.
Не получено каких-либо данных по эффективности подсчета количества шевелений за определенный промежуток времени для предотвращения случаев антенатальной гибели плодов в поздние сроки (Уровень доказательности 1В)[1,3,5], поэтому рутинно подсчет шевелений плода не должен быть рекомендован (Уровень А) [1,4,6].
3. Аускультация сердечного ритма плода
Аускультация плода проводится начиная с 24 недель беременности акушерским стетоскопом или портативными аппаратами.При этом можно установить жив ли плод, оценить среднюю частоту сердцебиения плода и заметить некоторые формы аритмии. Частота сердечных сокращений у доношенного плода – 110-160 ударов в минуту.
Прогностическая ценность аускультации плода не установлена. Если размеры плода соответствует гестационному возрасту, двигательная активность достаточная, аускультация не является обязательной во время каждого визита беременной[1,2,3,7]. При наличии брадикардии (менее 110 уд/мин), тахикардии (более 160 уд/мин) или аритмии требуется проведение дополнительного обследования (расширенный антенатальный мониторинг).
Расширенный антенатальный мониторинг дополнительно включает:
1. Ультразвуковое исследование (УЗИ).
2. Кардиотокография (КТГ).
3. Оценка биофизического профиля плода (БПП).
4. Допплерометрия маточно-плацентарно-плодового кровотока.
Показания для расширенного мониторинга состояния плода:
— отклонение параметров гравидограммы (подозрение на ЗВРП);
— ухудшение шевеления плода, отмеченные беременной;
— преэклампсия;
— сахарный диабет;
— субкомпенсация или декомпенсация хронических заболеваний матери;
— антенатальное кровотечение;
— многоплодие;
— подозрение на патологию амниона (маловодие или многоводие);
— срок беременности 41 неделя и более (признаки перенашивания).
4. Ультразвуковое исследование проводится дополнительно к срокам скрининга с обязательным определением поведенческих реакций плода: двигательных движений, дыхательной активности плода, мышечного тонуса плода, а также объема околоплодных вод, толщины плаценты, расширенной фетометрии и тщательным исследованием анатомии плода.
Размеры плода оцениваются по следующим параметрам: бипариетальный размер; объем головки; объем живота; длина бедренной кости. На основе полученных данных рассчитывается предполагаемая масса плода, она может отличаться от реальной на 10% и более [3,7,8].
Достоверные признаки ЗВРП:
— несоответствие в 2 недели и более фетометрических показателей фактическому сроку беременности;
— нарушение взаимоотношения между размерами головки и туловища плода;
— снижение темпов понедельного прироста основных фетометрических показателей (интервал 1-3 недели).
Увеличение фетометрических показателей (рост плода) по данным динамической фетометрии может констатировать, что плод маловесный к сроку гестации (МГВП), это исключает ЗВРП. При подозрении на ЗВРП ультразвуковая фетометрия проводится повторно каждые 2 недели, при этом следует учитывать, что ранним симптомом ЗВРП может быть маловодие.
Определение сердечной деятельности плода. Тревожными симптомами являются:
— тахикардия;
— брадикардия;
— экстрасистолы.
Определение поведенческих реакций плода. Тревожными симптомами являются:
— снижение двигательной активности;
— дыхательных движений;
— тонуса плода.
5. Кардиотокография: нестрессовый тест (НСТ)
Проводится с 32 недель беременности, так как к этому сроку заканчивается формирование миокардиального рефлекса и становление цикла “активность-покой” плода. Прогностическая ценность КТГ повышается после 35-36 недель.
Британский Королевский колледж акушеров-гинекологов не рекомендует рутинное проведение кардитокографии, т.к. это не улучшает перинатальные исходы и не приводит к снижению перинатальной смертности (Уровень А)[1,2,6,9].
Основа НСТ: Сердечная деятельность здорового плода должна реагировать на маточное сокращение или собственное движение в матке учащением ЧСС (акцелерации).В случае наличия акцелерации в ответ на маточное сокращение или собственное движение плода в матке тест расценивается как реактивный.
НСТ считается нереактивным, если в течение 40 минут не зарегистрировано ни одной акцелерации достаточной продолжительности и амплитуды.В этом случае показано проведение дополнительных исследований –повторить НСТ в течение 1-2 часов или определить БПП и провести допплерометрию. При повторном нереактивном НСТ (особенно при сниженной вариабельности сердцебиения) вероятность угрожающего состояния плода значительно увеличивается.
Так как гипогликемия снижает активность плода, рекомендуется незадолго до проведения теста принять пищу или выпить стакан сока. С целью избежания синдрома сдавления нижней полой вены, беременную следует уложить в положение полулежа.
Первоначальное время проведения теста – 20 минут. При отсутствии акцелераций мониторинг продолжается еще 20 минут.
Показания для проведения НСТ – ситуации, требующие незамедлительной оценки состояния плода:
— снижение количества шевелений плода;
— гипертензивные состояния, вызванные беременностью;
— подозрение на ЗВРП;
— переношенная беременность;
— маловодие, многоводие;
— изоиммунизация;
— многоплодная беременность;
— кровотечение с третьем триместре беременности;
— хронические декомпенсированные болезни матери;
— антифосфолипидный синдром и др.
Таблица 1. Оценка параметров КТГ
| Параметры | Нормальная КТГ | Угрожающая КТГ | Патологическая КТГ |
| Базальный ритм уд/мин | 110-160 | 100-109, 161-180 | Менее 100, более 180 |
| Вариабельность базального ритма уд/мин (средняя) | 6-25 | Более 25 | Амплитуда менее 5 или вариабельность отсутствует |
| Акцелерации за 30-40 мин | спорадические | 1-2 или отсутствие при сохранной вариабельности | Отсутствие, при регистрации монотонного, низковариабельногоили синусоидального ритма |
| Децелерации | Нет или неглубокие, вариабельные, ранние | Глубокие пролонгированные вариабельные (до3-х мин) или 1-2 поздние единичные | Поздние, неблагоприятные вариабельные (более 70 уд в 1 мин и продолжительностью более 60 сек.) |
| Действие | Динамическое наблюдение до родов | Динамический контроль КТГ ежедневный | Общая оценка ситуации, дальнейшее обследование, в некоторых случаях родоразрешение |
6. Биофизический профиль плода (БПП) –это комбинированное кардиотокографическое и ультразвуковое исследование, которое имеет более высокую прогностическую ценность, чем нестрессовый тест [6,10]. БПП состоит из 5 основных компонентов:
— НСТ;
— дыхательные движения плода (должно быть не менее одного эпизода дыхательного движения продолжительностью 30 секунд);
— движения плода (должно быть не менее 3 движений туловища или конечности);
— тонус плода (должно быть не менее одного эпизода перехода плода с согнутого положения в прямое с возвращением в согнутое);
— нормальное количество околоплодных вод (ИАЖ более 5 см или вертикальное измерение самого глубокого кармана более 2 см).
Рутинный интранатальный мониторинг:
1. Аускультация сердечного ритма плода.
2. Наблюдение за окраской околоплодных вод (выявление мекониальных вод).
Периодическая аускультация сердцебиений плода является основным и достаточным методом наблюдения за состоянием плода в родах при отсутствии особых показаний (Уровень доказательности 1А) [1,2,3,7]. Аускультация осуществляется в латентную фазу каждые 30 минут в течение одной минуты, в активную фазу – каждые 30 минут в течение одной минуты, во II периоде – каждые 5 минут, в фазе активных потуг – после каждой потуги [5].
Выслушивание сердцебиения плода можно производить обычным акушерским стетоскопом, ручным допплеровским прибором или при помощи прибора КТГ с обязательной документальной фиксацией (пленка КТГ, отражение ЧСС плода в партограмме).
Нормальная частота сердцебиения у доношенного плода в родах – 110-160 ударов в минуту. При отклонении от нормального ритма следует перейти к мониторной кардиотокографической оценке состояния плода.
Меконий в околоплодных водах: небольшое количество мекония в околоплодных водах требует расширения интранатального мониторинга – непрерывная КТГ в родах. Следует обратить внимание, что при тазовом предлежании плода меконий в околоплодных водах может быть в норме, однако при ведении родов при тазовом предлежании, необходимо проведение постоянной КТГ плода. Появление любого количества мекония, особенно в процессе родов, может быть признаком угрожающего состояния плода, что требует незамедлительного решения вопроса о родоразрешении на основании комплексной диагностики состояния плода (аускультация, КТГ).
Расширенный интранатальный мониторинг:
1. Непрерывная интранатальная кардиотокография.
2. Определение величины рН и кислотно-щелочного состава крови из кожи головки плода.
1. Интранатальная кардиотокография – это одновременная графическая регистрация сердечного ритма плода и маточных сокращений монитором. Применение рутинного мониторного наблюдения за состоянием плода в родах не приводит к снижению перинатальной смертности, но сопровождается повышением частоты операции кесарева сечения и послеродовой заболеваемости [2,3,9], в связи, с чем КТГ в родах проводится при наличии показаний.
Показания для проведения непрерывной интранатальной кардиотокографии:
Показания со стороны матери:
— роды с рубцом на матке (предшествующее кесарево сечение, консервативная миомэктомия и др.);
— преэклампсия;
— переношенная беременность (> 41 недель);
— индуцированные роды;
— длительный безводный период (> 48 часов);
— гестационный сахарный диабет, сахарный диабет;
— резус-конфликтная беременность;
— другие медицинские показания связанные с соматическими заболеваниями матери.
Показания со стороны плода:
— отклонение от нормального ритма сердцебиения плода при аускультации акушерским стетоскопом;
— задержка развития плода;
— преждевременные роды (недоношенность);
— маловодие, многоводие;
— нарушение плодово-маточно-плацентарного кровотока по данным допплерографии;
— сомнительная или патологическая кардиотокограмма в антенатальном периоде;
— многоплодие;
— наличие околоплодных вод окрашенных меконием;
— тазовое предлежание плода.
Состояния, связанные с течением родов:
— стимуляция родовой деятельности окситоцином;
— эпидуральная анестезия;
— вагинальное кровотечение во время родов;
— гипертермия матери (38 и выше);
— появление мекония в водах в процессе родов.
Техника проведения интранатальной КТГ.
Регистрация сердечного ритма проводится датчиком фетального монитора, прикрепленным на передней стенке живота роженицы в месте наилучшего выслушивания сердцебиения плода. Сокращения матки регистрируются датчиком, который прикрепляется в области самых больших колебаний тонуса матки (чаще дно или правый угол дна матки). Рекомендуемая скорость записи – 1 см в минуту. На ленту монитора должны быть занесены данные о пациентке (фамилия, номер истории родов). Любые вмешательства в родах, которые могут повлиять на интерпретацию КТГ (влагалищное исследование, введение лекарственных средств, эпидуральная анестезия и т.д.) должны быть отмечены на ленте с указанием времени и подписью медицинского работника. Каждая лента КТГ должна храниться в истории родов.
При физиологическом сердечном ритме повторная запись КТГ осуществляется каждые 3 часа и при любом вмешательстве, направленном на изменение маточной активности.
При интранатальном кардиомониторинге для интерпретации КТГ обязательным условием является запись токограммы[3,4,10].
Для принятия решения о тактике ведения целесообразно классифицировать полученные результаты КТГ на нормальные, угрожающие и патологические признаки (таблица 2).
Таблица 2. Оценка состояния плода в родах
1. Установить возможную причину.
2. Попытаться устранить причину, продолжая запись КТГ.
3. Произвести влагалищное исследование для оценки акушерской ситуации.
4. Рассмотреть необходимость оперативного родоразрешения – наложения акушерских щипцов, вакуум-экстракции, экстракции плода за тазовый конец или кесарева сечения (при отсутствии возможного срочного родоразрешения через естественные родовые пути).
Способы улучшения маточно-плацентарного кровотока во время родов:
1. Изменение позиции роженицы (единственный метод с доказанной эффективностью).
2. Прекращение стимуляции матки.
3. Гидратация (инфузия 500 мл натрия хлорида струйно).
4. Изменение техники потуг.
5. Если причиной патологического сердцебиения плода является состояние матери, необходимо провести соответствующее лечение.
6. Если дистресс плода продолжается и/или нарастает, необходимо безотлагательное родоразрешение.
2. Методика определения величины рН и кислотно-щелочного состава крови из кожи головки плода во время родов. Данный метод облегчает интерпретацию данных КТГ и способствует оптимизации тактики ведения родов [3,5]. Однако данный метод может применяться при наличии необходимой аппаратуры и подготовленного квалифицированного персонала.
Для взятия крови из кожи головки плода необходимы следующие условия:
— раскрытие шейки матки не менее чем на 3—4 см;
— отсутствие плодного пузыря;
— плотная фиксация головки плода во входе в малый таз.
Манипуляция: в асептических условиях после обработки наружных половых органов антисептиком ввести во влагалище ложкообразные зеркала, к головке плода подвести специальный пластиковый конус (амниокскоп), обнажая на ней участок кожи. Обнаженный участок кожи головки очистить стерильным ватным тампоном от выделений, сделать надрез скальпелем, забрать кровь в капилляр. Кровь исследуют сразу же после взятия. Рану прижать до остановки кровотечения.
Информация
Источники и литература
Информация
III. ОРГАНИЗАЦИОННЫЕ АСПЕКТЫ ВНЕДРЕНИЯ ПРОТОКОЛА
Список разработчиков протокола с указанием квалификационных данных:
Исина Г.М. – д.м.н., зав. кафедрой акушерства и гинекологии АГИУВ.
Рецензенты:
Кудайбергенов Т.К. – главный внештатный акушер-гинеколог МЗ РК, директор РГП «Национальный центр акушерства, гинекологии и перинатологии».
Укыбасова Т.М. – д.м.н., профессор, руководитель отдела акушерства и гинекологии АО «ННЦМД».
Указание условий пересмотра протокола: Пересмотр протокола производится не реже, чем 1 раз в 5 лет, либо при поступлении новых данных, связанных с применением данного протокола.
Указание на отсутствие конфликта интересов: конфликта интересов нет.