высокое расположение надколенника что это
Высокое расположение надколенника что это
Хондромаляцией надколенника называют раннее разрушение и дегенерацию хряща надколенника. Это заболевание встречается обычно у молодых людей, особенно женщин. В последнее время некоторые авторы отметили, что оно развивается у больных без характерных морфологических изменений хряща, и переименовали его в синдром смещения надколенника.
В норме толщина хряща надколенника составляет приблизительно 7 мм, в то время как мыщелков бедра всего 3 мм. Наибольшее трение — в надколеннико-бедренном промежутке, где его стимулируют сдавление и сила тяги четырехглавой мышцы бедра. Дегенерация хряща надколенника начинается в возрасте около 30 лет и в большинстве случаев протекает бессимптомно.
Боль в надколеннике и синдром хондромаляции могут возникать в результате воздействия одного или нескольких факторов:
1) смещения надколенника;
2) прямого удара;
3) врожденного изменения формы надколенника или бедренной борозды;
4) рецидивов подвывиха или вывиха надколенника и
5) перерастяжения связок коленного сустава (у спортсменов).
А. Как показано выше, нормальный угол Q приблизительно 15 градусов. Угол Q, превышающий 20 градусов, считают патологией
Клиническая картина хондромаляции надколенника
Как правило, симптомы впервые появляются в подростковом или молодом возрасте и проявляются глубокой ноющей болью в коленных суставах без предшествующей травмы в анамнезе. Напряженные спортивные занятия или продолжительное сидение могут через несколько часов усилить боли. Наконец, по мере прогрессирования заболевания даже незначительное напряжение, например подъем по лестнице, будет усиливать боль.
Боль обычно локализуется в надколеннике или опоясывает внутреннюю поверхность коленного сустава. Острая травма коленного сустава, например при падении, может привести к ретропателлярной боли, а в некоторых случаях к развитию хондромаляции надколенника через несколько недель.
Во время обследования коленный сустав должен быть в положении легкого сгибания, чтобы надколенник таким образом был заведен в бедренную борозду. Пальпация и компрессия в этом положении позволят избежать ущемления синовиальной оболочки. Сильное прижимание надколенника к медиальной бедренной борозде спровоцирует боль, что характерно при хондромаляции надколенника.
Кроме того, пальпация суставной поверхности смещенного кнутри надколенника, как правило, выявляет болезненность по краю этой и внутренней поверхностей. Нередко врач может отметить крепитацию при смещении надколенника кнутри и пальпации его наружного края.
Кроме болезненности хряща надколенника, отмечается болезненное разгибание голени против сопротивления в пределах 30—40 градусов. Пробу задержки надколенника выполняют, попросив больного напрячь четырехглавую мышцу, в то время как врач удерживает надколенник, крепко прижимая его к мыщелкам бедра. Коленный сустав при этом разогнут.
Диагностическими критериями заболевания надколенника могут быть боль, болезненность при пальпации и крепитация в том случае, если исключено ущемление синовиальной оболочки сустава. Этого можно избежать при прямой пальпации и проведении пробы задержки, придав коленному суставу положение легкого сгибания (этим приемом надколенник вводится в бедренную борозду).
Как упоминалось выше, смещение надколенника может предрасполагать к хондромаляции. Смещение надколенника можно определить, измерив угол Q. Угол Q определяют, измерив угол между двумя линиями, пересекающимися в центре надколенника. Первую линию проводят от передней нижней ости подвздошной кости или середины бедра через центр надколенника. Вторая линия идет от центра надколенника через бугристость большеберцовой кости.
Пересечение этих линий образует угол Q, в норме равный 15°. Угол Q, равный 20° или более, считают аномальным. Клинически при увеличении угла Q у стоящего больного оба надколенника будут расположены лицевыми поверхностями друг против друга. Это явление нередко называют «скашиванием коленных чашечек».
Кроме определения угла Q, врач должен отметить экскурсию надколенника при сгибании и разгибании колена. В норме при разгибании надколенник двигается вертикально с легким медиальным уклоном при приближении к положению полного разгибания. Патологическая подвижность надколенника (или «блуждающий надколенник»), наблюдаемая при разгибании голени, может предрасполагать к развитию хондромаляции надколенника.
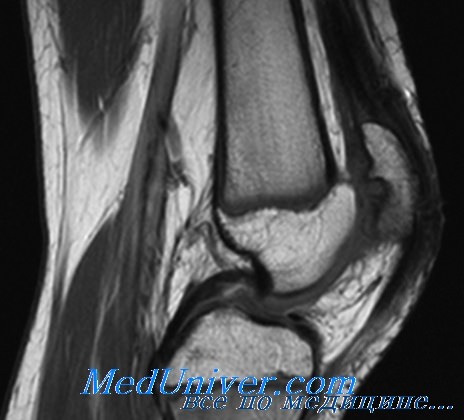
Высоко смещающийся надколенник часто называют patella alta и его можно диагностировать, измерив вертикальную длину надколенника и длину его собственной связки на боковой рентгенограмме коленного сустава. Если длина связки более чем на 1 см превышает вертикальную длину надколенника, следует подозревать высоко расположенный надколенник. У этих больных часто отмечается латеральное смещение надколенника, ведущее к образованию уменьшенного или нормального угла Q.
У больных с хондромаляцией надколенника рентгенограммы имеют малую диагностическую ценность. Тем не менее иногда у них обнаруживают хронические изменения надколенника, включая склерозирование или образование остеофитов.
Дифференциальный диагноз хондромаляции надколенника
У больных с остеоартрозом могут быть симптомы, сходные с таковыми при хондромаляции надколенника. Как правило, эти больные старше по возрасту и на рентгенограммах у них видны изменения, включающие наличие остеофитов, склерозирования и сужения суставной щели. Помимо этого, у больных с хондромаляцией надколенника обычно поражен внутренний край, а при остеоартрозе в основном преобладает поражение наружного края.
К другим заболеваниям, которые следует дифференцировать от хондромаляции надколенника, относят:
1) разрыв медиального мениска;
2) препателлярный бурсит;
3) бурсит «гусиной лапки»;
4) синдром жировой подушки;
5) рассекающий остеохондрит.
Лечение хондромаляции надколенника
Рекомендуется консервативное лечение, включающее покой, салицилаты и укрепляющие изометрические упражнения для четырехглавой мышцы бедра. Важно постоянно поддерживать терапевтический уровень салицилатов в течение 3—4 мес, в некоторых случаях это приводит к заживлению очага размягчения хряща. Не следует применять стероидные препараты, поскольку они могут ускорить дегенерацию хряща. В период фазы первичного заживления настоятельно рекомендуется избегать приседаний, бега, опоры на колени и подъема по лестнице.
Гипсовая повязка противопоказана, поскольку она приводит к атрофии четырехглавой мышцы, что может усугубить патологическую перестройку надколенника.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Высокое расположение надколенника что это
а) Определение высоты стояния надколенника:
• При методе Insall—Salvati используются продольные изображения в положении сгибания 30°:
о Измеряется наибольшая длина диагонали надколенника (А)
о Измеряется наименьшая длина связки надколенника (В)
о Отношение В: А = 1,0±0,2
о 1,2-высокое стояние надколенника
• При методе Caton используются продольные изображения в положении полного разгибания:
о Измеряется длина хряща надколенника (А)
о Измеряется наименьшее расстояние между суставной поверхностью надколенника и плато большеберцовой кости (В)
о Отношение В: А = 1,0+0,2
о 1,2-высокое стояние надколенника
б) Варусное/вальгусное отклонение на ПЗ рентгенограммах в положении стоя: два метода:
• Механическая ось:
о Линия, соединяющая центр головки бедренной кости с центром пилона большеберцовой кости
о Должна проходить через середину коленного сустава
о Латеральное положение от центра коленного сустава указывает на вальгусное отклонение, медиальное положение-на варус-ное отклонение
• Угол, образованный пересечением линий, разделяющих пополам дистальный отдел бедренной и проксимальный отдел большеберцовой кости; нормальный угол составляет 6+2“
г) Определение величины инклинации блока:
• Коленный сустав в положении сгибания/разгибания, аксиальное изображение через вершину межмыщелковой вырезки
• Референтная линия: задняя чрезмыщелковая линия
• Угол, образованный задней чрезмыщелковой линией и продолжением латеральной фасетки блока
• Нормальный угол инклинации блока составляет >11°
д) Измерение асимметрии фасеток блока:
• Коленный сустав в положении сгибания/разгибания, аксиальное изображение через вершину межмыщелковой вырезки
• Отношение длины медиальной фасетки блока к длине латеральной фасетки блока считается нормальным, если оно >40%
ж) Измерение угла борозды блока:
• Коленный сустав в положении сгибания/разгибания, аксиальное изображение через вершину межмыщелковой вырезки
• Угол образован линиями, проведенными вдоль медиальной и латеральной фасеток блока
• Нормальное значение угла составляет 138+6°; угол >145° свидетельствует о дисплазии блока
з) Определение угла наклона надколенника:
• Коленный сустав согнут на 20°, аксиллярная рентгенограмма:
о Линия проводится через вершины латерального и медиального отделов блока
о Вторая линия проводится вдоль латеральной фасетки надколенника
о Угол должен быть открыт кнаружи
• Угол наклона надколенника: коленный сустав в положении сгибания/разгибания, аксиальное изображение через экватор надколенника:
о Проводится линия через задние отделы мыщелков, затем параллельно ей проводится аксиллярная линия на уровне блока о Проводится линия через экватор надколенника; две линии образуют угол наклона надколенника, нормальное значение которого составляет 2+2°
к) Динамическая оценка конгруэнтности надколенника:
• Получают четыре аксиальных изображения через бедренно-надколенниковый сустав в положении разгибания, 15° сгибания, 30° сгибания и 30° сгибания с сокращением четырехглавой мышцы
• Оценивается изменение наклона и подвывиха надколенника в этих положениях
л) Оценка торсии бедренной и большеберцовой костей:
• Торсия бедренной кости:
о Измеряется угол антеверсии бедренной кости путем наложения КТ срезов, полученных через середину шейки бедренной кости и диафиз бедренной кости на уровне малого вертела о Величина торсии бедренной кости определяется по углу, образованному осью шейки бедренной кости и задней мыщелковой линией
о Дистальный отдел бедра в норме ротирован кнутри относительно проксимального отдела (антеверсии или антеторсии бедренной кости)
• Торсия большеберцовой кости:
о Аксиальное изображение, полученное через проксимальный отдел большеберцовой кости накладывается на аксиальное изображение, полученное через дистальный отдел большеберцовой кости
о Определяется величина угла, образованного поперечными осями на этих двух уровнях
о Дистальный отдел большеберцовой кости в норме ротирован кнаружи относительно проксимального (в среднем 30° у взрослых; диапазон 20-50°)
м) Список литературы:
1. Diederichs G et al: MR imaging of patellar instability: injury patterns and assessment of risk factors. Radiographics. 2010 Jul-Aug;30(4):961-81, Erratum in: Radiographics. 31 (2):624, 2011
— Вернуться в оглавление раздела «Лучевая медицина»
Редактор: Искандер Милевски. Дата публикации: 19.6.2019
Наклон и подвывих надколенника, дисплазия мыщелков бедренной кости
Обычно эту косточку называют коленной чашечкой, но в медицине используют другой термин – надколенник.
Надколенник – эта маленькая, но очень важная косточка. Она расположена в передней части коленного сустава. На самом деле надколенник – эта сесамовидная кость. В медицине так называют кости, которые расположены внутри сухожилий. У человека несколько сесамовидных костей, и надколенник – самая крупная из них. Сесамовидные кости, и надколенник в частности, нужны затем, чтобы повысить эффективность тяги мышцы, увеличить ее силу, поскольку эти кости работают как блок.
Изнутри надколенник покрыт толстым слоем хряща, который нужен для того, чтобы скользить по хрящу мыщелков бедренной кости. Хрящ надколенника – самый толстый у человека – его толщина может превышать 5 миллиметров! Естественно, он толстый не просто так, а потому, что надколенник испытывает очень сильные нагрузки. Подробнее об анатомии коленного сустава и надколенника в частности вы можете узнать на нашем сайте.
Слева – колено в положении сгибания. Надколенник ложится в борозду на бедренной кости, благодаря чему он работает как блок, увеличивая эффективность тяги сухожилия четырехглавой мышцы.
Для того, чтобы работа надколенникак как блока при разгибании в коленном суставе была максимально эффективной, он должне ложиться в борозду между мыщелками бедренной кости правильно, т.е. центрированно. Если надколенник ложится в борозду неправильно, не по центру, то говорят о наклоне надколенника.
Практически всегда при проблемах в бедренно-надеколенниковом суставе надколенник смещается кнаружи, и лишь в очень редких случаях надколенник смещается кнутри. Если наклон будет небольшим, то говорят о латеральной гиперпресии (т.е. повышенном давлении надколенника на наружный мыщелок бедренной кости), или о медиальной гиперпрессии, если надколенник смещен кнутри. При большем смещении надколенника появляется подвывих, и наконец, если надколеннник полностью выходит за пределы борозды между мыщелками бедренной кости, то говорят о вывихе надколенника.
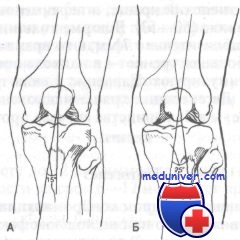
Слева направо: нормальный сустав (ширина внутренней и наружной частейц сустава одинакова), наклон надколенника или латеральная гиперпрессия (наружная щель уже, чем внутренняя), подвывих надколенника (часть надколенника вышла наружу за пределы мыщелка) и вывих (надколенник полностью сместился за пределы сустава)
Наклон и подвывих надколенника представляют собой один из вариантов его нестабильности, т.е. состояния, когда надколенник может подвывихиваться или полностью вывихиваться.
Причины
Наклон и подвывих могут быть вызваны различными факторами, чаще всего — одновременно несколькими. Среди главных причин можно выделить следующие:
У надколенника есть две связки, которые удерживают его по бокам (иногда их неазывают не связками, а удерживателями). Наружная связка тянет надколенник кнаружи и не дает ему смещаться кнутри, а внутренняя связка, наоборот, тянет надколенник кнутри и не дает ему вывихиваться кнаружи. Избыточное натяжение наружной связки, поддерживающей надколенник, или слабость внутренней связки, поддерживающей надколенник (может развиться вследствие разрыва этой связки) могут приводить к тому, что надколенник будет ложиться в борозду между мыщелками бедренной кости не центрированно, а с большим смещением кнаружи.
В норме тагя богковых связок надколенника (наружной и внутренней) сбалансирована и надколенник центрирован. При нарушении этого баланса, например, при разрыве внутренней связки, надколенник будет стремиться сместиться кнаружи за счет некомпенсированной тяги наружной связки.
Стабильность надколенника обсепечивается не только связками, но и мышцами. В частности, медиальная (внутренняя) широкая мышца бедра тянет надколенник кнутри. Эта мышца входит в состав четырехглавой мышцы бедра, состоящих из четырех головок. Если внутренняя широкая мышца бедра будет слабой, то она не будет полноценно стабилизировать надколенник и он будет смещаться кнарущи.
Х-образное или вальгусное искривление голеней (отклонение голеней наружу). Если смотреть на скелет спереди, то можно увидеть как бедро соединяется с голенью под углом, который называют углом квадрицепса или Q-углом. Размер угла Q определяется шириной таза. У женщин таз более широкий, чем у мужчин, поэтому у женщин и Q-угол больше, чем у мужчин. Кроме того, к увеличению Q-угла может приводить врожденная X-образная деформация голеней. Большой угол Q приводит к тому, что надколенник легче смещается наружу. Кроме того, при большом Q-угле легче рвется передняя крестообразная связка.
Q-угол. Нормальным считается значение 20° для женщини 15° для мужчин. Аномальный Q-угол необязательно сопровождается болью по передней поверхности коленного сустава или подвывихом надколенника, но он способствует подвывиху надколенника при сокращении четырехглавой мышцы бедра
Дисплазия мыщелков бедренной кости. Борозда между мыщелками бедренной кости должна быть достаточно глубокой, чтобы в ней удерживался надколенник. При дисплазии мыщеков бедренной кости, т.е. врожденной особенности развития костей, борозда менее глубокая и надколенник легче смещается наружу. Научные исследования показали, что у людей с дисплазией мыщелков бедренной кости глубина борозды в среднем на 7 миллиметров меньше. Существует несколько вариантов дисплазии: дисплазии обоих мыщелков, изолированная дисплазия наружного или внутреннего мыщелков, кроме того, дисплазия может быть разной интенсивности. Определить дисплазию можно по осевым рентгенограммам или на магнитно-резонансной томографии (МРТ), причем точность этих двух методов в определении дисплазии примерно одинаковая, но МРТ в отличие от рентгенограмм позволяет оценить не только кости, но и мягкие ткани (хрящ, связки и т.д.).
Переразгибание в коленном суставе и выское стояние надколенника (patella alta) приводят к тому, что надколенник тоже будет выскальзывать из борозды между мыщелками и смещаться кнаружи. При переразгибании надколенник выталкивается из борозды, а при врожденном высоком стоянии надколенника он ложится в борозду выше, где борозда сглаживается и не такая глубокая, чтобы удержать надколенник.
Ротация (кручение) голени кнутри способствует смещение надколенника кнаружи
Симптомы наклона/подвывиха надколенника
Часто помимо боли при сгибании и разгибании коленного сустава под надколенником может возникать болезненный щелчок или хруст. Эти болезненные щелчки и хруст в коленном суставе под коленной чашечкой происходят из-за неправильного скольжения надколенника в межмыщелковой борозде.
При сгибании ноги надколенник обычно скользит по межмыщелковой борозде бедренной кости, но при почти полном разгибании смещается наружу. В этот момент больные обычно ощущают «провал» в суставе, хотя истинный вывих надколенника происходит у них редко.
Наклону/подвывиху надколенника часто предшествует травма, которой повреждаются структуру, препятствующие смещению надколенника кнаружи. Например, часто хронический подвывих надколенника развивается после вывиха надколенника. Кроме того, наклон/подвывих надколенника моржет развиться как осложнение после некоторых операций на коленном суставе.
При длительно существующем наклоне/подвывихе надколенника в суставе может скапливаться жидкость (синовит), что будет проявляться отеком коленного сустава главным образом выше надколенника.
Кроме того, при вывихе надколенника может произойти травма хряща надколенника (остеохондральный перелом), что также будет способствовать равитию артроза коленного сустава.
Осмотр врача
При осмотре врач обращает внимание на н еравномерное развитие мышц-разгибателей коленного сустава. При наклоне и подвывихе надколенника часто можно увидеть атрофию и слабость медиальной широкой мышцы бедра.
Помимо этого врач при осмотре обращает внимание на все остальные факторы, способствующие развитию наклона/подвывиха надколенника: осанку и походку, высокое стояние надколенника, аномально большой Q-угол, Х-образное искривление ног, антеверсию бедренной кости, дисплазия надколенника или бедренной кости, плоскостопие и гипермобильность суставов.
Приблизительную оценку траектории движения надколенника можно провести, медленно разгибая сидящему пациенту ногу в коленном суставе. В норме надколенник должен перемещаться по прямой линии. В некоторых случаях можно заметить J-признак — траекторию движения, напоминающую перевернутую букву J, когда надколенник уходит наружу по мере разгибания сустава. При внутреннем подвывихе надколенника можно увидеть обратный J-признак за счет смещения надколенника в положении полного разгибания кнутри. Если J-признак заметен при разгибании свободно свисающих ног, то это может свидетельствовать о слабости медиальной широкой мышцы бедра, что определяет тактику лечения.
Траектория движения надколенника при разгибании колена из точки A в точку В. При наклоне/подвывихе надколенника он идет не по прямой, и загибаясь кнаружи по мере разгибания колена, что похоже на перевернутую букву J, поэтому этот симптом называют J-признаком
Для определения наклона и подвывиха надколенника врач проводит специальные тесты: при надавливании на надколеннник, при попытке сдвинуть надколенник пальцами наружу может усилиться боль и/или появиться страх, предчувствие вывиха надколенника. Кроме того, повышенная подвижность надколенника, выявляемая при этом тесте, так же будет свидетельствовать в пользу латерального наклона/подвывиха надколеника.
Так же тщательно обследуют боковые поддерживающие связки надколенника. Болезненность этих связок при пальпации часто сопутствует их перегрузке у больных с подвывихом надколенника. Болезненность в области медиального надмыщелка — так называемый признак Бассетта — характерен для травмы медиальной бедренно-надколенниковой связки.
Проба для обнаружения избыточной тяги наружной поддерживающей связки состоит в измерении наклона надколенника. Пробу проводят при расслабленном и пассивно разогнутом коленном суставе. Когда замечают, что наружный край надколенника приподнялся, внутренний край фиксируют. В норме угол между горизонтальной плоскостью и наружным краем надколенника должен составлять около 15°. При меньших значениях причиной боли в переднем отделе коленного сустава может быть избыточное натяжение латеральной поддерживающей связки; по показаниям проводят мобилизацию наружного края. При смещении надколенника наружу больной иногда, чтоб избежать боли, старается уменьшить амплитуду движений. Этот симптом с большой вероятностью свидетельствуют о гипермобильности или нестабильности надколенника.
Смещение надколенника по суставной поверхности из стороны в сторону позволяет судить о целости структур, ограничивающих его подвижность. Смещение наружу предотвращают наружная часть суставной капсулы, наружная поддерживающая связка и косая часть медиальной широкой мышцы бедра. Надколенник сдвигают рукой наружу и измеряют полученное смещение относительно нейтрального положения в четвертях от ширины надколенника. Сдвиг более чем на три четверти свидетельствует о гипермобильности, менее одной четверти при медиальном смещении — об избыточном натяжении медиальной поддерживающей связки. Описанная проба может дать ценную информацию о состоянии связочного аппарата, но при этом она относительно субъективна.
Пальпация надколенника: врач надавливает на надколенник и пытается сместить его встороны, оценивая амплитуду подвижности и интенсивность боли. На рисунке изображена проба Бассета
Страх, предчувствие вывиха надколенника. При смещении надколенника пальцами врача наружу пациент может почувствовать страх вывиха и усиление боли. Обратите внимание, как пациент пытается остановить врача. Иллюстрация Hughston JC, Walsh WM, Puddu G: Patellar subluxation and dislocation. In: Saunders monographs in clinical orthopaedics, vol 5, Philadelphia, 1984, Saunders с изменениями авторов travmaorto.ru
При выполнении большинства проб больной лежит на спине, но можно также обследовать коленный сустав в положении больного на животе. В этом случае неподвижность таза и невозможность согнуть бедро делают возможной более точную оценку гибкости суставных структур при разгибании. Кроме того, легко можно выявить антеверсию бедренной кости вперед и ротацию большеберцовой кости. Уменьшение амплитуды внутренней ротации может быть ранним признаком артроза тазобедренного сустава, что иногда вызывает и боль в колене.
Для уточнения диагноза проводят дополнительные методы исследования, самыми важными из которых являются рентгенография, компьютерная томография (КТ) и магнитно-резонансная томография (МРТ). Первичное обследование бедренно-надколенникового сочленения включает рентгенографию в прямой и боковой проекциях в положении стоя. На рентгенограмме в прямой проекции можно обнаружить значительный подвывих, перелом или деформацию надколенника. Прежде чем судить о наличии подвывиха, надо убедиться, что это не ошибка укладки. Боковая рентгенограмма также может дать ценную информацию. Прежде всего она позволяет получить представление о глубине и рельефе межмыщелковой борозды. Центр ее соответствует самой задней линии, и суставные поверхности латерального и медиального мыщелков можно различить по отдельности. По этим точкам измеряют глубину борозды и выявляют дисплазию. По боковой рентгенограмме можно определить высокое или низкое стояние надколенника, рассчитать отношение длины связки надколенника к диагонали надколенника. В норме это отношение составляет 0,8—1,0; большие значения свидетельствуют о высоком стоянии надколенника, меньшие — о низком.
Дополнительную информацию о положении надколенника дает рентгенография в осевой проекции при сгибании коленных суставов под углом 20° (по Лаурину) и под углом 45° (по Мерчанту). Для уменьшения лучевой нагрузки обычно достаточно сделать снимок в одной из этих проекций. Рентгенограммы в осевой проекции очень удобны для выявления наклона и подвывиха надколенника. На этих рентгенограммах определяют два угла: наружный бедренно-надколенниковый угол и угол конгруэнтности. Первый образован линиями, проведенными через мыщелки бедра и вдоль латеральной фасетки надколенника. Обычно эти линии расходятся наружу; если они параллельны или расходятся внутрь, то это с большой вероятностью свидетельствует о наклоне надколенника. Угол конгруэнтности используют для выявления подвывиха надколенника. Для построения угла конгруэнтности сначала проводят биссектрису угла, образованного скатами мыщелков бедренной кости, а затем измеряют угол между этой биссектрисой и линией, проведенной из низшей точки ската к средней части края надколенника. В норме конгруэнтность в согнутом под углом 45° коленном суставе составляет 6 ± 11°. Надколенник при таком угле сгибания должен располагаться по центру суставной поверхности, изменение же степени конгруэнтности указывает на возможный его подвывих.
Укладка пациента для выполнения рентгенограмм по Мерчанту (A.C. Merchant)
Компьютерная томография (КТ) позволяет определить наклон и подвывих несколько точнее, чем рентгенограммы в осевой проекции, что связано с отсутствием проекционных искажений и наложения теней анатомических структур друг на друга. Кроме того, КТ можно получить при любом сгибании коленного сустава. Это особенно актуально для выявления наклона и подвывиха надколенника при практически разогнутом колене, когда надколенник лишен фиксации со стороны наружного мыщелка бедра.
Как мы уже отмечали, важным фактором развития наклона/подвывиха надколенника является положение бугристости большеберцовой кости, к которой крепится связка надколенника. Точную оценку пространственного взаимоотношения бугристости, надколенника и межмыщелковой борозды опять же можно произвести на компьютерных томограммах (КТ). Самым важным показателем на них будет индекс ТТ-TG (от английских термином tibial tuberosity и trochlear groove). Для этого измеряют расстояние между бугристостью и межмыщелковой бороздой бедренной кости, накладывая два среза в аксиальной проекции один на другой. Расстояние более 15 мм свидетельствует о подвывихе надколенника со специфичностью 95% и чувствительностью 85%.
Компьютерная томограмма. На этом рисунке наложены друг на друга два среза: на уровне межмыщелковой борозды и на уровне бугристости большеберцовой кости. Благодаря этому наложению можно измерить расстояние между бугристостью и бороздой. В норме оно арьирует от 10 до 15 мм. На этом снимке оно составляет 21 мм, что свидетельствует о подвывихе надколенника.
Магнитно-резонансную томографию (МРТ) можно использовать для подтверждения данных, полученных по КТ и рентгенограммам, но больше она подходит для диагностики состояния мягких тканей и оценки повреждений хряща. Метод хорошо зарекомендовал себя для обнаружения травм, сопряженных с вывихом надколенника: отрыва медиальной бедренно-надколенниковой связки от бедренной кости или, реже, от медиальной фасетки надколенника; выпота в суставе; зон повышенной интенсивности сигнала и повреждений косой части медиальной широкой мышцы бедра; гематом в области латерального мыщелка бедра и медиальной фасетки надколенника.
Поскольку боль в коленном суставе часто может быть из-за других причин, не связанных с положением надколенника, то МРТ используется достаточно часто.
Лечение
Консервативное лечение. Лечение наклона/подвывиха надколенника в основном консервативное, т.е. безоперационное. Основу лечения составляют физические упражнения. Силу и выносливость четырехглавой мышцы лучше всего тренировать статическими упражнениями на разгибание с небольшой амплитудой при сгибании коленного сустава на 0—30° (то есть при наименьшем соприкосновении надколенника и бедренной кости). Упражнения направлены на восстановление баланса мышц-разгибателей, особое внимание следует уделять косой части медиальной широкой мышцы бедра.
Упражнения при наклоне/подвывихе надколенника
Для дополнительной стабилизации надколенника можно использовать специальные ортопедические повязки, ортезы, бандажи, но необходимо, чтобы больной осознавал необходимость их ношения. Ортезы также улучшают архитектонику нижней конечности, особенно у больных с тенденцией к Х-образному искривлению ног, усугубляющему нестабильность надколенника.
Очень эффективно тейпирование, которое позволяет скомпенсировать смещение надколенника кнаружи и убрать боль в коленном суставе на фоне гиперпресии наружных отделов бедренно-надколенникового сочленения.
Продуманное консервативное лечение эффективно в большинстве случаев, однако в некоторых случаях оно не приносит успеха и тогда без хирургического вмешательства часто не обойтись.
Хирургическое лечение. Как и при других заболеваниях бедренно-надколенникового сочленения, сопровождающихся болью в переднем отделе коленного сустава, сначала проводят артроскопию: через прокол длиной один сантиметр в сустав вводят видеокамеру и осматривают колено изнутри. В ходе артроскопии оценивают не только бедренно-надколенниковый сустав, состояние хряща надколенника, правильность погружения надколенника в межмыщелковую борозду но и оценивают все остальные структуры коленного сустава: крестообразные связки, мениски, хрящ и т.д.
Если нет подвывиха надколенника, а есть только наклон надколенника с латеральной гиперпрессией, то проводят артроскопическую мобилизацию наружного края надколенника. Для этого рассекают всю наружную поддерживающую связку и косую часть наружной широкой мышцы.
Схема операции артроскопической мобилизации наружного края надколенника (латеральный релиз)
Прогноз
Прогноз в большинстве случаев наклона или подвывиха надколенника благоприятный. Как при правильной консервативной, так и при хирургической тактике лечения возможно полноценное восстановление и даже возвращение к спортивным занятиям после восстановления подвижности, стабильности и силы. Интенсивность нагрузок и тренировок следует увеличивать постепенно. Реабилитационный курс подбирают в соответствии с проведенной операцией. На время заживления мягких тканей и кости необходим покой.