высокий уровень липидов в крови что это значит
Липопротеины низкой плотности (ЛПНП): норма, повышенный уровень ЛПНП в крови
Липопротеины низкой плотности (ЛПНП, ЛНП) — класс липопротеинов, которые являются одними из основных переносчиков холестерина в крови. ЛПНП часто называют«плохим холестерином», так как при его избытке повышается риск атеросклероза.
Холестерин низкой плотности
Холестерин — это жироподобное, нерастворимое в воде вещество, относящееся к представителям стероидной группы. Синтезируется печенью, а часть его поступает с пищей. Это вещество в организме человека выполняет важные функции. Оно необходимо для построения клеточных мембран органов и тканей, для образования гормонов, желчных кислот, которые помогают всасываться жирам в кишечнике. Холестерин играет роль мощного источника энергии для молекул, транспортирует жирорастворимые витамины и некоторые лекарства к тканям и органам, защищает внутриклеточные структуры от вредного воздействия свободных радикалов.
Причины повышения и понижения ЛПНП
В крови холестерин в основном входит в составе особых соединений вместе с белками. Такой протеино-холестериновый тандем называется липопротеинами или липопротеидами. Лишь небольшое количество вещества находится крови в свободном состоянии. Это общий холестерин, который не играет особой роли в развитии сердечно-сосудистых заболеваний.
Самой опасной формой считается ЛПНП (липопротеин низкой плотности). Именно повышение его уровня забивает сосуды и способствует развитию патологических процессов в организме. Согласно медицинской статистике, 90% инфарктов и инсультов было спровоцировано повышенным уровнем «плохого» холестерина. И врачи, прежде всего, обращают внимание на соответствие нормы «вредного» холестерина при расшифровке анализа крови.
Примерно 70% холестерина, циркулирующего в крови человека, относится к «вредному». Обладая большой способностью прикрепляться к стенкам сосудов, он быстро накапливается и приводит к образованию атеросклеротических бляшек.
Повышение уровня «вредного» холестерина может вызываться следующими факторами:
Снижение уровня «вредного» холестерина провоцируют следующие причины:
Когда требуется сдавать анализ на холестерин?
Определение уровня «вредного» холестерина проводится в составе липидограммы. Выполнять ее следует всем здоровым людям после 21 года, хотя бы раз в пятилетку.
Но в некоторых случаях доктора настоятельно рекомендуют контролировать ЛПНП несколько раз год:
К ним относятся сердечно-сосудистые патологии (ишемическая болезнь сердца, перенесенные инфаркты, инсульты, порок сердца). Эндокринные заболевания (диабет, гипотиреоз). Болезни аутоиммунного характера (системная красная волчанка, псориаз). Ежегодно проверяться нужно людям с хроническими заболеваниями почек, желчного пузыря и печени.
Если в семье были случаи инфаркта, инсульта, ранней смерти от внезапной остановки сердца в молодом возрасте, то липидограмму следует регулярно сдавать всем ближайшим родственникам, начиная с 5-10 лет. Исследование крови на ЛПНП назначают при наследственных формах дислипедемий, возникающих часто у детей и подростков.
Обязателен анализ крови на «плохой» холестерин, если индекс массы тела составляет более 25, а при измерении окружности талии на уровне пупка у женщин более 80 лишних сантиметров, у мужчин более 95 см.
Если пациенту назначена терапия статинами или предписана диета с сокращением количества жиров, липидограмму сдают раз 3 месяца.
После 40 лет всем людям рекомендуется раз в год проверять свой уровень холестерина. Женщинам после наступления менопаузы рекомендуется это делать чаще.
Что включает в себя анализ?
ЛПНП определяют при помощи липидограммы. В нее входит выявление общего холестерина, триглицеридов, липопротеинов высокой плотности, коэффициента атерогенности, липопротеинов очень низкой плотности. Все это помогает выявить риск развития различных заболеваний, нарушение баланса между «хорошим» и «вредным» холестерином, проследить динамику лечения и при необходимости скорректировать терапию.
Важно! Высокий уровень липидов низкой плотности является надежным маркером возможности развития сердечно-сосудистых заболеваний.
Анализ берут с утра, натощак. Перед этим за трое суток нужно исключить прием спиртных напитков и тяжелые физические нагрузки, за полчаса до забора венозной крови не курить.
Не рекомендуется сдавать липидограмму сразу после проведения хирургических вмешательств, во время вирусных заболеваний, инфарктов. Нужно подождать хотя бы 2 месяца.
Не всегда для правильной оценки состояния здоровья достаточно одного анализа. Его необходимо повторить через месяц.
Для полностью здоровых людей нормальным показателем липопротеинов низкой плотности считается 2,6 ммоль/л.
Лицам, относящимся к группе риска, желательно стремится к 1,8 ммоль/л. Пациентам, имеющим серьезные патологии и генетическую предрасположенность к повышенному холестерину и попадающим в группу высокого риска нужно стараться, чтобы анализ показал 1,4 ммоль/л.
ЛПНП отличается в зависимости от пола и возраста. Нормой для мальчиков до 10 лет является показатель 1,6 – 3,4 ммоль/ л, от 11 до 14 лет – 1,7 – 3, 4 ммоль/л. У подростков 15-18 нормой считается 1,6 – 3,4 ммоль/л. С возрастом у мужчин возможно повышение до 4,8 ммоль/л.
Для девочек до 10 лет норма составляет 1,8-3,6 ммоль/л, от 11 до 14 лет – 1,7 – 3,5 ммоль/л, в подростковом возрасте 15-18 лет показатель варьируется от 1,5 до 3,6 ммоль/л. Таким он остается у женщин во взрослом возрасте, изменяется с наступлением климакса и составляет от 2,3 до 5,7 ммоль/л.
Как нормализовать «плохой» холестерин?
Оптимальным показателем для взрослого человека составляет 2,6 ммоль/л. Если ЛПНП показывает 3,3 ммоль/л и выше – это уже тревожный звоночек, такие числа указывают на атеросклероз сосудов и связанные с ним заболевания.
При пограничных показателях ЛПНП привести холестерин в норму можно следующим образом:
Холестерин важен для организма человека. Без него невозможно осуществления многих жизненно важных функций. Но превышение уровня «вредного» холестерина, особенно до критических цифр, опасно для здоровья и жизни. Поэтому необходимо регулярно сдавать липидограмму и при необходимости корректировать образ жизни или незамедлительно начинать лечение.
Высокий уровень липидов в крови что это значит
Различают так называемую первичную и вторичную гиперхолестеринемию. Первичная гиперхолестеринемия включает семейную гиперхолестеринемию, в которой дефекты гена ответственны за повышение уровня холестерина. Это часто встречается в семье: холестерин больше не может поглощаться клетками или поглощается частично.
Если первичная гиперхолестеринемия имеет не наследственное происхождение, она называется несемейной гиперхолестеринемией. В этих случаях пациенты имеют уровень холестерина слишком высокий для их индивидуальной ситуации.
Вторичная гиперхолестеринемия приводит к повышению уровня холестерина в крови из-за фоновых заболеваний, таких как сахарный диабет, гипотиреоз, почечная или печеночная дисфункция. А также прием лекарств, таких как кортизон или некоторые бета-блокаторы, может вызвать вторичную форму гиперхолестеринемии.
Различают так называемую первичную и вторичную гиперхолестеринемию. Первичная гиперхолестеринемия включает семейную гиперхолестеринемию, в которой дефекты гена ответственны за повышение уровня холестерина. Это часто встречается в семье: холестерин больше не может поглощаться клетками или поглощается частично.
Если первичная гиперхолестеринемия имеет не наследственное происхождение, она называется несемейной гиперхолестеринемией. В этих случаях пациенты имеют уровень холестерина слишком высокий для их индивидуальной ситуации.
Вторичная гиперхолестеринемия приводит к повышению уровня холестерина в крови из-за фоновых заболеваний, таких как сахарный диабет, гипотиреоз, почечная или печеночная дисфункция. А также прием лекарств, таких как кортизон или некоторые бета-блокаторы, может вызвать вторичную форму гиперхолестеринемии.
Почему повышенный уровень холестерина это опасно
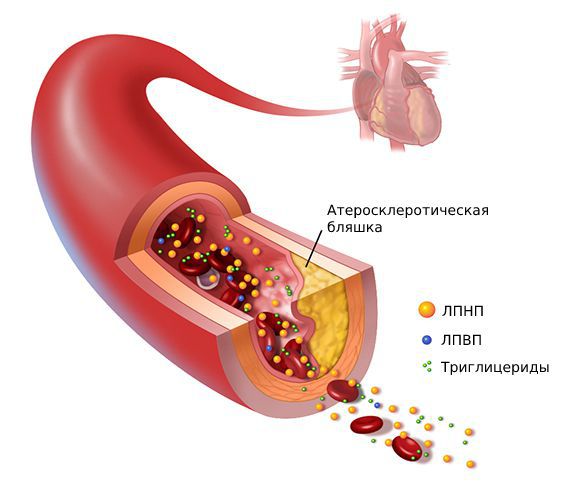
Если в крови, которую организм не может использовать, присутствует слишком много ЛПНП-холестерина (холестерин липопротеинов низкой плотности), то лишний ЛПНП-холестерин откладывается на стенках сосудов. Эти отложения называются бляшками. Бляшки делают стенки артерий, которые несут богатую кислородом кровь из сердца в органы, все более и более жесткими с течением времени. Вкратце эти изменения называются «сосудистая кальцификация», врачи называют это атеросклерозом. Самое опасное в этой болезни: она развивается медленно и незаметно и без дискомфорта на ранних стадиях.
Особенно частыми и опасными являются нарушения кровообращения в артериях сердца и головного мозга: в этом случае отсутствие подачи кислорода в ткань может привести к сердечному приступу или инсульту. Артериосклероз является самой Главной причиной этих заболеваний, которые по-прежнему являются убийцей номер один в Германии.
Слишком высокий уровень ЛПНП-холестерина подвергает сосуды опасности
В дополнение к гипертонии, диабет и курение являются самыми первыми причинами повышения уровня ЛПНП-холестерина, «плохого холестерина», самого главного фактора риска развития атеросклероза и сердечно-сосудистых заболеваний.
Умеренный риск: при умеренно увеличенном общем сердечно-сосудистом риске (не более одного дополнительного фактора риска) следует искать целевой уровень ЛПНП-холестерина ниже 115 мг/дл (3 ммоль/л).
Высокий риск: в случае высокого сердечно-сосудистого риска (например, тяжелой гипертонии или семейной гиперхолестеринемии, курильщики) следует искать целевой уровень ЛПНП-холестерина ниже 100 мг/дл (2,5 ммоль /л).
Очень высокий риск: если существует очень высокий риск сердечно-сосудистых заболеваний (например, диабет или патологии сердечно-сосудистой системы), целевой показатель ЛПНП-холестерина должен быть ниже 70 мг дл (1,8 ммоль/л).
Кто из пациентов в зоне высокого риска?
Люди с семейной гиперхолестеринемией, у которых уровень ЛПНП-холестерина в крови значительно повышен, считаются пациентами в зоне высокого риска. Атеросклероз часто начинается у них в раннем возрасте. Поэтому у таких пациентов особенно высокий риск развития ранних патологий сердечно-сосудистой системы. Другой группой риска являются люди, перенесшие сердечный приступ в течении последних лет. Особое внимание также уделяется тем пациентам, которые не могут принимать или принимают недостаточную дозу статинов, стандартных лекарств, понижающих уровень холестерина. Пациенты, принадлежащие к вышеупомянутым группам риска, требуют особого подхода в лечении, чтобы достичь целевых значений ЛПНП-холестерина. Они особенно нуждаются в последовательной терапии, которая наряду с сбалансированным питанием и достаточным движением обычно включает в себя прием медикаментов.
Если в крови, которую организм не может использовать, присутствует слишком много ЛПНП-холестерина (холестерин липопротеинов низкой плотности), то лишний ЛПНП-холестерин откладывается на стенках сосудов. Эти отложения называются бляшками. Бляшки делают стенки артерий, которые несут богатую кислородом кровь из сердца в органы, все более и более жесткими с течением времени. Вкратце эти изменения называются «сосудистая кальцификация», врачи называют это атеросклерозом. Самое опасное в этой болезни: она развивается медленно и незаметно и без дискомфорта на ранних стадиях.
Особенно частыми и опасными являются нарушения кровообращения в артериях сердца и головного мозга: в этом случае отсутствие подачи кислорода в ткань может привести к сердечному приступу или инсульту. Артериосклероз является самой Главной причиной этих заболеваний, которые по-прежнему являются убийцей номер один в Германии.
Слишком высокий уровень ЛПНП-холестерина подвергает сосуды опасности
В дополнение к гипертонии, диабет и курение являются самыми первыми причинами повышения уровня ЛПНП-холестерина, «плохого холестерина», самого главного фактора риска развития атеросклероза и сердечно-сосудистых заболеваний.
Умеренный риск: при умеренно увеличенном общем сердечно-сосудистом риске (не более одного дополнительного фактора риска) следует искать целевой уровень ЛПНП-холестерина ниже 115 мг/дл (3 ммоль/л).
Высокий риск: в случае высокого сердечно-сосудистого риска (например, тяжелой гипертонии или семейной гиперхолестеринемии, курильщики) следует искать целевой уровень ЛПНП-холестерина ниже 100 мг/дл (2,5 ммоль /л).
Очень высокий риск: если существует очень высокий риск сердечно-сосудистых заболеваний (например, диабет или патологии сердечно-сосудистой системы), целевой показатель ЛПНП-холестерина должен быть ниже 70 мг дл (1,8 ммоль/л).
Кто из пациентов в зоне высокого риска?
Люди с семейной гиперхолестеринемией, у которых уровень ЛПНП-холестерина в крови значительно повышен, считаются пациентами в зоне высокого риска. Атеросклероз часто начинается у них в раннем возрасте. Поэтому у таких пациентов особенно высокий риск развития ранних патологий сердечно-сосудистой системы. Другой группой риска являются люди, перенесшие сердечный приступ в течении последних лет. Особое внимание также уделяется тем пациентам, которые не могут принимать или принимают недостаточную дозу статинов, стандартных лекарств, понижающих уровень холестерина. Пациенты, принадлежащие к вышеупомянутым группам риска, требуют особого подхода в лечении, чтобы достичь целевых значений ЛПНП-холестерина. Они особенно нуждаются в последовательной терапии, которая наряду с сбалансированным питанием и достаточным движением обычно включает в себя прием медикаментов.
Материалы
Гиперлипидемия
1. Что такое липиды
2. В чём же опасность холестерина?
3. Диагностика гиперлипидемии
4. Причины гиперлипидемии
5. Лечение гиперлипидемии
6. В чем заключается профилактика гиперлипидемии и атеросклероза?
7. Профилактика и лечение гиперлипидемий
Термином «липиды» означает жиры, растворенные в крови. Липиды играют очень важную роль в нашем организме. Они входят в состав многих гормонов, биологически активных веществ. Однако при избытке липидов в организме повышается риск возникновения заболеваний.
Гиперлипидемия — термин, означающий повышенный уровень холестерина и других липидов в крови. В общем значении термином гиперлипидемия обозначают многие виды повышения уровня жиров в организме. Однако чаще всего этим термином означают повышенный уровень в крови холестерина и триглицеридов, которые относятся к липидам.
Дислипопротеинемия – нарушение соотношения липидов, в том числе «хорошего» и «плохого» холестерина крови.
Холестерин — жироподобное вещество, которое обнаруживается во всех органах и тканях организма.
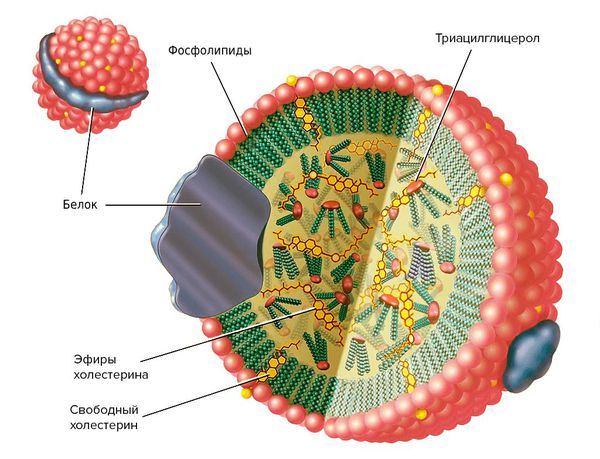
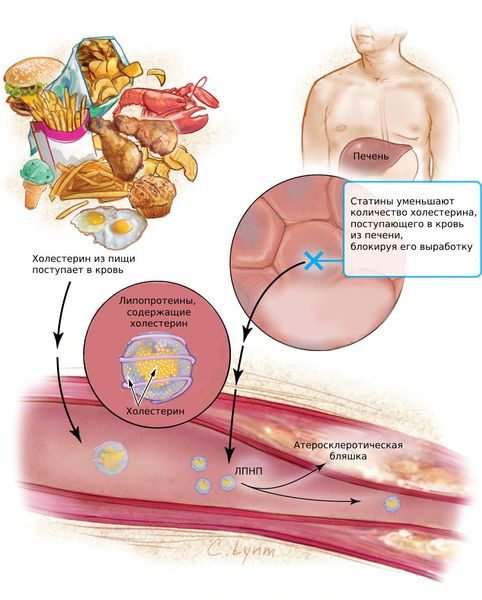
Холестерин поступает в организм с пищей. Большая часть холестерина, необходимого организму вырабатывается в печени. В крови холестерин передвигается в составе с особыми видами белков-переносчиков. Эти частицы (холестерин + белок) называются липопротеинами. Липопротеины обладают разной плотностью и разными свойствами. Липопротеины низкой плотности (ЛПНП) и очень низкой плотности (ЛПОНП) называют «плохим холестерином». Эти частицы приносят холестерин в сосудистую стенку и способствуют развитию атеросклеротической бляшки.
Липопротеины высокой плотности (ЛПВП) выводят холестерин из сосудистой стенки и препятствуют развитию атеросклероза, за это их назвали «хорошим холестерином».
Холестерин жизненно необходим человеку. Холестерин входит в состав клеточных мембран, из холестерина образуются многие гормоны, в том числе и половые, холестерин необходим для правильного функционирования нервной системы, холестерин используется в процессе пищеварения.
В чём же опасность холестерина?
В развитии атеросклероза огромную роль играет не только повышение общего холестерина крови, но и соотношение между «хорошим» и «плохим» его видом.
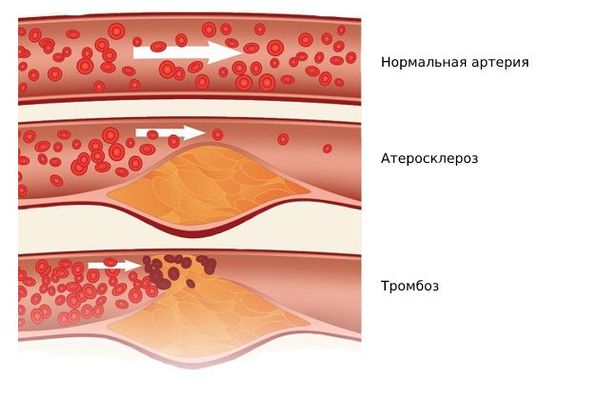
Высокий уровень липидов в крови приводит к развитию такого распространённого на сегодняшний день заболевания, как атеросклероз. При этом на гладкой и ровной поверхности артерий откладываются так называемые атеросклеротические (или атероматозные) бляшки.
Атеросклеротические бляшки состоят из холестерина, кальция и фиброзной ткани. Постепенно увеличиваясь в размере и количестве, они сужают просвет артерий и нарушают кровоток, что проявляется в виде многочисленных заболеваний сердечно-сосудистой системы: ишемическая болезнь сердца, инфаркт миокарда, облитерирующий атеросклероз сосудов нижних конечностей, аневризмы аорты и периферических артерий, мезентериальная ишемия, нарушения мозгового кровообращения (инсульты) и другие заболевания.
Риск атеросклероза возрастает при влиянии определённых факторов:
•Возраст старше 60 лет
Диагностика гиперлипидемии
Диагностировать гиперлипидемию можно только с помощью биохимического анализа крови.
С помощью биохимического анализа крови на исследование липидного обмена (который проводится утром натощак, после предварительного голодания в течение 12-14 часов до забора крови на анализ, желательно в течение трёх дней не употреблять пищу, богатую жирами) выявляются составные части липидов — так называемые фракции.
Это ЛПНП — липопротеины низкой плотности («плохой холестерин»), ЛПВП — липопротеины высокой плотности («хороший холестерин»), общий холестерин и триглицериды.
Чтобы иметь низкий риск развития атеросклероза и его проявлений, необходимо, чтобы уровень липидов был следующий:
•общий холестерин ниже 5,0 ммоль/л;
•уровень триглицеридов менее 1,7 ммоль/л;
•ЛПНП ниже 3,0 ммоль/л;
•ЛПВП выше 1,0 ммоль/л (у мужчин) и выше 1,2 ммоль/л (у женщин).
При развитии сердечно-сосудистых заболеваний уровень холестерина, ЛПНП и триглицеридов должен быть меньше, чем указано выше. Гиперлипидемия ведёт к развитию атеросклероза, который в свою очередь имеет разнообразные проявления, в зависимости от локализации атеросклеротических бляшек.
Причины гиперлипидемии
В большинстве своем гиперлипидемия является следствием образа жизни, привычной диеты или принимаемых препаратов. К факторам образа жизни относится ожирение, курение и малоподвижный образ жизни. На возникновение гиперлипидемии влияет наличие сахарного диабета, заболевания почек, беременность и пониженная функция щитовидной железы.
Гиперлипидемия может быть также наследственным заболеванием. Пациент может иметь нормальный вес, гиперлипидемией страдают его родственники. Риск гиперлипидемии повышается с возрастом, у мужчин после 45 лет, а у женщин — после 55 лет. Если Ваш близкий родственник (отец или брат в возрасте моложе 55 лет, либо мать или сестра в возрасте моложе 65 лет) болеет сердечно-сосудистым заболеванием заболеванием, то и у Вас имеется высокий риск возникновения заболевания сердца.
Лечение гиперлипидемии
В зависимости от результатов биохимического анализа крови, от уровня липидов, их фракций в крови, врач может порекомендовать Вам изменить образ жизни, медикаментозное лечение или другой вид лечения. Кроме того, врач определит имеется ли у Вас атеросклероз или риск его развития. Чем выше риск развития у Вас заболеваний сердца, тем интенсивнее проводимое лечение гиперлипидемии.
Лечение гиперлипидемии зависит от уровня липидов в крови, имеющегося риска развития сердечных заболеваний и общего состояния здоровья. Основной целью лечения гиперлипидемии является снижение уровня «плохого холестерина» — липопротеинов низкой плотности (ЛПНП).
В начале проводимого лечения врач может посоветовать изменить привычный образ жизни:
•соблюдение диеты: избегать жирных блюд;
•занятие физическими упражнениями;
•нормализация высокого артериального давления;
Если данные мероприятия не помогают снизить уровень ЛПНП в крови, либо врач считает, что у пациента имеется высокий риск развития атеросклероза и сердечных заболеваний, встает вопрос о необходимости применения медикаментозного лечения. Чаще всего кандидатами на медикаментозное лечение являются мужчины старше 35 лет и женщины в период менопаузы.
Препараты, снижающие уровень липидов в крови:
•статины — их действие связано с тем, что они предотвращают образование холестерина в печени;
•препараты, связывающие желчные кислоты и др.
В чем заключается профилактика гиперлипидемии и атеросклероза?
Обычно врачи советуют для начала изменить образ жизни и обычную диету. Выполнение данных мероприятий у многих пациентов может помочь снизить уровень общего холестерина на 10-20%. Однако чаще всего смена образа жизни и диеты могут снизить уровень общего холестерина на 2-6%.
Наиболее значимым моментом смены образа жизни является соблюдение диеты.
Врачи рекомендуют следующие мероприятия:
•снижение потребляемых насыщенных жиров до 7%
•снижение общего потребляемого жира до 25-35%
•ограничение холестерина, поступающего с пищей до 200 мг в сутки
•ежедневное потребление с продуктов, богатых клетчаткой, в среднем 20 — 30 г. Клетчатка содержится в таких продуктах, как овес, горох, фасоль, а также многих фруктах и овощах;
•ежедневный прием продуктов, содержащих станол и стерол — орехи, растительные масла, кукуруза, рис и др.
Другие продукты, потребление которых помогает нормализовать уровень холестерина в крови — это определенные сорта рыбы: лосось, семга, макрель, сардины.
В мясе этих рыб содержится такое вещество, как омега-3-жирные кислоты. Омега-3-жирные кислоты способствуют снижению уровня триглицеридов в крови. Соевые бобы и многие заменители мяса на основе сои также снижают в крови уровень липопротеинов низкой плотности. Избыточный вес также способствует повышению в крови уровня липопротеинов низкой плотности и понижению липопротеинов высокой плотности. Поэтому одним из факторов лечения гиперлипидемии считается снижение избыточного веса.
Следующий лечебный фактор — это физические упражнения. Рекомендуется ежедневно уделять 20 — 30 минут занятиям гимнастикой, энергичной ходьбе. Обязательно необходимо до начала упражнений посоветоваться с врачом об их виде и длительности.
Курение является также одним из основных факторов гиперлипидемии и атеросклероза, поэтому рекомендуется сразу же бросить курение, как только у Вас выявлена гиперлипидемия.
Все перечисленные мероприятия способствуют нормализации уровня липидов в крови и предупреждению развития сердечно-сосудистых заболеваний.
Профилактика и лечение гиперлипидемий
В настоящее время существует несколько способов воздействия на жировой состав крови:
•изменение пищевого поведения и образа жизни (строгая диета с ограничением животных жиров, дозированные физические тренировки, отказ от курения и злоупотребление алкоголем, достаточный 7-8 часовой ночной сон, предупреждение стрессовых ситуаций и эмоционального перенапряжения, нормализация артериального давления);
•медикаментозные способы — препараты группы статинов, фибраты, препараты рыбьего жира, анионообменные смолы, никотиновая кислота и др.;
•экстракорпоральное очищение крови от «плохого холестерина».
В международных исследованиях доказано, что эти средства и методы обладают достоверным антиатеросклеротическим эффектом. Доказана выраженность их противосклеротического действия, снижение скорости развития атеросклероза. Однако способность предупреждать развитие осложнений атеросклероза неодинакова. Выбрать необходимый на конкретном этапе метод лечения и профилактики может только лечащий врач.
Не допускайте развития атеросклероза, при гиперлипидемии своевременно обращайтесь к кардиологам!
Что такое гиперлипопротеинемия? Причины возникновения, диагностику и методы лечения разберем в статье доктора Колесниченко Ирины Вячеславовны, кардиолога со стажем в 24 года.
Определение болезни. Причины заболевания
Это состояние является частным случаем дислипидемии.
Заболевание может долго протекать без симптомов и выявляться случайно после сдачи анализов. При длительном течении болезни развивается атеросклероз, который приводит к сужению сосудов. Симптомы зависят от того, какие артерии поражены:
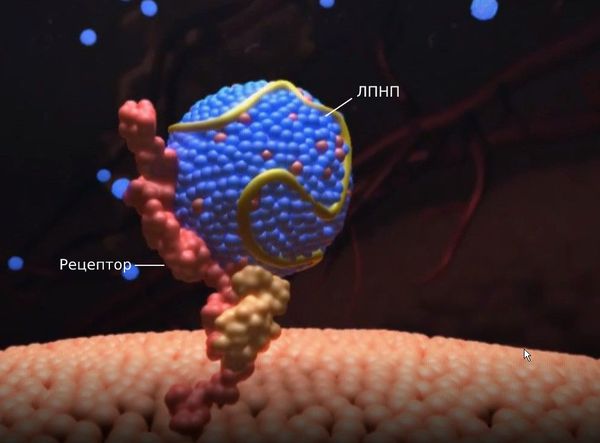
Липопротеины — это растворимые в воде частицы, состоящие из жиров (липидов) и белков (апопротеинов). Они очень важны для организма, поскольку переносят витамины, гормоны и жиры, которые поступают с пищей и синтезируются в печени.
Распространённость
Причины гиперлипопротеинемии
Гиперлипопротеинемии бывают первичными и вторичными. Первичные формы имеют врождённую природу, но встречаются довольно редко: ими страдают 0,25 % населения.
К врождённым гиперлипидемиям относятся:
Вторичные гиперлипопротеинемии обусловлены различными заболеваниями, приёмом некоторых лекарств и неправильным образом жизни.
Наиболее часто заболевание развивается при сахарном диабете, хронической почечной недостаточности, нефротическом синдроме, гипотиреозе, ожирении, желчнокаменной болезни, холестазе, анорексии, частичной или полной потере жировой ткани (липодистрофии), болезнях накопления гликогена, сильном стрессе, сепсисе, беременности, остром гепатите, системной красной волчанке и лимфоме.
Лекарства, которые могут привести к гиперлипопротеинемии:
К развитию гиперлипопротеинемии часто приводит неправильный образ жизни на фоне хронических заболеваний. К неблагоприятным факторам относятся:
Также важно отметить причины, из-за которых снижается уровень ЛПВП. Помимо курения, к ним относятся недостаточное питание и ожирение. Концентрация защитных липопротеинов может уменьшаться при приёме бета-блокаторов и анаболических стероидов.
Уровень общего холестерина может быть выше нормы и у здоровых людей, например при неправильной подготовке к анализу крови и во время беременности.
Гиперлипопротеинемия при беременности
У беременных женщин уровень общего холестерина повышается в 1,5–2 раза. Он резко возрастает в начале II триместра, когда активно формируется плацента. Холестерин — это основа для её клеток, поэтому чем больше срок беременности, тем выше его уровень.
Симптомы гиперлипопротеинемии
Гиперлипопротеинемия может длительное время протекать бессимптомно. Повышенный уровень вредных липидов выявляется при анализах, но клинические симптомы долго не возникают.
При врождённых гиперлипопротеинемиях, вызванных генетическими факторами, симптомы появляются рано. Уровень холестерина при врождённых формах болезни всегда выше 6,5 ммоль/л. Он колеблется от 7 до 13 ммоль/л и выше.
Симптомы первичной гиперлипопротеинемии
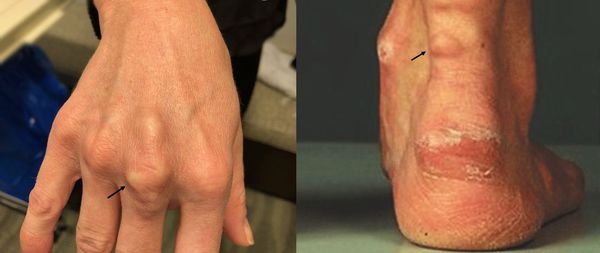
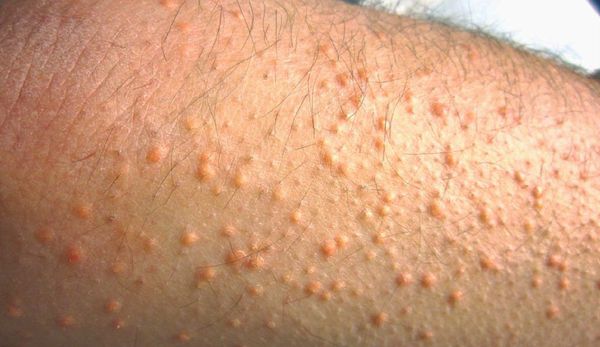
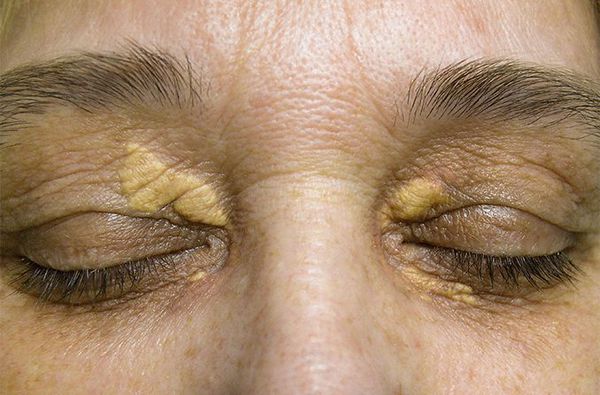
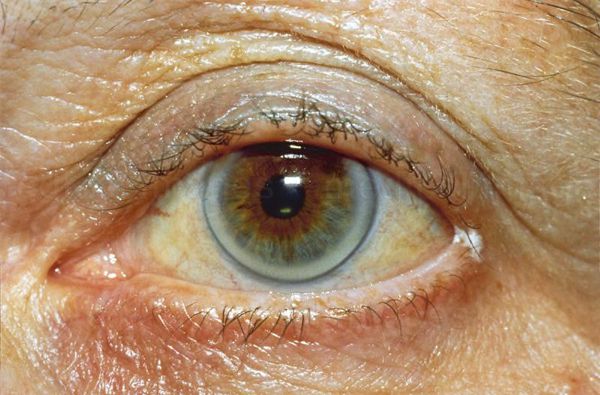
К характерным проявлениям гомозиготной семейной гиперхолестеринемии, при которой человек наследует дефектный ген от обоих родителей, относятся:
При семейной гипертриглицеридемии в крови повышается уровень триглицеридов (до 2,8–8,5 ммоль/л) и липопротеинов очень низкой плотности.
Симптомы вторичной гиперлипопротеинемии
При вторичных гиперлипопротеинемиях симптомы зависят от расположения поражённых атеросклерозом артерий, степени и количества вовлечённых сосудов.
Долгое время уровень вредных липопротеинов растёт, а содержание защитных липопротеинов снижается, но симптомы отсутствуют. Они появляются по мере развития атеросклероза.
К таким признакам относятся:
В зависимости от того, какие артерии повреждены атеросклерозом, возникают следующие симптомы:
Патогенез гиперлипопротеинемии
Первичные гиперлипопротеинемии вызваны мутациями в генах, которые ответственны за образование и работу рецепторов к липопротеинам низкой плотности. При гетерозиготной форме семейной гиперхолестеринемии ЛПНП-рецепторы могут быть наполовину полноценными, а при гомозиготной форме — практически полностью отсутствовать. Из-за этого дефекта рецепторы не захватывают липопротеины, они хуже распадаются и не выводятся из организма, поэтому их уровень в крови растёт.
При вторичных гиперлипопротеинемиях повреждается внутренняя оболочка артерий и в неё активно проникают липопротеины.
Липопротеины подразделяются на два вида:
Атерогенность зависит от размеров и физико-химических свойств липопротеиновых частиц.
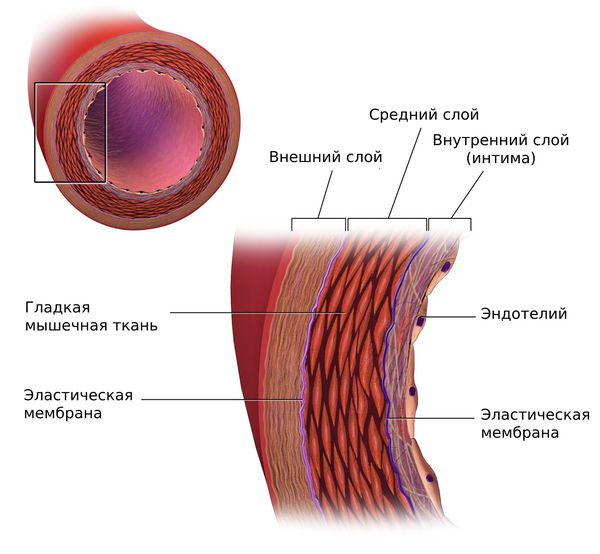
Липопротеины очень низкой плотности и липопротеины низкой плотности (ЛПОНП и ЛПНП) являются атерогенными и проникают во внутреннюю оболочку артерий (интиму) при повреждении эндотелия.
Дисфункцию эндотелия артерий вызывают:
Под влиянием этих факторов эндотелий разрыхляется и истончается. Расширяются щели между клетками, возникает отёк, клетки и волокнистые структуры внутренней оболочки артерий разъединяются, и частицы атерогенных липопротеинов проникают в интиму артерий.
Затем к этим частицам присоединяется глюкоза. Процесс модификации липопротеинов называется гликозилированием, или гликированием. Он особенно интенсивен при сахарном диабете и избытке глюкозы в крови. В результате нарушается взаимодействие ЛПНП с рецепторами клеток, замедляется распад липопротеинов и, следовательно, развивается гиперлипопротеинемия. Гликирование защитных ЛПВП ускоряет их распад.
Второй путь модификации липопротеинов низкой плотности — пероксидация, или перекисное окисление. Это важнейший фактор развития атеросклероза. В организме постоянно образуются свободные радикалы: ионы, атомы или молекулы с одним неспаренным электроном на своей орбите. Поскольку у них есть свободное место для электрона, они стремятся отнять его у других молекул. Так окисляются любые соединения, с которыми они соприкасаются. Пероксидация ЛПНП делает их высокоатерогенными.
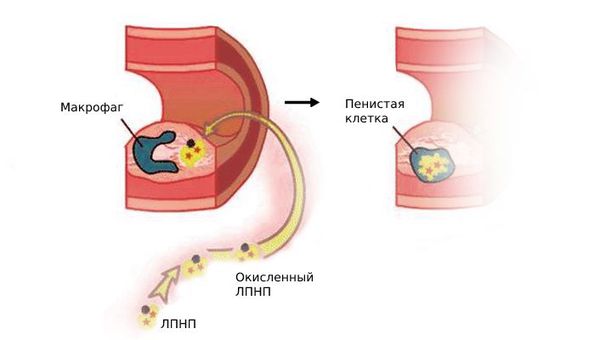
Следующий этап атерогенеза — пропитывание интимы артерий циркулирующими лейкоцитами (моноцитами), которые трансформируются в макрофаги. Они захватывают модифицированные ЛПНП, содержание холестерина в макрофагах быстро нарастает, и они превращаются в пенистые клетки.
Пенистые клетки остаются в интиме артерий и погибают. При этом они выделяют накопленный холестерин, который образует липидные пятна и полоски, а затем атеросклеротические бляшки.
Одним из наиболее серьёзных осложнений атеросклероза является тромбоз в области бляшки — частичная или полная закупорка артерии тромбом. Образованию тромба предшествуют надрывы и разрывы фиброзной покрышки бляшки, а также повреждение эндотелия самой бляшкой. Иногда атеросклеротическая бляшка становится источником эмболий, при которых её оторвавшийся кусочек закупоривает какой-либо сосуд.
Осложнением атеросклеротической бляшки также является атерокальциноз — отложение солей кальция в стенке сосудов.
Классификация и стадии развития гиперлипопротеинемии
Наиболее распространена классификация липопротеинов в зависимости от плотности:
По участию в развитии атеросклероза липопротеины подразделяются на три класса:
Типы гиперлипопротеинемии
Гиперлипопротеинемии подразделяются на следующие типы:
Также широко применяется классификация гиперлипопротеинемий, предложенная Фредриксоном и соавторами в 1967 году:
Осложнения гиперлипопротеинемии
Диагностика гиперлипопротеинемии
Диагностика гиперлипопротеинемий состоит из осмотра, лабораторных исследований и инструментальных методов.
Осмотр
При осмотре врач обращает внимание на признаки, указывающие на нарушение обмена липидов:
Измерение артериального давления
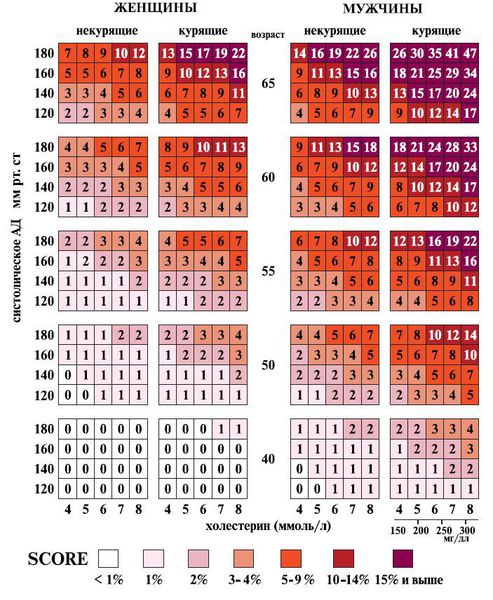
Шкала SCORE — это тест-калькулятор для оценки сердечно-сосудистого риска.
Сердечно-сосудистый риск зависит от сочетания следующих факторов:
По шкале SCORE пациенты попадают в категории низкого, умеренного, высокого и очень высокого риска.
Полученное значение показывает вероятность смерти от сердечно-сосудистого заболевания в ближайшие 10 лет.
Также всем пациентам необходимо проверить состояние печени. Для этого исследуется уровень печёночных ферментов (АСАТ, АЛАТ). Анализ позволяет определить, можно ли назначать статины — препараты для снижения уровня липопротеинов.
Не менее важно проверить состояние щитовидной железы. Для этого исследуется уровень тиреотропного гормона (ТТГ), так как гипотиреоз может быть причиной нарушений липидного обмена и требует коррекции.
Также при гиперлипопротеинемии необходимо определить уровень глюкозы в крови, поскольку сахарный диабет способствует быстрому развитию атеросклероза.
Инструментальные методы диагностики
Для выявления атеросклероза используются:
Лечение гиперлипопротеинемии
Диета
Если у пациента нет симптомов, то лечение начинают со специальной диеты. Коррекция питания позволяет уменьшить уровень холестерина на 5–10 %.
Важно помнить, что холестерин не только поступает извне, но и образуется в организме. Поэтому полностью отказываться от продуктов, содержащих жиры, не стоит.
Медикаментозное лечение
При сердечно-сосудистых заболеваниях, сахарном диабете, хронической болезни почек и высоком риске по шкале SCORE показан приём препаратов, снижающих холестерин. Однако в ряде случаев пациентам даже с умеренным риском может потребоваться медикаментозная терапия. Она поможет уменьшить вероятность развития атеросклероза.
Группы препаратов для лечения гиперлипопротеинемии:
Статины
Статины (Аторвастатин, Розувастатин, Питавастатин) — это наиболее эффективные средства для снижения холестерина. Они блокируют фермент, который участвует в его образовании и тем самым подавляет выработку холестерина в печени. Статины снижают содержание липопротеинов низкой плотности (ЛПНП) и триглицеридов (ТГ).
Статины предотвращают развитие атеросклероза коронарных и церебральных артерий, а при длительном приёме уменьшают размер бляшек в сосудах. Эти препараты необходимы пациентам с гиперлипопротеинемией и атеросклерозом для профилактики инфаркта миокарда и инсульта.
Перед тем, как начать принимать статины, необходимо определить липидный профиль, а также проверить состояние печени по содержанию в крови печёночных ферментов (АСАТ, АЛАТ). Статины применяют в безопасных дозировках до достижения целевых уровней ЛПНП. Дозировка зависит от кардиоваскулярного риска пациента.
Для оценки безопасности и эффективности назначенной дозы через месяц после начала приёма необходимо повторно провести анализы на липидный профиль, АСАТ и АЛАТ. Эффект проявляется в течение первой недели от начала лечения. Через две недели он составляет 90 % от максимального действия. Наибольший эффект достигается к четвёртой неделе и затем остаётся постоянным.
Если целевой уровень ЛПНП достигнут и препарат не влияет отрицательно на печень, то статин в данной дозировке применяют длительно. Липидный профиль, АСАТ и АЛАТ контролируют через каждые 3–6 месяцев. При повышении печёночных ферментов выше трёх норм препарат перестают применять.
Помимо снижения холестерина, статины положительно влияют на состояние внутренней оболочки артерий, стабилизируют атеросклеротические бляшки и улучшают текучесть крови.
Статины обычно хорошо переносятся, но у некоторых пациентов возникают побочные эффекты, например боль в мышцах. Принимать препараты следует под постоянным контролем врача, вовремя корректировать их дозу или использовать в комбинации с другими лекарствами.
Фибраты
Фибраты (Фенофибрат) стимулируют активность фермента липопротеинлипазы и тем самым ускоряют распад липопротеинов. Они снижают не только холестерин, но и триглицериды (ТГ). Это препараты выбора у больных с сахарным диабетом, у которых чаще всего повышены ТГ.
Ингибиторы всасывания холестерина в кишечнике
Секвестранты желчных кислот
Секвестранты (Холестирамин, Колестипол) — ионообменные смолы, которые не дают желчным кислотам всасываться в кишечнике. Истощение запасов этих кислот активирует их синтез из холестерина в печени. Применяются у пациентов с холестазом.
Приём препаратов данной группы часто вызывает побочные эффекты: метеоризм, задержку стула, тошноту, боль или дискомфорт в верхнем отделе живота, что ограничивает их применение.
Моноклональные антитела
N-3 жирные кислоты
Гиполипидемическую терапию важно назначать вовремя, чтобы предотвратить развитие атеросклероза и его осложнений.
Прогноз. Профилактика
При ранней диагностике гиперлипопротеинемии и своевременном снижении уровня атерогенных липопротеинов прогноз благоприятный.
Заболевание может долго протекать без симптомов и выявиться только при профилактическом исследовании, поэтому необходимо регулярно определять липидный профиль. Это поможет избежать атеросклероза и его серьёзных осложнений: инфаркта миокарда, инсульта и т. д.
Если дислипидемия диагностирована при развившемся атеросклерозе, то следует изменить питание и начать медикаментозное лечение. Если удаётся добиться целевых уровней липидов в крови, то прогноз благоприятный. В таком случае сердечно-сосудистый риск значительно снижается. Пациенту необходимо следовать рекомендациям врача и регулярно делать липидограмму.
Прогноз неблагоприятный при значительном повышении уровня липидов в крови, сопутствующих заболеваниях, таких как артериальная гипертензия, сахарный диабет, хроническая болезнь почек и осложнения атеросклероза. Такие пациенты находятся в группах высокого и очень высокого риска с большой смертностью.
Профилактика гиперлипопротеинемии
Цель первичной профилактики — уменьшить влияние возможных причин гиперлипопротеинемии. Для этого нужно правильно питаться, не курить, больше двигаться и по возможности исключить препараты, нарушающие обмен липидов.
Также для профилактики атеросклероза следует: