высокий свод стопы что это
Полая стопа
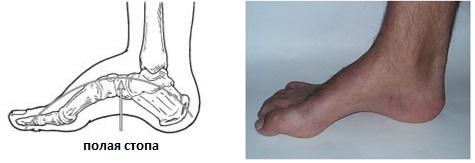
Синдром полой стопы (лат. pes cavus) характеризуется чрезмерно высоким продольным сводом стопы. Люди с данным заболеванием концентрируют слишком большую нагрузку на пятке и носке при ходьбе и/или в положении стоя.
Спектр сопутствующих полой стопе деформаций включает в себя скручивание пальцев (в особенности большого), деформацию заднего отдела стопы (характеризуется увеличенным пяточным углом), контрактуру подошвенной фасции. Они приводят к излишне высокой нагрузке на головки плюсневых костей, в результате чего могут возникать костные мозоли и метатарзалгия.
Этиология
Возникновение полой стопы может быть связано с патологическими процессами в головном и спинном мозге, в периферических нервах или со структурными проблемами стопы. Если в стопе возникает мышечный дисбаланс до окончательного формирования скелета, то могут наблюдаться значительные изменения морфологии составляющих её костей. Если же деформация произошла уже после достижения скелетной зрелости, то обычно морфология остаётся прежней или претерпевает незначительные изменения. Две трети взрослых пациентов приобретают полую стопу на фоне таких неврологических заболеваний, как перонеальная мышечная амиотрофия (болезнь Шарко-Мари-Тута), спинальный дизрафизм, полиневрит, интраспинальные опухоли, полиомиелит, сирингомиелия, наследственная атаксия Фридрейха, церебральный паралич и спинномозговые опухоли, способные вызывать мышечный дисбаланс, ведущий к увеличению свода. Пациент с впервые выявленной односторонней деформацией стопы, не перенёсший травм в прошлом, должен быть обследован на предмет наличия спинномозговых опухолей.
Причины и механизм деформации, присущие синдрому полой стопы не изучены до конца. К факторам, ответственным за развитие полой стопы, причисляются мышечная слабость и сопутствующий нейромышечным болезням мышечный дисбаланс, остаточные эффекты врождённой косолапости, посттравматическая мальформация костей, контрактура подошвенной фасции и укорочение ахиллова сухожилия.
Болезнь Шарко-Мари-Тута (БШМТ), известная также как наследственная моторная и сенсорная невропатия, представляет собой генетически гетерогенное заболевание, проявляющееся преимущественно в течение первого десятилетия жизни и характеризующееся заторможенным моторным развитием, дистальной мышечной слабостью, неуклюжестью, частыми падениями. Во взрослом возрасте БШМТ способна провоцировать возникновение болезненной деформации стопы и, в частности, синдрома полой стопы. Несмотря на относительную распространённость этого заболевания, мало что известно о механизме распределения мышечного дисбаланса, тяжести ортопедических деформаций или типах возникающей боли. На данный момент не имеется эффективного лечения для предотвращения развития любой из форм болезни БШМТ.
Предполагается, что развитие синдрома полой стопы, наблюдаемое при болезни БШМТ, связано с мышечным дисбалансом стопы и голеностопа. Различными авторами были предложены гипотетические модели этого заболевания, согласно которым из-за подавления слабых мышц-эверторов более сильными мышцами-инверторами носок стопы оказывается в приведённом положении, а пятка – в отведённом. Аналогичным образом слабые мышцы, осуществляющие дорсифлексию, подавляются сильными подошвенными сгибателями стопы, в результате чего первая плюсневая кость оказывается в согнутом положении, что и вызывает синдром полой стопы. По статистике частота возникновения синдрома в значительной степени зависит от пола: мужчины менее предрасположены к данной болезни, однако чаще обнаруживают противоположное по характеру заболевание – плоскостопие.
Формы синдрома полой стопы
В литературе описаны три основных типа синдрома полой стопы: «pescavovarus», «pescalcaneocavus» и «истинная» pescavus. Эти три типа могут быть различены по своей этиологии, клиническим признакам, результатам радиологических исследований.
Кроме того, выделяют четыре типа синдрома полой стопы в соответствии с положением наивысшей точки продольного свода: передний (носочный), плюсневый, задний и комбинированный.
Эпидемиология
На данный момент имеется мало достоверных сведений о распространённости синдрома полой стопы и группах людей, наиболее подверженных этому заболеванию. Число людей, страдающих от этой болезни, по данным некоторых исследований варьируется от 2 до 29%, однако в последних работах авторы сообщают о приблизительно 10%.
Патогенез
Для описания патогенеза синдрома полой стопы было предложено большое количество теорий. Duchenne и сотрудники связали возникновение высокого свода стопы с внутренним мышечным дисбалансом. Другие теории делают акцент на внешних мышцах, а также на совместном действии внутренних и внешних мышц, вызывающем дисбаланс.
Mann и соавторы (1992) в своей работе привели описание патогенеза синдрома полой стопы, вызванного БШМТ. Характер деформации, по их предположению, должен определяться взаимодействием мышц-агонистов и мышц-антагонистов. При БШМТ передняя большеберцовая и малоберцовая мышцы ослабевают. Одновременно с этим антагонисты – задняя большеберцовая и длинная малоберцовая мышцы – начинают превосходить другие мышцы по силе, оттягивая стопу на себя и тем самым деформируя её. В частности, длинная малоберцовая мышца подавляет действие передней большеберцовой мышцы, вызывая плантарную флексию первой плюсневой кости и вальгусную деформацию носка. Задняя большеберцовая мышца преобладает над короткой малоберцовой мышцей, способствуя аддукции носка. Одновременно с возникающими во внутренних мышцах контрактурами происходит задействование длинного разгибателя пальцев стопы в процессе дорсальной флексии голеностопа, что провоцирует скручивание пальцев. На боковые связки голеностопного сустава может быть оказана повышенная нагрузка, если носок повёрнут кнаружи, а пятка – вовнутрь, что впоследствии может создать риск потери равновесия.
Клинически значимая анатомия
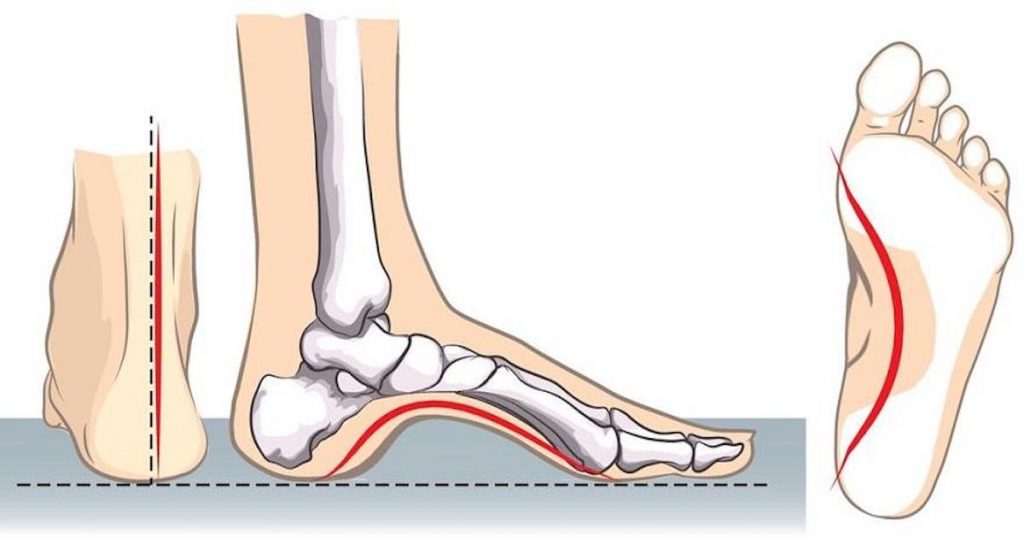
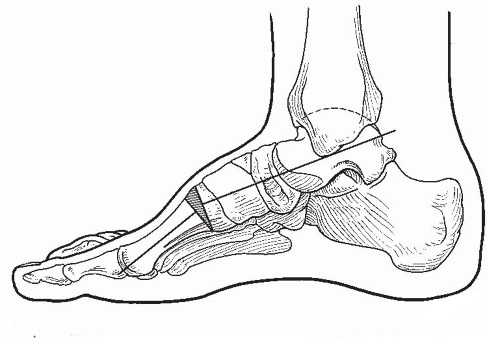
С клинической точки зрения полая стопа характеризуется аномально большой высотой продольного свода. С точки зрения биомеханики полая стопа формируется повёрнутым вовнутрь носком, большим пяточным углом, высоко расположенной средней частью стопы, плантарной флексией носка.
При уменьшении таранно-пяточного угла ладьевидная кость располагается сверху относительно кубовидной кости, а не посередине. Это приводит к затруднению работы сустава Шопара. Ладьевидная кость связывает стопу и голеностоп. Здоровая стопа вращается вокруг ладьевидной кости, в свою очередь кубовидная кость всегда движется одновременно с пяточной костью.
Характеристика
В течение фазы опоры цикла ходьбы пятка находится в инвертированном положении, а носок – в варусном, что приводит к недостаточному распределению нагрузки по стопе. Это может привести к метатарзалгии, стрессовым переломам первой плюсневой кости, плантарному фасцииту, боли в медиальной части продольного свода, синдрому илиотибиального тракта и потере равновесия.
В случае синдрома полой стопы пяточная кость производит внутреннее вращение под таранной костью, приводя к возникновению маленького таранно-пяточного угла. Поскольку за пяточной костью следует кубовидная кость, последняя оказывается в плантарном положении относительно ладьевидной кости, а не рядом с ней. Такое положение приводит к блокировке среднего отдела стопы и перегрузке латеральной её части.
Подвижность стопы можно оценить иначе, взглянув на неё с фронтальной части и проведя мысленную прямую вдоль стопы через суставы Лисфранка и Шопара. Параллельность этой прямой поверхности является условием свободной флексии стопы. С увеличением угла между прямой и поверхностью подвижность стопы заметно снижается. В случае очень высоких продольных сводов нагрузка распределяется неравномерно вдоль головок плюсневых костей и латеральной границы стопы. Это может вызвать пронацию стопы и травму пяточной кости ввиду чрезмерного давления, а также образование остеофитов в месте соединения плюсневых костей с клиновидными костями.
Симптомы и клинические проявления
Признаками синдрома полой стопы являются жалобы пациента на боль в стопе (особенно в латеральной её части ввиду повышенной нагрузки), потерю равновесия, проблемы с передвижением и ношением обуви. Характер симптомов может меняться в зависимости от деформации. К основным симптомам полой стопы причисляют такие расстройства, как:
К прочим симптомам относят:
Лечение
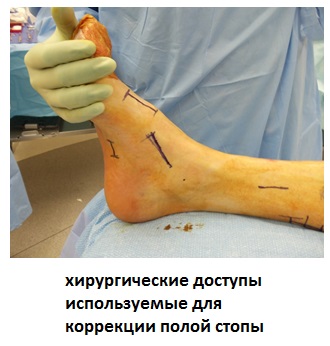
Лечение синдрома полой стопы заключается в том, чтобы вернуть пациенту возможность передвигаться без каких-либо проблем и боли. Пациент должен понять, что хирургическое вмешательство не способно полностью исправить деформацию стопы. Основная цель хирургического лечения заключается в увеличении площади контакта между стопой и поверхностью, а также избавление от боли. Многократное проведение хирургических процедур может быть необходимым, особенно если деформация стопы прогрессирует. Хирургические процедуры проводят как над мягкими тканями, так и над костной. Практикуемая в их рамках транспозиция сухожилий и остеотомия позволяют скорректировать деформацию без необходимости проведения артродеза.
Клинические тесты
Для оценки подвижности подтаранного сустава задействуют тест Коулмана (Coleman block test). Деревянный брусок толщиной 2,5 мм подкладывают под наружную часть стопы, ее первая плюсневая кость при этом свисает с бруска и оказывается плантарно согнутой. Если пятка из повёрнутого вовнутрь или кнаружи положения возвращается в нейтральное, то сустав подвижен. В противном случае он оказывается жёстким. Кроме того, в рамках клинических тестов проводят также измерение пяточного угла.
Физиотерапевтическое лечение
Предложенные стратегии консервативного лечения обычно включают в себя методы снижения и перераспределения плантарной нагрузки с применением ортезов для стопы и специализированной обуви с поддерживающими подушками. Применяемый ортез должен выполнять следующие задачи:
Хирургическое лечение
Хирургические методы борьбы с синдромом полой стопы основаны в большинстве своём на транспозиции сухожилий. Они включают в себя следующие подходы:
Причины и симптомы, терапевтическое и хирургическое лечение полой стопы
Автор:
Рецензент:
Синдром полой стопы – что это такое, причины, симптомы и лечение
Полая стопа – патологическое изменение свода, характеризующееся увеличением его высоты. Это заболевание является антиподом плоскостопию, чаще возникает на фоне травм и некоторых проблем в нервно-мышечной системе, и крайне редко выявляется как наследственное. Синдром полой стопы, при раннем обращении к врачу, излечивается консервативной терапией, в тяжелых (запущенных) случаях применяется хирургическое лечение.
Причины заболевания
Врачи считают, что заболевание начинает свое развитие вследствие неправильно сросшихся переломов стопы и на фоне нарушения мышечного равновесия в ступне и голени. Из патологий нервно-мышечной системы к формированию полой стопы могут привести:
В 20% диагностированных случаев полой стопы установить истинную причину развития не удается.
Симптомы патологии
Первым симптомом считается дискомфорт при ходьбе, быстрая утомляемость и боли в проблемной нижней конечности. Пациенты подчеркивают, что им становится все тяжелее выбирать обувь – деформация стопы не позволяет носить классические модели, а в запущенных случаях делает это практически невозможным. По мере развития болезни изменяется походка человека, снижается чувствительность ступни.
Диагностика заболевания проводится следующим образом:
В большинстве случаев дополнительно проводится обследование у невролога. Если видимых причин развития полой стопы не обнаружено, то специалисты начинают говорить о высокой вероятности наличия злокачественного новообразования в области позвоночника – потребуется осмотр и обследование у онколога.
Лечение полой стопы
Если обращение больного за врачебной помощью было ранним, то лечение полой стопы будет заключаться в курсах консервативной терапии – массажи, лечебная физкультура, иглотерапия и другие физиопроцедуры. Эффективна такая схема в детском возрасте либо в реабилитационный период после травм, когда есть риск и первые признаки развития патологии.
В рамках консервативной терапии обязательно подбирается специальная обувь – при полой стопе важно снизить нагрузку на пальцы и пятку. Такая лечебная обувь выпускается в виде разных моделей, но с одним обязательным условием – внутренняя часть ее поднята. Причем, образцы шьются буквально на заказ, ведь многое зависит от высоты искривления свода стопы.
Что касается наиболее эффективных физиопроцедур при лечении, то особенно выделяется гимнастика. Вращения и сгибание, разгибание и наклоны в стороны – эти упражнения при полой стопе устраняют болевой синдром, снижают интенсивность дискомфорта при ходьбе, повышают работоспособность мышечного аппарата ноги. При комплексном подходе к решению проблемы, когда обращение к специалисту состоялось на ранней стадии развития заболевания, благоприятные прогнозы даются в 98% случаев. Записаться на прием к соответствующему врачу, чтобы пройти обследование и подтвердить или опровергнуть наличие рассматриваемой патологии, можно на нашем сайте Добробут. ком.
Нужна ли операция при полой стопе, решает только лечащий врач – подобные назначения делают в том случае, если болезнь находится в запущенной форме. В таком случае выполняется:
Чаще всего используется сочетание двух техник хирургического вмешательства (из вышеперечисленных). Операции проводятся под местной анестезией, реабилитационный период включает в себя все лечебные мероприятия, характерные для терапевтического исправления полой стопы.
Полая (высокая, конская) стопа
Что такое полая стопа? Определение, причины его возникновения, симптомы и лечение.
Основная информация
Что представляет собой полая стопа? Это патология, которая предусматривает деформацию нижних конечностей. Для нее характерно опущение кончиков пальцев вниз и приподнятие пятки вверх. В результате такой деформации у пациента заметно увеличивается размер арочного свода. Полая стопа может представлять собой наследственное заболевание, а также развиваться с возрастом (от 35 лет). Рассматриваемая болезнь является противоположной плоскостопия.
Стадии деформации
От чего зависит лечение полой стопы? Специалисты утверждают, что выбор той или иной терапии напрямую связан от того, на какой ступени находится это заболевание. Специалисты различают 2 стадии деформации:
Причины возникновения
Почему развивается полая стопа? Причины и точный механизм увеличения арочного свода до сих пор не выяснены. Однако врачи предполагают, что такая патология может возникнуть из-за нарушения равновесия (мышечного) на фоне гипертонуса или же ослабление (паретического) отдельных мышц стопы и голени. Кстати, некоторые специалисты отмечают, что иногда при обследовании пациента с рассматриваемой деформацией подтвердить заметное снижение или, наоборот, повышения тонуса мышечных тканей не удается.
Согласно мнению большинства врачей, чаще всего полая стопа формируется при патологии нервно-мышечного аппарата и ряда заболеваний, а также мышечной дистрофии, полиомиелита, спинальной дизрафии, болезни Шарко-Мари-Тута, сирингомиелии, полинейропатии, атаксии Фридрейха, детского церебрального паралича, менингита, менингоэнцефалита, доброкачественных и злокачественных опухолей спинного мозга. Очень редко такая патология развивается из-за ожогов нижних конечностей или неправильно сросшихся таранной и пяточной костей (после переломов). До 20% всех случаев факторы, которые спровоцировали полую стопу, остаются невыясненными.
Симптомы
В аптеках и медицинских центрах очень часто продают стельки для полой стопы. Для чего они нужны? Дело в том, что такое заболевание не проходит для пациента бесследно. При увеличении арочного свода больной постоянно жалуется на боли в стопах, быструю утомляемость во время ходьбы и неприятные ощущения в голеностопных суставах. Также некоторые пациенты отмечают, что они испытывают большие трудности при выборе комфортной обуви.
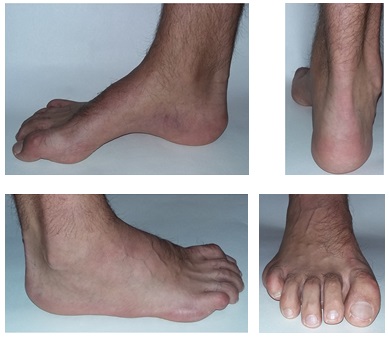
При осмотре человека с рассматриваемой патологией специалисты выявляют увеличение высоты внутреннего и внешнего свода, распластанность, расширение и небольшое приведение передних отделов подошвы, болезненные мозоли (например, у основания первого пальца и в области мизинца), а также деформацию пальцев. Кроме того, у такого пациента довольно часто отмечается выраженная тугоподвижность стопы.
Признаки полой стопы
Полая стопа, которая развилась вследствие полиомиелита, может сопровождаться нерезким односторонним парезом в сочетании с эквинусом стопы. При этом тонус мышечных тканей снижен, и деформация не прогрессирует. Если у человека наблюдаются церебральные поражения, то у него могут отмечаться спастические явления, повышение тонуса мышц и усиление рефлексов (сухожильных). Такой процесс не прогрессирующий и односторонний. При врожденных пороках патология обычно двусторонняя. Она склонна к прогрессированию, особенно в периоды активного роста (например, в 5-8 лет и в 11-15). При диагнозе «болезнь Фридрейха» полая стопа 2-сторонняя и прогрессирующая. Обычно у членов семьи пациента также наблюдаются случаи этого заболевания.
Повышение свода стопы довольно часто сочетается с атаксией и нарушениями походки. Кроме того, для такой болезни характерны слабо выраженные расстройства чувствительности и поражения пирамидных путей. При болезни Шарко-Мари-Тута у человека отмечается 2-сторонняя и прогрессирующая деформация стоп, а также атрофия мышц, которая распространяется снизу вверх.
Как диагностируют?
Упражнения при полой стопы следует выполнять обязательно. Однако делать это необходимо только после того, как диагноз будет уточнен опытным врачом. Как правило, с этой целью пациента отправляют на плантографию и рентгенографию стопы. При слабо выраженной деформации на плантограмме оказывается большое углубление вогнутой дуги внутреннего края, а также выступ по внешнему краю стопы. При умеренной патологии наблюдается вогнутость к внешнему краю. Что касается резко выраженного заболевания, то отпечаток подошвы человека разделяется на 2 части. Также существуют запущенные случаи, когда из отпечатка ноги контуры пальцев совсем исчезают. Это обусловлено их когтеобразной деформацией. Если врач считает, что причиной проблемы является заболевания нервно-мышечного аппарата, то пациента направляют к неврологу. Последний проводит детальное неврологическое обследование, выполняет рентгенографию позвоночника, МРТ и КТ, а также электромиографию и другие исследования.
При старых травмах костей предплюсны больному может понадобиться КТ стопы. Если полая стопа была обнаружена впервые и при этом у пациента отсутствуют болезни нервно-мышечной системы, а также нет травм, то это говорит о возможном возникновении опухоли спинного мозга. В этом случае человека направляют на обследование к онкологу.
Как лечить?
Тактика терапии полой стопы определяется причиной ее развития, а также степенью увеличения арочного свода и возрастом больного. При умеренно и слабо выраженных патологиях больному назначают лечебную физкультуру, физиотерапию, массаж. Нефиксированные формы этого заболевания поддаются консервативной коррекции при помощи ношения специальной обуви с приподнятым внутренним краем. Сильно выраженная фиксированная болезнь, особенно у взрослых людей, подлежит хирургическому лечению. В зависимости от вида патологии и причин ее развития может выполняться артродез, остеотомия, серповидная или клиновидная резекция предплюсневих костей, пересадка сухожилий и рассечения подошвенной фасции. Также используют различные комбинации этих методик.
Хирургическое вмешательство
Операция по восстановлению стопы осуществляется в плановом порядке под проводниковой анестезией. Оптимальным вариантом является комбинированное хирургическое вмешательство по Чаклину или Куслику. Последний метод предполагает открытое рассечение или редрессацию подошвенного апоневроза совместно с серповидной или клиновидной резекцией кубовидной кости. Как только резецированний участок будет удален, задние отделы стоп сгибается в направлении подошвы, а передние – к тылу. После этого рану ушивают, дренируют, а на нижнюю конечность накладывают гипс, который не снимают 6-7 недель. При операции по методу Чаклина подошвенный апоневроз также редрессируют или рассекают. Далее кости предплюсны обнажают. При этом сухожилии разгибателей отводят в стороны, а затем выполняют клиновидную резекцию части кубовидной кости и головки таранной. Что касается ладьевидной кости, то ее удаляют частично или полностью, в зависимости от выраженности деформации. При сильном опущении первой плюсневой кости осуществляют (дополнительно) ее остеотомию. При наблюдении еквинуса проводят тенотомию ахиллова сухожилия. В том случае, если в процессе хирургического вмешательства положение стопы не удалось скорректировать на ногу накладывают гипс на 3 недели, после чего его снимают и проводят окончательную коррекцию. Далее повязку накладывают повторно еще на 4 недели.
Стельки и упражнения
Лечится ли полая стопа? Стельки и правильно подобранная обувь – это один из самых простых способов избавления от деформации ноги, а также ее профилактики. Согласно утверждениям специалистов, при полой стопы пациентам необходимо отдавать предпочтение обуви с широкой платформой и низким каблуком. Это поспособствует фиксации ноги в правильном положении. Также следует отметить, что покупать ортопедическую обувь следует только под наблюдением врача. Кстати, последний может порекомендовать туфли с приподнятым внутренним краем. Чтобы обеспечить должную поддержку свода стопы, обязательно применяют ортезы, то есть специальные стельки, изготовленные по индивидуальному заказу. Как уменьшить боли, которые причиняет полая стопа? Упражнения и физиологические процедуры для лечения такого заболевания подбираются в индивидуальном порядке, по рекомендации врача.
Также для устранения неприятных ощущений пациенту назначают парафиновые аппликации, теплые ванны и ручную коррекцию деформации в виде массажа.
Высокий свод стопы.
В нашей клинике Вы можете получить точную диагностику и эффективное лечение при высоком своде стопы.
Для более подробной информации и записи на консультацию, позвоните нам по телефону +7(812) 295-50-65.
В середине 2000-х годов было проведено исследование, благодаря которому учёные выяснили, что порядка пятнадцати процентов жителей планеты являются обладателями высокого свода стопы. Из них шестьдесят процентов сталкиваются с серьезными болевыми ощущениями и проблемами, характерными при подобном отклонении. Также, по результатам другого исследования, были выявлены показатели, согласно которым около 65% людей с «полой стопой» (второе название данной патологии) ежедневно сталкиваются с болевыми ощущениями, а люди с нормальным строением лишь в 23% испытывают схожий дискомфорт. Основные проблемы обусловлены неправильным давлением на стопу – в частности, перегрузкой пятки. Помимо этого, сама стопа становится более жёсткой, теряет свои амортизационные способности, стабильность.
Симптомы.
Наиболее частые синдромы, а также последствия патологии следующие:
Лечение.
Чтобы устранить дискомфорт, необходимо перераспределить нагрузку на большую площадь поверхности стопы. Для этого доктор назначает пациенту ношение ортопедических стелек, которые изготавливаются индивидуально, с учётом особенностей строения конечности. Ортопедические стельки для высокого свода должны обладать особыми характеристиками, обеспечивающими максимальную стабильность и снимающими боль. Фактором для достижения желаемого результата является, прежде всего, точный расчёт формы и соответствие размеров высоты вкладыша. На сегодняшний день многие компании изготавливают продукцию, используя при этом одинаковые заготовки – они просто подгоняют заводскую деталь под ногу заказчика. Подобные изделия просто не могут быть эффективны, а иногда способствуют лишь дальнейшему развитию отклонения. Стельки решают проблему только когда полностью сделаны на заказ по слепку и после всех соответствующих замеров. Наш многолетний опыт работы показал, что люди с «полой стопой» практически всегда нуждаются в использовании таких ортопедических стелек, которые способствуют лучшему балансу при ходьбе и значительному облегчению болезненного синдрома. Высокая квалификация наших специалистов, наличие современного оборудования позволяет проводить эффективное лечение при высоком своде и других заболеваниях стопы.
Полая стопа
Заболевания
Операции и манипуляции
Истории пациентов
Полая стопа
Что такое полая стопа?
Полая стопа характеризуется высоким подъёмом и высоким сводом, что приводит к неправильному распределению нагрузки, болям, нестабильности. Чаще всего полая стопа связана с неврологическими расстройствами, может встречаться в любом возрасте и затрагивать одну или обе стопы. Одной из наиболее часто встречаемых наследственных причин полой стопы является болезнь Шарко Мари Тута.
Причины полой стопы.
Чаще всего формирование полой стопы связано с неврологическим заболеванием, такими как: церебральный паралич, болезнь Шарко Мари Тута, полиомиелит, мышечная дистрофия, последствия инсульта, спина бифида. Но в ряде случаев встречается изолированная полая стопа как вариант наследственной структурной аномалии. Правильная диагностика является важным моментом, так как позволяет прогнозировать течение заболевания и прогноз. В случае если деформация является следствием неврологического расстройства, она будет неуклонно прогрессировать. Если же полая стопа является изолированной структурной аномалией она, как правило, не прогрессирует.
Симптомы полой стопы.
Свод и подъём при полой стопе более выражены чем в норме. Помимо высокого свода и подъёма могут наличествовать следующие признаки:
-молоткообразная или когтевидная деформация пальцев.
-атипичное расположение мозолей (гиперкератоза) на пальцах и стопе вследствие неправильного перераспределения нагрузки.
-боль в стопе в положении стоя и при ходьбе, более выраженная по наружной стороне стопы.
-нестабильность в голеностопном суставе, связанная прежде всего с варусным наклоном пяточной кости.
Некоторые люди с полой стопой могут страдать от так называемой «отвисающей стопы», из-за слабости мышц голени и нарушения мышечного баланса. Это всегда свидетельствует о неврологической причине полой стопы.
Диагностика полой стопы.
Диагностика полой стопы всегда начинается с тщательного сбора семейного анамнеза. Осмотр стопы должен производить специалист по хирургии стопы и голеностопного сустава и квалифицированный невропатолог. При осмотре отмечают изменения свода стопы, наличие мозолей в нетипичных местах, молоткообразную и когтевидную деформацию пальцев. Далее оценивают силу всех групп мышц голени и стопы, паттерн ходьбы, координацию. В ряде случаев требуется рентгенография стоп, полный неврологический осмотр, ЭМГ, консультация генетика.
Консервативное лечение полой стопы.
— Индивидуальные ортопедические стельки позволяют эффективно перераспределить нагрузку на стопу и значительно увеличить устойчивость, предотвращая травмы и уменьшая боль от физической нагрузки.
— Модификация обуви. Использование обуви с высоким плотным голенищем и небольшого каблука расширяющегося книзу позволяют дополнительно стабилизировать голеностопный сустав и стопу.
— Ношение ортопедических бандажей (брейсов, ортезов) типа AFO позволяет эффективно стабилизировать голеностопный сустав и бороться с симптомами «отвисающей стопы».
Когда нужно оперировать полую стопу?
В случае если консервативные меры оказываются неэффективными в борьбе с болью и нестабильностью причиняемыми полой стопой встаёт вопрос о хирургической коррекции деформации. Специалист по хирургии стопы и голеностопного сустава выберет необходимые вмешательства в каждом конкретном случае. В случае если полая стопа формируется на фоне неврологического расстройства, велика вероятность повторных вмешательств.
Оперативное лечение полой стопы.
Основной целью хирургического вмешательства является устранение боли и улучшения функции опоры и ходьбы за счёт нескольких возможных процедур включающих в себя транспозицию сухожилий, пластику сухожилий, корригирующие остеотомии и в ряде случаев артродез.
Хирургическое вмешательство применяется только в случае когда деформация приводит к болям, мышечной слабости и мышечным контрактурам, нарушая нормальную биомеханику ходьбы. В случае если вы встретили пациента с полой стопой который не предъявляет никаких жалоб, не надо торопиться его оперировать.
Вмешательство на мягких тканях.
Формирование полой стопы связано со слабостью передней большеберцовой и короткой малоберцовой мышц, укорочением подошвенного апоневроза и ахиллова сухожилия.
Таким образом оперативная коррекция деформации всегда требует вмешательства на мягких тканях для восстановления сухожильно-мышечного баланса.
Выполняется релиз плантарной фасции (подошвенного апоневроза).
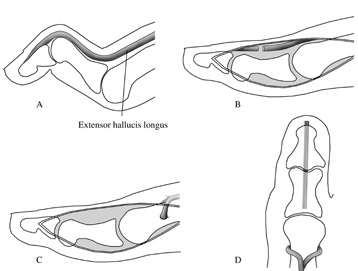
Транспозиция сухожилия задней большеберцовой мышцы на тыльную поверхнсоть стопы, для усиления передней большеберцовой мышцы. Также выполняется транспозиция сухожилия длинной малоберцовой мышцы на место прикрепления короткой малоберцовой мышцы или их тенодез для усиления эверсии стопы.
Производится удлинение ахиллова сухожилия, которое можно выполнить миниинвазивно из кожных проколов.
Операции на костях.
В случае если деформация эластичная (отрицательный тест Колмана) выполняется тыльная клиновидная остеотомия основания 1 плюсневой кости.
В случае ригидной варусной деформации пяточной кости (положительный тест Колмана) выполняется её вальгизирующая остеотомия. Всегда выполняется в комбинации с вышеуказанными вмешательствами на мягких тканях и остеотомией основания 1 плюсневой кости.
В случае грубой ригидной деформации может потребоваться выполнение тройного артродеза.
Хирургическое лечение молоткообразной деформации пальцев в составе полой стопы.
Слабость тыльного сгибания стопы компенсируется за счёт избыточной работы разгибателей пальцев, что в конечном счёте приводит к формированию молоткообразной или когтевидной деформации пальцев.
В случае если данная деформация доставляет пациенту дискомфорт, затрудняет подбор обуви, показано оперативное лечение – операция Джонсона (Jones).
Производится транспозиция сухожилия разгибателя на нижнюю треть плюсневой кости, а сам палец фиксируется в разогнутом положении спицей. Это вмешательство позволяет пациенту продолжить использовать разгибатель пальцев для разгибания стопы и устраняет деформацию пальцев.
Реабилитация после оперативной коррекции полой стопы.
Восстановление после оперативного лечение занимает занимает 6-12 недель, это время требуется для сращения остеотомированных фрагментов костей и приростания пересаженных сухожилий. В ряде случаев требуется более длительный срок иммобилизации и ограничения осевой нагрузки. Возможные осложнения оперативного вмешательства стандартные для любой ортопедической операции и включают инфекцию, травму сосудов и нервов, кровотечение, тромбоз, неполная коррекция деформации, несращение остеотомии.
Цель оперативного лечение – получить опороспособную и безболезненную стопу. Учитывая неврологическую причину заболевания полноценная коррекция может быть невозможна, также может потребоваться повторное вмешательство спустя какое-то время после операции из-за прогрессирования основного заболевания.
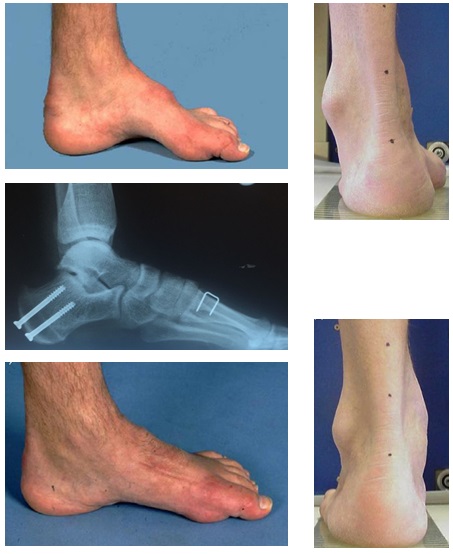
Ниже приведём клинический пример хирургического лечения пациента с полой стопой в нашей клинике.
Пациентка Д 22 года, болезнь Шарко Мари Тута.
Выраженная слабость малоберцовых мышц, разгибателя 1 пальца стопы. Нарушение походки, постоянные эпизоды подворачивания левой стопы.
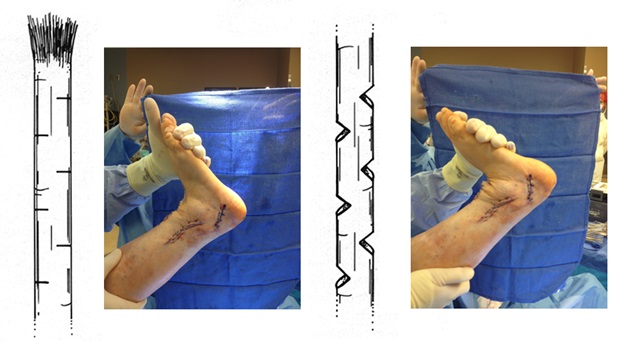
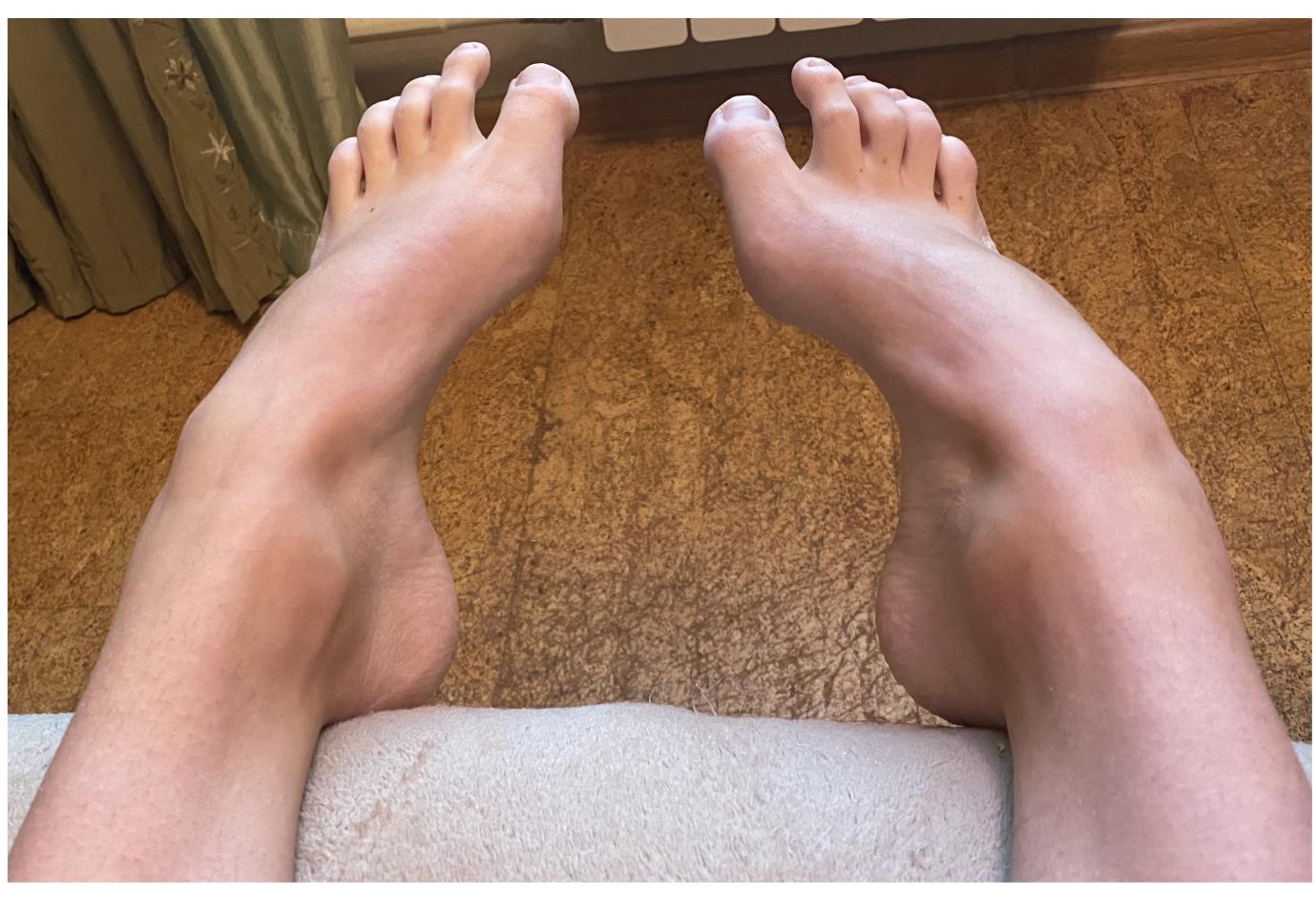
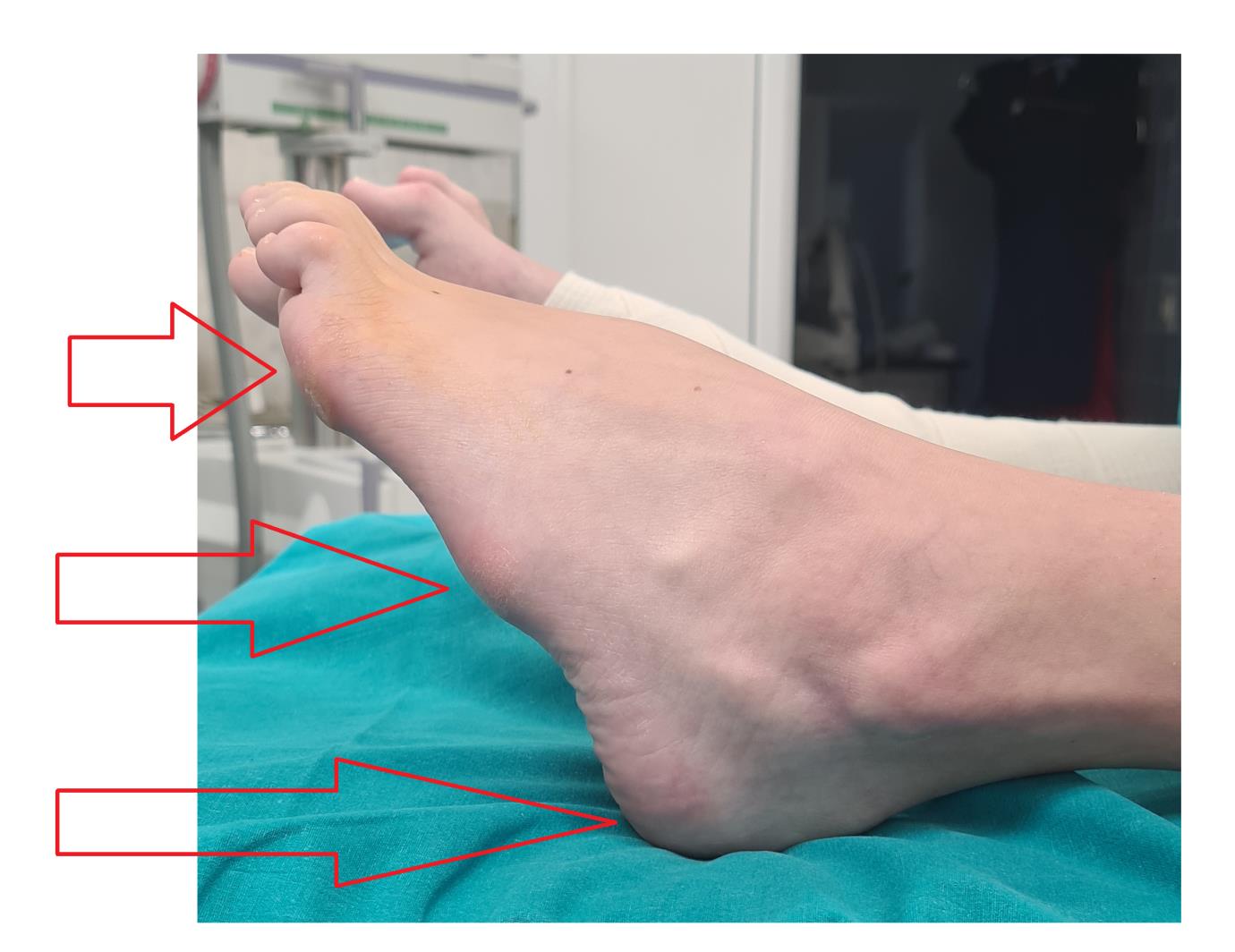
Внешний вид стоп в положении без нагрузки. Из-за выраженной слабости малоберцовых мышц стопа находится в приведённом, супинированном положении. Так же из-за слабости длинного разгибателя большого пальца, первый палец постоянно смотрит вниз. Это сильно мешает пациентам, так как при ходьбе дома босиком, этот палец постоянно цепляется за пол, и в итоге это также приводит к травмам.
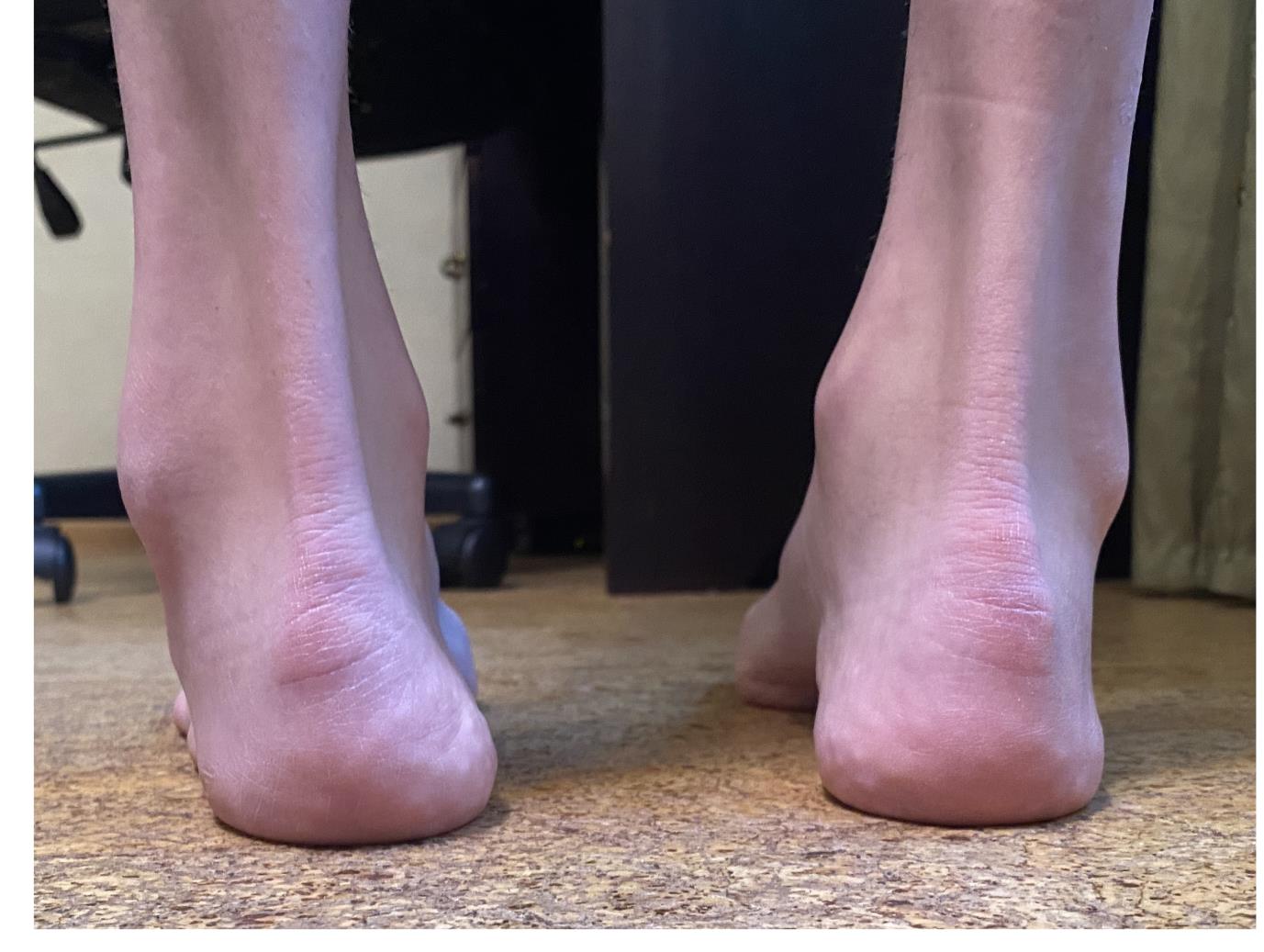
Внешний вид стоп под нагрузкой. Хорошо видно как пятка заваливается вовнутрь в положении стоя. Из-за этого нагрузка идёт практически полностью на внешний край стопы.
Гиперкератозы на подошвенной поверхности стопы в зоне наибольшей нагрузки.
Отсюда и частые эпизоды подворачивания, стопа изначально находится в состоянии подворачивания, вместе с неработающими малоберцовыми мышцами это приводит к постоянным травмам.
Планируемый объём оперативного вмешательства:
Задачи операции – восстановить нормальную анатомическую позицию пяточной и плюсневых костей для восстановления опороспособности, восстановление возможности тыльного сгибания стопы, устранение избыточного подошвенного сгибания 1 пальца стопы.
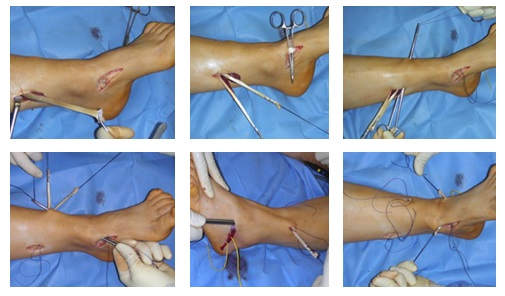
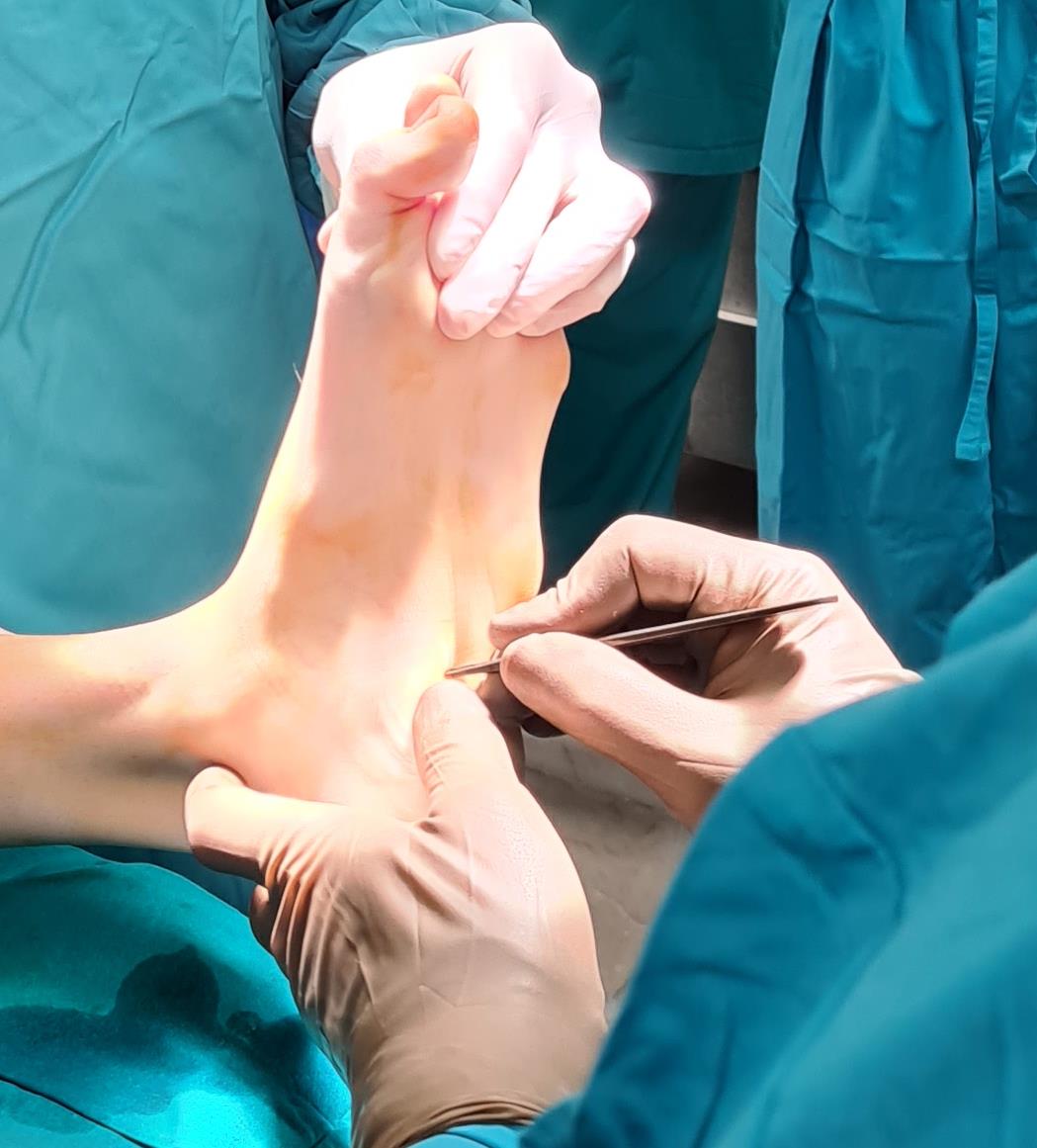
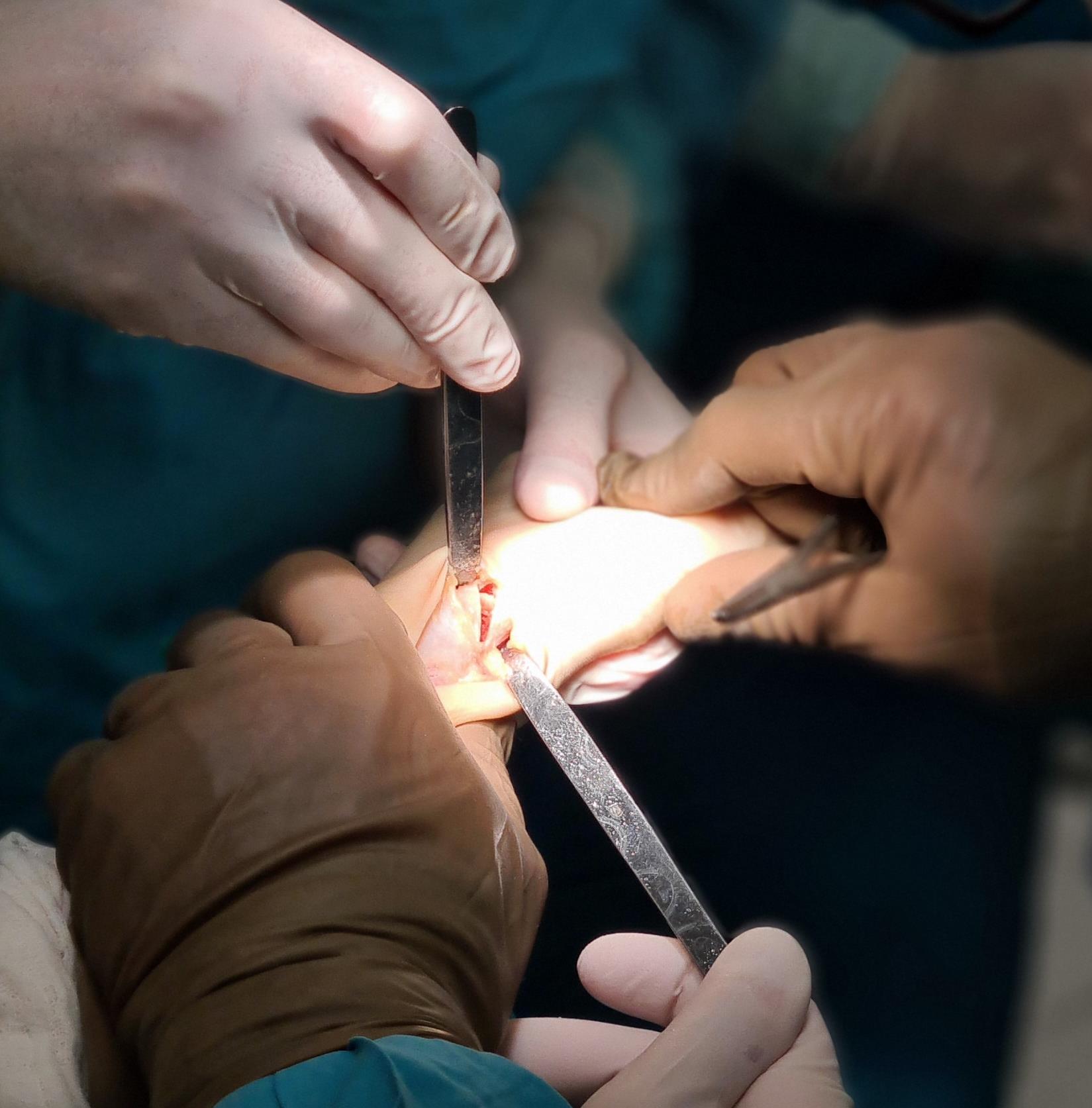
Этап 1. Релиз подошвенного апоневроза, через небольшой прокол кожи.
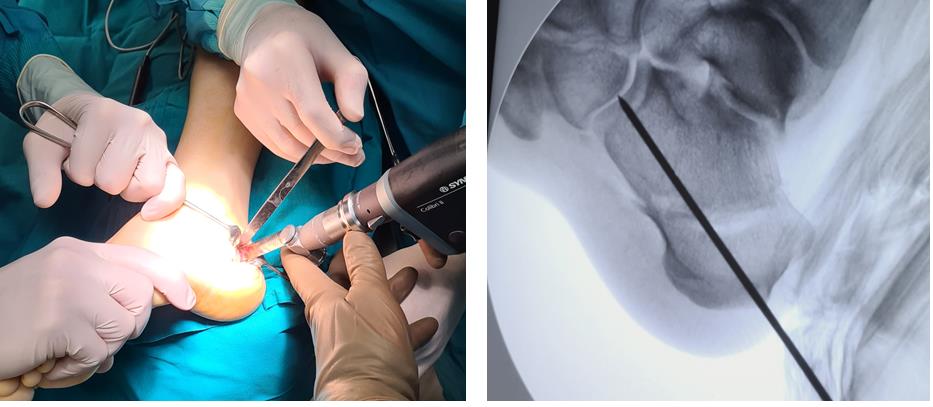
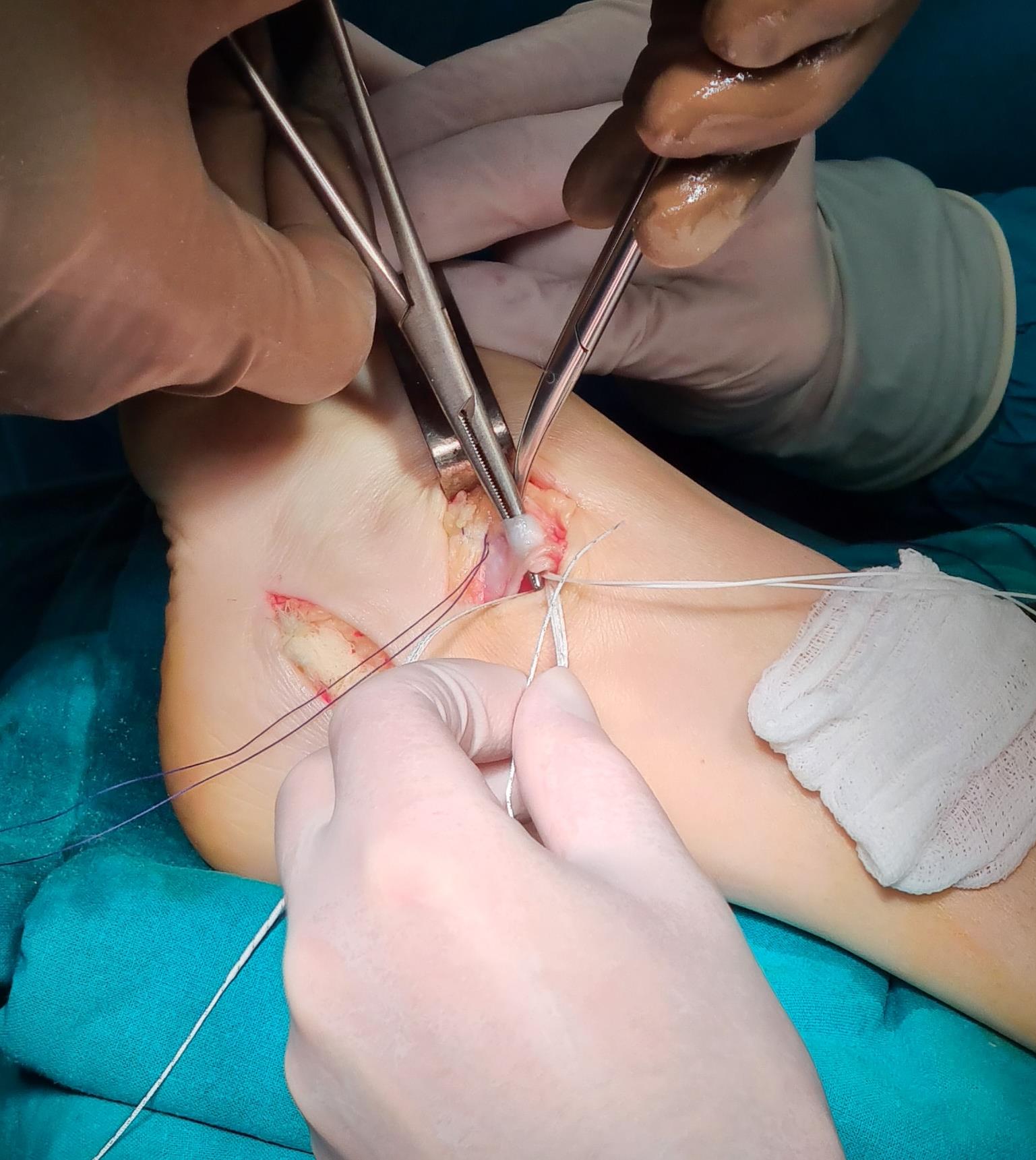
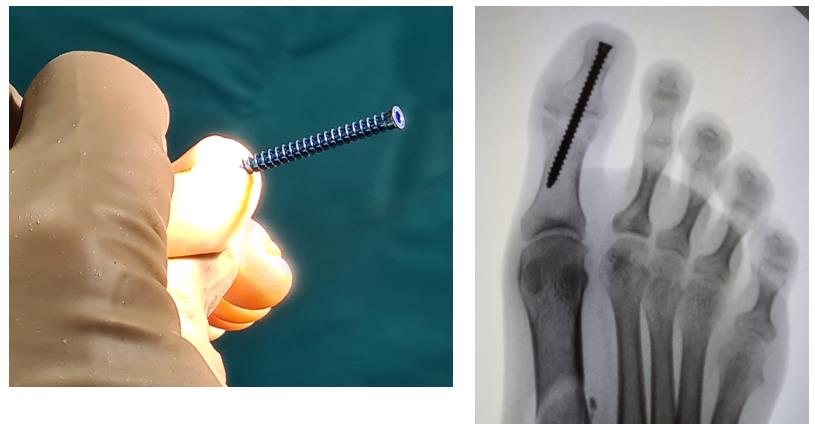
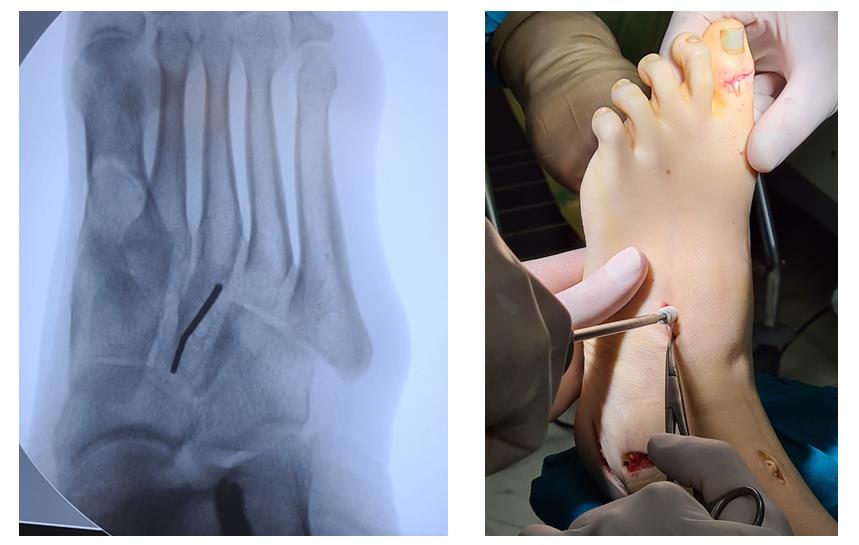
Этап 2, остеотомия пяточной кости, с целью смещения пяточного бугра кнаружи, для восстановления нормальной опороспособности. Остеотомия фиксируется винтом 7,5 мм.
Следующий этап №3. Подготовка сухожилия передней большеберцовой мышцы для транспозиции – пересадки на новое место. Для этого можно использовать 1\2 сухожилия. Забор аутотрансплантата производится малоинвазивно из двух небольших доступов, первый в месте крепления, второй на уровне нижней трети голени. Разделение сухожилия вдоль производится вслепую при помощи петли нити.
Этап 4, клиновидная остеотомия первой плюсневой кости, для того чтобы поднять её головку.
Остеотомия не фиксируется, так как при её выполнении сохраняется кортикальная пластинка по подошвенной стороне кости, и потом при нагрузке в гипсе кость поднимается настолько, насколько того требует нагрузка.
Этап 5, выполняется пластика латерального связочного комплекса с аугментацией синтетическим трансплантатом internal brace Arthrex. Фиксация высокопрочной ленты производится внутри таранной и малоберцовой кости при помощи специальных безузловых якорных фиксаторов – SwiveLock. Сосбтвенные ткани (остатки передней таранно-малоберцовой связки, удерживатель разгибателей) также натягиваются и прошиваются для дополнительного укрепления конструкции.
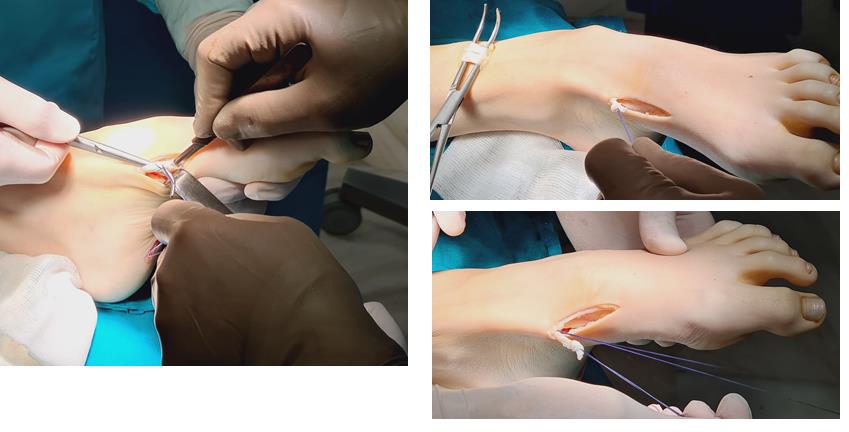
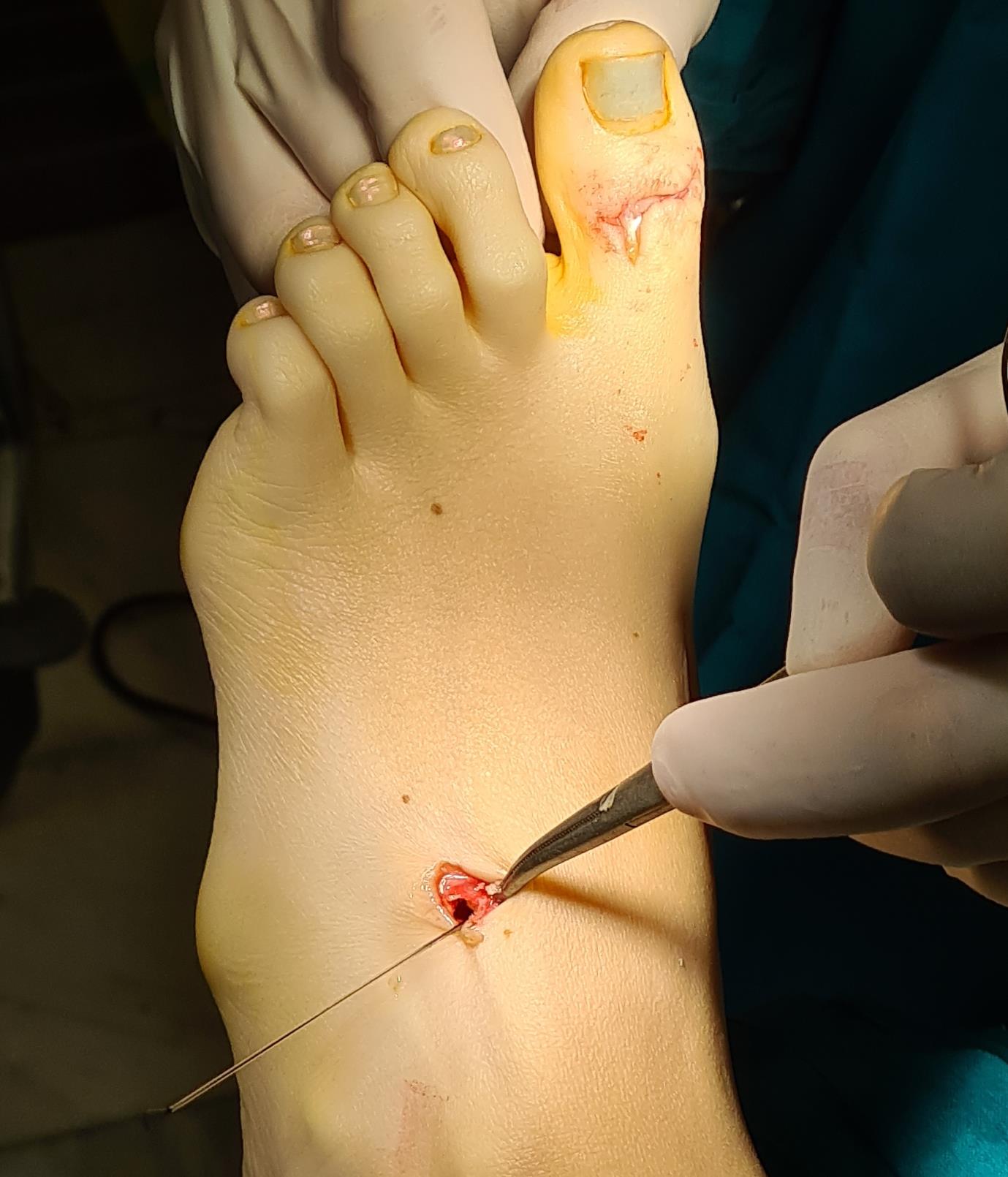
Этап 6, артродез межфалангового сустава 1го пальца. Дополнительно можно проивести транспозицию сухожилия разгибателя 2 пальца на 1 палец.
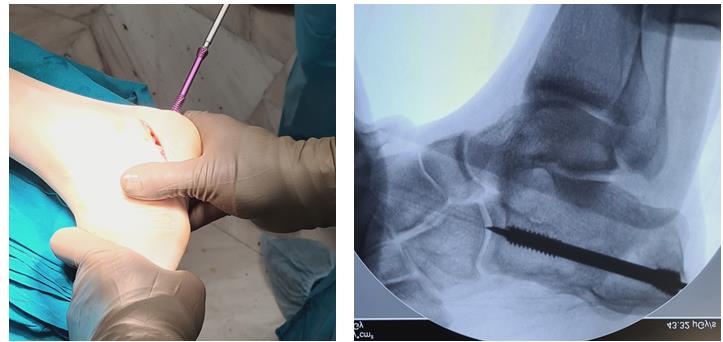
Завершающий, и, пожалуй, самый важный этап – транспозиция 1\2 сухожилия передней большеберцовой мышцы на латеральную клиновидную кость. Без этого все остальные этапы не имели бы особого смысла, так как стопа всё равно осталась бы «отвисающей».
Фиксация сухожилия в костном канале производится при помощи интерферентного винта.
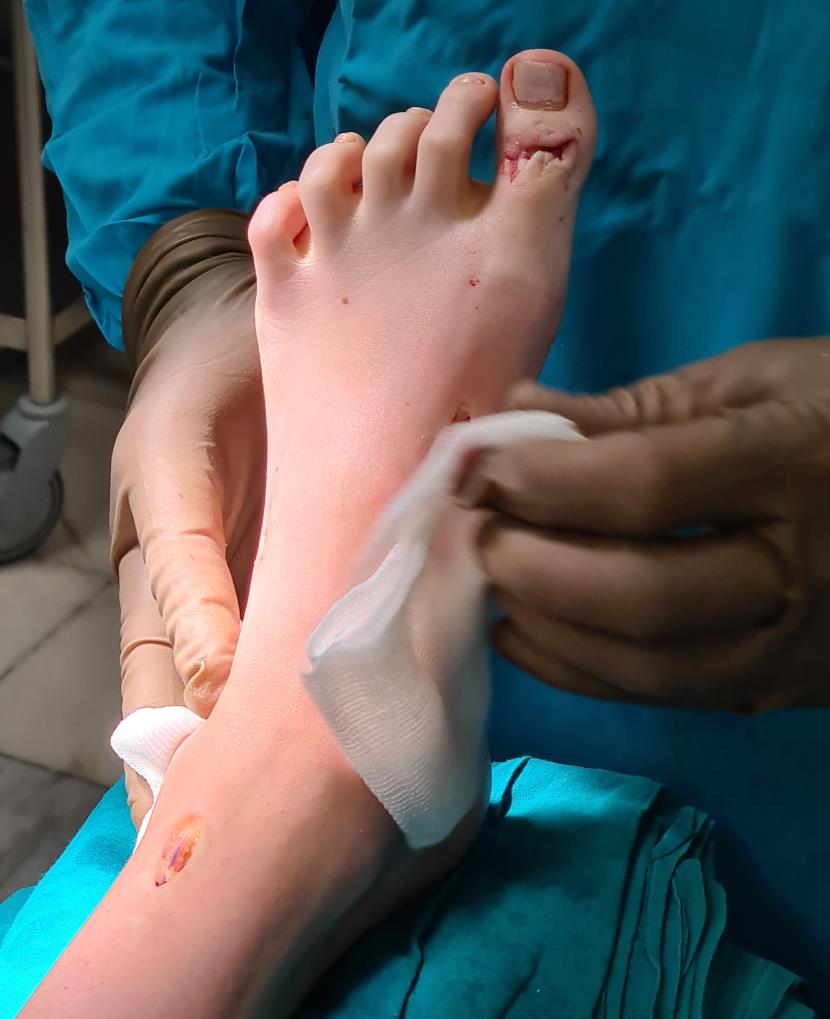
После выполнения всех этапов операции мы получаем опороспособную и максимально функциональную в случае болезни Шарко-Мари-Тута стопу. При этом замыкается только один сустав, да тот – межфаланговый. Это позволяет сохранить большой объём движений и свободы для последующих рекоснтрукций в том случае если они понадобятся.
Операция технически сложная, многокомпонентная, требующая точного знания топографической анатомии и биомеханики стопы. После операции на срок до 6 недель накладывается гипсовая повязка. Через 3 недели после операции разрешается осевая нагрузка в гипсе. Через 6 недель повязка заменяется на полужёсткий ортез с боковой поддержкой, который используется в течение последующего реабилитационного периода ещё 6 недель. В это время пациент активно занимается разработкой амплитуды движений, и тренировкой тыльного сгибания стопы.
Никифоров Дмитрий Александрович
Хирургия стопы и голеностопного сустава, коррекция деформаций конечностей, эндопротезирование суставов, артроскопическая хирургия, спортивная травма.