выпота в плевральных полостях не определяется что это значит
Выпот причины, способы диагностики и лечения
Выпот — это симптом, характеризующийся увеличенным скоплением жидкости или других естественных выделений в суставах, костно-мышечном каркасе, мягких и соединительных тканях, внутренних органах. К биологическим жидкостям относятся кровь, лимфа, желудочный сок, синовиальная и серозная жидкости, гной. Если скапливается количество выделений выше нормы, во многих системах организма начинают развиваться патологии. Поражению подвержены суставы, брюшная полость, плевра лёгких, сердечная сумка.
Причины выпота
Симптом появляется в зависимости от локации. На выпот в плевральной полости влияют преимущественно инфекционные заболевания органов грудной клетки, в брюшной полости — поражения мягких тканей живота и области малого таза, суставов — травмы и нарушения строения суставных и околосуставных элементов.
Причины скопления жидкости в организме:
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 24 Декабря 2021 года
Содержание статьи
Типы выпота
Выпот отличается локацией поражения и характером выделений. Все виды симптома имеют воспалительное и невоспалительное происхождение — это две категории, экссудат и транссудат. Также врачи выделяют типы патологии, исходя из основного места поражения — в брюшной, плевральной полости, в околосуставной зоне или области сердечной оболочки — перикарда.
Экссудативный выпот
Экссудат — это чрезмерное скопление биоматериала с высоким содержанием белка, лейкоцитов, фибрина. Имеет воспалительное происхождение и характеризуется обильным выделением крови, геморрагий, гноя, серозной или фибринозной жидкости. Локализуется в подкожной клетчатке, фасциях, сосудах, костных и мягких тканях. Начинает развиваться с отёка, после чего распространяется на соседние органы.
Транссудативный выпот
Транссудат — это естественный биоматериал невоспалительного происхождения. Внешне проявляется в виде припухлостей, отёков, синяков, покраснений. В отличие от экссудата, содержит минимальное количество белка. Развивается вследствие расстройств кровоснабжения и лимфотока, а также при нарушениях водного, солевого баланса и истончаемости стенок кровеносных микрососудов.
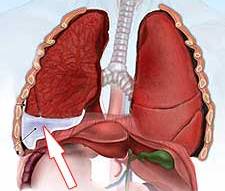
Плевральный выпот
Локализуется в полости плевры — защитной оболочки лёгких. Симптом сопровождается затруднением дыхания, болью в грудной клетке, чувством скованности груди. Образуется по причине болезней дыхания, пищеварения, сердца и сосудов, из-за травмирования плевры при ударах, неудачных операциях и уколах, а также при передозировке некоторыми препаратами.
Суставной выпот
Скопление жидкости в суставной капсуле провоцируют разные факторы:
Признаки недуга — болезненность колена бедра, локтя, плеча или пальцев, отёчность, ограничения подвижности, хруст.
Перикардиальный выпот
Образуется в полости перикарда — оболочки вокруг сердца и аорты, выполняющей защитную функцию. Причиной излишков накопленной жидкости чаще становится перикардит, но симптом может возникнуть также при других патологиях сердечно-сосудистой системы. Биоматериал скапливается в капсулу, создаёт большой отёк, который сдавливает сердечную мышцу и перекрывает артерии, что провоцирует рост артериального давления и риск инфарктов.
Выпот малого таза
В мягких тканях живота жидкость постоянно циркулирует, но при некоторых расстройствах начинает накапливаться и воспалять отдельные зоны малого таза. Патологию вызывают внутренние кровоизлияния, гинекологические проблемы, заболевания печени, почек, щитовидной и поджелудочной железы, онкология и сердечно-сосудистые болезни.
Методы диагностики
Чтобы вылечить выпот, врачи диагностируют симптом и выявляют его источник. Для этого применяются:
Дополнительно, в зависимости от симптоматики, назначаются общие или биохимические анализы, биопсия жидкости, проба мягких тканей на гистологию. При поражении суставов врач назначает артроцентез для диагностики бактерий и артроскопию для пробы биоматериала непосредственно из синовиальной сумки.
В клинике ЦМРТ можно диагностировать выпот с помощью методов:
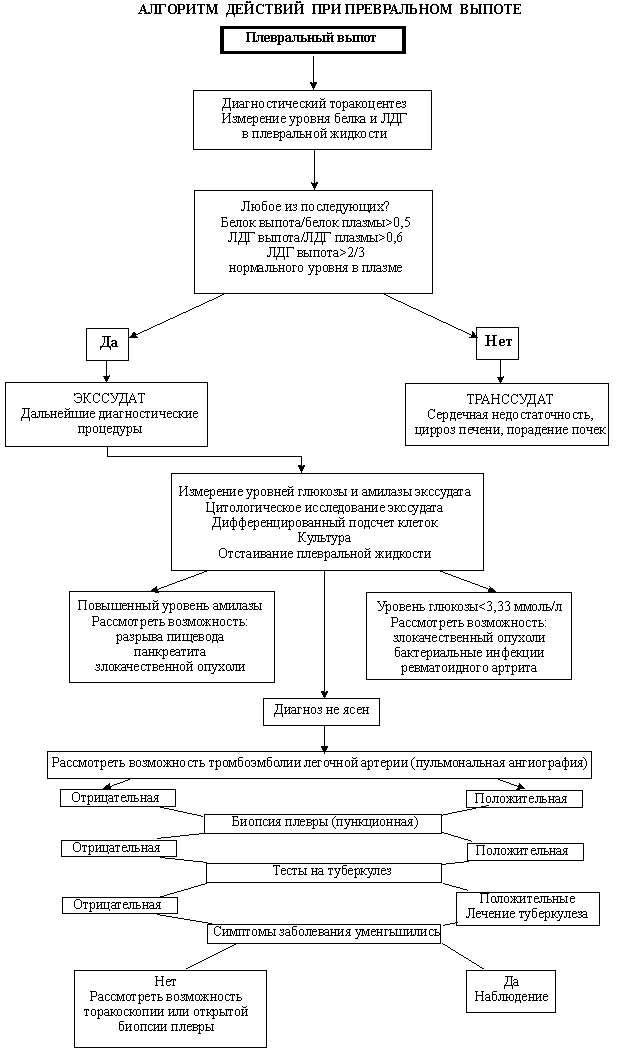
ДИАГНОСТИКА ПЛЕВРАЛЬНЫХ ВЫПОТОВ
*Пятилетний импакт фактор РИНЦ за 2020 г.
Читайте в новом номере
Статья посвящена дифференциальной диагностике плевральных выпотов. Дана поэтапная схема этиологической диагностикм выпота с учетом возможностей многопрофильной больницы. Приводится алгоритм действий врача при диагностике выпота, упоминаются все основные причины патологического скопления жидкости в плевральной полости.
С.Л. Маланичев, Г.М. Шилкин.
Отделение пульманологии СПГМ и М, Москва
S.L. Malanichev, G.M. Shilkin
Departament of Pulmonology, SPHWM, Moscow
Н есмотря на богатый опыт, накопленный отечественной и зарубежной медициной по диагностике, тактике ведения и лечения экссудативных плевритов, они по-прежнему остаются проблемой в плане установления их этиологической принадлежности.
Симптоматика плеврального выпота разнообразна и во многом определяется патологическим процессом, вызвавшим его, и количеством жидкости в плевральной полости. Основными симптомами плеврального выпота являются сухой кашель, одышка и чувство тяжести на пораженной стороне. Плевральные или ноющие боли в грудной клетке говорят о воспалительном процессе в париетальной плевре, хотя получены убедительные данные о наличии «неспецифических ноцицепторов» в легких и других органах и их важной роли в возникновении висцеральной боли (А. Malliani, F. Lombardi, 1982; H. Blumberg и соавт., 1983). Небольшой плевральный выпот не оказывает значительного влияния на функцию легкого и может не давать клинической симптоматики.
Установление наличия плеврального выпота с помощью физикальных методов обследования, как правило, не вызывает затруднений. Укорочение легочного тона, ослабление голосового дрожания и дыхания на пораженной стороне с большой степенью вероятности свидетельствуют о наличии значимого количества жидкости в плевральной полости.
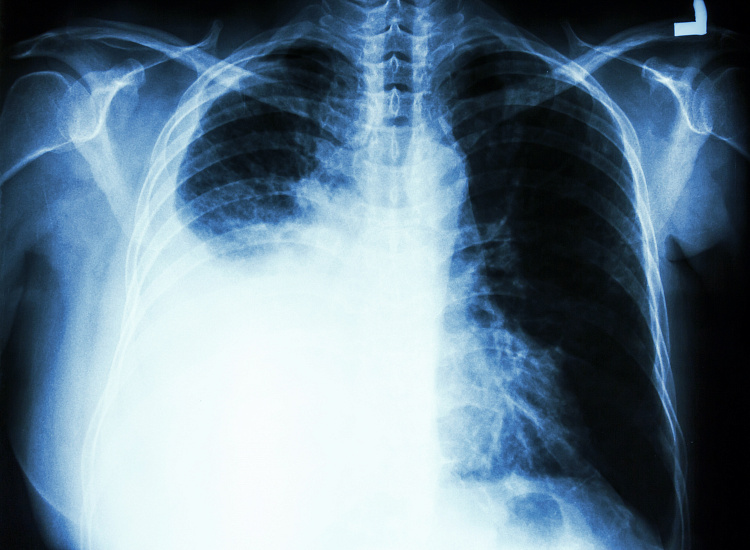
Следующим этапом является рентгенологическое исследование, позволяющее уточнить наличие, локализацию выпота и состояние органов средостения. Локализация выпота не имеет решающего значения, хотя правосторонняя локализация более характерна для застойных выпотов. При массивных выпотах важно обращать внимание на положение средостения. При опухоли или инфильтративном процессе в средостении оно будет зафиксировано. Смещение в сторону выпота указывает на то, что поражено легкое на стороне выпота и смещение происходит из-за его гиповентиляции или ателектаза.
Причины плеврального выпота
Цирроз
Перитонеальный диализ
Микседема
Туберкулез
Вирусная инфекция
Грибковые поражения
(неинфекционные)
Панкреатит
Реакция на лекарства
Асбестоз
Синдром Дресслера
Синдром «желтых ногтей»
Лимфома
Синдром Мейгса
(нарушения гемостаза)
Карцинома
Травма
При массивном плевральном выпоте, как правило, выроятно метастатическое поражение плевры, что, однако, встречается и при застойных выпотах, реже при туберкулезных. Во всех случаях затемнения заднего реберно-диафрагмального синуса или нечеткости контура диафрагмы следует прдположить наличие выпота в плевральной полости.
Иногда по неизвестным причинам значительное количество жидкости скапливается над нижней долей легкого, не переходя в реберно-диафрагмальный синус. Такой тип скопления называется наддиафрагмальным, или базальным, плевральным выпотом.
Исследование плевральной жидкости
Абсолютное количество
Абсолютное количество
Соотношение плевральная жидкость/плазма
200 ЕД/л
>0,6
при остром воспалении
Рентгенологически определяется высокое стояние купола диафрагмы, а в случае левосторонней локализации нижняя граница легкого расположена дальше, чем обычно, от воздушного пузыря в желудке. Клинико-рентгенологически заподозрить базальный выпот важно, так как это является показанием для обследования больного в положении лежа.
Возможно атипическое расположение выпота в силу изменения эластической тяги пораженного участка легкого. Атипическое скопление жидкости свидетельствует о том, что помимо воспаления плевральных листков имеется заболевание паренхимы.
В результате спаечного процесса жидкость может осумковаться в любом месте между париетальной и висцеральной плеврой или в области междолевых щелей. Чаще всего это связано с острыми бактериальными инфекциями. Осумкованная жидкость в междолевых щелях обычно видна в боковых проекциях и напоминает двояковыпуклую линзу.
Иногда для дифференциации осумкованного плеврального выпота, ателектаза и инфильтрата легочной ткани можно использовать УЗИ, которое также может помочь в определении места торакоцентеза при осумкованных и небольших выпотах.
I. Транссудативные плевральные выпоты
1) застойная сердечная недостаточность;
2) тромбоэмболия легочной артерии;
3) нефротический синдром (гломерулонефрит, липоидный нефроз, амилоидоз почек и др.);
4) цирроз печени;
5) микседема.
II. Экссудативные плевральные выпоты
Вследствие новообразований
1) первичная опухоль плевры (мезотелиома);
2) метастатические опухоли;
3) лейкозы.
Вследствие инфекционных заболеваний
1) туберкулез;
2) бактериальные инфекции;
3) грибковые инфекции;
4) паразитарные инфекции.
Вследствие заболеваний желудочно-кишечного тракта
1) ферментогенные (панкреатогенные);
2) внутрипеченочный или поддиафрагмальный абсцесс.
Вследствие диффузных заболеваний соединительной ткани
1) ревматизм;
2) ревматоидный артрит;
3) системная красная волчанка.
Вследствие других заболеваний и состояний
1) постинфарктный синдром Дресслера;
2) синдром Мейгса;
3) синдром «желтых ногтей» (врожденная гипоплазия лимфатической системы; характерны утолщенные и искривленные ногти желтого цвета, первичный лимфатический отек, реже экссудативный плеврит, бронхоэктазы),
4) лекарственная аллергия;
5) асбестоз;
6) уремия;
7) травмы грудной клетки;
8) гематоракс;
9) хилоторакс.
Плевральный выпот
Под термином «Плевральный выпот» врачи-пульмонологи и торакальные хирурги понимают патологическое скопление в плевральной полости транссудата или экссудата. Критический объем жидкости в груди может представлять опасность для сохранения пациентом в дальнейшем работоспособности и даже для его жизни.
Стремительно развившийся плевральный выпот, при котором пациента мучает сильная одышка, может стать причиной его экстренной госпитализации. Кроме того, это может быть хоть и очень неприятным, но достаточно распространенным осложнением следующих заболеваний:
Что провоцирует развитие плеврального выпота?
Жидкость, скопление которой в плевральной полости и является причиной образования патологии, может быть двух типов. Транссудат при этом не несет в себе особой опасности. Чаще всего скопление транссудата является следствием наличия у пациента сердечной недостаточности, реже – цирроза печени.
А вот скопление экссудата обычно спровоцировано каким-то патологическим процессом, негативно сказывающимся на проницаемости капилляров. Это приводит к проникновению в плевральную полость плазмы крови и других ее компонентов (так называемый гемоторакс). Чаще всего экссудат скапливается в груди у пациентов с туберкулезом, вирусными заболеваниями органов дыхания, пневмонией и наличием в организме злокачественных опухолей.
Симптомы плеврального выпота
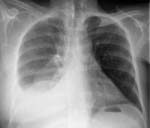
В ряде случаев данная патология имеет бессимптомное развитие. Тогда она выявляется при проведении специалистом физикального обследования грудной клетки пациента, а также на рентгенографии и УЗИ грудной клетки.
В других случаях развитие плеврального выпота сопровождается следующей симптоматикой:
Постановка диагноза «Плевральный выпот» и его лечение
Помимо физикального осмотра, важнейшее диагностическое значение имеет также сдача анализов – кровь, моча, кал и мокрота. Пожалуй, наиболее значимым лабораторным исследованием является именно анализ мокроты. Дело в том, что его проведение позволяет выявить возбудителя инфекции в плевральной полости – если он есть – и подобрать лечение, эффективное именно в отношении этого микроорганизма. В случаях, когда бакпосев мокроты малоинформативен, с диагностическими целями пациенту может быть проведена плевральная пункция.
Важность инструментальных методов диагностики для выявления плеврального выпота также сложно переоценить. Рентген, УЗИ, КТ и МРТ позволяют выявить скопление жидкости в плевральной полости, а спирометрия – определить, насколько далеко зашел патологический процесс.
Если говорить о лечении плеврального выпота, то залогом его эффективности является проведение тщательно подобранной терапии основного заболевания. Устранить болезненные ощущения в груди поможет назначенное лечащим врачом обезболивающее.
Что касается опустошения плевральной полости, то с целью оттока из нее жидкости проводится плевральная пункция. При этом единовременно можно удалить не более 1,5 литров жидкого содержимого плевральной полости: кардинальные меры могут стать причиной развития у пациента отека легких. Если жидкости слишком много, то ее удаление производится в несколько этапов.
Плевральный выпот
При нормальном состоянии человека плевральной полости содержится приблизительно 1 миллилитр жидкости, который необходим для увлажнения плевральных листков и обеспечения их нормального трения во время активных дыхательных движений.
Про наличие выпота в полость плевры можно судить при скоплении патологической жидкости более, чем 20 миллилитров. Выпот в полость плевры возникает только в том случае если, когда в полость поступает больше жидкости, чем физиологически, из нее дренируется. Наиболее часто плевральные выпоты развиваются на фоне каких-либо заболеваний легочной паренхимы, а также органов, локализованных в области переднего средостения.
Немаловажной причиной развития данного состояния является травматическое повреждение в области грудной клетки. Появление симптомов выпота жидкости из легких всегда свидетельствует о том, что основное заболевание протекает в очень тяжелой стадии.
Основные симптомы заболевания
При появлении в полостях грудины чрезмерного количества жидкости, выраженность проявления симптоматических признаков полностью зависит от характерных особенностей основного заболевания и, естественно, от количества скопившегося экссудата.
Следует выделить три основных симптома таких как:
Кроме всех перечисленных симптомов, у больного могут появляться признаки снижения вентиляции легочной ткани и синдром нарушения сократительной функции сердечной мышце на фоне ателектаза легочной ткани. При наличии обширного патологического выпота больные начинают принимать то положение тела, при котором они будут себя более комфортно чувствовать.
Вынужденное положение тела способствует облегчению вышеописанных симптоматических признаков и уменьшают давящее воздействие на органы, расположенные в средостении. Диагностические мероприятия для больных с частым рецидивированием данного состояния проводятся с целью подтверждения окончательного диагноза, определения степени тяжести основного заболевания и выявления основного этиологического фактора, спровоцировавшего развитие подобной патологии.
Наиболее предпочтительным и широко используемым методом уже огромное количество лет считается проведение рентгенологического исследования состояния органов грудной клетки. В качестве диагностики также может быть использовано ультразвуковое исследование или общие лабораторные анализы крови. По результатам общего клинического исследования периферической крови можно исключить или подтвердить наличие воспалительного процесса в организме человека.
Плевральный выпот считается одним из опасных состояний, именно поэтому оно должно подвергаться немедленному проведению необходимых медицинских манипуляций.
Плеврит
Плеврит – различные в этиологическом отношении воспалительные поражения серозной оболочки, окружающей легкие. Плеврит сопровождается болями в грудной клетке, одышкой, кашлем, слабостью, повышением температуры, аускультативными феноменами (шумом трения плевры, ослаблением дыхания). Диагностика плеврита осуществляется с помощью рентгенографии (-скопии) грудной клетки, УЗИ плевральной полости, плевральной пункции, диагностической торакоскопии. Лечение может включать консервативную терапию (антибиотики, НПВС, ЛФК, физиотерапию), проведение серии лечебных пункций или дренирования плевральной полости, хирургическую тактику (плевродез, плеврэктомию).
МКБ-10
Общие сведения
Плеврит – воспаление висцерального (легочного) и париетального (пристеночного) листков плевры. Плеврит может сопровождаться накоплением выпота в плевральной полости (экссудативный плеврит) или же протекать с образованием на поверхности воспаленных плевральных листков фибринозных наложений (фибринозный или сухой плеврит). Диагноз «плеврит» ставится 5-10% всех больных, находящихся на лечении в терапевтических стационарах. Плевриты могут отягощать течение различных заболеваний в пульмонологии, фтизиатрии, кардиологии, онкологии. Статистически чаще плеврит диагностируется у мужчин среднего и пожилого возраста.
Причины плеврита
Зачастую плеврит не является самостоятельной патологией, а сопровождает ряд заболеваний легких и других органов. По причинам возникновения плевриты делятся на инфекционные и неинфекционные (асептические).
Причинами плевритов инфекционной этиологии служат:
Плевриты неинфекционной этиологии вызывают:
Патогенез
Механизм развития плевритов различной этиологии имеет свою специфику. Возбудители инфекционных плевритов непосредственно воздействуют на плевральную полость, проникая в нее различными путями. Контактный, лимфогенный или гематогенный пути проникновения возможны из субплеврально расположенных источников инфекции (при абсцессе, пневмонии, бронхоэктатической болезни, нагноившейся кисте, туберкулезе). Прямое попадание микроорганизмов в плевральную полость происходит при нарушении целостности грудной клетки (при ранениях, травмах, оперативных вмешательствах).
Плевриты могут развиваться в результате повышения проницаемости лимфатических и кровеносных сосудов при системных васкулитах, опухолевых процессах, остром панкреатите; нарушения оттока лимфы; снижения общей и местной реактивности организма.
Незначительное количество экссудата может обратно всасываться плеврой, оставляя на ее поверхности фибриновый слой. Так происходит формирование сухого (фибринозного) плеврита. Если образование и накопление выпота в плевральной полости превышает скорость и возможность его оттока, то развивается экссудативный плеврит.
Классификация
Наиболее часто в клинической практике используется классификация плевритов, предложенная в 1984 г. профессором СПбГМУ Н.В. Путовым.
По наличию и характеру экссудата:
По течению воспаления:
По локализации выпота:
Симптомы плевритов
Сухой плеврит
Как правило, являясь вторичным процессом, осложнением или синдромом других заболеваний, симптомы плеврита могу превалировать, маскируя основную патологию. Клиника сухого плеврита характеризуется колющими болями в грудной клетке, усиливающимися при кашле, дыхании и движении. Пациент вынужден принимать положение, лежа на больном боку, для ограничения подвижности грудной клетки. Дыхание поверхностное, щадящее, пораженная половина грудной клетки заметно отстает при дыхательных движениях. Характерным симптомом сухого плеврита является выслушиваемый при аускультации шум трения плевры, ослабленное дыхание в зоне фибринозных плевральных наложений. Температура тела иногда повышается до субфебрильных значений, течение плеврита может сопровождаться ознобами, ночным потом, слабостью.
Диафрагмальные сухие плевриты имеют специфическую клинику: боли в подреберье, грудной клетке и брюшной полости, метеоризм, икота, напряжение мышц брюшного пресса.
Развитие фибринозного плеврита зависит от основного заболевания. У ряда пациентов проявления сухого плеврита проходят спустя 2-3 недели, однако, возможны рецидивы. При туберкулезе течение плеврита длительное, нередко сопровождающееся выпотеванием экссудата в плевральную полость.
Экссудативный плеврит
Начало плевральной экссудации сопровождает тупая боль в пораженном боку, рефлекторно возникающий мучительный сухой кашель, отставание соответствующей половины грудной клетки в дыхании, шум трения плевры. По мере скапливания экссудата боль сменяется ощущением тяжести в боку, нарастающей одышкой, умеренным цианозом, сглаживанием межреберных промежутков. Для экссудативного плеврита характерна общая симптоматика: слабость, фебрильная температура тела (при эмпиеме плевры – с ознобами), потеря аппетита, потливость. При осумкованном парамедиастинальном плеврите наблюдается дисфагия, осиплость голоса, отеки лица и шеи. При серозном плеврите, вызванном бронхогенной формой рака, нередко наблюдается кровохарканье. Плевриты, вызванные системной красной волчанкой, часто сочетаются с перикардитами, поражениями почек и суставов. Метастатические плевриты характеризуются медленным накоплением экссудата и протекают малосимптомно.
Большое количество экссудата ведет к смещению средостения в противоположную сторону, нарушениям со стороны внешнего дыхания и сердечно-сосудистой системы (значительному уменьшению глубины дыхания, его учащению, развитию компенсаторной тахикардии, снижению АД).
Осложнения
Исход плеврита во многом зависит от его этиологии. В случаях упорного течения плеврита в дальнейшем не исключено развитие спаечного процесса в полости плевры, заращение междолевых щелей и плевральных полостей, образование массивных шварт, утолщение плевральных листков, развитие плевросклероза и дыхательной недостаточности, ограничение подвижности купола диафрагмы.
Диагностика
Наряду с клиническими проявлениями экссудативного плеврита при осмотре пациента выявляется асимметрия грудной клетки, выбухание межреберных промежутков на соответствующей половине грудной клетки, отставание пораженной стороны при дыхании. Перкуторный звук над экссудатом притуплен, бронхофония и голосовое дрожание ослаблены, дыхание слабое или не выслушивается. Верхняя граница выпота определяется перкуторно, при рентгенографии легких или при помощи УЗИ плевральной полости.
При проведении плевральной пункции получают жидкость, характер и объем которой зависит от причины плеврита. Цитологическое и бактериологическое исследование плеврального экссудата позволяет выяснить этиологию плеврита. Плевральный выпот характеризуется относительной плотностью выше 1018-1020, многообразием клеточных элементов, положительной реакцией Ривольта.
В крови определяются повышение СОЭ, нейтрофильный лейкоцитоз, увеличение значений серомукоидов, сиаловых кислот, фибрина. Для уточнения причины плеврита проводится торакоскопия с биопсией плевры.
Лечение плеврита
Лечебные мероприятия при плеврите направлены на устранение этиологического фактора и облегчение симптоматики. При плевритах, вызванных пневмонией, назначается антибиотикотерапия. Ревматические плевриты лечатся нестероидными противовоспалительными препаратами, глюкокортикостероидами. При туберкулезных плевритах лечение проводится фтизиатром и заключается в специфической терапии рифампицином, изониазидом и стрептомицином на протяжении нескольких месяцев.
При экссудативном плеврите с большим количеством выпота прибегают к его эвакуации путем проведения плевральной пункции (торакоцентеза) или дренирования. Одномоментно рекомендуется эвакуировать не более 1-1,5 л экссудата во избежание сердечно-сосудистых осложнений (вследствие резкого расправления легкого и обратного смещения средостения). При гнойных плевритах проводится промывание плевральной полости антисептическими растворами. По показаниям внутриплеврально вводятся антибиотики, ферменты, гидрокортизон и т. д.
В лечении сухого плеврита помимо этиологического лечения пациентам показан покой. Для облегчения болевого синдрома назначаются горчичники, банки, согревающие компрессы и тугое бинтование грудной клетки. С целью подавления кашля назначают прием кодеина, этилморфина гидрохлорида. В лечении сухого плеврита эффективны противовоспалительные средства: ацетилсалициловая кислота, ибупрофен и др. После нормализации самочувствия и показателей крови пациенту с сухим плевритом назначают дыхательную гимнастику для профилактики сращений в полости плевры.
С целью лечения рецидивирующих экссудативных плевритов проводят плевродез (введение в плевральную полость талька или химиопрепаратов для склеивания листков плевры). Для лечения хронического гнойного плеврита прибегают к хирургическому вмешательству – плеврэктомии с декорткацией легкого. При развитии плеврита в результате неоперабельного поражения плевры или легкого злокачественной опухолью по показаниям проводят паллиативную плеврэктомию.
Прогноз и профилактика
Малое количество экссудата может рассасываться самостоятельно. Прекращение экссудации после устранения основного заболевания происходит в течение 2-4 недель. После эвакуации жидкости (в случае инфекционных плевритов, в т. ч. туберкулезной этиологии) возможно упорное течение с повторным скоплением выпота в полости плевры. Плевриты, вызванные онкологическими причинами, имеют прогрессирующее течение и неблагоприятный исход. Неблагоприятным течением отличается гнойный плеврит.
Пациенты, перенесшие плеврит, находятся на диспансерном наблюдении на протяжении 2-3 лет. Рекомендуется исключение профессиональных вредностей, витаминизированное и высококалорийное питание, исключение простудного фактора и переохлаждений.
В профилактике плевритов ведущая роль принадлежит предупреждению и лечению основных заболеваний, приводящих к их развитию: острой пневмонии, туберкулеза, ревматизма, а также повышению сопротивляемости организма по отношению к различным инфекциям.