вторичная катаракта что это и как лечить
Вторичная катаракта: причины возникновения, симптомы и методы лечения
Что такое вторичная катаракта
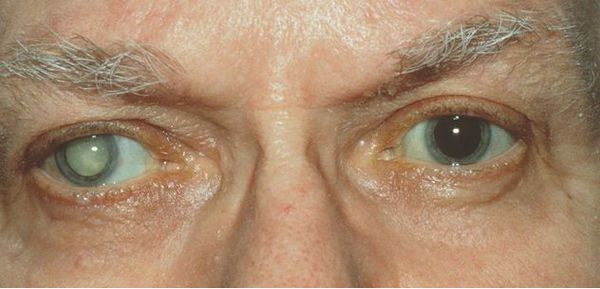
Первичная катаракта — это помутнение хрусталика. После того как во время операции родной, но уже не функциональный хрусталик разжижается и удаляется, в глазу от него остается пустая капсула, похожая на пакетик, который по обе стороны, как гамачок, закреплен связками. Капсула совершенно прозрачная. После аспирации хрусталиковых масс ее очищают и полируют. Именно в ней затем размещается искусственная линза.
Искусственный хрусталик не мутнеет, и в том виде, в каком катаракта была, она не «вернется». Но в некоторых случаях в оставшемся капсульном мешке начинается процесс регенерации хрусталиковых тканей. Конечно, новый полноценный хрусталик не вырастет! Какие-то клеточки, оставшиеся после операции, со временем разрастаются и покрывают мутной пленкой заднюю стенку капсулы. Если процесс не затрагивает оптическую зону, возникает где-нибудь на периферии, то человек не испытывает никакого дискомфорта. Иногда же пленка перекрывает всю заднюю стенку и препятствует попаданию световых лучей внутрь глаза. Это явление и называют вторичной катарактой. Зрение становится хуже: снижается резкость и цветовосприятие.
Вторичная катаракта возникает после операции не у всех и не всегда. Может появиться через год, через два, может через десять лет. К сожалению, бывает, что появляется и раньше — уже через полгода после хирургического вмешательства.
Причины возникновения вторичной катаракты
Почему появляется вторичная катаракта, однозначного ответа пока нет, но можно говорить о факторах, которые способствуют ее развитию:
Как лечить вторичную катаракту
Лекарственные препараты не способны устранить образовавшуюся в капсульной сумке пленку или хотя бы затормозить ее разрастание. Поэтому никаких консервативных методов лечения вторичной катаракты после замены хрусталика не существует.
«На сегодняшний день врачи могут предложить пациенту два варианта терапевтического вмешательства. Первый — подобен удалению первичной катаракты: через проколы в роговице производится промывание задней капсульной стенки. Операция малотравматичная, проводится под местной, капельной анестезией. Но такой метод практикуют редко, потому что проще и безопаснее вторичную катаракту лечить лазером».
Основатель сети офтальмологических клиник «Омикрон» Александр Падар.
Что такое лазерная дисцизия вторичной катаракты (ЛДВК)
Лазерная дисцизия — самый распространенный метод восстановления зрения при вторичной катаракте, простой и эффективный.
Для процедуры требуется специальная установка с лазером. Он отличается от лазеров для коррекции зрения и коагуляции сетчатки мощностью и другими характеристиками. Лазер не имеет температурных реакций и коагуляционных свойств (не образует спаек). Но точно так же фокусируется на заданную глубину и воздействует строго локально, в нашем случае — только на эпителиальную пленку.
Как проходит операция
Несколько выстрелов лазером — пленка в оптической зоне разрушается, образуется своего рода окошко, через которое лучи света опять беспрепятственно попадают в глаз. Вся процедура занимает несколько минут.
Это бесконтактный метод. Во время процедуры пациент, как правило, не испытывает никаких особых ощущений. Только вспышки яркого света, от которых могут немного слезиться глаза. Нет ни ран, ни ожогов, а потому риски возникновения воспалительной реакции сведены к минимуму.
Эффект от операции мгновенный. Зрение возвращается сразу. Через полчаса после процедуры врач еще раз осматривает глаза пациента, измеряет остроту зрения и отпускает домой.
Понадобится где-то часа два, чтобы глаза полностью пришли в норму после яркого света, а также после анестезирующих и расширяющих зрачок капель. Все. Можно жить обычной жизнью и наслаждаться красотой окружающего мира.
Реабилитационный период отсутствует, как и послеоперационные ограничения. Несколько дней человек может наблюдать «мушки» перед глазами. Это остатки разрушенной пленки. Постепенно они распадутся и исчезнут.
В течение 3–5 дней рекомендуется закапывать противовоспалительные капли. Какие именно — на усмотрение лечащего врача. Пациентам с глаукомой, как правило, дополнительно назначаются гипотензивные капли и повторный осмотр офтальмолога на следующий день.
Есть ли противопоказания у лазерной дисцизии?
Поскольку вмешательство при лазерной дисцизии абсолютно не травматичное, ограничений как таковых у этого метода нет. Возрастных в том числе.
Операция может быть отложена, если общее самочувствие пациента не позволяет проходить процедуру, или имеют место острые воспалительные процессы в глазу. После того как они будут купированы и при удовлетворительном состоянии здоровья, можно будет провести лазерную дисцизию задней капсулы хрусталика.
Как назначается лазерная дисцизия
Врач назначает дисцизию вторичной катаракты на основании жалоб пациента и объективных данных, полученных во время осмотра. Анализы сдавать не нужно.
Иногда врач может посоветовать провести чистку вторичной катаракты во время очередного офтальмологического обследования после замены хрусталика на искусственную линзу, когда сам пациент еще не обращает внимание на снижение зрения. Поэтому не пренебрегайте ежегодными профилактическими визитами к окулисту.
Здоровья вашим глазам!
Материалы по теме
Возраст — один из самых важных критериев для операции по лазерной коррекции зрения. Почему? И какой возраст самый оптимальный? Разбираемся вместе.
Все еще не решаетесь на операцию по удалению катаракты? Наша статья поможет вам избавиться от последних сомнений и решиться на этот важный и ответственный шаг
Братья наши меньшие во многом похожи на людей — у нас много общего. И есть заболевания, которые бывают не только у людей, но и у животных. Одним из таких заболеваний является катаракта. Расскажем об этом подробнее в нашей статье.
Лазерная коррекция зрения при вторичной катаракте
Катаракта является опасной патологией, а ее лечение — достаточно сложным. Несмотря на развитие медицинских технологий, невозможно с уверенностью гарантировать, что операция пройдет успешно. Бывает и так, что после замены помутневшего хрусталика зрение не удается восстановить. Поможет ли лазерная коррекция при вторичной катаракте?
В этой статье
По данным ВОЗ более 30% случаев полной утраты зрения связаны именно с неоперированной катарактой. Такая статистика позволяет ученым вынести данное заболевание на первое место среди наиболее опасных офтальмологических болезней.
Лечение патологии осложняется тем, что врачи могут применять лишь консервативные методы. К сожалению, несмотря на прогресс в сфере современной медицины и офтальмологии, ученым пока не удалось разработать препараты, позволяющие сделать из помутневшего хрусталика прозрачный. Следовательно, в качестве помощи людям с диагнозом «катаракта» могут пригодиться лишь специальные капли для глаз. Однако их использование позволяет только замедлить развитие заболевание, но не вылечить его.
Факоэмульсификация — популярный метод лечения
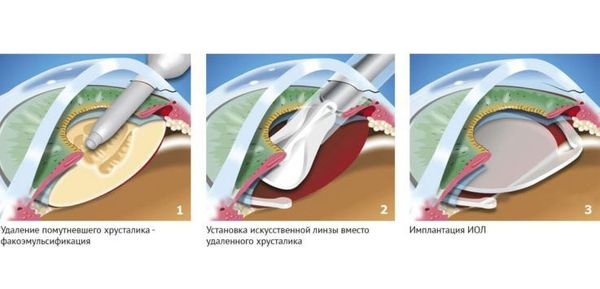
После факоэмульсификации вторичной катаракты в сделанный ранее разрез вводится искусственный хрусталик, который в дальнейшем должен будет обеспечивать четкость зрения. Однако, несмотря на доказанную эффективность данной процедуры, ее результат не всегда является таким, какой бы пожелал сам пациент. Конечно, в большинстве случаев зрительные функции удается скорректировать практически сразу же. В ближайшее время многие пациенты отмечают значительное улучшение зрения. Но бывает и так, что даже после факоэмульсификации пациент не может похвастать четкой видимостью.
Почему возникает вторичная катаракта?
Нередко бывает так, что по прошествии полугода, а иногда и нескольких лет после удаления хрусталика возникает вторичная катаракта. Как объясняют врачи-офтальмологи, данное явление связано с разрастанием эпителиальной ткани на поверхности задней капсулы хрусталика. Прозрачность ее существенно снижается, из-за чего вновь может возникать помутнение зрения. Параллельно с этим повторно начинают проявляться симптомы, характерные для катаракты. Это может быть снижение зрительных функций, размытое видение окружающих предметов, образование пелены перед глазами. Все эти симптомы указывают на то, что катаракта «вернулась» снова.
Некоторые пациенты винят во всем офтальмохирурга, проводившего операцию, однако, на самом деле, профессионализм врача здесь, как правило, не при чем, так как вторичная катаракта является результатом индивидуальных клеточных реакций нашего организма, которые происходят в капсульном мешке. В таких ситуациях врач-офтальмолог может порекомендовать проведение повторной операции. На этот раз она будет проведена при помощи лазера.
Замена хрусталика при вторичной катаракте
В том случае, если врач-офтальмолог подтвердит, что у пациента вторичная катаракта, возникшая после замены хрусталика, то необходимо будет провести операцию лазером. Называется она YAG-лазерной дисцизией и считается на сегодняшний день наиболее высокотехнологичным, эффективным и безопасным для пациента способом избавления от вторичной катаракты после замены хрусталика. Лечение лазером позволяет вылечить патологию без хирургического вмешательства. Во время процедуры офтальмохирург при помощи лазера рассекает помутневшую со временем заднюю капсулу, что способствует восстановлению яркого и контрастного зрения.
Если пациенту поставлен диагноз «вторичная катаракта после замены хрусталика», то для проведения операции общий наркоз не потребуется. Лечение осуществляется под местной анестезией. Перед началом дисцизии в глаза пациента закапываются специальные капли, необходимые для того, чтобы расширить зрачок. Это нужно для того, чтобы врач смог лучше разглядеть заднюю капсулу.
После проведения операции пациенту будут назначены глазные капли, позволяющие предотвратить повышение внутриглазного давления. Лазерная дисцизия при вторичной катаракте считается наиболее безболезненным методом, так как во время ее проведения пациент не ощущает никакого дискомфорта.
Возможен ли риск осложнений?
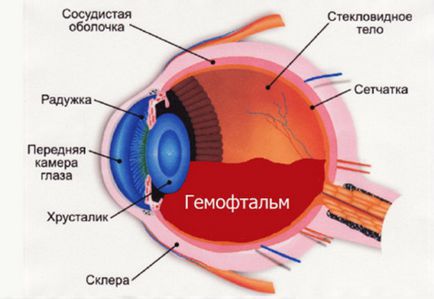
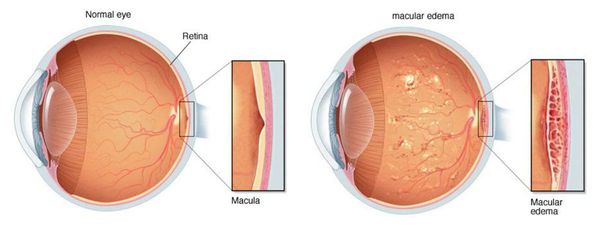
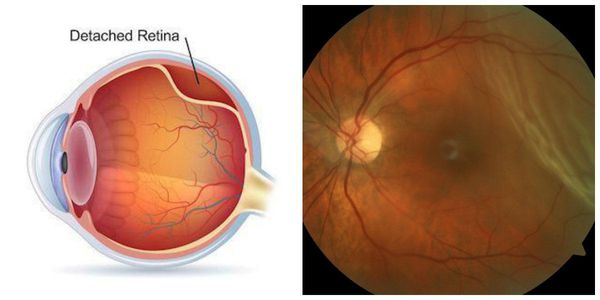
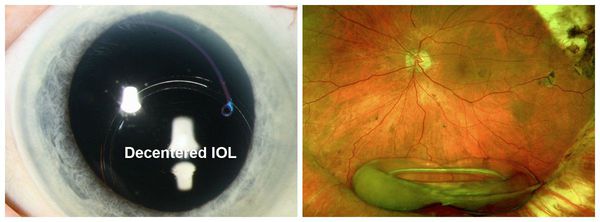
Как правило, вторичная катаракта после замены хрусталика, лечение лазером которой было проведено, позволяет забыть о себе навсегда. Однако риски после операции исключать все же не стоит. Нередко пациенты могут жаловаться на воспаление или отек роговицы, отслоение сетчатки или смещение интраокулярной линзы. При возникновении дискомфорта необходимо как можно скорее обратиться к врачу-офтальмологу.
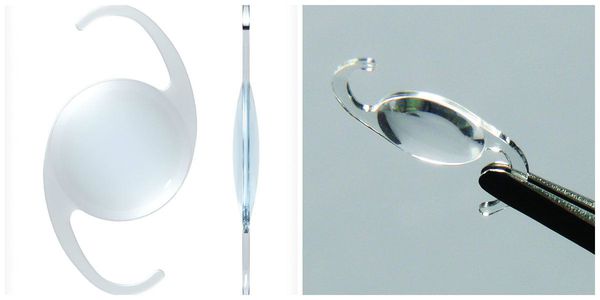
Кроме того, важно четко соблюдать рекомендации, данные лечащим врачом, закапывать глаза и своевременно принимать лекарственные препараты. Согласно наблюдениям врачей-офтальмологов, наименьший риск после операции возможен в том случае, когда лазерная коррекция зрения была проведена с помощью имплантации акриловой линзы, имеющей квадратные края.
Что такое вторичная катаракта? Причины возникновения, диагностику и методы лечения разберем в статье доктора Орловой Ольги Михайловны, офтальмолога со стажем в 8 лет.
Определение болезни. Причины заболевания
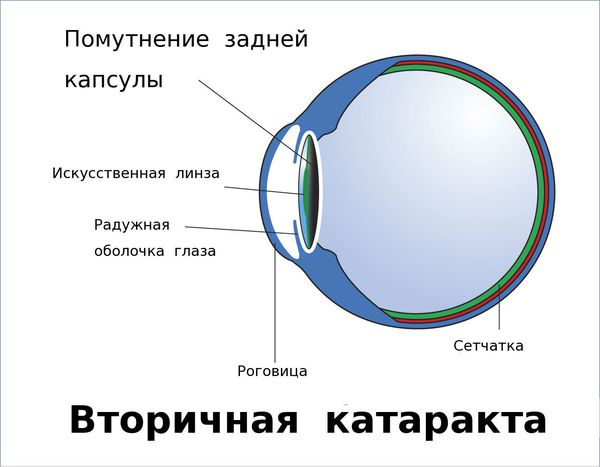
Вторичная катаракта — это помутнение задней капсулы хрусталика глаза. Помутнение может появиться после удаления катаракты и замены родного хрусталика на искусственный, также известный как искусственная или интраокулярная линза (ИОЛ).
Это одна из наиболее распространённых патологий, возникающих после удаления катаракты. Прежде чем мы начнём обсуждать причины возникновения и методы лечения вторичной катаракты, важно отметить, что в большинстве случаев эта патология развивается не из-за халатности или непрофессионализма хирурга. Как правило, это индивидуальная особенность организма, результат клеточных реакций и обменных процессов в капсуле хрусталика.
Средний срок развития вторичной катаракты от двух месяцев до четырёх лет после хирургического лечения. Многие пациенты ошибочно считают вторичную катаракту видом помутнения родного хрусталика. На самом деле это помутнение его задней капсулы, возникающее уже после замены родного хрусталика на искусственный.
Основная причина развития вторичной катаракты — это разрастание клеток эпителия на задней капсуле хрусталика после хирургического лечения катаракты.
Также на формирование и скорость развития вторичной катаракты влияют сопутствующие факторы:
Иногда фактором риска развития вторичной катаракты и скорости её прогрессирования может служить техника удаления катаракты. Например, при экстракапсулярной экстракции катаракты, когда поражённый хрусталик достаётся через небольшой разрез (10-12 мм) на роговице, риск возникновения вторичной катаракты выше, чем при факоэмульсифкации (разрез всего 2-3 мм). Однако сейчас метод экстракции практически не используется в связи с появлением новых, более современных технологий.
Также существует предположение о том, что на развитие вторичной катаракты влияет воздействие ультрафиолетовых лучей и различных препаратов. Однако эти сведения не подтверждены.
Таки образом, вероятность и скорость развития вторичной катаракты индивидуальна и зависит от многих факторов.
Симптомы вторичной катаракты
Основной жалобой пациентов является постепенное снижение остроты зрения после замены хрусталика. Зрение может ухудшаться как вдаль, так и вблизи, возможно нарушение фокусировки взгляда. Может снижаться контрастная чувствительность и/или цветовое восприятие (яркость изображения).
У некоторых пациентов возникают жалобы на расстройство темновой адаптации, появление бликов и ореолов, особенно в тёмное время суток при взгляде на яркий источник света (фонарь, свет фар).
Повышается утомляемость при чтении и обычных зрительных нагрузках. Возникает двоение и ощущение пелены или тумана перед оперированным глазом.
Патогенез вторичной катаракты
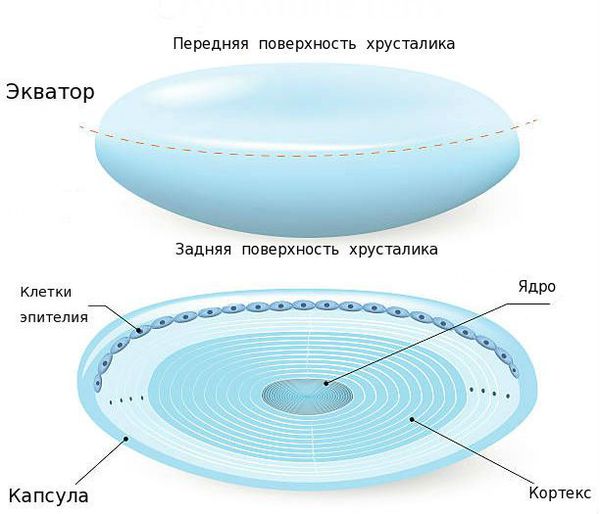
Чтобы понять, как формируется и развивается вторичная катаракта, нужно разобраться в строении глаза, а точнее хрусталика.
Когда родной хрусталик мутнеет и образуется катаракта, возникает вопрос о хирургическом лечении.
Существует несколько видов операций по удалению катаракты. На сегодняшний день самый эффективный и быстрый способ лечения помутнения — факоэмульсификация с заменой помутневшего хрусталика на интраокулярную линзу. Техника операции достаточно простая и не требует длительной реабилитации. Вначале хирург делает микроразрезы на роговице 1 мм и 2-3 мм. Далее формируется круглое отверстие в передней капсуле и с помощью ультразвука мутный хрусталик удаляется через это отверстие. Задняя капсула хрусталика остается целой. После того, как хрусталиковые массы удалены, в капсульный мешок через это же отверстие имплантируют искусственный хрусталик (ИОЛ).
По своему строению интраокулярная линза намного тоньше биологической, поэтому в капсульной сумке первое время она находится в свободном положении. В срок от одной недели до месяца капсульный мешок плотно обволакивает искусственный хрусталик.
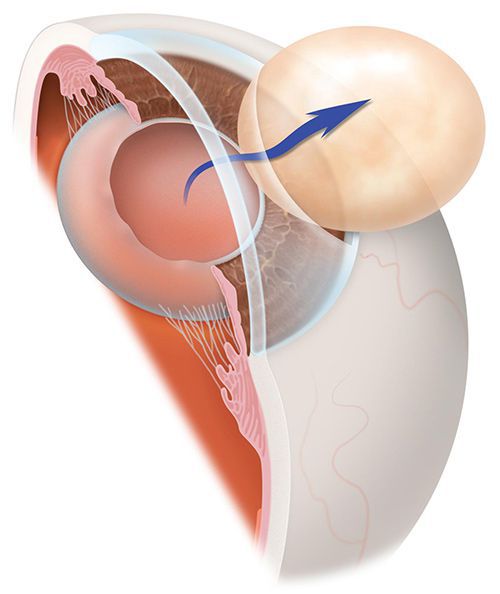
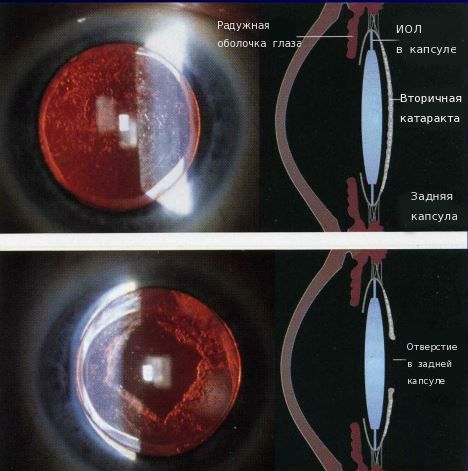
Иногда на передней капсуле хрусталика могут оставаться единичные эпителиальные клетки. В зависимости от обменных процессов и индивидуальных особенностей организма эти клетки могут разрастаться и переходить на заднюю капсулу хрусталика. Когда на ней скапливается большое количество этих клеток, капсула мутнеет и острота зрения постепенно снижается. Такое помутнение задней капсулы и называется вторичной катарактой. То есть патология представляет собой результат разрастания эпителиальных клеток на задней капсуле хрусталика.
Классификация и стадии развития вторичной катаракты
Существует несколько классификаций вторичных катаракт. В данном разделе мы рассмотрим наиболее распространённые.
Осложнения вторичной катаракты
Учитывая, что основные симптомы вторичной катаракты связаны с ухудшением зрительных функций после замены хрусталика, главным осложнением является снижение качества жизни пациента. Без лечения симптомы будут прогрессировать, постепенно увеличивая зрительный дискомфорт.
Вторичная катаракта может привести к потере трудоспособности и инвалидности. Но до этого, как правило, не доходит, так как пациенты обращаются к врачу гораздо раньше, на этапе ухудшения зрения.
Диагностика вторичной катаракты
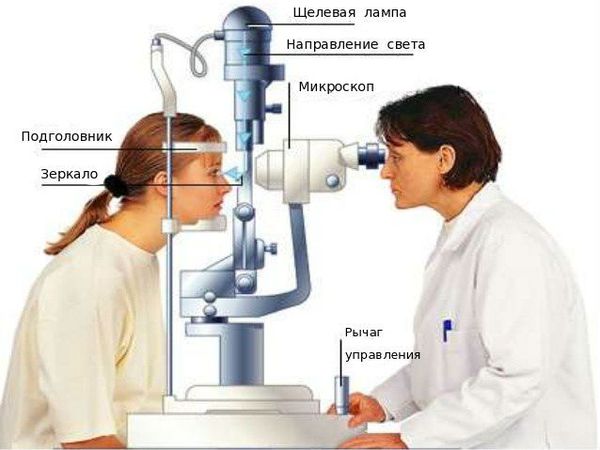
Обычно для выявления вторичной катаракты требуется стандартное офтальмологическое обследование — биомикроскопия (проверка остроты зрения и осмотр в щелевой лампе с расширенным зрачком).
Дифференциальная диагностика заболевания не проводится, так как клинические и лабораторные признаки заболевания очевидны.
Если при наличии помутнения капсулы врач видит, что степень помутнения не соответствует степени снижения остроты зрения, тогда проводится дальнейшее дообследование. Специалист должен выявить другое заболевание, которое является причиной ухудшения зрения, и определить дальнейшую тактику лечения пациента.
Лечение вторичной катаракты
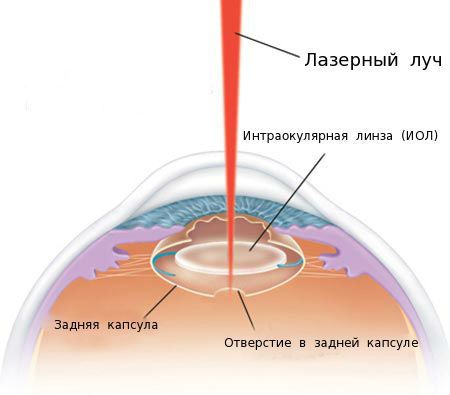
Основная задача лечения вторичной катаракты — сформировать круглое отверстие в помутневшей задней капсуле хрусталика с целью улучшения зрительных функций.
Существует два основных способа сделать такое отверстие:
В первом случае хирург в условиях операционной делает разрезы, проникает в глазное яблоко и механически удаляет помутневшую капсулу, формируя круглое отверстие в ней. Это достаточно травматичный метод, поэтому используется крайне редко, обычно при наличии абсолютных противопоказаний к лазерному лечению.
Точное и дозированное воздействие лазерного луча оказывает малую травматичность на структуры глаза и позволяет достичь высоких зрительных функций сразу после операции.
Данный вид операции не требует госпитализации. Сама процедура безболезненная, делается без анестезии и длится не более 5-10 минут. Лишь в некоторых случаях может потребоваться закапывание обезболивающих капель.
Методика проведения операции
За 30 минут до начала процедуры пациенту закапывают в глаз мидриатик (капли, расширяющие зрачок). В зависимости от вида помутнений задней капсулы и других факторов хирург определяет оптимальную тактику лазерного лечения и мощность лазерного излучения. Врач фокусирует луч лазера на задней капсуле, при его воздействии задняя капсула рассекается в нескольких местах и образуется круглое отверстие.
Показание к YAG-лазерной дисцизии:
Послеоперационный период
Реабилитационный период после удаления вторичной катаракты не требуется. Пациент может сразу после операции вести привычный образ жизни. В некоторых случаях врач назначает глазные противовоспалительные и/или гипотензивные капли в течение нескольких дней после операции и/или ограничение физических нагрузок и активных действий на некоторый срок.
Любая терапия должна быть назначена лечащим врачом. Нужно понимать, что каждый случай индивидуален, и, чтобы правильно определить тактику лечения, важно знать общую картину сопутствующих заболеваний.
Осложнения в ходе лазерного лечения и послеоперационном периоде
Появление лазерного оборудования в офтальмологической практике до недавнего времени воспринималось лишь оптимистично. Однако с накоплением клинического опыта стали появляться сведения о риске развития различных осложнений.
Важнейшим преимуществом лазерной хирургии является формирование стабильного оптического отверстия в задней капсуле хрусталика. Точное дозированное воздействие лазерного луча обеспечивает высокие послеоперационные результаты. Однако, несмотря на простоту техники проведения операции, возможность развития указанных осложнений требует тщательного обследования пациентов и учёта всех возможных факторов риска. Такой подход позволяет провести процедуру безопасно и получить хороший послеоперационный результат.
Прогноз. Профилактика
Однако на сегодняшний день доказано, что удаление задней капсулы хрусталика одномоментно с удалением катаракты в целях профилактики вторичной катаракты не целесообразно, так как может привести к ряду осложнений.
В качестве профилактических мер может проводиться фотодинамическая терапия (фотохимическое воздействие на новообразованные сосуды) перед хирургическим лечением катаракты. Однако к ней есть множество противопоказаний и не всегда эффективность такой терапии оправдана.
Немаловажное значение имеет материал, из которого сделан искусственный хрусталик. На сегодняшний день предпочтение отдают ИОЛ из акрила. Помимо многих преимуществ такие линзы являются лазеропрочными. То есть, если возникнет необходимость удалить вторичную катаракту, вероятность того, что луч лазера повредит оптику линзы и повлияет на качество зрения после операции, практически отсутствует.
Необходимо помнить, что в целях профилактики рекомендуется проходить осмотр офтальмолога 1-2 раза в год и незамедлительно обращаться к врачу, если происходит резкое ухудшение зрения.
Вторичная катаракта: симптомы
Вторичная катаракта — что это?
Первичная катаракта возникает вследствие недостаточного питания хрусталика глаза. Он начинает мутнеть, утрачивает свои оптические свойства, в результате чего человек теряет зрение. Лечится данная патология путем удаления помутневшего хрусталика с его заменой на интраокулярную линзу (ИОЛ). Проводится эта процедура с применением различных технологий. Ни одна из них, даже самая современная, не может полностью исключить повторное развитие патологии. Рассмотрим ее причины и симптомы.
Вторичная катаракта после замены хрусталика сопровождается помутнением уже не самого прозрачного тела, а задней стенки капсулы, в котором оно находилось. Постепенно она становится более плотной и перестает пропускать свет. Это приводит к ухудшению зрения. Если заболевание не лечить, больной будет видеть все хуже и хуже. При этом болезнь не всегда прогрессирует быстро. В конечном итоге она всегда заканчивается слепотой и инвалидностью, если не принять соответствующие меры.
Вторичная катаракта после замены хрусталика: причины и факторы риска
Сложно назвать конкретные причины, которые приводят к развитию повторной катаракты после замены хрусталика. Спровоцировать патологию могут нарушения в обмене веществ, нездоровый образ жизни, травмы. Выделяется несколько факторов риска, которые способны обусловить возникновение вторичной катаракты:
Развитие вторичной катаракты начинается с увеличения числа эпителиальных клеток на внутренней стенке глазного яблока. Они занимают все больше места в глазу и препятствуют прохождению света. Предугадать возникновение этой болезни невозможно. Единственная профилактическая мера — исключение некоторых факторов риска. Иными словами, рекомендуется отказаться от вредных привычек, укреплять иммунитет и чаще наблюдаться у врача.
Как проявляется вторичная катаракта?
Первичный симптом патологии — снижение остроты зрения. По мере прогрессирования недуга появляются и другие признаки:
Зрение становится все более слабым. При этом средства коррекции не помогают улучшить его. Первые симптомы могут возникнуть уже через несколько месяцев после замены хрусталика. У некоторых пациентов патология медленно прогрессирует годами.
Диагностика вторичной катаракты
В ходе обследования проверяется острота зрения, устанавливаются его границы с помощью периметрии.
При катаракте могут выпадать участки картинки из обзора. Также врач измерит внутриглазное давление, чтобы исключить глаукому, которая может развиться в пожилом возрасте. Посредством биомикроскопии изучаются внутренние структуры глаза. Этот метод исследования позволяет выявить патологический очаг. Если есть подозрения на отек макулы, назначаются флуоресцентная ангиография и оптическая когерентная томография. При наличии хронических заболеваний, патологий внутренних органов пациент отправляется к соответствующим специалистам на дополнительное обследование.
Вторичная катаракта после замены хрусталика: лечение
Основной метод лечения повторной катаракты — дисцизия или капсулотомия. Эта процедура представляет собой иссечение задней капсулы хрусталика с удалением разросшихся эпителиальных клеток, которые вызвали помутнение. Ранее капсулотомия выполнялась всегда механическим путем, то есть с помощью хирургического вмешательства без применения лазера. Проводится такая операция амбулаторно. Она сопровождается сильным травмированием глаза, что может привести к осложнениям. Вероятность их развития намного ниже, когда вторичная катаракта лечится лазерными методами.
Лазерная дисцизия сегодня признана самым надежным и безопасным способом устранения вторичных помутнений в глазу. В ходе процедуры хирург лазером делает отверстие в задней стенке капсулы и удаляет разросшиеся ткани. Длится очищение 2-3 минуты, а вся операция — 15-20 минут.
Кому противопоказана лазерная дисцизия?
Во-первых, проведение подобной процедуры возможно только спустя три месяца после лечения первичной катаракты без удаления хрусталика и через полгода после замены на интраокулярную линзу. Во-вторых, лазерная дисцизия не может быть назначена, если наблюдаются следующие патологические процессы:
Какие могут быть осложнения после лечения повторной катаракты?
В первые дни после дисцизии у пациента может повышаться давление в глазу. Данный симптом пропадает без лечения. Если же этого не происходит, нужно пройти обследование, так как есть риск возникновения глаукомы. Могут быть и другие неприятные последствия после лечения вторичной катаракты:
В целом при своевременной диагностике и лечении прогноз почти всегда благоприятный. Конкретных мер профилактики вторичной катаракты не разработано. Человек должен вести здоровый образ жизни и делать все, чтобы укрепить свою иммунную систему.