вторичная аменорея что это такое у женщин
Аменорея
МКБ-10
Общие сведения
Причины аменореи
Первичная аменорея
Причинами первичной аменореи могут служить генетически обусловленные (наследственные), анатомические и психо-эмоциональные факторы:
Вторичная аменорея
Вторичная аменорея встречается приблизительно у 10% женщин в возрасте 17-45 лет и рассматривается как тяжелое нарушение менструальной функции. Факторами, наиболее часто влияющими на прекращение установившихся менструаций и развитие вторичной аменореи, являются:
В ряде случаев прекращение менструаций может служить временной реакцией на нервные потрясения и восстанавливаться через определенное время самостоятельно, без дополнительных вмешательств. Однако, в большинстве случаев вторичная аменорея требует квалифицированного медицинского вмешательства.
Классификация
В основе классификации лежат два типа аменореи – ложная и истинная.
Лактационная аменорея
Отсутствие менструации и гормонально-зависимых циклических изменений в половой системе, сопровождающее период грудного вскармливания ребенка, называется лактационной аменореей. Лактационная аменорея является физиологическим методом контрацепции, основанным на отсутствии овуляции и, вследствие этого, невозможности беременности. Однако эффективен метод лактационной аменореи лишь на протяжении полугода с момента родов и исключительно при грудном вскармливании.
Условиями эффективности лактационной аменореи как метода контрацепции является соблюдение следующих правил:
Механизм лактационной аменореи основан на подавлении у женщины овуляции при постоянном сосании грудного молока ребенком, а, следовательно, отсутствии менструального цикла и беременности. Эффективность контрацептивного эффекта при лактационной аменорее близка к 98%. Среди несомненных достоинств метода лактационной аменореи – высокая надежность, естественность, польза для ребенка, простота в применении, отсутствие побочного влияния, быстрое послеродовое восстановление.
К недостаткам лактационной аменореи, как метода контрацепции, следует отнести кратковременность предохранения от беременности (максимум полгода), обязательную необходимость соблюдения всех условий ее эффективности. Кроме того, лактационная аменорея не гарантирует защиты от половых инфекций и венерических заболеваний (в том числе ВИЧ и гепатит В). При невозможности использовать лактационную аменорею в качестве основного метода контрацепции, следует совместно с наблюдающим женщину гинекологом подобрать более надежное средство защиты от нежелательной беременности.
Диагностика
На гинекологическом приеме у пациентки, жалующейся на прекращение менструаций, в первую очередь исключают беременность и выясняют моменты, провоцирующие развитие аменореи: увлечение диетами, физические и психические перегрузки, сопутствующие заболевания, время наступления менопаузы у матери и бабушек т. д. Врач-гинеколог оценивает рост и вес пациентки, их соотношение друг с другом и показателями нормы. В некоторых случаях дистрофия или, напротив, ожирение могут вызывать вторичную аменорею вследствие гормональных и физиологических сбоев в организме.
При подозрении на аменорею обследование направлено на выявление характера нарушений функции яичников. С этой целью проводится исследование уровня гормонов (в первую очередь пролактина, гестагенов, эстрогенов, полового хроматина, кариотина), УЗИ органов малого таза (для исключения поликистоза яичников и определения состояния эндометрия). Дополнительно составляется график изменений ректальной температуры, проводится цитологический анализ мазка заднего свода влагалища для определения эстрогенной насыщенности организма пациентки.
Важным диагностическим тест-критерием при вторичной аменорее является «симптом зрачка». При нормальном течении менструального цикла, в период с 6-го по 20 день, диаметр наружного зева шейки матки, заполненного прозрачной слизью, увеличивается и при осмотре напоминает зрачок. Для аменореи характерно незначительное раскрытие маточного зева и малое количество слизи. Исходя из полученных результатов, как правило, устанавливается причина аменореи и назначается лечебный курс.
Лечение аменореи
Первичная аменорея
Принципы лечения первичной аменореи направлены на устранение либо коррекцию вызвавших ее факторов. Пациенткам с синдромом Тернера показана пожизненная заместительная гормонотерапия (эстрогенизация). При задержке физического и репродуктивного развития девочкам назначается диета, направленная на наращивание мышечной и жировой массы и гормональное лечение, стимулирующее менструальную функцию. Гормональная терапия должна проводиться под строгим наблюдением гинеколога-эндокринолога.
При повышенной эмоциональной неустойчивости проводится лечение, направленное на укрепление нервной системы. Если первичная аменорея вызывается анатомическими причинами, проводится хирургическое устранение препятствий – создание условий для нормального оттока менструальной крови из полости матки по половым путям наружу.
Вторичная аменорея
Аменорея, связанная с резким снижением веса или физическими нагрузками, является следствием неправильного образа жизни и требует его изменения. Критическим показателем для нормального течения менструального цикла у взрослой женщины является потеря 10 и более килограммов веса, а также масса тела менее 50 кг. До полной нормализации менструальной функции обычно назначаются прогестагенные оральные контрацептивы, не содержащие эстрогенных компонентов. Нередко вторичная аменорея устраняется без гормональной терапии при соблюдении разумных физических нагрузок, рационального режима питания, труда и отдыха, нормализации психо-эмоционального фона.
Вторичная аменорея, развивающаяся при синдроме поликистозных яичников, требует лечения фонового заболевания. Для нормализации овуляторного цикла при поликистозе яичников назначают гормональные контрацептивы или проводят лапароскопическую диатермокоагуляцию ткани органа (по показаниям).
Вспомогательные репродуктивные технологии
ВРТ и метод экстракорпорального оплодотворения, который успешно применяет современная гинекология, позволяет осуществить беременность женщинам с преждевременной менопаузой и не поддающейся лечению вторичной аменореей. В таких случаях для искусственного оплодотворения (методами ИКСИ, ПИКСИ или ИМСИ) используется донорская яйцеклетка или донорский эмбрион. Затем осуществляется подсадка эмбрионов в матку будущей матери.
Прогноз и профилактика
Внезапное прекращение менструаций у женщин детородного возраста (вторичная аменорея) является сигналом бедствия и неполадок в организме, требующих к себе внимания. Часть из них легко устранима изменениями в образе жизни, другие нуждаются в квалифицированной медпомощи. Опасность аменореи состоит в том, что она всегда сопряжена с женским фактором бесплодия. В юном возрасте особенно опасно увлекаться различными диетами: ограничения себя в питании приводят к недостаточному поступлению в организм белка, жиров, витаминно-минеральных соединений, замедляющему развитие, в т. ч. и половое и способствующему развитию аменореи. Следует избегать увлечений силовыми видами спорта: тяжелой атлетикой, единоборствами, бодибилдингом и т. д.
Аменорея: формы, симптомы, лечение
Аменорея – состояние, при котором у женщин детородного возраста отсутствуют менструации в течение трех месяцев при ранее регулярном цикле и шести месяцев или более при нерегулярном. Во время беременности, а также кормления грудью считается нормальным проявлением физиологических изменений в репродуктивной системе. В остальных же случаях нарушение свидетельствует о патологическом процессе репродуктивной системы или гормональном дисбалансе. Эти отклонения являются серьезной патологией, находятся в тесной взаимосвязи с развитием бесплодия и множеством других заболеваний.
Среди женщин в возрасте 16–45 лет распространенность патологии варьируется от 5 до 13%. При этом в подавляющем большинстве случаев состояние развивается у ранее менструирующих пациенток, и лишь в 25% встречается первичная аменорея – задержка менархе (первой менструации) у девушек.
Причины и формы заболевания
Беременность – самая распространенная причина аменореи. После родов из половых путей некоторое время наблюдаются кровянистые выделения – лохии. В дальнейшем же при грудном вскармливании менструации отсутствуют еще в течение нескольких месяцев – это лактационная аменорея. Такие изменения связаны с высокой секрецией пролактина в организме и не являются отклонением.
Яичниковая форма аменореи встречается при синдроме поликистозных яичников, преждевременной овариальной недостаточности (синдром истощения яичников или ранняя менопауза), синдроме резистентных яичников, андрогенпродуцирующих опухолях органа. При этом также нарушены созревание яйцеклетки и менструальный цикл.
Причиной надпочечниковой формы заболевания может быть ряд заболеваний, при которых происходит избыточная выработка мужских половых гормонов (адреногенитальный синдром) или кортизола (болезнь и синдром Иценко-Кушинга). Избыточное выделение андрогенов при этом тормозит продукцию гонадотропинов в головном мозге.
Аменорея тиреоидного генеза чаще обусловлена заболеваниями щитовидной железы, первичным или вторичным гипотиреозом. При этом гипофиз (особая железа, расположенная в области головного мозга) продуцирует больше ТТГ, что приводит к подавлению соседних клеток, ответственных за выработку ЛГ, ФСГ, и последующему угнетению функции яичников. В случае гипертиреоза функция органов репродуктивной системы также нарушается.
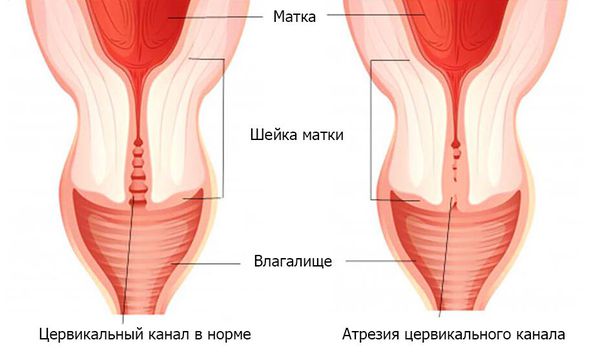
Маточная форма патологии связана с функциональными либо анатомическими нарушениями в матке. Причиной может быть возникновение спаек вследствие травматического повреждения эндометрия во время аборта, генитального туберкулеза, после хирургических вмешательств на органе, диагностического выскабливания, эндометрита. Полноценного ежемесячного обновления слизистой оболочки не происходит, менструации отсутствуют. Если случилось заращение только в области цервикального канала при сохранном эндометрии, развивается ложная аменорея – кровь накапливается в полости матки, не имея выхода.
Первичная аменорея может протекать с задержкой полового развития или без нее. В первом случае нарушения связаны с пороками развития яичников, такими как дисгенезия гонад, синдром тестикулярной феминизации, или врожденной либо приобретенной дисфункцией гипоталамо-гипофизарной системы. Патология может быть вызвана неполноценным питанием, хронической инфекцией, интоксикацией, заболеваниями почек, печени, анемией. Встречается она при гигантизме, опухолях и врожденных пороках соответствующей области головного мозга. Задержка менархе и нормальное развитие вторичных половых признаков наблюдаются при отсутствии естественных отверстий для выхода менструальной крови – гинатрезии (заращении) девственной плевы или влагалища, аплазии (недоразвития) матки.
Отдельного внимания заслуживает ятрогенная аменорея – следствие хирургического удаления матки и/или придатков, применения некоторых лекарств, лучевой или химиотерапии.
Симптомы аменореи
Центральная форма
Яичниковая форма
Врожденная дисфункция яичников сопровождается практически полным отсутствием вторичных половых признаков – неразвитые молочные железы, скудное оволосенение в области лобка и подмышек, мужское телосложение. Для синдрома Шерешевского-Тернера (врожденная генетическая патология) характерны низкий рост больной, крыловидные складки кожи на шее, высокое «готическое небо», бочкообразная грудная клетка, вальгусная (Х-образная) деформация суставов, пороки развития сердечно-сосудистой системы.
При дефиците ферментных систем возможны повышение артериального давления, боль внизу живота. Синдром истощенных яичников сопровождается снижением полового влечения, вегето-сосудистыми и психоэмоциональными расстройствами, характерными для климакса. При поликистозном перерождении органа возможно появление гирсутизма – избыточный рост волос на лице, теле, внутренней поверхности бедер, а также висцерального ожирения, сахарного диабета и сердечно-сосудистых нарушений.
Маточная форма
Аменорея при эндокринных нарушениях
Диагностика аменореи
Постановкой диагноза и лечением репродуктивной дисфункции занимается гинеколог. Во время беседы с пациенткой врач уточняет продолжительность и регулярность цикла, как давно отсутствуют месячные, какие имеются жалобы и сопутствующие заболевания, количество состоявшихся родов, выкидышей и абортов, применяемый метод контрацепции, характер питания, наличие физических и психических перегрузок, время наступления менопаузы у матери и бабушек, принимаемые препараты – все это помогает выявить особенности работы организма конкретной женщины. Обязательно измеряются рост и вес женщины, производится расчет индекса массы тела. В процессе осмотра определяется болезненность придатков, оценивается состояние наружных половых органов, влагалища, молочных желез, оволосенения на теле, осматриваются кожные покровы.
Лечение
Лечение аменореи сводится к правильному определению и устранению причины, которая привела к длительному отсутствию менструации. Тактика зависит от возраста пациентки, формы аменореи, наличия или отсутствия других заболеваний.
Если причиной репродуктивной дисфункции послужили заболевания желез внутренней секреции, то ведение пациента осуществляется совместно с эндокринологом.
Что такое вторичная аменорея? Причины возникновения, диагностику и методы лечения разберем в статье доктора Барковской А. Ю., гинеколога со стажем в 5 лет.
Определение болезни. Причины заболевания
К основным причинам вторичной аменореи относятся: [1] [3] [4] :
2. Функциональные нарушения гипоталамо-гипофизарной системы:
3. Яичниковые формы аменореи.
Симптомы вторичной аменореи
Основные жалобы пациенток — это отсутствие менструации в течение шести и более месяцев. Для таких женщин характерно нормальное развитие органов малого таза, женский тип строения фигуры, правильное развитие вторичных половых признаков.
Клиническая картина
При сборе анамнеза врач обращает внимание на факторы, которые могли спровоцировать развитие аменореи. К ним относятся [3] [4] [5] [7] :
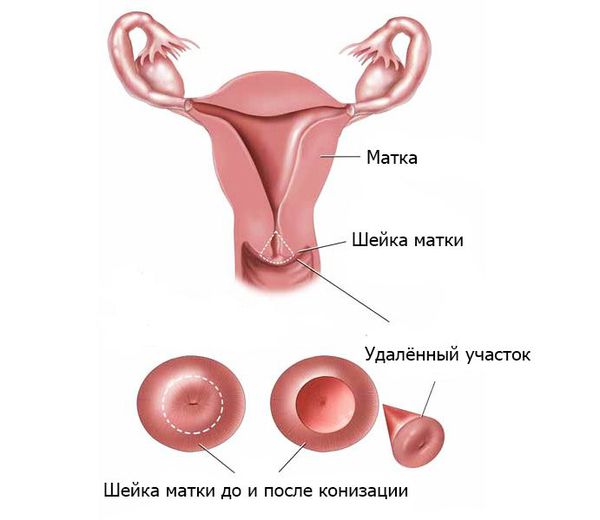
Иногда аменорея связана с атрезией цервикального канала, которая возникла вследствие хирургических вмешательств, например при конизации шейки матки и выскабливании. В таком случае цервикальный канал «зарастает» и менструальная кровь не может излиться из полости матки. Однако, как правило, такие ситуации сопровождаются резкими болями внизу живота в период менструации и в течение шести месяцев (критерий для постановки диагноза «вторичная аменорея») удаётся выявить патологию и бужировать (расширить просвет при помощи металлического стержня — бужа) цервикальный канал.
Патогенез вторичной аменореи
Для понимания патогенеза аменореи важно вспомнить основные принципы регуляции нормального менструального цикла:
Патогенез заболевания различается в зависимости от типа аменореи. Согласно классификации ВОЗ 2001 года, [2] [8] выделяют основные категории:
Отдельно стоит вынести аменорею, связанную с использованием гормональных средств. Так, например, часто можно наблюдать отсутствие менструаций на фоне прологированных (без перерыва на менструацию в течение 3-6 циклов) режимов приёма комбинированных оральных контрацептивов, на фоне приёма диеногеста (препарата для лечения эндометриоза) и использования гормонпродуцирующей внутриматочной спирали. В этом случае аменорея не является патологической, обратима и не вызывает осложнений.
Классификация и стадии развития вторичной аменореи
Аменорею подразделяется на первичную и вторичную:
Осложнения вторичной аменореи
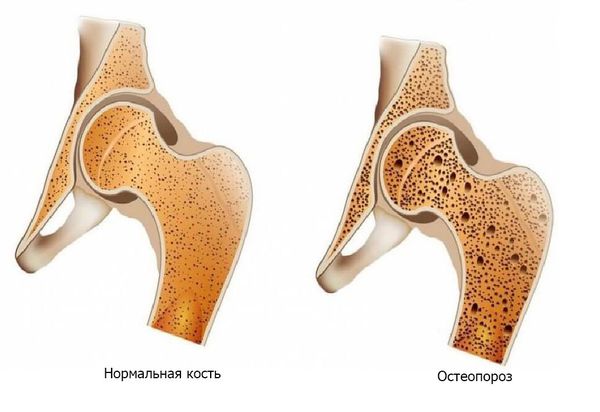
Аменорее зачастую сопутствует нарушение фертильности, иногда необратимое. К отдалённым последствиям относят остеопороз (уменьшение плотности и нарушение структуры костной ткани) и повышенный риск сердечно-сосудистых и онкологических заболеваний гормонозависимых органов в постменопаузе. Существует связь между минеральной плотностью костей и уровнем женских гормонов, в частности, снижение уровня эстрогена в некоторых случаях влияет на ломкость костей, так как в них находятся восприимчивые к половым гормонам рецепторы. Тем не менее полная картина этого механизма пока неясна
Важно отметить, что не любой тип аменореи может привести к таким последствиям. Физиологическая аменорея (за исключением периода постменопаузы), нарушения, связанные с приёмом гормональных средств и с анатомическими дефектами, не вызывают подобных осложнений.
Диагностика вторичной аменореи
Для выявления аменореи врач выясняет у пациентки, как долго нет менструации, наличие сопутствующих патологий, наследственные факторы, особенности профессионального анамнеза, приём лекарственных препаратов. При физикальном осмотре оценивается рост, вес, тип телосложения, тургор кожи, тип оволосения, наличие выделений из молочных желёз, угревой сыпи, гирсутизма, стрий, гиперпигментации в естественных анатомических складках.
Далее, производится ультразвуковая диагностика органов малого таза с определением толщины и структуры эндометрия, объёма яичников и количества фолликулов в них.
Обязательным этапом является оценка гормонального статуса. Для этого измеряют уровень ФСГ, ЛГ, эстрадиола, тестостерона, пролактина, ТТГ, прогестерона. Для уточнения могут быть использованы анализы на АКТГ (адренокортикотропный гормон гипофиза), ДГЭАС (андроген, синтезируемый надпочечниками), 17-ОН-прогестерон, кортизол. Также информативными будут следующие пробы:
Для выявления макропролактиномы — доброкачественной опухоли гипофиза, которая продуцирует избыточное количество пролактина, проводят МРТ головного мозга.
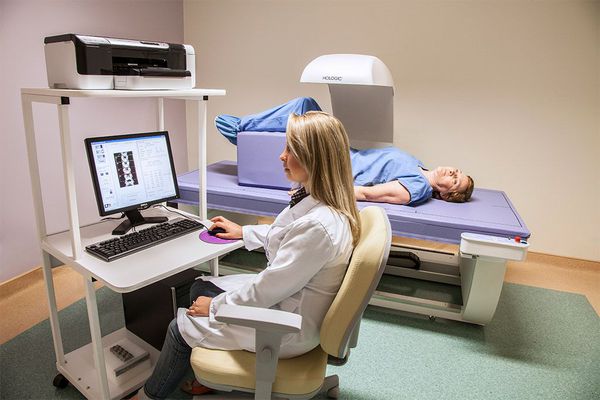
Для оценки осложнений аменореи выполняется денситометрия — рентгенологическая оценка плотности костей.
Лечение вторичной аменореи
Целями лечения аменореи являются:
В зависимости от причины аменореи используют различные виды терапии:
Прогноз. Профилактика
Вторичная аменорея
Под вторичной аменореей понимают отсутствие менструаций у женщины репродуктивного возраста на протяжении 6 и более месяцев при условии наступления менархе и исключения беременности и лактации. Наиболее частой причиной вторичной аменореи является дисфункция гипоталамуса, выявляющаяся в 35% случаев. Кроме этого, к вторичной аменореи приводят заболевания гипофиза (19%), снижение функции яичников (10%), синдром поликистозных яичников (30%) и поражения матки (5%). К редким причинам развития вторичной аменореи относятся: гиперкортицизм, гипотиреоидизм, опухоли яичников и надпочечников.
Вторичная аменорея, обусловленная гипоталамической дисфункцией, обычно ассоциирована с уменьшением частоты и амплитуды пульс-ренератора ГнРГ, что в свою очередь является следствием снижения массы тела, плохого питания, стрессов, усиленных физических упражнений или комбинации всего выше перечисленного. Примером такой комбинации может быть собирательной образ современной девушки, которая, стремясь соответствовать принятым нормам красоты, начинает придерживаться строжайших диет, усилено заниматься в тренажерном зале и совмещать обучение в университете с работой.
Редко к вторичной аменорее могут привести инфильтративные заболевания гипоталамуса (лимфома, гистиоцитоз). Гипотиреоидизм, проявляющийся вторичной аменореей, вероятнее всего обусловлен нарушениями в продукции ГнРГ, поскольку его продукция тесно связана с выработкой ТРГ.
Единственной наиболее частой причиной вторичной аменореи гипофизарного происхождения является гиперпролактинемия, обусловленная наличием пролактиномы (18% случаев). Другие заболевания гипофиза, приводящие к вторичной аменорее, такие как синдром пустого турецкого седла, синдром Шихана и болезнь Кушинга встречаются менее чем в 1% случаев.
Гиперпролактинемия
На протяжении менструального цикла показатели пролактина в плазме крови варьируют от 5 до 27 нг/мл. Для получения наиболее адекватных значений пролактина забор крови не должен осуществляться сразу же после пробуждения пациентки или после проведения каких-либо процедур. Пролактин секретируется импульсно с частотой от 14 импульсов в сутки в поздней фолликулярной фазе, до 9 импульсов в сутки в поздней лютеиновой фазе. Кроме этого, существуют суточные колебания секреции пролактина, так наименьший уровень пролактина наблюдается сразу же после пробуждения. Увеличение секреции пролактина начинается через один час после засыпания и продолжает нарастать в процессе сна. Пик секреции приходится между 5 и 7 часами утра. В целом, уровень пролактина в сыворотке крови очень чувствителен к самым разнообразным факторам, способным вызвать транзиторную гиперпролактинемию, в связи с чем помимо адекватной подготовки пациентки к сдаче анализа крови, необходимо всегда проводить повторное определение уровня пролактина в случае выявления повышенных значений.
Ингибиторы выработки пролактина
Стимуляторы выработки пролактина
Нарушение нормального овуляторного менструального цикла, обусловленное гиперпролактинемией, реализуется за счет воздействия пролактина на яичники и гипоталамо-гипофизарную систему, что проявляется в: уменьшении количества гранулезных клеток в фолликулах и снижении рецепции к ФСГ; ингибированием продукции 17 бета эстрадиола гранулезными клетками; неадекватной лютеинизацией и преждевременным регрессом желтого тела, а также супрессией высвобождения ГнРГ.
Хотя наличие галактореи подразумевает гиперпролактинемию, у 50% женщин с выделениями из сосков показатели пролактина имеют нормальные значения. Вероятнее всего, у таких женщин имело место транзиторное повышение уровня пролактина, вызвавшее галакторею, которая продолжается, несмотря на нормализацию показателей пролактина. Именно такая ситуация наблюдается у кормящих матерей, у которых после установления лактации продолжается выработка молока при нормальных значениях пролактина. Тем не менее, для наиболее точного определения клинической ситуации настоятельно рекомендуется не пренебрегать проведением повторных анализов.
Приблизительно треть женщин с галактореей имеет нормальный менструальный цикл, в то же время в 66% случаев гиперпролактинемия не сопровождается галактореей, что может объясняться недостаточным воздействием на молочную железу эстрогенов или прогестерона. Отмечено, что у пациентов с галактореей и аменореей в двух третьих случаев выявляется гиперпролактинемия, а у трети из этой группы женщин диагностируется аденома гипофиза.
Уровень пролактина у пациентов с большими микроаденомами и макроаденомами гипофиза может быть больше 100 нг/мл. Тем не менее, показатели пролактина могут быть меньше при маленьких микроаденомах или других супраселлярных образованиях, которые часто не визуализируются при рентгенологических исследованиях.
Наиболее информативным методом диагностики аденом гипофиза является МРТ. Проведение этого метода особенно показано женщинам с подозрением на аденому гипофиза, которые планируют беременность, так как наличие макроаденом или других селлярных-супраселлярных образований может привести к осложнениям во время беременности.
Микроаденому гипофиза также называют гиперплазией лактотрофов. Обычно ее размеры не превышают 1 см, она характеризуется доброкачественным течением и очень медленно растет.
Согласно различным гипотезам образованию микро- и макроаденом гипофиза способствует снижение концентрации дофамина в портальной системе гипофиза вследствие различных причин. Микроаденомы редко перерастают в макроаденомы, тем не менее, пациентку необходимо предупредить, чтобы в случае появления частых головных болей и нарушения зрения она срочно обратилась к врачу.
Макроаденомы гипофиза обычно бывают более 1 см в диаметре. При выявлении макроаденом необходимо обследование на наличие патологической секреции других тропных гормонов. Симптомами макроаденомы гипофиза чаще всего являются тяжелые головные боли, изменение полей зрения, редко полная потеря зрения. В случае диагностики макроаденомы гипофиза, пациентке необходимо получить консультацию нейрохирурга для решения вопроса о необходимости хирургического лечения.
Микроаденомы обычно не вызывают никаких осложнений во время беременности, в то время как женщины с макроаденомами гипофиза должны тщательно наблюдаться, поскольку в среднем в 20% случаев, на фоне беременности макроаденомы гипофиза имеют тенденцию к росту.
Другими причинами гиперпролактинемии могут быть гипотиреоз, развивающийся вследствие гиперплазии тиреотропов. Заместительная терапия гормонами щитовидной железы обычно приводит к нормализации показателей пролактина у таких больных.
Гиперпролактинемия выявляется у 20-75% женщин с хронической почечной недостаточностью. На фоне проводимого гемодиализа уровень пролактина не нормализуется, однако трансплантация почки приводит к нормализации секреции пролактина.
На фоне гиперандрогенемии надпочечникового генеза может наблюдаться гиперпролактинемия. Предполагается, что это связано с повышенной секрецией АКТГ. Терапия гиперпролактинемии преследует ряд целей: снижение уровня секреции пролактина, восстановление нормального ментруального цикла, уменьшение размеров опухоли при диагностике аденомы гипофиза и предотвращение остеопении вследствие индуцируемого гиперпролактинемией эстроген-дефицитного состояния. Для лечения гиперпролактинемии применяются агонисты дофамина, одним из которых является бромокриптин. Бромокриптин повышает концентрацию дофамина, что приводит к снижению секреции пролактина. Для восстановления нормального менструального цикла бромокриптин обычно назначают в дозе 2,5-3,75 мг в сутки (по 1/2 таб. 2-3 раза в сутки), в случае необходимости дозу можно увеличить в 2 раза. Лечение продолжают до нормализации менструального цикла. Для предупреждения рецидивов лечение продолжают на протяжении нескольких менструальных циклов. Наиболее распространенными побочными эффектами терапии бромокриптином являются: тошнота, рвота, сухость во рту, запор, головные боли, головокружение. В случае возникновения беременности на фоне приема бромокриптина, препарат отменяют.
Кроме бромокриптина для лечения гиперпролактинемии возможно применение других лекарственных препаратов, таких как перголид, каберголин, метерголин и др.
Синдром пустого турецкого седла
Синдром пустого турецкого седла также может быть причиной вторичной аменореи. Это патологическое состояние возникает вследствие накопления ликвора в цистернах мягкой мозговой оболочки, которые в свою очередь вдавливаются в гипофизарную ямку. Такое «вдавление» приводит к компрессии и в последствии атрофии гипофиза, что проявляется гипопитуитаризмом и как следствие аменореей. Синдром пустого турецкого седла можно диагностировать с помощью МРТ или КТ головного мозга. Необходимо также провести измерение уровней тропных гормонов в крови с целью подбора адекватной заместительной терапии.
Развитие дисфункции гипоталамо-гипофизарной системы после массивных акушерских кровотечений называют синдромом Шихана. Во время беременности объем гипофиза возрастает приблизительно в два раза. На фоне увеличения размеров гипофиза и особенностей кровотока в портальной системе, гипофиз во время беременности становится особенно чувствительным к ишемии, возникающей вследствие кровотечения и падения артериального давления.
При развитии синдрома Шихана могут выявляться самые разнообразные варианты гипофизарной недостаточности. Нарушение секреции тропных гормонов проявляется уже в послеродовом периоде и выражается в отсутствии лактации, нарушении роста волос, плохом заживлении ран и мышечной слабости.
Одним из оптимальных тестов для диагностики синдрома Шихана является тест, суть которого заключается во внутривенном введении 100 мг тиреотропин-рилизинг гормона и определении уровня пролактина сразу же после введения ТРГ и через 30 минут. Отношение показателя пролактина через 30 минут после инъекции к первоначальному значению должно быть больше 3. В случае, если это соотношение нарушено, такая женщина должна пройти полное обследование для выявления пангипопитуитаризма.
Наиболее часто при синдроме Шихана страдает передняя доля гипофиза, также часто поражается средняя и задняя доля. При аутопсийных исследованиях женщин с этим заболеванием у 90% были выявлены атрофия и рубцовые изменения нейрогипофиза.
Очевидно, что терапия синдрома Шихана направлена на замещение функции гипофиза, после детального выявления дефицита тропных гормонов.
Яичниковые причины вторичной аменореи
Причиной возникновения вторичной аменореи в 10% случаев может быть поражение яичников. Потеря фолликулярного аппарата яичников в возрасте до 40 лет называется синдромом преждевременного истощения яичников. Вследствие отсутствия фолликулярного аппарата развивается гипоэстрогенемия, что приводит к повышенной выработке гипофизом ФСГ. Таким образом, для постановки диагноза преждевременного истощения яичников необходимо измерить уровни ФСГ и эстрадиола, высокие значения ФСГ при низком уровне эстрадиола подтвердят диагноз. Целесообразно дополнить обследование пациентки УЗ исследованием для оценки состояния яичников.
Одной из причин преждевременного истощения яичников являются генетические нарушения в половых хромосомах. Хотя у большинства пациенток с подобными сдвигами нарушение функции яичников развивается до начала полового созревания, тем не менее, часть женщин могут менструировать в течение нескольких лет, прежде чем у них наступит полное истощение фолликулярного аппарата. В связи с этим, всем женщинам, у которых синдром преждевременного истощения яичников выявляется до 30 лет, необходимо провести исследования кариотипа, направленные на выявление хромосомных нарушений.
Другой причиной преждевременного истощения яичников могут быть аутоиммунные процессы. Появление антител к ткани яичников может наблюдаться у женщин с полигландулярными аутоиммунными эндокринными болезнями (гипопаратиреоз, болезнь Аддисона, гипотиреоз, сахарный диабет). Одним из наиболее изученных аутоиммунных поражений яичников является поражение яичников при миастении гравис. При миастении гравис в крови появляются антитела к ацетилхолиновым рецепторам, что приводит к нейромоторным нарушениям, а также антитела к рецепторам ФСГ, что проявляется быстрым прекращением развития фолликулов, что в конечном итоге приводит к преждевременному истощению яичников.
Поражение яичников может быть также обусловлено проведением химиотерапии (особенно циклофосфамидом), лучевой терапией, клиновидной резекцией яичников, а также инфекционным воздействием (инфекционный паратит, пиовар).
Специфической терапии преждевременного истощения яичников не существует. Женщины с этим заболеванием имеют большой риск развития остеопороза и сердечно-сосудистых заболеваний вследствие гипоэстрогенемии, поэтому заместительная гормональная терапия является единственным средством предотвращения развития этих осложнений.
Решение репродуктивных задач у этих женщин должно осуществляться за счет экстракорпорального оплодотворения с использованием суррогатной яйцеклетки.
Еще одной частой причиной аменореи является синдром поликистозных яичников и гиперпродукция андрогенов различного генеза. Более подробно об этих патологических состояниях речь пойдет в отдельной главе.
Маточные причины вторичной аменореи
Типичным лечением синдрома Ашермана является хирургическое рассечение внутриматочных синехий с последующей длительной стимуляцией эндометрия эстрогенами. Важно помнить, что у части женщин, забеременевших после лечения синдрома Ашермана, может развиться дефект плаценты в виде placenta accreta.
Алгоритм диагностики вторичной аменореи
Прежде чем начинать поиск причины отсутствия менструаций, в первую очередь необходимо исключить беременность. После тщательно собранного анамнеза можно предположить дальнейший план обследования пациентки. В случае, если наступлению аменореи предшествовал аборт, необходимо в первую очередь исключить синдром Ашермана. Далее логичнее всего провести УЗ исследование, при котором можно установить размеры матки, состояние эндометрия, размеры яичников и состояние фолликулярного аппарата. На следующем этапе необходимым и достаточным является определение четырех гормонов: ФСГ, эстрадиола, пролактина и ТТГ. В зависимости от полученных результатов можно с большой вероятностью определить уровень и характер нарушений, приведших к аменорее.
В случае выявления клинических признаков гиперандрогенемии (гирсутизм, акне) следует исследовать содержание в крови тестостерона и ДГЭА-С с целью определения источника продукции андрогенов, так как значительное повышение андрогенов может быть причиной вторичной аменореи. Более подробно этот вопрос будет рассмотрен в рамках отдельной главы.
Очевидно, что терапия вторичной аменореи должна быть направлена на ликвидацию причин ее вызвавших и восстановление нормального менструального цикла. Объективно говоря, лечение аменореи имеет паллиативный характер, за исключением случаев аменореи, вызванной стрессом, чрезмерными физическими упражнениями или снижением массы тела. Даже такая, на первый взгляд, простая проблема как гиперпролактинемия (не в случаях наличия макроаденомы гипофиза) по сути, имеет лишь временное решение, поскольку сниженный лекарственными препаратами уровень пролактина с большой вероятностью может снова вернуться к прежним высоким значениями, что обречет женщину на длительный, вплоть до менопаузы, периодический прием агонистов дофамина.
Яичниковые и маточные формы аменореи в целом бесперспективны в отношении терапии
Вся информация носит ознакомительный характер. Если у вас возникли проблемы со здоровьем, то необходима консультация специалиста.