врастание при беременности что значит
Что такое предлежание плаценты? Причины возникновения, диагностику и методы лечения разберем в статье доктора Белкиной Людмилы Викторовны, врача УЗИ со стажем в 24 года.
Определение болезни. Причины заболевания
Краткое содержание статьи — в видео:
Плацента (от лат. placenta — «лепёшка») — орган, который образуется у женщины во время беременности и обеспечивает связь плода с организмом матери. По виду плацента действительно похожа на объёмную лепешку, от которой отходит «отросток» — пуповина.
Чаще всего плацента располагается по передней, реже задней стенке матки с переходом на одну из боковых стенок. Ещё реже плацента локализуется на дне матки и в области трубных углов.
Причины предлежания плаценты
Чем опасно предлежание плаценты
Предлежание плаценты опасно возникновением кровотечения на любом сроке беременности, как на начальных сроках, так и в последнем триместре.
Кровотечение при предлежании плаценты
Всегда ли стоит беспокоиться
Если кровотечение отсутствует, то в случае предлежания плаценты угрозы жизни матери и плоду нет.
Симптомы предлежания плаценты
Основное клиническое проявление, которое может свидетельствовать о предлежании плаценты при беременности – это кровотечения из половых путей. Причиной является частичная отслойка плаценты, которая происходит по мере растяжения стенки матки.
Кровотечение при данной патологии имеет свои особенности [2] :
Полное предлежание плаценты провоцирует обильные кровотечения, которые могут прекратиться, но обычно через некоторое время они возникают снова. А могут продолжиться в виде скудных выделений, а в последние недели беременности возобновиться и/или усилиться.
Если предлежание плаценты неполное, кровотечения обычно появляются в начале родов или в конце беременности.
Факторы, провоцирующие кровяные выделения при беременности с предлежанием плаценты [7] :
Патогенез предлежания плаценты
При прогрессировании беременности нижние отделы стенки матки начинают растягиваться, формируя нижний сегмент. В этот момент мышечные волокна в нижних отделах матки сокращаются, а плацента неспособна растягиваться и сокращаться вслед за стенками матки. В результате происходит смещение поверхностей: участка нижнего сегмента матки и участка плаценты. Ворсинки, покрывающие плаценту, отрываются от стенок матки, что проявляется кровотечением из сосудов плацентарной ткани. Когда сокращение мышц и отслойка плаценты прекращается, происходит тромбоз сосудов и кровотечение останавливается. Повторяющиеся кровяные выделения возникают при повторных сокращениях матки.
С началом родовой деятельности появление кровотечений обусловлено натяжением плодных оболочек, которые удерживают край плаценты, за счёт чего она не сокращается вместе с нижними отделами матки. Вследствие этого натяжения нарушается связь между маткой и плацентой и появляется кровотечение. Когда плодные оболочки разрываются, плацента следует за сокращениями нижнего сегмента матки и дальше не отслаивается. При неполном предлежании после разрыва плодных оболочек головка плода, опустившаяся в таз, поджимает края плаценты, что объясняет остановку кровотечения во время родов.
При полном предлежании кровотечение не прекращается, так как в процессе сглаживания шейки матки плацента продолжает отслаиваться.
Классификация и стадии развития предлежания плаценты
Разделение на заднее и переднее предлежание плаценты в классификации не используется. Расположение плаценты само по себе может быть задним или передним, но оно может быть никак не связано с предлежанием.
Осложнения предлежания плаценты
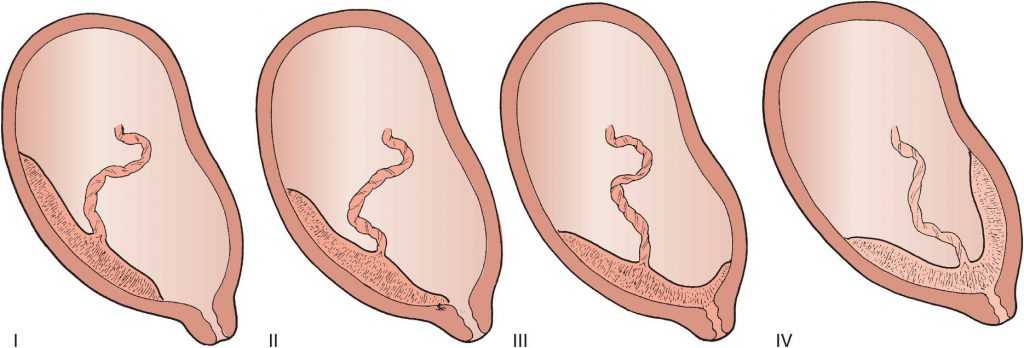
Частым осложнением неправильного расположения плаценты является её плотное прикрепление (placenta adhaerens) или истинное приращение (placenta increment), возникающие из-за недостаточного развития децидуальной оболочки (слизистой оболочки матки, которая изменяется в течение беременности и отпадает после родов) в области нижнего сегмента матки.
В зависимости от глубины проникновения ворсин плаценты в миометрий (мышечную стенку матки) выделяют три варианта приращения плаценты [6] [8] [9] [10] :
В случае плотного прикрепления и приращения плаценты процесс её отслойки в третьем периоде родов нарушается, вследствие чего возникает кровотечение.
Возможны и другие негативные последствия предлежания плаценты.
Фетоплацентарная недостаточность (нарушение функции плаценты), гипоксия плода (нехватка кислорода для плода), задержка роста плода (дефицит веса плода) — такие осложнения могут стать следствием отслойки плаценты. Это объясняется тем, что отслоившаяся часть перестаёт участвовать в общей системе маточно-плацентарного кровообращения и в газообмене.
Анемия (снижение уровня гемоглобина в крови) часто развивается из-за повторяющихся кровотечений. При массивном кровотечении может наступить гибель плода.
Гестоз (преэклампсия) — грозное осложнение беременности, возникающее после 20 недель, характеризуется расстройствами функции сердечно-сосудистой системы, гемостаза, иммунитета, гемодинамики, микроциркуляции, что приводит к эндогенной интоксикации и полиорганной недостаточности. А это значительно ухудшает характер повторяющихся кровотечений.
Послеродовые осложнения и последствия
Послеродовые осложнения общепопуляционные, как и при нормальном расположении плаценты.
Диагностика предлежания плаценты
Анамнез. Диагностика предлежания плаценты начинается со сбора акушерско-гинекологического анамнеза. Стоит обратить внимание на наличие в нём перенесённых воспалительных процессов в матке и придатках, дисфункций яичников, аномалий развития матки, перенесённых абортов и операций (удаление миоматозных узлов, кесарево сечение) и осложнений после них.
Осмотр врачом. Наружное акушерское исследование. Подозрение на аномальное расположение плаценты должно возникнуть при неправильном положении плода и высоком расположении предлежащей части плода (головки) над входом в малый таз. При пальпации головка ощущается не так чётко: как будто через губчатую ткань (стенки матки и плацента), и её можно принять за тазовый конец.
Состояние плода. При расположении плаценты в нижнем сегменте по задней стенке предлежащая часть часто выступает над лоном, смещаясь кпереди. Когда головка смещается кзади и к мысу, появляется ощущение сопротивления, что может привести к урежению сердцебиения плода. Однако диагностическая ценность указанных признаков низкая.
Влагалищное исследование беременной. Имеются чёткие диагностические признаки (наличие плацентарной ткани в области внутреннего зева), указывающие на аномальное расположение плаценты. Однако такое исследование необходимо проводить максимально бережно с целью предотвращения кровотечения. Если УЗИ показало полное предлежание плаценты, то от влагалищного исследования стоит вовсе отказаться.
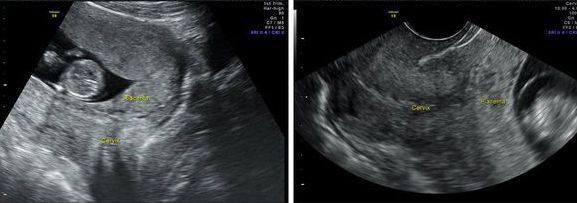
Инструментальные методы исследования. Самым безопасным и наиболее объективным методом диагностики предлежания плаценты является ультразвуковое исследование (УЗИ).
УЗИ-диагностика предлежания плаценты
Раньше применялись непрямые методы исследования (цистография, ангиография, использование радиоизотопов), но ультразвуковая диагностика вытеснила их.
При отслойке плаценты с помощью УЗИ можно определить наличие гематомы (скопления крови) между плацентой и стенкой матки, если не произошло кровотечение из полости матки.
На каком сроке ставят диагноз предлежание плаценты
Диагноз ставят с 20 недель, так как 80 % предлежаний плаценты и низкое её расположение в ранних сроках беременности к доношенному сроку исчезают.
Лечение предлежания плаценты
Особенности ведения беременности
Выбор метода лечения зависит от ряда обстоятельств [7] :
Медицинское сопровождение беременных с предлежанием плаценты
При выявлении предлежания плаценты во второй половине беременности, особенно при полном предлежании, пациентка должна находиться в стационаре. Лечение в акушерском стационаре при сохранении удовлетворительного состояния беременной и плода направлено на продление срока беременности до 37-38 недель.
Как рожать с предлежанием плаценты
В ряде случаев необходимо проведение экстренного кесарева сечения.
Показания к экстренным родам с помощью кесарева сечения (независимо от срока беременности):
Показания к плановому кесареву сечению:
Естественные роды при предлежании плаценты
Естественные роды через родовые пути с ранней амниотомией (вскрытием плодного пузыря) необходимо вести под постоянным мониторным контролем за состоянием плода и сократительной деятельностью матки (КТГ). Естественное родоразрешение возможно при неполном предлежании плаценты и благоприятных условиях:
Секс и предлежание плаценты
Из-за риска кровотечения при предлежание плаценты рекомендуется физический и половой покой.
Прогноз. Профилактика
Регулярное наблюдение акушером-гинекологом, своевременная диагностика аномального расположения плаценты, осложнений предлежания плаценты и их лечение дают благоприятный прогноз для матери и плода.
Для профилактики предлежания плаценты рекомендуется [7] [9] [10] :
Информационные материалы по теме «Врастание плаценты»
Вебинар «Врастание плаценты» академика РАН, Курцера М.А.
21.09.2016
Врастание плаценты в рубец на матке после операции кесарево сечение
Как поступить в сложившейся ситуации мы не понимали, а может не в том состоянии были.
Пытаясь найти выход, какое-то решение, я изучала эту патологию в интернете и наткнулась на медицинскую статью, в которой в полной мере было описано как проводятся операции по спасению женщин с врастанием плаценты разной степени сложности. Автором статьи был доктор Курцер Марк Аркадьевич, и его коллеги.
Нас зарегистрировали, выдали электронный ключ и проводили в отделение, где провели МРТ и УЗИ, а затем был проведен консилиум.
Анестезия была применена спинально-эпидуральная, благодаря которой Ольга была в сознании. Работало несколько бригад врачей – акушеры-гинекологи и сосудистые хирурги.
Дорогие женщины! Будущие мамы! Если вы столкнулись с какой-то сложной патологией во время ожидания своего малыша – не бойтесь, обратитесь в клинику доктора Курцера! Вся сеть клиник специализируется именно на сложных патологиях беременности. Вам обязательно там помогут.
Мы с сестрой решили написать этот отзыв для того, чтобы проинформировать людей о таком докторе, высококлассном специалисте, о его научных достижениях и медицинских возможностях.
Мы желаем всем женщинам благополучного вынашивания малышей, здоровья и счастья! Желаем на попадать в такие ситуации, подобные нашей.
А докторам Клинического госпиталя Лапино говорим ОГРОМНОЕ СПАСИБО! Не хватает слов, чтобы выразить благодарность за то чудо, которое вы для нас совершили! Здоровья Вам и успешной работы!
Низкая плацента при беременности: чем опасна и как рожать?
Плацента – уникальный орган женского организма, появляющийся во время беременности и исчезающий после родов. Его задачей является обеспечение плода питательными веществами и кислородом, а также выведение продуктов его жизнедеятельности и защита от иммунной системы матери. Однако, при низкой плацентации этот же орган может и погубить ребенка, помешав ему выйти из родовых путей во время родов. Такая патология встречается довольно часто и может проявиться даже у здоровых женщин. Что ее провоцирует и можно ли снизить такие риски?
Что такое низкая плацента?
Незадолго до того, как появиться на свет, ребенок переворачивается в матке головой вниз. Такое положение обеспечивает ему сравнительно легкий выход из половых путей. При этом место прикрепления плаценты в норме располагается у верхнего свода полости матки. Тем самым путь ребенку перекрывает только тонкая пленка околоплодной оболочки, которая легко прорывается при родах.
Патология возникает, когда перед родами плацента располагается не в верхней части матки, а сбоку или внизу, частично или полностью перекрывая цервикальный канал. Такая аномалия достаточно часто (в 10% случаев) встречается на раннем сроке беременности. Но со временем, по мере роста ребенка, из-за процесса подъема плаценты, проход освобождается. В итоге перед родами ее патологическое положение наблюдается только у 0,5-1% рожениц. В зависимости от расположения плаценты ее предлежание бывает:
Нижнее предлежание – самое безопасное, но также является аномалией и определенные риски для матери и ее ребенка при нем тоже существуют. Поэтому при плановых обследованиях врачи уделяют большое внимание контролю за состоянием плаценты. С помощью УЗИ они определяют ее локализацию на передней или задней стенках матки, а также измеряют расстояние от ее края до цервикального канала. Если аномалия будет зафиксирована, до родов разрабатывается тактика спасения малыша и его матери.
Причины низкой плаценты при беременности
Расположение данного органа определяется тем, где плодное яйцо прикрепится к эндометрию матки. Именно там будет располагаться место формирования плаценты, и повлиять на это на данном этапе развития медицины невозможно. В то же время можно выделить несколько факторов, которые прямо или косвенно способствуют появлению такой аномалии:
К другим факторам, способствующим низкому расположению плаценты при беременности, относятся генетическая предрасположенность, избыточный вес, курение, употребление алкоголя и другие вредные привычки. Их наличие у женщины дает основания отнести ее к группе риска даже если патологии еще не выявлено и назначить специальный уход, более тщательные наблюдения за состоянием беременности.
Симптомы низкого предлежания плаценты при беременности
Каких-либо специфических внешних признаков у этой патологии не имеется. Низкая плацентарность проявляется следующими симптомами:
Часто эта патология (особенно на ранних сроках) проходит вообще бессимптомно. Женщина может не чувствовать боли или дискомфорта в нижней части живота, у нее отсутствуют периодические или постоянные кровотечения. Поэтому однозначно выявить низкое предлежание плаценты можно только с помощью современных средств диагностики на плановых гинекологических осмотрах. Наибольшей эффективностью в этом плане обладает УЗИ. Данный метод обладает следующими преимуществами:
При подозрении на низкую плацентарность врач может назначить внеплановое сканирование, чтобы отследить миграцию плаценты. Обычно процедуру выполняют на 12, 20 и 30 неделе беременности, но возможно и более частое проведение УЗИ.
Гинекологический осмотр, являющийся стандартным при нормальной беременности, при этой патологии не проводится. Это связано с тем, что введение во влагалище инструментов может вызвать сильные сокращения матки, которые закончатся преждевременными родами с обширным кровотечением.
Чем грозит низкое плацентарное расположение?
Данная патология считается опасной для жизни и здоровья как ребенка, так и его матери. К наибольшим рискам относятся:
Все указанные осложнения делают предлежание плаценты опасной патологией. Поэтому при ее обнаружении женщина попадает в группу риска. В зависимости от вида патологии врачи разрабатывают специальную стратегию лечения, которая позволит сохранить жизнь как самой матери, так и ее ребенку.
Лечение низкой плаценты при беременности
К сожалению, даже при современном уровне развития медицины специального и на 100% эффективного лечения этой патологии не существует. Врачи не располагают средствами, позволяющими целенаправленно поднять плаценту, поэтому чаще всего выжидают, что она мигрирует в нормальное положение самостоятельно. Чаще всего так и происходит, но не всегда – в таких случаях пациентке назначается терапия, направленная на снижение рисков и поддержание жизнеспособности ребенка.
Лекарственная терапия. При низком расположении плаценты женщине на всем протяжении беременности необходимо принимать медикаменты следующих типов:
Кесарево сечение. Оно используется только на поздних сроках беременности, когда плод уже достиг определенной стадии развития. Это крайняя мера, направленная на предотвращение обширных кровотечений из-за разрыва плаценты, возникающего во время естественных родов при полном или частичном перекрытии плацентой родового канала. Чаще всего кесарево сечение делают при сочетании этой патологии с поперечным или тазовым предлежанием плода, многоплодной беременностью и другими осложнениями.
Естественные роды при низком расположении плаценты во время беременности возможны, но проводятся при соблюдении следующих условий:
В некоторых случаях при естественных родах с плацентарным предлежанием требуется хирургическая помощь. Задача врачей состоит в том. Чтобы максимально облегчить продвижение плода по родовым путям, уменьшить интенсивность кровотечений. Медикаментозной стимуляции родов не проводится ни при какой виде патологии, процесс должен проходить естественным путем, не создавая дополнительную нагрузку на половые органы матери.
Профилактика низкого предлежания плаценты направлена на устранение факторов, способствующих этой патологии:
В целом, уровень современной медицины позволяет своевременно обнаружить плацентарное предлежание на ранних сроках вынашивания и выработать эффективную стратегию для сохранения жизни малыша. Однако, если такой возможности нет или риск для матери слишком велик, врачи рекомендуют искусственное прерывание беременности. Также шансы на успешное рождение здорового ребенка зависят от того, как строго пациентка выполняла предписания врача.
Трехмерная ультразвуковая виртуальная цистоскопия при истинном врастании плаценты
Перевод статьи: «Three-dimensional sonographic virtual cystoscopy in a case of abnormal invasive placenta».
«Трехмерная ультразвуковая виртуальная цистоскопия с помощью системы Samsung WS80A с пакетом программ Elite позволила выявить обширную васкуляризацию на границе между серозной оболочкой и мочевым пузырем, причем слизистая мочевого пузыря оказалась интактной (ранняя стадия врастания плаценты)».
Введение
В случае прорастания плаценты ключевое значение для обеспечения безопасности и эффективности хирургического лечения имеет оценка степени инвазии в мочевой пузырь до операции: в некоторых случаях требуется цистэктомия с предоперационным введением в мочеточники стентов. Кроме того, в некоторых случаях тяжелого прорастания плаценты, в зависимости от степени инвазии в мочевой пузырь, целесообразно консервативное лечение без гистерэктомии.
В данной серии клинических наблюдений мы описываем новый метод ультразвукового исследования, позволяющий оценить степень васкуляризации в случае прорастания плаценты.
Клинические наблюдения
Для серии из 8 клинических наблюдений диагностики прорастания плаценты с помощью УЗИ в дородовом периоде (рис. 1, табл. 1) мы проанализировали топографию сосудов на границе между маткой и мочевым пузырем методом трехмерной ультразвуковой виртуальной цистоскопии.
| Пациентка | Возраст (лет) | СБ при диагностике | СБ на момент родов | Поражения мочевого пузыря/ мочеточников | Время операции, мин |
|---|---|---|---|---|---|
| 1 | 37 | 15 | 35+0 | -/- | 90 |
| 2 | 32 | 21 | 34+3 | -/- | 75 |
| 3 | 40 | 17 | 33+5 | -/- | 100 |
| 4 | 31 | 23 | 34+5 | -/- | 85 |
| 5 | 28 | 25 | 35+2 | -/- | 110 |
| 6 | 43 | 18 | 32+5 | -/- | 80 |
| 7 | 36 | 16 | 33+6 | -/- | 90 |
| 8 | 38 | 23 | 34+5 | -/- | 100 |
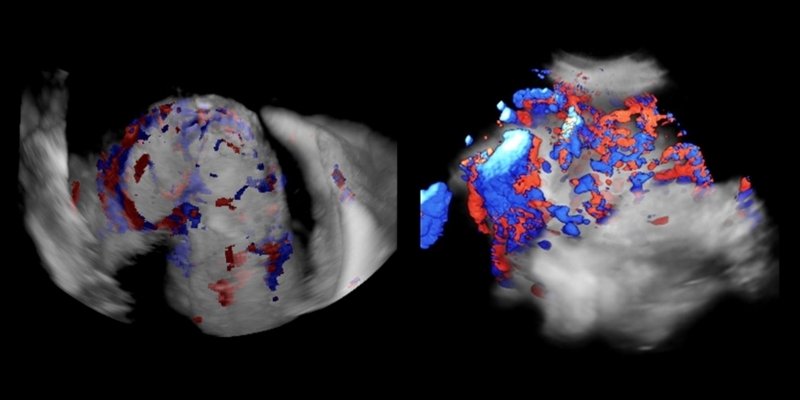
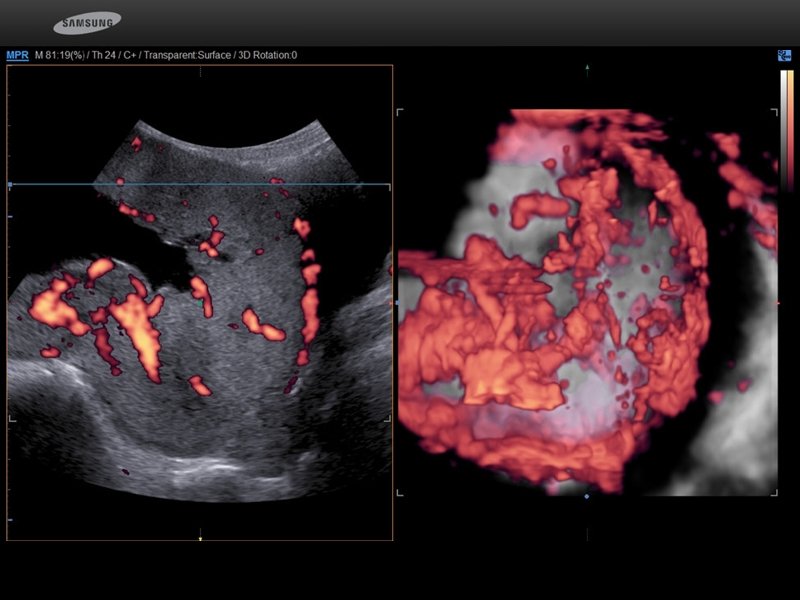
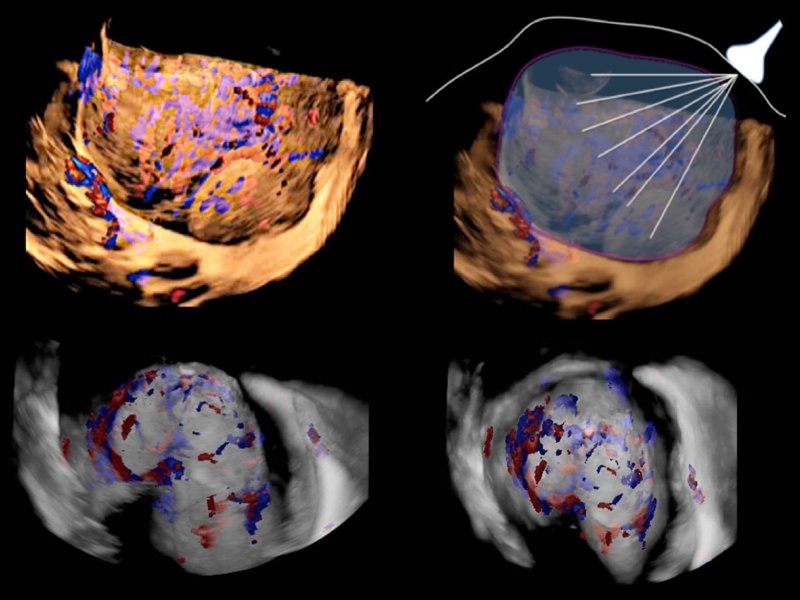
В частности, было проведено прицельное трехмерное трансвагинальное ультразвуковое исследование с помощью системы Samsung WS80A, с использованием ее функций S-Flow™ и энергетического допплеровского режима. Мочевой пузырь заполнялся до объема 300 мл, который считаем оптимальным для оценки границы между маткой и мочевым пузырем. После объемного сканирования анализировали изображение на мониторе ультразвуковой системы с помощью программы Sonoview (рис. 2,3); оказалось, что задняя стенка мочевого пузыря соприкасается с местом истинного врастания плаценты. Таким образом, трехмерная ультразвуковая виртуальная цистоскопия позволяла визуализировать этот участок задней стенки мочевого пузыря. При традиционной цистоскопии визуализировалась подслизистая сосудистая сеть в мочевом пузыре и интактная слизистая мочевого пузыря, однако детально оценить степень васкуляризации границы между серозной оболочкой матки и мочевым пузырем было невозможно.
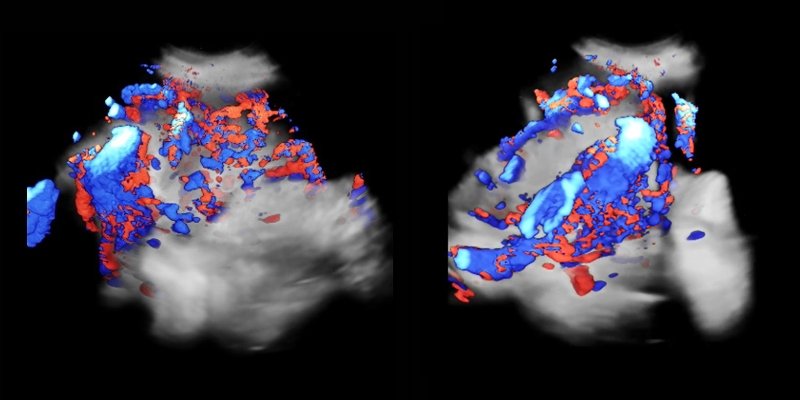
Рис. 2. Прорастание плаценты: васкуляризация базального слоя плаценты, находящегося под стенкой мочевого пузыря.
Рис. 3. Виртуальная цистоскопия: при трехмерной ультразвуковой виртуальной цистоскопии на границе между серозной оболочкой и мочевым пузырем выявляется обширная васкуляризация на фоне интактной слизистой мочевого пузыря (прорастание на ранней стадии). На изображениях видна значительная васкуляризация поверхности границы мочевого пузыря.
В этих восьми наблюдениях прорастания плаценты виртуальная цистоскопия позволила визуализировать сосуды в базальном слое плаценты, расположенном под стенкой мочевого пузыря, оценить степень его инфильтрации на ранней стадии, до прорастания в слизистую оболочку пузыря. Благодаря этой информации, уже на ранней стадии прорастания плаценты, еще до развития каких-либо нарушений функции мочевого пузыря или мочеточников, было решено выполнить операцию кесарева сечения с гистерэктомией.
Заключение
Получаемые при ультразвуковой виртуальной цистоскопии сведения о васкуляризации базального слоя плаценты, находящегося под стенкой мочевого пузыря, очень важны для планирования момента родов и выбора хирургической тактики. Мы считаем, что в случае прорастания плаценты виртуальная цистоскопия может дополнить информацию, получаемую при обычной цистоскопии, которой также свойствен ряд ограничений, включая ее инвазивность, дискомфорт для пациентки, стоимость, длительность.
Кроме того, в этих случаях технология S-FIow™ и энергетический допплеровский режим в системе Samsung WS80A позволяют повысить чувствительность допплеровского исследования и определить васкуляризацию более четко.
Поддерживаемые системы: система WS80A с пакетом программ Elite.