впс это что за болезнь
Врожденный порок сердца
Врожденный порок сердца – это аномальное строение органа, характеризующееся различными дефектами в области крупных сосудов, артерий. Согласно клиническим данным на каждую 1000 здоровых людей приходится от 8 до 9 пациентов с пороками сердца.
Пройти диагностику на наличие признаков болезни, а также получить своевременную помощь специалиста можно в нашем медицинском центре «Клиника ABC». У нас можно пройти исследования на наличие признаков сердечно-сосудистых заболеваний, включая врожденные и не врожденные пороки сердца. При подозрениях на патологию специалисты сервиса проведут дополнительную диагностику и назначат соответствующее лечение.
Причины врожденного порока сердца
В большинстве случаев заболевание поддается лечению. Однако для назначения эффективной терапии необходимо установить возможную причину развития патологического процесса.
Факторы, причины врожденного порока сердца:
Виды пороков
Дефекты в строении сердца подразделяются на несколько основных видов в зависимости от нарушений функций кровообращения. При этом учитывается симптоматика проявлений, связанных с развитием ВПС.
На классификацию непосредственное влияние оказывают особенности сброса крови (кровообращения) между различными отделами сердца. Также учитываются дефекты в области аортального и легочного ствола, нарушения в функционировании клапана.
Процессы кровоснабжения при этом могут сопровождаться дополнительными признаками, выражающимися развитием цианоза – посинением отдельных участков кожных покровов, а также слизистых оболочек, вызванным недостаточным поступлением кислорода в ткани.
Виды врожденных пороков сердца:
Врожденные пороки сердца могут сопровождаться дополнительными нарушениями в области сердечно-сосудистой и дыхательной системы.
Клинические проявления
Определить наличие болезни на начальных этапах развития не представляется возможным. В запущенных случаях диагностировать заболевание можно по внешним признакам.
Симптоматика заболевания различается в зависимости от конкретного нарушения и подразделяется согласно фазам протекания патологического процесса.
Этапы развития болезни:
При сердечной недостаточности у детей отмечается физическая недоразвитость, хроническая усталость, слабость, побледнение или посинение кожных покровов, образование отечностей в ногах, изменение формы ногтевых пластин или фаланг пальцев.
Как диагностировать
Определить наличие болезни и установить точный диагноз, что это ВПС, можно по соответствующим признакам или посредствам диагностических мероприятий.
На ранних сроках гестации выявить патологию можно с помощью УЗИ или скрининга. При наличии подозрений на развитие болезни могут быть назначены дополнительные методы исследований.
Диагностика врожденных пороков сердца включает в себя следующие этапы и процедуры:
Как лечить
Врожденный порок сердца требует незамедлительной медицинской помощи. Схема лечения определяется лечащим специалистом на основе клинических данных и вида заболевания.
Пройти диагностику или получить консультацию кардиолога можно в нашей клинике. Индивидуальный подход к пациенту и наличие современного оборудования помогут вовремя выявить заболевание и предотвратить возможные рецидивы. Лечение в центре «Клиника ABC» проводится с подбором индивидуальных схем, а также с учетом физиологических особенностей организма пациента. Работа осуществляется специалистами высших категорий при помощи высокотехнологичного оборудования.
Записаться на прием можно по указанным телефонам или при личном посещении медицинского центра.
Врожденные пороки сердца
Статья проверена врачом-кардиологом, к.м.н. Желяковым Е.Г., носит общий информационный характер, не заменяет консультацию специалиста.
Для рекомендаций по диагностике и лечению необходима консультация врача.
Врожденные пороки сердца— это группа заболеваний, обусловленных анатомическими дефектами сердца, его сосудов или клапанов, которые возникли впериод внутриутробного развития.
Единой классификации врожденных пороков сердца несуществует, ноусловно ихможно разделить надве группы: белые исиние. При белых, или бледных, пороках сердца сброс крови происходит слева направо, артериальная ивенозная кровь несмешивается, вткани поступает недостаточное количество артериальной крови, что приводит кбледности кожных покровов. Синие— пороки справо-левым сбросом крови, при которых происходит смешивание артериальной ивенозной крови. Наблюдается цианоз кожи из-за недостаточного обогащения крови кислородом.
Кнаиболее распространенным врожденным порокам сердца относится тетрада Фалло, транспозиция магистральных сосудов, аномалии клапанов, дефекты межпредсердной имежжелудочковой перегородок, открытый артериальный проток, стеноз легочной артерии, коарктация аорты, аномалия Эбштейна, синдром гипоплазии левых отделов сердца, открытое овальное окно.
Причины врожденных пороков сердца
Причины врожденного порока сердца можно опятьже условно разделить надве большие группы— генетические иэкологические.
Среди генетических факторов различают:
Экологические факторы (влияние среды):
Симптомы врожденных пороков сердца
Врожденные пороки сердца могут допоры довремени никак непроявляться. Симптомы обусловлены типом заболевания, возможны боли вобласти сердца, одышка, аритмия, бледность, цианоз, проблемы сдыханием, отставание вразвитии иросте. При появлении хотябы одного изперечисленных признаков, необходимо незамедлительно обратиться кспециалисту.
Вотделении кардиологии Клинического госпиталя наЯузе работают профессионалы сбольшим практическим опытом. Наши врачи проведут диагностику, оценят вероятность развития сердечно-сосудистых заболеваний ипри необходимости назначат лечение, атакже дадут вам рекомендации, как снизить риск развития патологии.
Диагностика илечение врожденных пороков сердца в Клиническом госпитале наЯузе
Кардиологи Клинического госпиталя наЯузе ставят диагноз наосновании результатов ЭКГ, эхо-КГ, обзорной рентгенографии грудной клетки, ипосле этого назначают лечение. Вбольшинстве случаев требуется оперативное вмешательство. Снекоторыми заболеваниями можно справиться спомощью медикаментозных препаратов или инвазивных процедур. Влюбом случае, людям сврожденными пороками сердца нужно постоянно находиться под наблюдением кардиолога иследовать всем его рекомендациям.
Стоимость услуг
Цены на услуги Вы можете посмотреть в прайсе или уточнить по телефону, указанному на сайте.
Порок сердца может быть бессимптомным! Кардиохирург о том, как заметить болезнь вовремя
Сердце — один из самых важных внутренних органов. Мышца работает у каждого от рождения до смерти без отдыха. У кого может развиться порок сердца? Как вовремя его обнаружить? Что значит профилактика? Об этом рассказал Александр Шкет, врач-кардиохирург высшей категории, кандидат медицинских наук, заведующий отделением операционной кардиохирургии ГУ «Республиканский клинический медицинский центр» Управления делами Президента Республики Беларусь.
Как часто встречаются врожденные и приобретенные пороки сердца?
— Порок сердца — дефект строения сердца. В частности, какой-либо его части/структуры. При заболевании страдают именно сердечные клапаны, перегородки или отходящие от сердца крупные сосуды. В результате чего наступает нарушение кровотока внутри сердца.
Врожденные пороки сердца формируются внутриутробно. Могут проявиться после рождения или быть обнаруженными у плода еще до рождения.
В Беларуси статистика такова, что со врожденным пороком сердца появляется на свет 1 ребенок из 150 новорожденных. Т.е. в течение года с этим заболеванием рождается от 800 до 1000 детей.
— Приобретенные формируются в процессе жизнедеятельности человека. В современной популяции большему риску подвержены люди после 65 лет. В Беларуси подобные исследования не проводились, но по результатам наблюдений в других странах (Европа, США, Япония) в среднем около 2.5% населения страдает выраженными пороками клапанов сердца.
Какой порок опаснее: врожденный или приобретенный?
— Все зависит от формы, выраженности и скорости формирования порока. Бывают врожденные пороки, которые могут быть не совместимы с жизнью. В таких случаях счет идет на часы, которые ребенок с заболеванием сердца может прожить. Встречаются и случаи, когда, наоборот, с врожденным пороком сердца люди доживают до глубокой старости. При этом хирургическое вмешательство иногда и не требуется. Тоже самое касается и приобретенных пороков сердца.
Распространенность тех или иных видов порока сердца зависит от региона проживания человека. Раньше, к примеру, основной причиной формирования порока сердца был ревматизм. Так было и в Беларуси в 50-80-е годы прошлого века.
— Сейчас количество ревматических пороков сердца в нашей стране значительно снизилось. Все чаще регистрируются пороки клапанов сердца неревматической этиологии. В частности, дегенеративного характера (возрастные), которые сегодня так же больше распространены в Западной Европе, США.
Объясняется это тем, что продолжительность жизни людей в развитых странах увеличивается. И оказывается, что с возрастом часто формируются в том числе и пороки клапанов сердца.
Порок сердца может передаваться по наследству
Генетика также играет не последнюю роль в формировании пороков сердца. К ней имеют отношение почти все врожденные пороки сердца. Кроме того, есть заболевания, которые передаются по наследству и сопровождаются формированием порока сердца. Например, болезнь Марфана, миксоматозная дегенерация митрального клапана, пролапс митрального клапана. И со временем количество сообщений о причастности установленных генных мутаций к порокам сердца, которые проявляются уже в процессе жизни, только растет.
— Условно здоровым людям, если они чувствуют себя хорошо, достаточно проходить профилактический осмотр 1 раз в год. В случае появления жалоб или обнаружения патологий в ходе обследования, следует придерживаться индивидуальной программы дальнейших осмотров.
О первых признаках порока сердца
Многие пороки сердца (особенно возрастные) на первых порах могут проходить бессимптомно. Нередко их обнаруживают во время плановых или случайных врачебных осмотров. Если симптомы появляются, то наиболее типичные из них следующие:
О методах лечения
Операции на сердце сегодня могут проводиться на любой стадии заболевания. Но желательно делать их как можно раньше.
— Большинство выраженных пороков сердца лечится хирургическим путем. Невыраженные требуют либо регулярного наблюдения, либо медикаментозного лечения.
В Беларуси доступно немалое количество хирургических методов лечения. Причем различных видов пороков сердца. Классика — операции на открытом сердце (операции с искусственным кровообращением). Проводится коррекции порока в виде пластики или замены клапана.
— Отличаются и способы доступа к сердцу. Есть классические доступы и так называемые миниинвазивные, которые характеризуются меньшей длинной разреза. Для этого применяется специальный инструментарий и оборудование.
В зависимости от способа визуализации объекта и применяемого инструментария эти вмешательства выполняются под контролем зрения, с помощью эндоскопической или роботической техники.
— Значительная часть врожденных пороков сердца и часть приобретенных может быть излечена эндоваскулярным методом (вмешательство, которое проводится без разрезов — через пункцию, небольшие проколы на коже инструментом 1-4 мм в диаметре, под рентгеновским контролем в специальной рентгенооперационной).
Сочетание эндоваскулярного лечения с открытой хирургией принято называть гибридным методом. Применение миниивазивных методик, эндоваскулярных, гибридных все время растет и по отдельным видам патологии достигает 100%.
Процент полностью поправившихся — внушительный!
— Если операция проводится по показаниям и вовремя, то процент положительного результата весьма высокий. Большинство операций на клапанах сердца имеют эффективность порядка 95%-99%.
Результат зависит от исходного состояния пациента, от того, как далеко развилась болезнь, какие есть сопутствующие заболевания при условии, что техническое оснащение клиники и профессиональный уровень персонала на высоте. Сегодня риски этих вмешательств достаточно точно просчитываются.
— Восстановительный период зависит от ряда факторов, перечисленных выше. Типично, что после проведения операции на открытом сердце восстановительный период в клинике занимает от 7 до 11 дней.
Далее наступает реабилитационный период. В среднем, он длится 2-3 недели.
В отдаленном периоде очень много зависит от ответственности самого пациента за свое здоровье, а также его способности взаимодействовать со своим наблюдающим врачом.
— Спектр рекомендаций после выписки широкий. Если мы говорим о клапанной коррекции, то обычно советуем следить за работой системы свертываемости крови. Принимать необходимые для этого медикаменты. Также рекомендуем следить за уровнем артериального давления и вести правильный образ жизни. Т.е. не забывать об умеренных физических нагрузках, правильном питании и режиме сна.
Врожденные пороки сердца
*Пятилетний импакт фактор РИНЦ за 2020 г.
Читайте в новом номере
НЦССХ имени А.Н. Бакулева РАМН, Москва
В рожденные пороки сердца (ВПС) — достаточно распространенная патология среди заболеваний сердечно-сосудистой системы, которая является основной причиной смерти детей первого года жизни. Частота ВПС составляет 30% от всех пороков развития. Лечение врожденных сердечных аномалий возможно только хирургическим путем. Благодаря успехам кардиохирургии стали возможны сложные реконструктивные операции при ранее неоперабельных ВПС. В этих уcловиях основной задачей в организации помощи детям с ВПС является своевременная диагностика и оказание квалифицированной помощи в хирургической клинике.
Помимо этиологических выделяют факторы риска рождения ребенка с ВПС. К ним относятся: возраст матери, эндокринные заболевания супругов, токсикоз и угроза прерывания I триместра беременности, мертворожденные в анамнезе, наличие детей с врожденными пороками развития у ближайших родственников. Количественно оценить риск рождения ребенка с ВПС в семье может только генетик, но дать предварительный прогноз и направить родителей на медико-биологическую консультацию может каждый врач.
Встречается более 90 вариантов ВПС и множество их сочетаний. В Институте сердечно-сосудистой хирургии им. А.Н. Бакулева АМН СССР была разработана классификация, основанная на распределении ВПС с учетом анатомических особенностей порока и гемодинамических нарушений.
Для практикующих врачей-кардиологов удобнее пользоваться более упрощенным делением ВПС на 3 группы:
1. ВПС бледного типа с артериовенозным шунтом: дефект межжелудочковой перегородки (ДМЖП), дефект межпредсердной перегородки (ДМПП), открытый артериальный проток (ОАП); открытый атриовентрикулярный канал (АВК).
2. ВПС синего типа с веноартериальным шунтом: транспозиция магистральных сосудов (ТМС), тетрада Фалло (ТФ), триада Фалло, атрезия трикуспидального клапана (АТК) и т.д.
3. ВПС без сброса, но с препятствием на пути кровотока из желудочков (стенозы легочной артерии и аорты). Такое деление охватывает 9 наиболее распространенных ВПС.
Нарушение гемодинамики при врожденных пороках сердца
Не случайно во всех предложенных классификациях большое внимание уделено оценке нарушений гемодинамики при ВПС, так как степень этих нарушений тесно связана с анатомической тяжестью порока, от них зависит тактика медикаментозного лечения и сроки выполнения операции.
ВПС вызывает ряд изменений компенсаторного характера, которые заставляют перестраиваться весь организм ребенка, но при длительном существовании порока процессы компенсации ведут к выраженным деструктивным изменениям органов и систем, что приводит к гибели больного.
В зависимости от состояния малого круга кровообращения в организме больного с ВПС наблюдаются следующие патологические изменения:
• при наличии увеличенного кровотока в легких (пороки бледного типа с артериовенозным шунтом) развивается гиперволемия и гипертензия малого круга кровообращения;
• при наличии обедненного кровотока в легких (пороки синего типа с веноартериальным шунтом) у больного развивается гипоксемия;
• при увеличении кровотока в малом круге кровообращения развивается гиперволемия и легочная гипертензия.
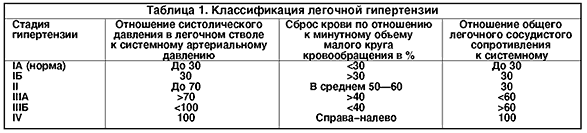
Примерно 50% детей первого года жизни с большим сбросом крови в малый круг кровообращения без хирургической помощи погибают при явлениях сердечной недостаточности. Если ребенок переживает этот критический период, то к году в результате спазма легочных артериол уменьшается сброс крови в малый круг и состояние ребенка стабилизируется, однако это улучшение касается только самочувствия больного, так как одновременно начинают развиваться склеротические процессы в сосудах легких. Существует много классификаций легочной гипертензии. Для практики наиболее удобной является классификация, разработанная в ИССХ им. А. Н. Бакулева АМН СССР (В.И. Бураковский и соавт., 1975). Она основана на величине давления в легочной артерии, степени сброса крови и соотношении общелегочного сопротивления к показателям большого круга кровообращения (табл. 1).
Согласно этой классификации, больные делятся на 4 группы, где I и III стадия разделены на подгруппы А и Б. Больные IА группы имеют небольшие нарушения гемодинамики и нуждаются в наблюдении кардиолога. У больных IБ и II группы ставится вопрос об операции. Легочная гипертензия в этих группах носит функциональный характер.
У больных III группы при большом сбросе крови в малый круг изменения в легочных сосудах значительно более выражены. При IIIА гемодинамической группе возможна радикальная коррекция порока, и давление после операции снижается. В IIIБ и IV группе хирургическое лечение не показано. Дифференциальный диагноз между IIIА и Б группами сложен, и нередко для решения вопроса об операбельности порока необходимо выполнить внутрисосудистое ультразвуковое исследование и/или биопсию легкого для изучения морфологических изменений в легочных сосудах. Для оценки этих изменений наиболее часто используется классификация, предложенная Д. Хитом и Дж. Эдвардсом в 1958 г. (табл. 2).
При цианотических формах ВПС наличие сброса венозной крови в артериальную или смешение крови ведут к увеличению объема крови в большом круге кровообращения и уменьшению в малом, что приводит к снижению насыщения крови кислородом (гипоксемии) и к появлению цианоза кожи и слизистых. Для улучшения доставки кислорода к органам и повышения эффективности вентиляции происходит развитие коллатерального кровообращения между сосудами большого и малого круга кровообращения. Перестройка коллатеральной сети кровообращения происходит в сосудах всех органов. Особенно это выражено в сосудах сердца, легких и головного мозга.
Благодаря компенсаторным механизмам состояние больного с цианотическими формами ВПС, несмотря на тяжелые нарушения гемодинамики, может быть длительно удовлетворительным, но постепенно компенсаторные механизмы истощаются, длительная гиперфункция миокарда приводит к развитию тяжелых необратимых дистрофических изменений в сердечной мышце. Поэтому оперативное вмешательство при цианотических пороках (радикальное или паллиативное) показано в самом раннем детском возрасте.
Первичная диагностика ВПС основывается на данных неинвазивных методов исследования. Большое значение для диагностики имеет целенаправленный сбор анамнеза у родителей ребенка. При бледных пороках сердца необходимо выяснить, часто ли болеет ребенок респираторными инфекциями, были ли у него пневмонии, так как это говорит о большом сбросе крови слева-направо. С другой стороны, прекращение респираторных инфекций у больного с большим сбросом крови в малый круг говорит о начале развития легочной гипертензии. Это должно быть поводом для направления больного к кардиохирургу. Естественное течение ВПС может осложниться развитием инфекционного эндокардита, поэтому необходимо выяснить, бывают ли у ребенка подъемы температуры тела без признаков респираторной инфекции. Следует также выяснить, не было ли у больного синкопальных состояний, судорожного синдрома, которые могут быть следствием аритмий сердца.
При осмотре ребенка с подозрением на ВПС необходимо отметить цвет кожных покровов и слизистых. Цианоз может быть периферическим и генерализованным. Важно отметить наличие или отсутствие цианоза на всех 4 конечностях, так как при некоторых ВПС наблюдается дифференцированный цианоз (предуктальная коарктация аорты, транспозиции магистральных сосудов в сочетании с перерывом дуги аорты). При осмотре грудной клетки необходимо отметить деформацию грудной клетки в области сердца — появление так называемого сердечного горба (по величине и локализации которого можно косвенно судить о сложности ВПС и/или развитии легочной гипертензии).
При пальпации грудной клетки у больного с ВПС можно отметить смещение верхушечного толчка, изменение его площади, наличие “дрожания” над областью сердца. Пальпация позволяет оценить размеры печени и селезенки. Методом перкуссии определяют размеры сердца, печени и селезенки.
Аускультация является наиболее информативным методом физикального обследования больных с ВПС. При аускультации можно отметить изменение тонов сердца (усиление, ослабление или расщепление), появление шумов, а также их локализацию, иррадиацию и место максимального выслушивания. Интенсивность шума не всегда коррелирует с тяжестью порока, например, при ВПС с легочной гипертензией и синих пороках со стенозом легочной артерии эта зависимость носит обратный характер. При аускультации легких можно выявмть признаки застоя в малом круге.
Физикальное исследование дополняется проведением неинвазивного инструментального обследования, которое включает электрокардиографию (ЭКГ), фонокардиографию (ФКГ) и рентгенографию органов грудной клетки.
ЭКГ позволяет судить о гипертрофии различных отделов сердца, патологических отклонениях электрической оси, наличии нарушений ритма и проводимости. Изменения на ЭКГ не являются специфичными для какого-либо порока, но в сочетании с данными, полученными при клиническом обследовании и с помощью других неинвазивных методов, позволяют судить о тяжести порока. Разновидностью метода ЭКГ является холтеровское суточное ЭКГ-мониторирование, которое помогает выявить скрытые нарушения ритма и проводимости.
Следующим неинвазивным методом обследования кардиологических больных является ФКГ, которая воспроизводит данные аускультации сердца и позволяет более детально и количественно оценить характер, продолжительность и локализацию сердечных тонов и шумов.
Рентгенография органов грудной клетки дополняет предыдущие методы и позволяет оценить: состояние малого круга кровообращения (наличие артериального или венозного застоя, снижение наполнения сосудов легких); расположение, форму, размеры сердца и его отдельных камер; изменения со стороны других органов и систем (легкие, плевра, позвоночник, а также расположение внутренних органов).
Сочетание ЭКГ, ФКГ и рентгенография органов грудной клетки позволяет диагностировать большинство изолированных пороков и предположить наличие сложных ВПС.
Наиболее высокоинформативным неинвазивным методом исследования является эхокардиография (ЭХОКГ). С появлением данной методики, особенно двухмерной ЭХОКГ, значительно расширились возможности диагностики ВПС. Этот метод позволяет провести анатомически точную диагностику дефектов перегородок сердца, поражения атриовентрикулярных и полулунных клапанов, размеры и расположение камер сердца и магистральных сосудов, а также оценить сократительную способность миокарда. При определенных пороках (неосложненные ДМПП, ДМЖП, ОАП, частично открытый АВК, коарктация аорты) можно выполнить операцию без проведения катетеризации сердца. Однако в ряде случаев при сложных ВПС и сопутствующей легочной гипертензии необходимо провести катетеризацию сердца и ангиокардиографию, так как эти методы позволяют провести точную анатомическую и гемодинамическую диагностику ВПС. Проведение катетеризации сердца возможно только в условиях специализированной кардиохирургической клиники. В настоящее время при проведении катетеризации сердца в случае необходимости выполняется электрофизиологическое исследование для уточнения механизма аритмий сердца, оценки функции синусового и атриовентрикулярного узлов, а также проводятся различные эндоваскулярные операции: баллонная ангиопластика при стенозах легочной артерии и аорты; эмболизация небольших ОАП, коронаросердечных фистул, аортолегочных коллатералей; баллонная атриосептостомия при простой ТМС и стентирование легочных сосудов при периферических стенозах.
Тактика хирургического лечения
Тактика оказания помощи больным с ВПС строится с учетом течения порока, эффективности консервативного лечения, возможности и риска проведения хирургического лечения. После установления диагноза необходимо решить:
1. Как лечить больного (медикаментозно или хирургически)?
2. Определить сроки выполнения операции.
Ответить на эти вопросы помогает классификация, предложенная J. Kirklin и соавт. (1984).
0-я группа – больные с ВПС, с незначительными нарушениями гемодинамики, которые не нуждаются в операции.
1-я группа – больные, состояние которых позволяет провести операцию в плановом порядке ( через год и более).
2-я группа – больные, которым операция показана в ближайшие 3–6 мес.
3-я группа – больные с тяжелыми проявлениями ВПС, которых необходимо оперировать в течение нескольких недель.
4-я группа – больные, нуждающиеся в экстренной операции (в течение 48 ч после госпитализации).
Наиболее сложная проблема в кардиохирургии – операция у детей первого года жизни с ВПС. Хирургическая летальность в последние годы значительно снижена и отличается от высокой естественной смертности при ВПС. Операция у детей первого года жизни выполняется в том случае, если консервативными методами не удается достичь стабилизации состояния. Большинство неотложных операций выполняются у детей с цианотическими ВПС.
Если у новорожденного с ВПС отсутствуют признаки сердечной недостаточности, цианоз выражен умеренно, то консультация кардиохирурга может быть проведена позднее. Наблюдение за такими детьми осуществляет кардиолог по месту жительства. Такая тактика позволяет провести обследование больного в более благоприятных условиях, снизить риск проведения инвазивных методов исследования и оперативного вмешательства.
В более поздней возрастной группе хирургическая тактика при ВПС зависит от тяжести патологии, предполагаемого прогноза, возраста и массы тела больного. K.Turley и соавт. в 1980 г. предложили разделить ВПС на 3 группы, в зависимости от вида возможной операции.
К 1-й группе относятся такие наиболее часто встречающиеся пороки, как ОАП, ДМЖП, ДМПП, частично открытый АВК, коарктация аорты, стеноз и недостаточность митрального и аортального клапанов. При установлении данных пороков единственным выбором может быть операция. Она может быть отложена, если нарушения гемодинамики нерезко выражены, а возраст ребенка и масса тела слишком малы (более поздний возраст и достаточная масса тела снижают риск выполнения кардиохирургических вмешательств).
Во 2-ю группу входят сложные цианотические пороки, такие, как тетрада Фалло, стеноз легочной артерии, атрезия легочной артерии 1-го типа, транспозиция магистральных сосудов и др. Выбор между радикальной и паллиативной операцией зависит от анатомической тяжести порока, степени гипоксемии и массы тела ребенка.
К 3-й группе относятся ВПС, при которых возможна только паллиативная или гемодинамическая коррекция порока. К ней относятся различные варианты сложных пороков: атрезия трикуспидального и митрального клапанов, двухкамерное сердце, синдром гипоплазии правого и левого сердца, единственный желудочек сердца и др.
При некоторых анатомически сложных ВПС, когда отсутствуют или недоразвиты различные отделы сердца (атрезия трикуспидального и митрального клапанов, единственный желудочек сердца, двухкамерное сердце и т.д.) выполнение радикальной операции не представляется возможным и единственной операцией может быть гемодинамическая коррекция внутрисердечной гемодинамики, которая позволяет разделить артериальные и венозные потоки крови, не устраняя полностью анатомические пороки. К ним относятся различные модификации гемодинамической коррекции по методу Фонтена, Мастарда и Сенинга.
Список литературы Вы можете найти на сайте http://www.rmj.ru
1. Бураковский В.И., Бухарин В.А. Константинов С.А. и др. Врожденные пороки сердца. В кн. Частная хирургия болезней сердца и сосудов / Под ред. В.И. Бураковского и С.А.Колесникова. М.: Медицина, 1967; 315—23.
2. Бураковский В.И., Бухарин В.А., Плотникова Л.Р. Легочная гипертензия при врожденных пороках сердца. М. Медицина, 1975; 247.
3. Амосов Н.М., Бендет Я.А. Терапевтические аспекты кардиохирургии. Киев: Здоровье, 1983; 33—96.
4. Белоконь Н.А., Кубергер М.Б. Болезни сердца и сосудов у детей. Руководство для врачей. В 2 томах. — М. Медицина, 1987; 918.
5. Бураковский В.А., Бухарин В.А., Подзолков В.П. и др. Врожденные пороки сердца. В кн. Сердечно-сосудистая хирургия / Под ред. В.И. Бураковского, Л.А. Бокерия. М. Медицина, 1989; 345—82.
6. Иваницкий А.В., Роль рентгенологического исследования в диагностике пороков сердца у детей. Педиатрия. 1985; 8 (7) 55—7.
7. Н.А.Белоконь, В.П. Подзолков. Врожденные пороки сердца. М. Медицина, 1991; 352.