возможно присутствие окулограммы что значит
Электроэнцефалография (ЭЭГ)
Автор: Строкина О.А., терапевт, врач функциональной диагностики.
Февраль, 2020.
Электроэнцефалография (ЭЭГ) – высокоинформативный метод диагностики состояния нервной системы, основанный на регистрации биоэлектрических потенциалов коры головного мозга (ГМ) в процессе его жизнедеятельности.
Датчики на голове пациента располагают так, чтобы зафиксировать активность всех отделов мозга. В результате по электроэнцефалограмме можно проанализировать работоспособность ГМ в целом, выявить патологические очаги, оценить характер и степень повреждений, поставить точный диагноз, определить тактику лечения или осуществлять контроль эффективности проводимой терапии.
Показания
ЭЭГ достаточно широко применяется для диагностики психических, неврологических и психоневрологических заболеваний, входит в программу скрининговых обследований при прохождении медкомиссии.
Электроэнцефалографию назначают при подозрении на такие заболевания, как 1 :
Также ЭЭГ может быть назначена лечащим врачом при жалобах пациента на:
Абсолютных противопоказаний к проведению ЭЭГ нет. Однако обследование может быть затруднено в следующих ситуациях:
Подготовка
За 48 часов до процедуры следует отказаться от употребления спиртных напитков и кофеинсодержащих продуктов (кофе, кола, черный чай, энергетики, шоколад и др.).
В случае приема нейролептиков и снотворных препаратов необходимо предупредить об этом лечащего врача, чтобы при расшифровке электроэнцефалограммы их действие было учтено.
В день исследования желательно тщательно вымыть голову с использованием шампуня – к чистой коже электроды лучше прикрепляются, в результате чего повышается качество сигнала. С этой же целью специалисты не рекомендуют применять различные косметические средства для волос (лак или воск для укладки, бальзамы, гели и кондиционеры).
За 2 часа до процедуры нельзя принимать пищу и курить.
Непосредственно перед обследованием нужно избавиться от металлических украшений (серьги, клипсы, пирсинг и т.д.).
Тем, у кого длинные волосы, рекомендуется взять с собой полотенце, чтобы удалить с головы остатки медицинского геля, который используется для улучшения фиксации электродов.
Что может повлиять на результат
На результат ЭЭГ могут повлиять следующие факторы 2 :
Методика проведения ЭЭГ
Сделать ЭЭГ можно в отделении неврологии, нейрофизиологии, функциональной диагностики либо в профильном медицинском центре.
Продолжительность обследования составляет около получаса. Все это время пациент сидит с закрытыми глазами, стараясь по мере возможности полностью расслабиться. Это состояние специалисты называют пассивным бодрствованием. Во время записи ЭЭГ могут использоваться активирующие процедуры или функциональные пробы:
В конце записи в течение нескольких минут проводят фоновую запись ЭЭГ, то есть запись в покое. В это время часто возникают отсроченные патологические изменения на электроэнцефалограмме.
ЭЭГ мониторинг
В некоторых случаях требуется зафиксировать мозговую активность во время приступа (эпилепсии, например). Тогда больного госпитализируют в стационар на несколько дней или недель и проводят суточный мониторинг ЭЭГ с одновременной видео- и аудиозаписью.
Для провоцирования приступа у больных эпилепсией отменяют прием противосудорожных препаратов. Этот способ дает намного больше информации о заболевании, чем стандартная электроэнцефалограмма (в состоянии пассивного бодрствования), и является более эффективным для определения патологических очагов в мозге, которые провоцируют судорожную активность.
Расшифровка результатов
На заметку: обычно при описании ЭЭГ используются такие специфические термины, как кратковременные компоненты и ритмическая активность. Диапазоны частот ритмической активности условно называют «альфа», «бета», «гамма» и т. д.
Примечание: на результаты ЭЭГ влияет возраст, состояние здоровья пациента, прием лекарственных средств, при эпилепсии срок давности последнего приступа, тремор (дрожание) головы и конечностей, дефекты черепной коробки, нарушение зрительной функции и другие факторы, которые обязательно принимаются во внимание при расшифровке результатов.
ЭЭГ – процедура безболезненная и абсолютно безвредная, может назначаться даже беременным на любом сроке и маленьким детям.
Побочных эффектов и каких-либо осложнений после ЭЭГ не наблюдалось.
Важно! Все материалы носят справочный характер и ни в коей мере не являются альтернативой очной консультации специалиста.
Этот сайт использует cookie-файлы для идентификации посетителей сайта: Google analytics, Yandex metrika, Google Adsense. Если для вас это неприемлемо, пожалуйста, откройте эту страницу в анонимном режиме.
Медосмотр: какие секреты раскрывает ЭЭГ?
Медосмотр: какие секреты раскрывает ЭЭГ?
Сущность метода электроэнцефалографии
Ещё в середине 19 века было обнаружено, что электрическая активность нейронов головного мозга регистрируется на поверхности кожи головы. В 1875 году независимо друг от друга английский медик-исследователь Ричард Катон и русский физиолог В.Я. Данилевский в опытах на животных определили наличие слабых токов головного мозга разной частоты, которые регистрируются на поверхности головы. Почти полвека спустя, в 1924 году, немецкий психиатр Ганс Бергер провёл первую электроэнцефалографию (ЭЭГ ). Понадобилось 10 лет, чтобы научное сообщество осознало и признало удивительный факт — возможность исследования тончайших электромагнитных процессов в нервной ткани ЦНС без каких-либо инвазий.
Записаться на прием
Суть электроэнцефалографии:
В силу последней особенности ЭЭГ:
Области исследования в рамках ЭЭГ
Что именно можно изучить с помощью электроэнцефалографии? Примеры:
Среди недостатков ЭЭГ можно обозначить два момента:
Выявляемые с помощью ЭЭГ заболевания
Большинство людей хоть раз в жизни проходили ЭЭГ. И все помнят, как нужно было смотреть на часто мигающую лампочку. Это и есть, своего рода, тест на эпилепсию. У эпилептиков воздействие мерцающего света может привести, например, к генерализованным билатерально-синхронным аритмичным комплексам пик-волны. На графике электрических ритмов это хорошо заметно даже для неспециалиста: относительно равномерная кривая переходит в скачкообразную. Правда, существуют разновидности эпилепсии, не связанные с реакцией на мерцающий свет. Однако ЭЭГ всё равно оказывается достаточно высокоточным методом выявления данной патологии.
Помимо эпилепсии ЭЭГ позволяет выявить:
В этом отношении ЭЭГ может стать и частью психиатрического освидетельствования пациента.
Роль видео-ЭЭГ-мониторинга в постановке диагноза «эпилепсия»
ЭЭГ-видеомониторинг – это единственное высокоточное информативное исследование, которое регистрирует сигналы головного мозга и проводит видеозапись пациента. Противопоказания и возрастные ограничения для проведения исследования отсутствуют. Метод абсолютно безопасный и безболезненный. Диагностический метод играет важную роль для диагностики пароксизмальных состояний и нарушений нервной системы. Как утверждают американские нейрофизиологи, минута записи ЭЭГ в ночное время расскажет о нервной системе человека намного больше, чем целый час записи в дневное время, когда мозг бодрствует.
Показания к проведению ЭЭГ-видеомониторинга
ЭЭГ-мониторинг считается дорогим и сложным методом. Медицинские работники выделяют ряд показаний, при которых проведение диагностики особенно необходимо:
При проведении ЭЭГ диагностируются: нарушенный сон, эпилепсия, психотические отклонения и другие неврологические расстройства.
Если рутинный ЭЭГ не определяет нарушений биоэлектрической активности, проводится длительный ЭЭГ-мониторинг. Эффективность рутинного метода для диагностики пароксизмальных состояний составляет до 50% в зависимости от случая. Эпилептиформную активность регистрируют в 3% случаев среди здоровых взрослых пациентов и в 10% подростков.
Также видеомониторинг проводится при панических атаках.
Роль ЭЭГ-видеомониторинга в постановке диагноза эпилепсии
Регистрация видеомониторинга не только уточняет наличие эпилепсии, но и определяет форму патологии. Использование такого метода диагностики эпилептиформные феномены, даже если при записи приступ не регистрируют. Метод определяет не один, а несколько очагов эпилептиформной активности.
Для дифференциальной диагностики эпилептического приступа проводится корреляция ЭЭГ данных с клинической картиной припадка. Чем дольше длится регистрация состояния головного мозга, тем больше вероятности, что приступ будет зарегистрирован. Проводится оценка электрогенеза головного мозга. Если же на протяжении суток эпилептиформная активность отсутствует, речь идет о подтверждении неэпилетической природы. К таким симптомам относят транс, амнезию, нарушенную координацию.
Эпилептоформная активность не всегда свидетельствует о наличии эпилепсии. В обязательном порядке должны присутствовать облигатные симптомы, которые подтверждают наличие патологии. Длительное проведение мониторинга оценивает не только биоэлектрическую активность в период бодрствования, но и во время сна, в момент пробуждения и засыпания. Медицинские работники отличают специфические нарушения сна от эпилептических признаков. Регистрация сна позволит оценить симптоматику, которая возникает в период бодрствования и засыпания.
Ведется наблюдение за дыханием и храпом больного, за миограммой и окулограммой. Эпилептолог сопоставляет появляющиеся симптомы с конкретными фазами сна. У пациентов с фармакорезистентной эпилепсией наблюдается коморбидность неэпилептических и эпилептических пароксизмальных состояний. Если при проведении ЭЭГ были зафиксированы эпилептические и неэпилептические приступы, определяется степень компенсации эпилептического процесса и наличие пароксизмов.
Если у пациента наблюдалась длительная клиническая ремиссия, решается вопрос о дальнейшем лечении. Во внимание берется состояние электрогенеза головного мозга. Длительная регистрация состояния головного мозга оценивает эффективность лечения, определяет степень компенсации эпилепсии. Лечащий врач решает, есть ли необходимость в отмене либо смене лечебной терапии. Как правило, для лечения используются антиэпилептические и противосудорожные препараты.
При проведении ЭЭГ мониторинга устанавливается роль морфологического церебрального очага. Определяется наличие не одного, а нескольких очагов с эпилептиформной активностью, поэтому решается вопрос об оперативном вмешательстве. Данное диагностическое исследование устанавливает эпилептическую природу когнитивных расстройств и смен поведения, после чего подбирается адекватная терапия, оценивается эффективность лечения.
В одном и исследовательских центров было проведено исследование, в котором приняли участие 4 детей и 165 взрослых пациентов. Исследование доказало, что диагноз подтвердили касательно 57 детей. Неэпилептический характер пароксизма был установлен в 12 случаев. Специальные синдромальные формы имеются у 20 пациентов детского возраста. Случаи эпилепсии с тонико-клоническими приступами – среди двух детей. Меотемпоральная эпилепсия наблюдается у одного ребенка. Роландическая эпилепсия – у трех пациентов. Синдром Веста диагностирован у четырех младенцев, синдром Ретта – у одного. Детская абсанс-эпилепсия обнаружена у троих детей, синдром Панайотопулоса – у двоих. Эпилепсия с электрическим статусом сна – у троих человек. Этиология и тип эпилептического приступа определен в 85 случаев.
Среди взрослых пациентов наблюдаются следующие показатели: впервые эпилепсия диагностирована у 8 пациентов. Тип и этиологию эпилептического приступа определили в 95 случаев. Среди 12 взрослых пациентов был исключен эпилептический характер болезни. Определено наличие неэпилептических пароксизмов у 13 людей с верифицированной эпилепсией. Эффективность назначенного лечения наблюдается в 25 случаев.
Таким образом, проведение ЭЭГ-мониторинга эффективно во многих клинических случаях. Определяется клиническая картина эпилепсии, опровергается или подтверждается диагноз, диагностируются различные пароксизмы и этиология.
Однако стоит помнить, что проведение функциональных проб с гипервентиляцией запрещено в таких случаях:
Как таковых противопоказаний для проведения диагностики не существует.
Исследование имеет широкий список показаний, которые представлены выше. Имеется ряд преимуществ такого способа диагностики в сравнении с другими методами. Этот трудоемкий метод не требует особой подготовки и усилий. Полученные данные считаются максимально информативными и позволяют оценить эффективность лечения, трактовать состояние больного.
Медицинский работник, который трактует полученные результаты, должен иметь квалификацию и опыт. Если проводится длительный мониторинг головного мозга, пациент ведет привычный образ жизни, передвигаться, общаться, принимать пищу. Физическая активность приводит к изменению состояния головного мозга, что должно быть зафиксировано. Регистрируются и другие состояния больного, а именно – бодрствование, сон, переходное состояние. Перед проведением пациент должен проконсультироваться с лечащим врачом, который подберет конкретный вид ЭЭГ-мониторинга.
Основы энцефалографии при постановке диагноза эпилепсии
» data-shape=»round» data-use-links data-color-scheme=»normal» data-direction=»horizontal» data-services=»messenger,vkontakte,facebook,odnoklassniki,telegram,twitter,viber,whatsapp,moimir,lj,blogger»>
ОСНОВЫ ЭЛЕКТРОЭНЦЕФАЛОГРАФИИ
Электроэнцефалография является основным методом дополнительного обследования, доказывающим и обосновывающим диагноз эпилепсии (конкретной формы). Это подтверждается работами большинства исследователей во всем мире.
Метод электроэнцефалографии основан на определении разности электрических потенциалов, генерируемых нейронами. Технически это осуществляется наложением электродов над головным мозгом. С целью объективизации результатов применяют стандартные схемы расположения электродов на скальпе. Наиболее распространенной является схема «10—20». Принцип основан на установлении электродов на скальпе в определенной последовательности с использованием двух основных линий: первая линия отмечает расстояние между inion и nasion, вторая — между двумя слуховыми проходами, через вертекс. Эти расстояния принимаются за 100%. Электроды устанавливаются с равными интервалами, составляющими 10% и 20%. Анализ биоэлектрической активности осуществляется с помощью специальных монтажей коммутации электродов между собой. Традиционно монтажные схемы подразделяются на монополярные (референтные) и биполярные. Монополярное отведение подразумевает определение разности потенциалов между электродом, расположенным над головным мозгом, и электродом, находящимся на удалении, который называется референтным. Референтный электрод располагается обычно на мочке уха, но в некоторых центрах устанавливается на плечо или на подбородке. Теоретически подразумевается отсутствие электрического потенциала над референтным электродом, что позволяет регистрировать истинную биоэлектрическую активность головного мозга под электродом, расположенным на скальпе. Биполярная схема основана на коммутации между собой электродов, расположенных непосредственно над мозгом. При применении биполярной схемы с использованием принципа реверсии фазы удается значительно увеличить возможность более точной локализации очага.
На сегодняшний день в арсенале эпилептологических и нейрофизиологических служб имеется несколько разновидностей методики электроэнцефалографии: рутинное ЭЭГ-исследование, полисомнография, видео-ЭЭГ мониторинг, холтеров- ское ЭЭГ.
Долгое время основным методом в неврологической практике традиционно занимала рутинная ЭЭГ (РутЭЭГ), представляющая собой 30 минутное исследование биоэлектрической активности головного мозга. Рутинная ЭЭГ наряду с неоспоримыми достоинствами (большая пропускная способность, дешевизна исследования, относительная информативность метода) имеет ряд серьезных недостатков. К ним можно отнести стандартную длительность исследования, занимающую 1/48 часть суток; временную приуроченность к рабочему графику отделения, а не к периоду максимального эпилептогенеза. К описанным выше недостаткам метода нужно добавить невозможность оценки в постреальном времени клинико-электроэнцефалографического коррелята, то есть невозможно точно сказать — реализуется ли зарегистрированный на ЭЭГ эпилептиформный разряд в приступ или же он протекает субклинически. Также следует отметить, что в ряде случаев двигательные артефакты на ЭЭГ могут напоминать патологические типы активности, что значительно затрудняет, а нередко и делает невозможным адекватный анализ биоэлектрической активности головного мозга.
Полисомнография (ПСГ) — продолженное во времени электроэнцефалографическое исследование сна с подключением полиграфических каналов, включающих электроды для записи миограммы, кардиограммы, окулограммы, а также рекурсии дыхания.
Холтеровское ЭЭГ (ХЭЭГ) — длительная запись ЭЭГ с возможностью автономного нахождения пациента. Пациент может находиться в любом удобном для него месте и не ограничен рамками медицинского учреждения.
Цель видео-ЭЭГ мониторинга — регистрация пароксизмаль- ного события с целью проведения дифференцированного диагноза между эпилептическими и неэпилептическими состояниями, такими как парасомнии, синкопальные состояния, конверсионные приступы, стереотипии, дистонические атаки и другие.
Основной критерий эпилептического приступа — клинико- электроэнцефалографический коррелят: характерная кинематика припадка, сопровождающаяся появлением на электроэнцефалограмме синхронно эпилептиформной активности. На сегодняшний день ВЭМ является наиболее качественным и информативным функциональным методом диагностики эпилептических приступов и эпилептиформной активности, что дает возможность установить более точный диагноз и назначить рациональную схему антиэпилептической терапии. Лаборатории видео-ЭЭГ мониторинга нашли широкое применение в эпилептологических клиниках всего мира и в настоящее время являются основным звеном в диагностике эпилепсии.
Анализ биоэлектрической активности головного мозга.
Понятие нормы и патологии
Анализ биоэлектрической активности головного мозга должен осуществляться с учетом следующих характеристик: частота волн, вольтаж, форма, регулярность, характер возникновения (продолженный, периодический и т.д.), локализация, реактивность, межполушарная симметрия.
Характеристика основных нормальных ритмов.
Состояние бодрствования
Альфа-ритм
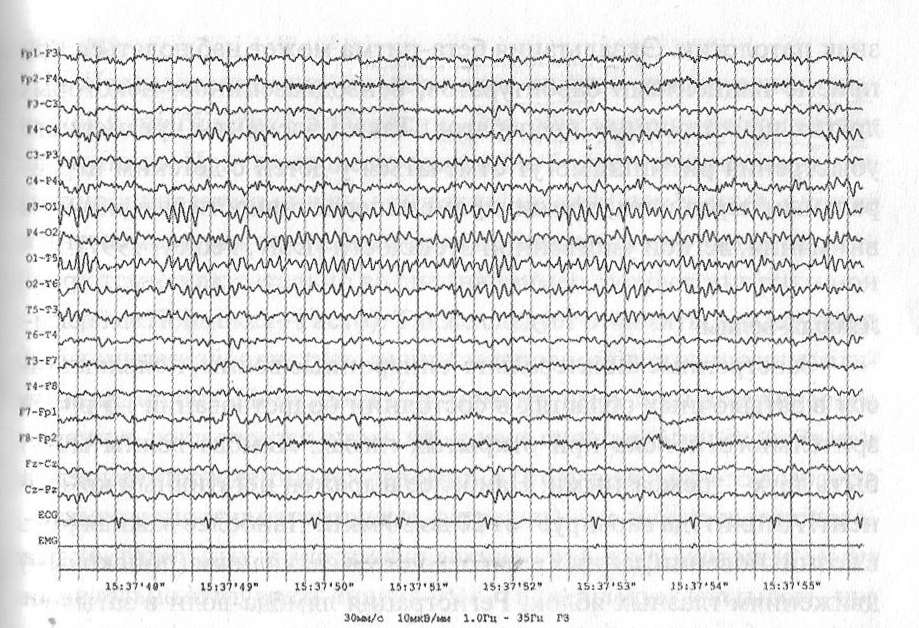
Альфа-ритм — ритм частотой 8—13 Гц, встречающийся в состоянии бодрствования над задними отделами головного мозга, преимущественно с амплитудным преобладанием в затылочных областях. Ритм лучше выявляется в состоянии пассивного, расслабленного бодрствования при закрытых глазах. Ритм блокируется или ослабляется концентрацией внимания, зрительными стимулами. Также следует отметить значительное уменьшение выраженности альфа-ритма при открывании глаз, а также во время сна. Альфа-ритм является основным ритмом задних отделов головного мозга. Основной ритм меняет свои частотные характеристики в зависимости от возраста (по нарастанию). В 3—4 месяца жизни в задних отделах отмечается появление ритмичных волн частотой 4 Гц, реагирующих на открывание глаз. К году частота основного ритма достигает 5—6 Гц, а к 24 месяцам 6—7 Гц. К 3 годам основной ритм достигает 8 Гц. В возрасте 10—15 лет частота альфа-ритма составляет примерно 10 Гц (рис. 3.1). Амплитуда альфа-волн может варьировать в широком диапазоне, в среднем составляя 50—60 мкВ. Большая амплитуда основного ритма чаще встречается в сочетании с низкой частотой альфа-волн [Vieneke, 1980]. Нередко может выявляться умеренная межполушарная асимметрия альфа-ритма с амплитудным преобладанием в правом полушарии, вне зависимости от доминантности полушарий. Одностороннее стойкое блокирование альфа-ритма, известное как эффект Банко, может наблюдаться при объемных образованиях головного мозга, порэнцефалических кистах и т.д. [Мухин К.Ю. и соавт., 2004].
Рис. 3.1. В состоянии пассивного бодрствования регистрируется альфа-ритм частотой 10 Гц, амплитудой 40—80 мкВ, в задних отведениях, преимущественно затылочных областях. Реакция активации выражена
Мю-ритм (роландический, сенсомоторный)
Ритм частотой 8—13 Гц аркообразной формы по амплитуде, как правило, не превышает альфа-ритм. Регистрируется в центральных отделах, нередко с альтернативной межполушарной асимметрией. Индекс представленности максимален в состоянии пассивного бодрствования. При выполнении движений блокируется. Имеет малое диагностическое значение. Однако иногда может вызывать значительные сложности в интерпретации ЭЭГ у детей. В случаях экзальтации аркообразных мю-волн в сочетании с заостренными бета-потенциалами могут создавать морфологические копии доброкачественных эпилептиформных паттернов детства, которые тоже нередко имеют тенденцию к формированию групп. В таких ситуациях дифференциальным критерием будет запись сна. Во сне мю-ритм редуцируется, тогда как индекс ДЭПД будет оставаться неизменным или нарастать.
Бета-ритм
Ритм частотой более 13Гц (13-40 Гц ), амплитуда в среднем не превышает 15 мкВ. Максимально выражен бета-ритм в лобных и центральных отделах головного мозга. Увеличение амплитуды и индекса бета-волновой активности можно рассматривать как признак патологии. Экзальтация бета-ритма может наблюдаться при приеме пациентами барбитуратов, бензодиазепинов, некоторых других психотропных препаратов. Также элементы чрезмерного убыстрения ритмики могут отмечаться у детей с детским церебральным параличом, при синдроме гиперактивности с дефицитом внимания, легкой умственной отсталости [Daly, Pedley, 1997].
Лямбда-волны
Заостренные билатерально-синхронные волны, появляющиеся в затылочных областях в состоянии бодрствования во время зрительного поиска при открытых глазах. Лямбда-волны могут быть двух-, трехфазными. Наиболее выражен негативный компонент. Амплитуда варьирует от 20 до 50 мкВ. Наиболее важная роль в возникновении данных волн отводится саккадным (поисковым) движениям глазных яблок. Регистрация лямбда-волн в затылочных областях свидетельствует о том, что пациент находится с открытыми глазами (рис. 3.2).
Рис. 3.2. Лямбда-волны в затылочных отведениях в состоянии активного бодрствования
ЭЭГ сна
Исследование сна представляет важное клиническое знамение в диагностике эпилепсии. Это обусловлено несколькими причинами. При переходе из состояния бодрствования в сон, как правило, нарастает индекс эпилептиформных изменений, а также могут отмечаться эпилептиформные паттерны, которые регистрируются исключительно во сне (например, рекруитинг ритм при синдроме Леннокса—Гасто). Также следует отметить, что при ряде форм эпилепсии приступы возникают преимущественно или только во время сна. Немаловажный момент, имеющий практическое шачение, заключается в том, что в ходе сна пациент расслаблен и не мешает проведению исследования (в случаях раннего возраста, гиперактивности, негативизма, агрессии), что исключает появление двигательных и миографических артефактов, которые могут значительно затруднять анализ ЭЭГ. Также следует учитывать, что отдельные физиологические островолновые транзиты сна могут иметь схожие морфологические характеристики с пик-волновой активностью, что может вызывать затруднения в трактовке.
Современная классификация стадий сна:
Стадия дремоты характеризуется постепенным замещением альфа-ритма, низкоамплитудной медленноволновой активностью преимущественно тета-диапазона с амплитудным акцентом и лобно-центральных отделах в сочетании с умеренным нарастанием индекса бета-волн. Периодически в этой стадии отмечается появление ритмичных высокоамплитудных билатеральных медленных волн, как правило, тета-диапазона, с выраженным амплитудным преобладанием в передних отделах нередко имеющих шостренный характер — так называемый пилообразный ритм. II структуре пилообразного ритма может выявляться альтернативное региональное амплитудное преобладание в одном из полушарий, что иногда создает иллюзию на ЭЭГ периодического регионального замедления. У детей раннего возраста возможно появление гипнагогической гиперсинхронизации в виде коротких (до 2—3 секунд) диффузных вспышек высокоамплитудных дельта-волн, нередко ритмичного характера с включением в начале или середине вспышки низкоамплитудных спайкоподобных потенциалов. Данный паттерн может наблюдаться у абсолютно здоровых детей, но, по мнению ряда авторов, характерен для детей с фебрильными судорогами [Doose, 2003]. Максимально выражен в возрасте 2—5 лет. Существует теория, что данный ЭЭГ паттерн является проявлением генетически детерминированной возбудимости мозга.
Длительность I стадии составляет 10—15 минут. Далее отмечается переход во II-ю стадию, которая характеризуется появлением так называемых вертекс-потенциалов в центрально-лобных отделах с максимумом по центральной вертексной области (рис. 3.3).
При переходе из дремы во вторую стадию сна регистрируются вертекс- потенциалы в центрапьно-лобных отделах с максимумом по центральной вертексной области. Вертексные волны имеют морфологию в виде одно- или двухфазной острой волны с последующей медленной волной.
Вертексные волны имеют морфологию в виде одно- или двухфазной острой волны с последующей медленной волной. Несмотря на классическую морфологию и локализацию вертекс-потенциалов, возможны случаи их асимметричного распространения на соседние отделы, что нередко настораживает исследователей. Также следует дифференцировать вертекс-потенциалы с доброкачественными эпилептиформными паттернами детства (ДЭПД), которые могут иметь сходную морфологию и локализацию в вертексных отделах. Однако морфологические особенности ДЭПДов (более тонкие и заостренные спайки), а также их хронологическая приуроченность (ДЭПД, как правило, встречаются и в состоянии бодрствования и в более глубоких стадиях сна, в отличие от вертексных волн) позволяют исключить диагностическую ошибку. Вторая стадия сна характеризуется появлением классического паттерна этой стадии — «сонных веретен», впервые описанных Loomis в 1938 году. Данный паттерн представляет собой группы ритмичных невысоко- амплитудных волн частотой 12,5—15,5 Гц амплитудой 20—40 мкВ, образующих веретенообразные вспышки, имеющие специфическую локализацию в центральных отделах с распространением на лобные отделы. По мере перехода в III стадию может отмечаться некоторое замедление сонных веретен до 10 Гц, а также отмечается более диффузное их распространение. Также для второй стадии характерным является появление К-комплексов, которые представляют собой короткие вспышки медленных волн с амплитудным преобладанием в вертексной области, а также лобно-центральных отделах, возникающих на внешние стимулы. Морфологически К-комплекс состоит из начального острого компонента, за которым следует медленная волна частотой 1 Гц в сочетании с быстроволновыми потенциалами. Нередко К-комплексы ассоциируются с сонными веретенами (рис. 3.4). При некоторых формах эпилепсии возможно появление атипичных «эпилептиформных» К-комплексов, в структуре которых в середине вспышки отмечается спайковый компонент. В ходе второй стадии сна могут регистрироваться другие физиологические островолновые транзиты сна, которые сходны по морфологии с эпилептиформными изменениями.
В ходе второй стадии сна регистрируются «сонные веретена», представленные группами ритмичных невысокоамплитудных волн частотой 12,5 Гц амплитудой 20-40 мкВ, локализованных в центральных отделах с распространением на лобные отделы, а также К-комплексы, которые представляют собой короткие вспышки медленных волн с амплитудным преобладанием в вертексной области, а также лобно-центральных отделах.
К ним можно отнести так называемые 6— 14 Гц позитивные спайки, представляющие собой группы низкоамплитудных волн частотой 14—17 Гц и/или 5—7 Гц, аркообразной формы, встречаемые над височными отделами обоих полушарий. Периодически указанные аркообразные спайки могут иметь тенденцию к диффузному распространению, а также может отмечаться их межполушарная асимметрия (рис. 3.5). Позитивные затылочные транзиты сна (POSTS) — представляют собой позитивные острые потенциалы, локализованные биокципитально. Отмечаются, как правило, у подростков и взрослых в стадиях неглубокого сна.
Переход в III стадию характеризуется нарастанием индекса медленноволновой активности до 50% с сохранением К-комплексов и сонных веретен. По мере дальнейшего нарастания индекса диффузных медленных волн и блокирования К-комплексов и сонных веретен отмечается переход в IV стадию сна. Общее название III и IV стадий сна — дельта-сон.
«6-14 Гц» позитивные спайки. В ходе второй стадии сна регистрируются группы низкоамплитудных волн частотой 6-7 Гц, аркообразной формы в височно- центральных отделах со свойством диффузного распространения
Стадия быстрого сна (REM-сон). Эта стадия должна оцениваться с применением полиграфической аппаратуры или окулографических электродов. На ЭЭГ в стадию быстрого сна регистрируется картина, характерная для стадии дремоты. В стадии REM-сна отмечается появление быстрых движений глазных яблок в сочетании со снижением тонуса. У пациентов с нарколепсией или при сонных параличах стадия быстрого сна может возникать вслед за наступлением дремы.
Патологические типы активности на ЭЭГ. Принципы локализации изменений на ЭЭГ
Локализация патологических изменений на ЭЭГ является важнейшим условием анализа биоэлектрической активности головного мозга. Согласно международной классификации выделяют следующие термины [Luders et al, 2000], применяемые в топографической трактовке изменений на ЭЭГ.
Фокальные и мультифокальные изменения — данный термин используется исключительно для описания эпилептиформной активности, которая регистрируется с помощью инвазивных электродов непосредственно с поверхности мозга. Применяется для точного выявления первичного эпилептогенного очага, как правило, в рамках предхирургической диагностики. В случае выявления с помощью интракраниальных электродов более 3—4 независимых фокусов эпилептиформной активности применяют термин мультифокальные изменения.
При применении скальповой ЭЭГ в описании применяют термин «региональные изменения»- Подразумевается, что ЭЭГ-паттерны ограничены в пределах одной доли мозга или ее части. Более точный очаг или фокус может быть выявлен только при применении инвазивных интракраниальных электродов. При регистрации трех или более фокусов патологической активности с помощью скальповых электродов используют термин — мультирегиональные изменения. Латерализованными называют ЭЭГ изменения, которые захватывают все гемисферу. Генерализованные изменения билатеральны и диффузны, то есть подразумевается мгновенное распространение ЭЭГ паттерна на все электроды обоих полушарий. При этом нередко отмечается бифронтальное амплитудное преобладание.
Медленноволновая активность
Общий термин, включающий патологическую активность на ЭЭГ в виде замедления по сравнению с возрастной нормой. Согласно международной классификации выделяют следующие варианты патологической медленноволновой активности.
Замедление основной активности фоновой записи констатируется в случаях, когда основные ритмы имеют более медленные частотные характеристики по сравнению с возрастной нормой [Petersen, Eeg-Olofsson, 1971; Katz and Horowitz, 1982; Luders, 2000].
Периодическое замедление
В зависимости от локализации медленноволновой активности выделяют региональное, билатеральное и диффузное периодическое замедление.
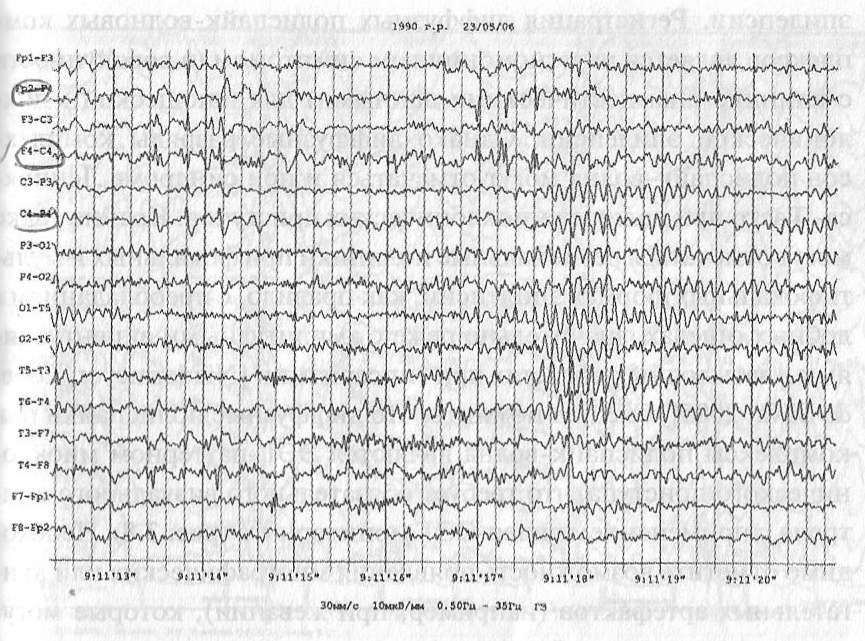
Периодическое региональное замедление может служить косвенным признаком локального поражения головного мозга, а также может отмечаться при симптоматических фокальных формах эпилепсии (рис. 3.6).
Рис. 3.6. Пациент Я.О., 9 лет. Симптоматическая фокальная эпилепсия. Периодическое региональное замедление в левых височно-лобных отделах
Например, появление региональной ритмичной дельта-активности в височных отведениях, по мнению ряда авторов, является патогномоничным для височной эпилепсии [Normand et al., 1995].
Периодическая ритмичная дельта-активность, как правило, встречается в виде диффузных билатеральных вспышек. Имеется зависимость амплитудного преобладания дельта-волн в структуре диффузных вспышек от возраста. У взрослых пациентов амплитудный максимум ритмичных дельта-волн отмечается в лобных отделах. В этих случаях данный паттерн носит название «периодическая ритмическая лобная дельта-активность» и может встречаться при энцефалопатиях, отдельных формах генерализованной эпилепсии (рис. 3.7). В детском возрасте преимущественно амплитудный акцент регистрируется биокципитально [Daly, 1975, 1990]. Затылочное периодическое региональное замедление достаточно часто ассоциировано с детской абсанс эпилепсией, и не обязательно указывает на структурное поражение мозга. При проведении гипервентиляции нередко появление ритмической диффузной медленноволновой активности, особенно у детей, что не является патологией.
Рис. 3.7. Периодическое диффузное дельта-замедление с выраженным амплитудным акцентом в лобных отделах — «периодическая ритмическая лобная дельта-активность», FIRDA
Продолженное замедление констатируют в случае, если данный i 1.11терн занимает около 90% записи, и нет реакции на внешние стимулы. Выделяют продолженное диффузное замедление, которое может иметь как патологический характер, например при энцефалитах, так и быть вариантом возрастной нормы у детей раннего мозраста, если на фоне продолженного замедления четко регистрируются основные ритмы. Продолженное региональное замедление — всегда патологический признак. Он может свидетельствовать о прогрессирующих очаговых деструктивных поражениях мозга.
Эпилептиформная активность
Пики, спайки (spikes)
Спайк, пик — эпилептиформный феномен, отличный от основной активности и имеющий пикообразную форму, основной компонент, как правило, негативен. Период пика составляет от 20 до 70 мсек, амплитуда вариабельна.
Этот паттерн является относительно специфичным для эпилепсии [Luders, 2002]. По мнению большинства авторов, нет отличий в диагностической информативности между острыми волнами и спайками [Daly, 1990]. Достаточно редко встречается изолированно, в большинстве случаев предшествуя медленной волне, образуя комплексы спайк-волна.
Следует отметить, что некоторые неэпилептические ЭЭГ-паттерны могут иметь морфологические характеристики спайковых комплексов: экзальтированная бета-активность при приеме отдельных препаратов, доброкачественные островолновые транзиты сна, такие как Викет-спайки, вертекс-потенциалы или т.н. 6— 14 Гц позитивные спайки и др., что нередко затрудняет интерпретацию полученных данных (рис. 3.5). Также следует учитывать возможность появления артефактов (миографических или двигательных), которые могут имитировать пики. Чтобы избежать ошибок, следует учитывать множество факторов: морфологию волн и их амплитуду, фоновую активность, возраст пациента, возможность физиологических паттернов или артефактов, хронологическую приуроченность и т.д.
Острые волны (sharp waves)
Эпилептиформный паттерн, отличный от основной активности и имеющий пикообразную форму. Период острой волны составляет от 70 до 200 мсек, то есть с частотой от 14 до 5 в секунду. Основной компонент, как правило, негативен. Этот паттерн является специфичным для эпилепсии fLuders, 2002].
Может встречаться как изолированно, так и в структуре комплекса острая-медленная волна.
Острая волна наиболее часто встречается при региональных эпилептиформных изменениях (рис. 3.8), например при височной или при роландической формах эпилепсии, а также может наблюдаться при симптоматической генерализованной эпилепсии. При идиопатической генерализованной эпилепсии, где преобладают диффузные спайк-волновые комплексы, полиспайки, изолированные острые волны отмечаются редко. В единичных публикациях сообщается, что медленные острые волны могут встречаться у недоношенных новорожденных с перевентрикулярными кровоизлияниями; в этих случаях отмечаются положительно направленные острые волны, локализованные в ролан- дических областях с амплитудным максимумом по вертексным электродам.
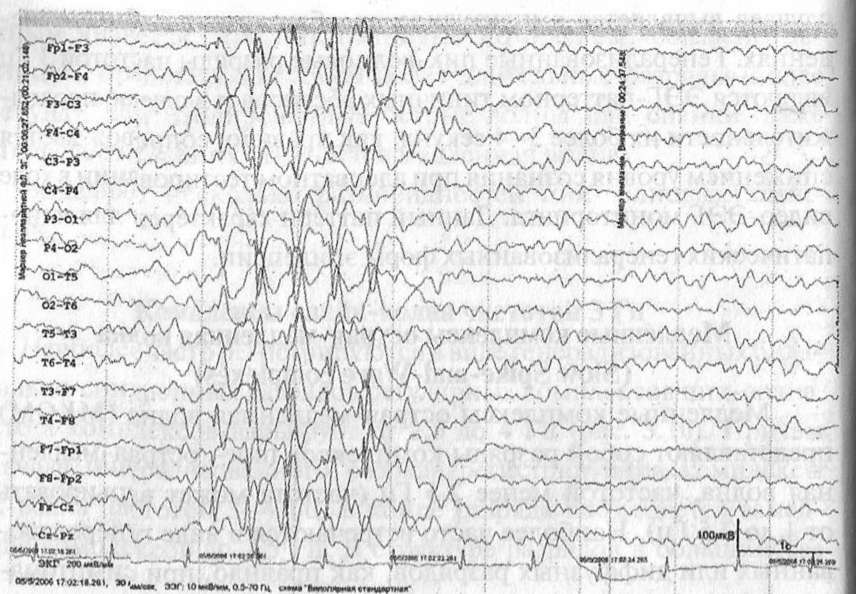
Рис. 3.8. Пациент О.A., 16 лет, муж. Диагноз: Последствия перенесенного клещевого энцефалита. Кожевниковская эпилепсия. В ходе видео-ЭЭГ мониторинга регистрируется региональная эпилептиформная активность, нередко носящая характер продолженной, в правой лобно- центральной области в виде комплексов пик-волна, полипик-волна амплитудой до 130 мкВ
Полипики, полиспайки, полиспайковые комплексы (polyspikes, multiple spikes)
Множественные пики — группа пиков частотой 10 Гц и выше. Согласно дефиниции, полиспайки представляют собой пароксизмальный ЭЭГ-паттерн, характеризующийся объединенными двумя или более дифазными спайками, встречающимися более или менее ритмично в разрядах вариабельной продолжительности, как правило, высокой амплитуды [Dutertre, 1977].
Этот паттерн является специфичным для эпилепсии [Luders, 2002]. Наиболее часто полиспайки встречаются в виде билатеральных или генерализованных разрядов при первично-генерализованных формах эпилепсии, а также при фотосенситивной эпилепсии. Регистрация диффузных полиспайк-волновых комплексов является патогномоничным симптомом (в совокупности с клинико-анамнестическими данными) для юношеской миок- лонической эпилепсии. Однако диффузные разряды комплексов полиспайк-волна могут отмечаться и при синдроме Леннок- са-Гасто при наличии миоклонических приступов. Крайне редко могут отмечаться региональные полипики при фокальных и муль- тифокальных формах эпилепсии, как правило, с преобладанием в лобных отделах, значительно реже с амплитудными акцентуациями в затылочных областях при гипсаритмии [Niedermeyer, Lopes da Silva, 2005]. Следует помнить, что диффузные полиспайки или комплексы полиспайк-волна являются ЭЭГ-паттерном миоклонического приступа, что требует обязательного визуального контроля с применением видео-ЭЭГ мониторинга (рис. 3.8). Необходимо отметить возможность появления миографических или двигательных артефактов (например, при жевании), которые могут имитировать полиспайки.
Как разновидность полиспайковых комплексов отдельно выделяют ритмичную быстроволновую активность.
Ритмичная быстроволновая активность (runs of rapid spikes, grand mal discharge, fast paroxysmal rhythms, fast activity)
Ритмичная быстроволновая активность определяется как разряды ритмичных полиспайков, частотой от 10 до 25 в секунду, амплитудой в среднем от 100 до 200 мкВ, как правило, диффузных, но с выраженным амплитудным преобладанием в лобных областях, которые могут ограничиваться только лобными областями. Наиболее часто данный ЭЭГ-паттерн выявляется в ходе записи сна. Разряды длятся обычно от 2 до 10 секунд. Разряды ритмичных полиспайков длительностью более 5-10 секунд, как правило, сопровождаются тоническими приступами и являются ЭЭГ-паттернами тонического приступа. Диффузная ритмичная быстроволновая активность также является частью ЭЭГ-патгерна генерализованного тонико-клонического приступа и отмечается и начале и в продолжении тонической стадии последнего. Наиболее характерен этот ЭЭГ-паттерн для синдрома Леннокса-Гасто, а также при лобной эпилепсии с локализацией эпилептического очага в дополнительной моторной зоне.
Рис. 3.9. Пациентка С.Д., 14 лет. Юношеская миоклоническая эпилепсия. Утром после насильственного пробуждения зарегистрированы серийные миоклонические приступы в виде вздрагиваний в мускулатуре рук и плечевого пояса, а также коротких клонических отведений глазных яблок кверху. На ЭЭГ серийные миоклонические приступы коррелировали с группами коротких диффузных разрядов пик-, полипик-волн с амплитудным преобладанием в передних отделах, амплитудой до 300 мкВ
Комплексы спайк-волна, острая-медленная волна
Представляют паттерн, состоящий из пика или острой волны и последующей медленной волны. Следует отметить, что терминологическое подразделение на спайки и острые волны it структуре пик-волнового комплекса не всегда применимо по многим причинам в клинической практике. Принципиально важным является, что пик-волновые комплексы, согласно дефиниции, представляют собой более длительные разряды (более 3 секунд), чем изолированные острые волны или спайки, даже если после последних отмечается медленная волна.
Выделяют несколько разновидностей пик-волновых комплексов.
Комплексы спайк-волна частотой 3 Гц
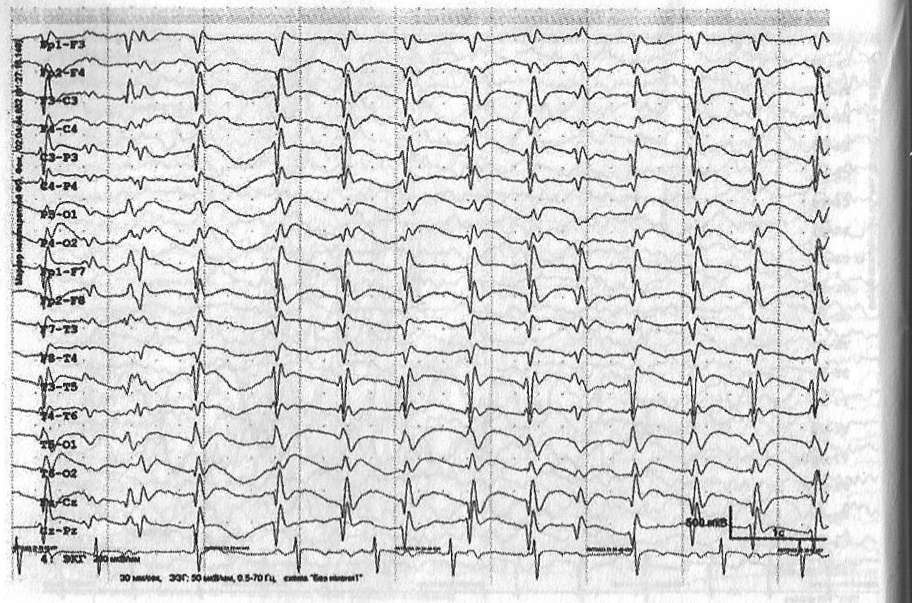
Наиболее часто регистрируются в виде генерализованных билатерально-синхронных разрядов регулярных комплексов пик-волна. Частота комплексов варьирует от 2,5 до 4 Гц (рис. 3.10). Причем в начале генерализованного разряда регистрируются комплексы пик-волна частотой 3—4 Гц, в конце разряда наблюдается замедление комплексов до 2,5 Гц. В структуре разрядов в большинстве случаев выявляется амплитудное преобладание в лобных отведениях. Генерализованные пик-волновые разряды частотой 3 Гц являются ЭЭГ-1аттерном типичных абсансов и в случае продолжительности ихболее 3—4 секунд, как правило, сопровождаются снижением урошя сознания при адекватном тестировании в ходе видео-ЭЭГ мониторинга. Данный паттерн характерен для идиопатических генерализованных форм эпилепсии.
Рис. 3.10. Пациентка Н.Д., 10 лет. Детская абсанс эпилепсия. В ходе видео-ЭЭГ мониторинга зарегистрирован типичный сложный абсанс с ороалиментарными автоматизмами, сопровождавшийся на ЭЭГ диффузным разрядом билатерально-синхронных комплексов пик-, полипик-волна частотой 3,5 Гц амплитудой до 350 мкВ длительностью 12 секунд с амплитудным преобладанием по лобным отведениям
Медленные комплексы острая-медленная волна (Slow Spike-and-Wave complexes)
Медленнье комплексы острая-медленная волна (МКОМ) представляют собой разряды комплексов пик-, острая-медленная волна, часготой менее 2,5 Гц (частота может варьировать от 1 до 2,5 Гц). Наиболее часто встречаются в виде генерализованных или диффузных разрядов, как правило, при симптоматических или криптогенных генерализованных формах эпилепсии, а также при эпилептических энцефалопатиях (рис. 3.11).
Рис. 3.11. Пациентка С.В., 5 лет. Диагноз: Симптоматическая фокальная (лобная) эпилепсия с феноменом вторичной билатеральной синхронизации на ЭЭГ с атипичными абсансами, вторично-генерализованными судорожными и ночными тоническими приступами. Дебют приступов в 2,5 года. При видео-ЭэГ мониторинге зарегистрирован субклинический короткий диффузный разряд билатерально-асинхронных медленных комплексов острая-медленная волна частотой 2,5 Гц амплитудой до 450 мкВ с началом и амплитудным преобладанием в правой лобной области
При этом важно отметить, что генерализованные разряды медленных комплексов острая-медленная волна также являются ЭЭГ-паттерном атипичных абсансов. Региональные медленные комплексы острая-медленная волна наиболее характерны для симптоматических фокальных форм эпилепсии (рис. 3.12).
Рис. 3.12. Пациент Л.Р., 5 лет. Симптоматическая фокальная эпилепсия. Но сне регистрируется продолженное региональное замедление в левой иобно-височной области с включением медленных комплексов острая- модленная волна амплитудой до 450 мкВ
Продолженная диффузная эпилептиформная активность во сне в виде МКОМ, занимающая более 85% записи сна, представляет особый эпилептический феномен — электрический эпилептический статус медленного сна (рис. 3.13).
Рис. 3.13. Пациент А.Ю., 8 лет. Синдром эпилепсии с электрическим эпилептическим статусом медленного сна (эпилептические приступы отсутствуют; выраженные нарушения высших психических функций). ЭЭГ мониторинг сна.
Отмечается постоянная продолженная диффузная эпилептиформная активность острая – медленная волна, занимающая практически всю эпоху записи: ЭЭГ картина электрического эпилептического статуса медленного сна
Доброкачественные эпилептиформные паттерны детства (ДЭПД)
Специфический эпилептиформный паттерн, представленный в виде острых волн, комплексов острая-медленная волна, имеющих характерную морфологию: начальный компонент состоит из трехфазной острой волны с последующей медленной волной. Начальная острая волна всегда превышает по амплитуде последующую негативную медленную волну. Данный паттерн
Рис. 3.14. Пациент Т.С., 8 лет. Роландическая эпилепсия. Но сне регистрируется региональная эпилептиформная активность в правой писочно-центральной области в виде доброкачественных эпилептиформных паттернов детского возраста (ДЭПД)
Гипсаритмия (Hypsarrythmia)
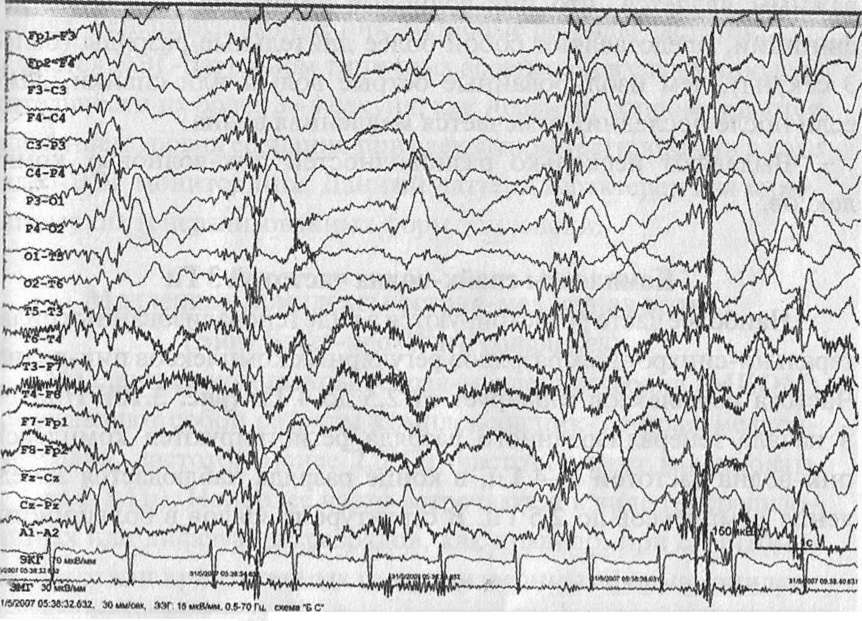
Эпилептиформный паттерн, характеризующийся нерегулнрной продолженной высокоамплитудной медленноволновой икгивностью (1—3 Гц), амплитудой более 300 мкВ в сочетании с мультирегиональными и диффузными комплексами пик-волна, острая-медленная волна (рис. 3.15). Этот паттерн специфичен для эпилепсии. Наиболее часто выявляется на первом году жизни при эпилептических энцефалопатиях, ассоциированных с эпилептическими спазмами (синдром Отахара, синдром Веста). Вариант гипсаритмии может наблюдаться при симптоматической фокальной эпилепсии с феноменом вторичной билатеральной синхронизации.
Рис. 3.15. Пациентка В.А., 6 месяцев. Синдром Веста. В ходе видео-ЭЭГ мониторинга зарегистрированы серийные эпилептические флексорные спазмы. На фоне нерегулярной продолженной высокоамплитудной медпенноволновой активности (1-3 Гц), амплитудой более 300 мкВ в сочетании с мультирегиональными и диффузными комплексами пик-волна, острая-медленная волна, в момент эпилептического тонического спазма отмечается дезорганизация и уплощение б.э.а. с появлением диффузной низкоамплитудной быстроволновой активности («fast activity»)
ЭЭГ-паттерны эпилептических приступов.
Паттерн эпилептического приступа (seizure pattern) — эпилептиформная активность, коррелирующая с эпилептическим приступом
Генерализованный тонико-клонический приступ
Генерализованные судорожные приступы проявляются внезапным (без ауры) выключением сознания с падением пациентов, заведением глазных яблок, расширением зрачков, судорогами. Сначала наступает короткая тоническая фаза, переходящая в клонические судороги с последующим постприступным оглушением. Возможно начало приступа с клонической фазы с переходом в тоническую, а затем снова в клоническую (клонико-тонико-клонические пароксизмы).
ЭЭГ паттерн приступа. Стадии клонических подергиваний соответствует появление высокоамплитудных диффузных иолипик-волновых разрядов. Далее наблюдается замещение высокоамплитудных диффузных полипик-волновых разрядов диффузной ритмичной островолновой тета-активностью в сочетании с ритмичными быстрыми комплексами пик-волна, даблпик-волна — этот период соответствует тонической фазе. Но мере продолжения тонической фазы наблюдается нарастание амплитуды комплексов острая-медленная волна и замедление их частоты до 1,5—2,5 Гц, что соответствует переходу в клоническую фазу. Клонические судороги характеризуются появлением продолженных групп диффузных полипик-волновых комплексов низкой степени синхронизации. Окончание моторных проявлений приступа (отдельные клонии) характеризуется появлением феномена «вспышка-подавление»: диффузные разряды полипик-волна сменяются уплощением б.э.а. головного мозга. Постприступная фаза сопровождается диффузным замедлением биоэлектрической активности, иногда с уплощением.
Клонический (с легким тоническим компонентом или без него) приступ
Клонический приступ проявляется появлением ритмичных сокращений мускулатуры. Может сочетаться с тоническим напряжением. Генерализованные клонические судороги захватывают все группы мышц конечностей и тела. Фокальный клонический приступ захватывает определенные группы мышц контрлатерально эпилептическому очагу. На ЭЭГ генерализованные клонические судороги сопровождаются появлением групп диффузных полипик-волновых комплексов низкой степени синхронизации, амплитудой до 350 мкВ в сочетании с ритмичными двигательными и миографическими артефактами. Фокальный клонический приступ харастеризуется появлением региональной ритмичной активности альфа-, тета-диапазона в сочетании с пик-волновыми комплексами и нейтрально-фронтальных отделах контрлатерально клониям.
Типичные абсансы
Типичные абсансы — короткие генерализованные эпилептические приступы, характеризующиеся внезапными началом и завершением. Согласно дефиниции абсансы состоят из двух основных компонентов: клинически отмечается нарушение сознания, которое сопровождается электроэнцефалографическими изменениями м виде генерализованных разрядов комплексов острая-медленная волна, частотой 3 и более Гц (рис. 3.10).
Атипичные абсансы
Атипичные абсансы — бессудорожные генерализованные эпилептические приступы, состоящие из двух основных компонентов: клинически отмечается нарушение (или изменение) уровня сознания, которое сопровождается электроэнцефалографическими изменениями в виде диффузных билатерально-синхронных разрядов комплексов острая-медленная волна, частотой 2,5 и менее Гц.
ЭЭГ-паттерн атипичных абсансов — диффузные разряды различной степени билатеральной синхронизации комплексов острая-медленная волна, частотой 2,5 и менее Гц. Нередко начало разрядов отмечается в лобных отделах. Возможна асиметрия по амплитуде и ассинхронизация комплексов в структуре диффузных разрядов.
Миоклонические абсансы
Миоклонические абсансы — генерализованные бессудорожные приступы, сопровождающиеся изменением уровня сознания в сочетании с выраженным моторным компонентом в виде ритмичных миоклонических вздрагиваний, прежде всего плечевого пояса, рук и иногда ног. Из-за присоединяющихся тонических сокращений мускулатуры, руки могут приподниматься. Миоклонус и тонические сокращения обычно билатеральны, но могут быть односторонними или асимметричными.
На ЭЭГ в момент миоклонического абсанса отмечается ритмичная диффузная/генерализованная, билатерально-синхронная пик-, полипик-волновая активность частотой 3 Гц. Перед генерализованным разрядом билатерально-синхронных пик-волновых комплексов нередко отмечается появление диффузной низкоамплитудной полипик-волновой активности с амплитудным преобладанием в лобных отделах.
Тонические приступы
Тонические приступы — эпилептические приступы, протекающие в виде сокращения одной или более мышечных групп в результате внезапного тонического напряжения.
На ЭЭГ синхронно с тоническими приступами отмечается дезорганизация и уплощение биоэлектрической активности и появление диффузной низкоамплитудной быстрой активности бета-, альфа-диапазона («fast activity»). Нередко быстроволновой активности предшествует короткий разряд высокоамплитудных диффузных медленных волн. При фокальных тонических приступах возможно появление региональной эпилептиформной активности, предшествующей пароксизму.
Эпилептические спазмы
Эпилептические спазмы характеризуются короткими массивными сокращениями аксиальной мускулатуры, могут быть флексорными, экстензорными или смешанными.
На ЭЭГ синхронно с эпилептическими тоническими спазмами отмечается дезорганизация биоэлектрической активности и появление диффузной низкоамплитудной быстрой активности («fast activity»), нередко в сочетании с коротким разрядом высокоамплитудных диффузных медленных волн (рис. 3.15).
Миоклоническим спазмам соответствует появление коротких диффузных разрядов комплексов полипик-волна.
Эпилептический миоклонус
Миоклонические приступы характеризуются молниеносными подергиваниями различных групп мышц; они чаще двухсторонние, симметричные, единичные или множественные, меняющиеся по амплитуде; нередко возникающие в виде серии залпов. Локализуются, главным образом, в плечевом поясе и руках, преимущественно, в разгибательных группах мышц.
На ЭЭГ синхронно с миоклоническими приступами регистрируются короткие диффузные разряды полиспайков, комплексов полипик-волна, как правило, низкой степени синхронизации (рис. 3.9).
Эпилептический миоклонус век (с абсансами или без них)
Эпилептический миоклонус век с абсансами или без — эпилептические приступы, проявляющиеся прикрыванием глаз и частыми (3—6 раз в сек) ритмическими миоклониями век («трепетание век»). Могут сопровождаться короткими абсансами, но чаще протекают без потери сознания.
На ЭЭГ синхронно с эпилептическим миоклонусом век регистрируются разряды диффузных полиспайков, групп острых волн, комплексов полипик-волна низкой степени синхронизации с амплитудным преобладанием у части пациентов в лобных отведениях, в других случаях наблюдается амплитудный акцент в задних отделах. Возможен региональный акцент в структуре диффузного разряда.
Миоклонически-атонические (миатонические) приступы
Миоклонически-атонические приступы — короткие эпилептические приступы, заключающиеся во внезапном падении. В начале приступа отмечается миоклонус в аксиальной мускулатуре, что вызывает молниеносное сгибание туловища, головы и шеи вперед, а также резкое приподнимание вверх и вперед рук. Далее следует фаза атонии, результатом чего является внезапное падение.
На ЭЭГ синхронно с миатоническим приступом регистрируется диффузный разряд комплексов пик-, полипик-волна, причем миоклонической фазе соответствует пиковый компонент, тогда как атоническая стадия отмечается в период появления медленной волны.
Негативный миоклонус (атонические приступы)
В большинстве случаев при негативном миоклонусе возникает ритмическое каскадное снижение тонуса по градиенту силы тяжести в аксиальной мускулатуре и мышцах конечностей, не всегда приводящее к падению. Как правило, наблюдается распространение атонии мышц сверху вниз: в начале захватываются мышцы шеи, плечевого пояса, что сопровождается ритмичным опусканием головы на грудь и рук вдоль тела (особенно заметно в пробе Баре). Далее наблюдаются сгибательные движения туловища (по типу складного ножа). В случае продолжения приступа возможно падение пациента вследствие общей атонии. У части пациентов возможна мгновенная общая атония, приводящая к резкому падению. Кинематика развития негативного миоклонуса напоминает «заваливание» засыпающего человека, находящегося в положении сидя или стоя, за исключением того факта, что приступ происходит быстрее. Продолжительность атонического приступа варьирует от долей секунды до 10 и более секунд.
Изменение уровня сознания при негативном миоклонусе зависит от продолжительности приступа: чем пароксизм длиннее, тем выраженнее становится нарушение сознания.
Следует отметить, что в отличие от миоклонически астатических приступов негативный миоклонус (за счет отсутствии в своей структуре активного миоклонуса) в меньшей степени приводит к травматизации. Большая часть приступов в рамках негативного миоклонуса не заканчивается падением; по окончанию эпилептического разряда исчезают явления атонии, и пациенты самостоятельно принимают первоначальную позу.
В зависимости от ЭЭГ-паттерна приступа выделяют inn рализованные атонические приступы и фокальный негативныii миоклонус. При генерализованном атоническом приступе на ЭЭГ регистрируется генерализованная (или диффузная) эпи- лептиформная активность с достаточной степенью билатеральной синхронизации в виде комплексов острая-медленная волна частотой 2,5 и менее Гц с амплитудным преобладанием в передних отделах. При большей продолжительности разряда этот тип приступов можно также рассматривать в рамках атипичных абсансов с атоническим компонентом. Наиболее часто атонические приступы наблюдаются при синдроме Леннокса—Гасто. При фокальном негативном миоклонусе, захватывающем одну половину тела на ЭЭГ возникают региональные (чаще латерализованные) разряды комплексов острая-медленная волна, частотой менее 2,5 Гц в полушарии контрлатеральном атонии. Данный тип приступов наиболее характерен для синдрома псевдо—Леннокса. Выявляется общая закономерность, объединяющая генерализованный и фокальный негативный миоклонус: атония мышц коррелирует с появлением медленной волны в структуре комплекса острая-медленная волна на ЭЭГ.
Эпилептическая аура — фокальный эпилептический бессудорожный приступ, сопровождающийся субъективными ощущениями пациента. По классификации относится к простым парциальным приступам, то есть с сохранением сознания. Согласно проекту новой классификации, ауру предложено относить к фокальным соматосенсорным приступам.
Следует отметить, что термин «эпилептическая аура» правомерен только в случае документального подтверждения: выявления эпилептиформных изменений на ЭЭГ синхронно с внезапно возникшими ощущениями пациента, или когда аура наблюдается перед диалептическим или моторным приступом.
На ЭЭГ аура сопровождается появлением региональных ритмичных пик-волновых комплексов или ритмичного замедления.
Фокальные приступы
Фокальные приступы (сенсорные или моторные) характеризуются появлением региональной ритмичной активности альфа-, тета-диапазона в сочетании с пик-волновыми комплексами с возможной вторичной билатеральной синхронизацией.