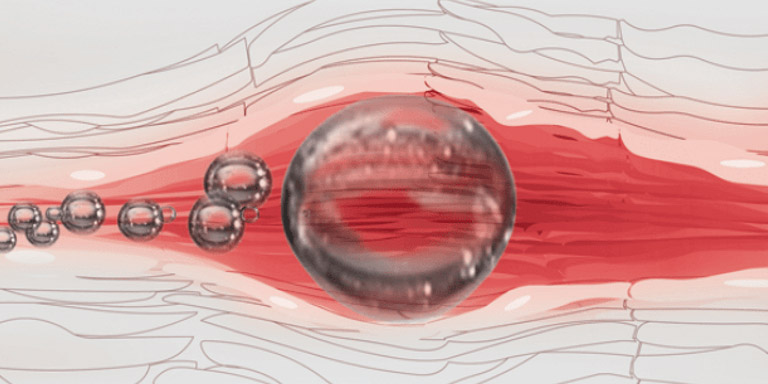
воздуховод в капельнице для чего
Капельница — внутривенное введение лекарств
В клинике «ПрофМедЛаб» можно поставить капельницу с препаратами, которые вам назначил врач в другой больнице, либо предварительно посетить нашего доктора и получить назначения.
«Что-то таблетки мне не помогают, поставьте лучше капельницу», — похожие просьбы от пациентов наверняка приходилось слышать каждому врачу.
Человек зачастую считает так: чем сложнее процедура, тем лучше она помогает. Хотя лекарство в таблетках и в системе для внутривенных инфузий может быть одним и тем же.
Однако, если нужного эффекта всегда можно было бы добиться при помощи таблеток и уколов в мышцу, ни один врач не стал бы заставлять пациентов лежать «под капельницей». Капельные внутривенные вливания имеют некоторые преимущества:
Если внутривенные препараты назначил врач другого лечебного учреждения, то необходимо предъявить направление от лечащего врача с подписью, и синей печатю медицинской организации, где получено направление.
Виды капельниц
Какие задачи помогают решать капельницы?
Внутривенные капельные инфузии помогают:
Как ставят капельницы?
Система для внутривенных вливаний представляет собой тонкую гибкую трубку из полимерного материала, на одном конце которой находится толстая короткая игла из пластика, на другом – металлическая игла, как на обычном шприце. На трубочке есть специальный зажим – им регулируют скорость вливания.
Толстой иглой протыкают пробку флакона с раствором, тонкую вводят в вену и закрепляют пластырем. Раствор поступает в вену под действием силы тяжести – поэтому флакон должен быть перевернут и приподнят. Для этого используют специальные штативы.
Внутривенное капельное вливание – процедура довольно долгая, а от некоторых лекарств может немного кружиться голова, поэтому пациента укладывают на кушетку.
Что делать, если у человека «плохие» вены, а капельницу нужно поставить не один раз? На такой случай есть удобные внутривенные катетеры. Такой катетер представляет собой тоненькую трубочку, внутри которой находится игла. После введения в вену врач вытаскивает иглу, а катетер остается – у него есть специальные «крылышки», за которые его удобно крепить пластырем к коже. Многие катетеры оснащены дополнительным отверстием-портом. Через него можно быстро промыть катетер или ввести лекарство.
Внутривенный катетер можно носить 3 дня. Потом его нужно удалить, иначе в вене может начаться воспаление.
Какие бывают побочные эффекты от капельниц?
Самое распространенное осложнение капельницы – гематома. Иногда она возникает из-за того, что у медицинской сестры «рука дрогнула», а иногда – из-за ломких стенок вен, высокого кровяного давления, плохой свертываемости крови. Обычно проблема решается йодными сеточками и компрессами.
Риск инфекции равен практически нулю. Сейчас в больницах используют исключительно одноразовые системы для внутривенных вливаний в стерильных пакетах. Медработник вскрывает пакет при пациенте.
У некоторых людей есть аллергия на лекарства. При внутривенных введениях реакция возникает быстро и бурно, потому что препарат поступает сразу в кровь. Это бывает редко, но все же никто не застрахован. В процедурном кабинете есть всё необходимое, чтобы сразу оказать помощь.
Воздушная эмболия – состояние, когда в вену попадает пузырек воздуха. Он может перекрыть сосуд в сердце или в головном мозге – это приведет к инфаркту или инсульту. Тут многое зависит от внимательности медсестры: она должна проследить, чтобы в капельницу не попал воздух.
Иногда, особенно при использовании внутривенных катетеров, в вене развивается воспаление, образуются тромбы.
Если во время процедуры у вас проявилась боль, жжение или другие неприятные ощущения в месте, где находится игла, нужно немедленно сообщить медработнику.
О том, как правильно поставить капельницу, можно рассказывать долго. Но в конечном счете многое зависит от опыта и аккуратности медицинской сестры. Наши медсестры делают это «на отлично». Инфузии проводятся в уютном и хорошо оборудованном процедурном кабинете. Запишитесь на процедуры по телефону: +7 (495) 120-08-07.
Воздух в вене
— Тебе тоже знакомо это чувство, когда медсестры рядом нет, и кажется, что раствор в капельнице вот-вот закончится и в вену попадёт воздух?
На самом деле — не попадёт. Всё дело в устройстве капельницы. Она сделана так, что жидкость попадает в вену под собственным весом. Давление столба жидкости выше чем внутривенное давление. Даже если капельница останется пустой, давления воздуха недостаточно для того, чтобы он самостоятельно проник в сосуд.
— А как же кино, где нехороший человек подкрадывается к постели хорошего, но больного человека, вводит ему в катетер пустой шприц и нажимает на поршень, а хороший человек начинает конвульсивно дёргаться и звук, отсчитывающий пульс превращается в непрерывный писк?…
Закупорка кровеносного сосуда пузырьком воздуха теоретически возможна и называется искусственной воздушной эмболией. Риск летального исхода при попадании воздушных пузырьков в кровь есть, но он ничтожно мал. Опасный объём — это не менее 20 кубических сантиметров воздуха, при этом он должен сразу попасть в крупные артерии.
Пробка не обязательно перекроет просвет сосуда. Она может долгое время двигаться по кровеносному руслу, частями попадать в более мелкие сосуды, затем в капилляры и там поглощаться стенками сосудов.
Что происходит, когда воздух вводят в вену?
Редко! И уж точно не из-за воздуха из капельницы.
Внутривенное капельное введение растворов

Показания и противопоказания
Внутривенное капельное введение лекарств показано для восстановления объема циркулирующей крови, снятия признаков интоксикации, нормализации баланса электролитов, восстановления кислотно-щелочного равновесия в крови, парентерального питания, общего наркоза.
С помощью специального устройства для капельной подачи жидкостей (системы) можно обеспечить поступление растворов в кровеносное русло со скоростью от 20 до 60 капель в минуту.
Противопоказаниями к постановке капельниц являются поражения кожи и подкожной клетчатки в месте венепункции, флебит предполагаемой для инъекции вены. При наличии местных противопоказаний для внутривенного укола выбирают другую вену.
Выбор системы
Рынок товаров медицинского назначения предлагает различные наборы для внутривенного капельного введения лекарственных растворов. При выборе системы следует учитывать размер ячеек фильтра. Различают макронабор, который имеет маркировку «ПК», и микронабор с маркировкой «ПР».
Система ПК используется для переливания цельной крови, кровезаменителей или препаратов крови. Через крупные ячейки фильтра свободно проходят форменные элементы крови и крупные молекулы. Если для переливания препаратов крови применять систему ПР, фильтр быстро тромбируется и инфузия останавливается.
Для капельного введения растворов электролитов, аминокислот, глюкозы и других мелкодисперсных растворов используются системы ПР. Маленький размер ячеек фильтра (диаметр не более 15 мкм) предупреждает попадание вредных примесей из раствора в кровеносную систему, но не препятствует прохождению лекарственных компонентов.

При выборе диаметра иглы следует помнить, что чем больше игла в диаметре, тем меньшим номером она будет маркирована. Так, например, самая толстая игла, которая используется в реанимации для снятия шоковой симптоматики, имеет маркировку 14, а «детская» игла — маркировку 22.
Необходимое оснащение
Для проведения процедуры нужно подготовить все необходимое. Стерильными должны быть пеленка для накрывания манипуляционного столика, два лотка (первый — для стерильных инструментов и материалов, второй — для отработанных), пинцет, ножницы, перчатки, ватные шарики, набор для внутривенного капельного введения.
Для подвешивания флакона с раствором для капельницы нужен штатив. В домашних условиях можно использовать переносные разборные штативы или самодельные устройства (например, прозрачную полимерную бутылку с приспособлением для ее подвешивания).
Кроме вышеперечисленного, для манипуляции потребуются подушечка или валик (под локтевой сустав), жгут для пережимания вен, лейкопластырь, а в качестве дезинфицирующего раствора — медицинский спирт (70°).
Подготовка к процедуре
Чтобы манипуляция была безопасной, персоналу, выполняющему ее, необходимо строго соблюдать алгоритм действий при постановке капельниц.

Процедура капельного введения лекарства не может быть осуществлена без ведома самого пациента или его родственников. Поэтому непосредственно перед ее проведением у них нужно взять согласие на манипуляцию.
Проведение манипуляции

Капельницу лучше ставить в срединную вену локтя или медиальную подкожную вену. В них также проще ставить катетеры. Реже для капельного введения растворов используют вены на тыльной стороне ладони. Чтобы у медперсонала была возможность пунктировать вену во второй раз (если первый раз был неудачным), прокол лучше делать ближе к кисти. Во второй раз колоть в предыдущее место прокола нельзя: это опасно разрывом венозной стенки.
После выбора вены для венепункции и перед проколом венозной стенки выше места инъекции на руку накладывают жгут. Затянуть жгут нужно так, чтобы пульсация вен на руке ниже него прекратилась. После наложения жгута под локоть пациента подкладывают подушечку, чтобы достичь максимального разгибания сустава. Больной должен «поработать кулачком», чтобы создать искусственный венозный застой.
Медперсонал перед венепункцией должен надеть стерильные перчатки и трижды обработать кожу вокруг места прокола: первым стерильным шариком большое поле кожи вокруг, вторым — малое поле и третьим — непосредственно место венепункции. Такая тройная обработка кожи обеспечивает достаточное обеззараживание кожи в месте постановки капельницы.
После обеззараживания кожи со свободной иглы инфузионной трубки снимают колпачок, поворачивают иглу срезом вверх, большим пальцем левой руки фиксируют вену, чтобы максимально обездвижить ее. Под углом 30-45° делают прокол кожи и венозной стенки. Из канюли иглы при правильной манипуляции должна показаться кровь.
Под канюлю иглы подкладывают стерильный шарик, жгут снимают, зажим на инфузионной трубке системы открывают, сливают несколько капель раствора, подсоединяют систему к канюле иглы. Шарик с каплями крови убирают. Чтобы зафиксировать иглу в вене, ее прикрепляют к коже лейкопластырем.
Флакон с лекарственным раствором и капельная камера должны находиться выше, чем нижняя канюля системы. Нарушение этого правила может привести к попаданию воздуха в кровеносное русло. Необходимую скорость подачи лекарства регулируют с помощью зажима на инфузионной трубке капельницы. Скорость подачи лекарства определяют по часам с секундной стрелкой. По мере капельного введения лекарственного раствора за самочувствием пациента и местом установки капельницы необходимо постоянно наблюдать.

Окончание процедуры
После окончания процедуры следует закрыть зажим на инфузионной трубке, снять лейкопластырь, накрыть место венепункции стерильным ватным шариком и вытащить иглу из вены и кожи. После этого пациент должен согнуть руку в локте, удерживая ватный шарик на месте прокола кожи. В таком положении руку нужно удерживать не менее 3-5 минут, чтобы предотвратить образование гематомы на месте пункции вены.
С целью соблюдения инфекционной безопасности нужно отсоединить систему для капельницы от флакона с лекарством, разрезать ее ножницами и поместить в емкость с дезинфицирующим раствором (иглы — отдельно, разрезанную трубку — отдельно). После этого медперсонал может снять перчатки, вымыть и просушить руки.
В журнале учета манипуляций и процедур, а также в листе назначений следует сделать отметку о проведенной манипуляции.
Возможные осложнения
При постановке внутривенной капельницы возможны осложнения. К ним относятся:
Если при венепункции происходит спазмирование вены, может быть повреждена ее противоположная стенка. В результате этого в паравазальное пространство попадает кровь и лекарственное средство. Излитие крови чревато припухлостью и образованием гематомы в месте прокола, а некоторые виды медикаментов, например, хлорид кальция или эуфиллин, оказывают местное раздражающее действие на околососудистые ткани.
Экстравазацией называется попадание большого объема лекарственного средства в околососудистое пространство, что обусловлено нарушением техники проведения манипуляции. Самым опасным последствием экстравазации является некроз тканей.
Флебиты (воспаление венозных стенок) развиваются от раздражения сосудистых стенок лекарственными растворами. Могут заканчиваться тромбированием поврежденной вены. Сепсис является следствием нарушений правил асептики и антисептики при проведении манипуляции.
Жировая эмболия развивается вследствие ошибочного введения жировых эмульсий в вену, а воздушная — в результате попадания в кровеносное русло пузырьков воздуха при нарушении алгоритма подготовки и постановки капельницы.
При слишком глубоком проколе срединной вены локтя возможно повреждение сухожилия двуглавой мышцы плеча или плечевой артерии.
Пирогенные реакции (резкое повышение температуры тела, озноб) могут возникать при применении для инфузии просроченных медикаментов или при индивидуальной непереносимости пациентами некоторых лекарств. Слишком быстрое введение лекарственных препаратов может спровоцировать появление у больного головокружения, сбоев сердечного ритма или коллапса.
Аллергические реакции на внутривенное капельное введение лечебных растворов развиваются при их непереносимости пациентами и могут проявляться в виде кожной аллергии, сыпи, зуда, отека Квинке и анафилактического шока.
При локальных осложнениях больным требуется местное лечение (рассасывающие компрессы, йодные сеточки). При тяжелых общих осложнениях необходимо прекратить процедуру и оказать пациентам неотложную помощь, например, при анафилактическом шоке или коллапсе.
Внутривенное капельное введение растворов часто применяется в медицине, но недостаточная квалификация медицинского персонала, который проводит манипуляцию, и нарушение инструкции ее проведения может привести к развитию осложнений опасных для здоровья и жизни пациента.
Больше свежей и актуальной информации о здоровье на нашем канале в Telegram. Подписывайтесь: https://t.me/foodandhealthru
Внутривенное капельное вливание – алгоритм осуществления процедуры
Внутривенная инъекция: алгоритм выполнения, правила, возможные осложнения
Показания и места пункции
Внутривенное струйное введение лекарственных веществ проводят однократно либо курсом лечения:
Показания для внутривенных инъекций определяются исключительно врачом. Медицинская сестра выполняет процедуру по врачебному назначению.
Для введения препарата в венозный просвет необходима венепункция (от латинского vena — вена, punctio — колоть). Пунктировать легче хорошо выраженные вены. Места, где вены находятся близко под кожей:
Внутривенная инъекция: подготовка к процедуре
Перед инъекцией проводится подготовка:
Подготовка пациента
Медицинская сестра должна представиться пациенту, объяснить ему, что врачом назначена манипуляция, получить согласие на ее проведение. У пациента следует поинтересоваться о наличии в анамнезе аллергических реакций и об опыте подобных манипуляций. Также следует выяснить, как давно пациент принимал пищу.
Большинство препаратов нельзя вводить внутривенно струйно натощак. В некоторых ситуациях, наоборот, не следует принимать пищу перед инъекцией. Пациент должен дать согласие на проведение медицинского вмешательства «внутривенная инъекция».
Подготовка медицинской сестры
Медицинская сестра проверяет наличие всего оснащения, необходимого для внутривенной инъекции. Инструментарий, медикаменты, расходные материалы, дезинфекционные растворы — все следует проконтролировать на наличие и по срокам годности.
Медработник моет руки гигиеническим способом, высушивает одноразовым полотенцем. Затем чистыми руками надевается маска, защитные очки, клеенчатый или полиэтиленовый фартук. Кожа рук обpaбатывается кожным антисептиком. Следует подождать, пока руки обсохнут, затем надеть нестерильные перчатки.
Подготовка рабочего прострaнcтва
Для проведения процедуры понадобятся:
Подготовка к проведению инъекции
Набрать лекарственное средство в шприц.
Для внутривенной инъекции чаще всего используется действующее лекарственное вещество в малом количестве (в среднем от 1 до 10 мл) и физиологический раствор для разведения. Дозировку как основного действующего вещества, так и раствора для разведения, определяет врач.
Внутривенная инъекция: алгоритм проведения процедуры
Венепункция
Введение лекарственного вещества и завершение инъекции
Придерживая в фиксированном положении одной рукой цилиндр и канюлю шприца, другой рукой медленно нажимать на поршень, вводя раствор в кровеносное русло. Около 0,5 мл раствора оставляется в шприце.
Время введения препарата прописывается врачом. В процессе процедуры медицинская сестра должна контактировать с пациентом, справляться о его самочувствии. При ухудшении состояния пациента срочно сообщить врачу через нарочного.
Осложнения внутривенных инъекций
Внутривенная инъекция — очень ответственная процедypa. Ниже приводятся возможные осложнения данной манипуляции. В скобках обозначены наиболее частые причины их возникновения.
Медицинская сестра должна осознавать серьезность такого метода лечения, как внутривенная инъекция. Чтобы с наибольшей вероятностью предупредить возникновения осложнений, следует соблюдать:
Предлагаем посмотреть видео наших коллег по рассматриваемой теме.
АЛГОРИТМ ВНУТРИВЕННОГО КАПЕЛЬНОГО ВВЕДЕНИЯ
ЛЕКАРСТВЕННЫХ ПРЕПАРАТОВ
I. Подготовка к процедуре.
1. Убедиться в наличии у пациента информированного согласия на предстоящую процедуру введения лекарственного препарата. В случае его отсутствия уточнить дальнейшие действия у врача.
2. Предложить пациенту oпopoжнить мочевой пузырь, учитывая длительность процедуры.
3. Вымыть руки жидким мылом, осушить индивидуальным тканевым полотенцем или одноразовой бумажной салфеткой.
7. Тщательно вымыть руки с мылом тёплой проточной водой. Осушить индивидуальным полотенцем, предпочтительно одноразовым. Хорошо протереть руки спиртом или другим кожным антисептиком, обращая особое внимание на обработку кончиков пальцев, кожи вокруг ногтей, между пальцами и выдерживая рекомендуемое время обработки.
8. Взять со стерильного стола или упаковки со стерильным материалом стерильный лоток и стерильный пинцет, стерильным пинцетом взять из крафт – пакета или бязевой упаковки стерильные марлевые шарики (4 шарика) и стерильную салфетку. Над лотком полить шарики 70° спиртом или другим антисептиком, положить в лоток.
9. Стерильным влажным шариком протереть резиновую пробку флакона.
10. Заполнить капельную систему: правой рукой из упаковки достать систему, закрыть зажим. Снять колпачок с капельницы, ввести ее до упора во флакон. Открыть воздуховод. Перевернуть флакон и закрепить его на штативе. Заполнить капельницу, нажав на стенки, на ½ объема. Снять иглу с колпачком, не нарушая стерильность. Открыть зажим. Заполнить систему до полного вытеснения воздуха и появления жидкости из подигольного конуса. Надеть иглу, притереть ее. Проверить проходимость иглы, открыв зажим и выпустив несколько капель жидкости в колпачок. Расположить систему на штатив.
11. Доставить в палату манипуляционный столик с размещенным на нем необходимым оснащением (пластырь, стерильный лоток с шариками и стерильной салфеткой) и штатив для инфузионных вливаний.
12. Предложить /помочь пациенту занять удобное положение (выбор положения зависит от состояния пациента и вводимого препарата).
13. Надеть перчатки.
14. Выбрать и осмотреть/пропальпировать область предполагаемой венепункции для избегания возможных осложнений. Предложить пациенту максимально разогнуть руку в локтевом суставе, для чего положить под руку клеенчатую подушечку или валик.
15. Наложить жгут в средней трети плеча (на рубашку или пеленку) так, чтобы пальпировался пульс на лучевой артерии. Попросить пациента несколько раз сжать и разжать кулак. Оставить кулак зажатым.
II. Выполнение процедуры.
1. Обработать область венепункции марлевым шариком, смоченным антисептиком, или салфеткой движениями в одном направлении, определяя более наполненную вену. Затем другим шариком непосредственно место инъекции. Если рука пациента сильно загрязнена, использовать столько шариков, сколько нужно. Все использованные ватные шарики положить в рабочий лоток или непромокаемый пакет.
2. Повторно проверить проходимость иглы.
3. Натянуть кожу в области венепункции, фиксируя вену (кончиками пальцев левой руки оттянуть кожу локтевого сгиба в сторону предплечья примерно на 5 см ниже места инъекции).
4. Пунктировать вену иглой с подсоединенной к ней системой на слабом токе жидкости. При появлении крови в канюле попросить пациента разжать кулак. Развязать/ослабить жгут.
5. Открыть винтовой зажим. Отрегулировать скорость поступления раствора (согласно назначению врача).
6. Закрепить иглу и систему лейкопластырем выше соединительной трубки. Прикрыть иглу стерильной салфеткой.
7. Наблюдать в течение нескольких минут, не появятся ли вокруг вены припухлость и болезненность. Припухлость тканей, образующаяся вокруг места инъекции, свидетельствует о попадании в них вводимой жидкости. В этом случае следует немедленно прекратить инфузию и начать внутривенное вливание в другую вену, используя новую стерильную иглу.
8. Снять перчатки, положить их в непромокаемый пакет или рабочий лоток.
9. Обработать руки антисептиком.
10. Наблюдать за пациентом на протяжении всей процедуры.
III. Окончание процедуры.
1. Вымыть и осушить руки (с использованием мыла или антисептика), надеть перчатки.
2. Закрыть винтовой зажим. Прижать к месту инъекции стерильный шарик с кожным антисептиком. Извлечь иглу. Руку пациента согнуть в локтевом суставе на несколько минут до полной остановки кровотечения.
3. Убедиться, что наружного кровотечения в области венепункции нет.
4. Сложить использованные капельную систему, салфетку, иглы в лоток, затем в емкости для дезинфекции; использованные ватные шарики поместить в ёмкость с дезинфицирующим раствором. Утилизировать использованный материал согласно СанПин.
5. Снять перчатки, поместить их в емкость для дезинфекции.
6. Вымыть и осушить руки (с использованием мыла или антисептика).
7. Сделать соответствующую запись о результатах выполнения в медицинскую документацию.
8. Осмотреть место инъекции через 20-25 минут, выяснить состояние пациента.
ВЗЯТИЕ КРОВИ ИЗ ПЕРИФЕРИЧЕСКОЙ ВЕНЫ
I. Подготовка к процедуре.
1. Убедиться в наличии у пациента информированного согласия на предстоящую процедуру. В случае его отсутствия уточнить дальнейшие действия у врача.
2. Вымыть руки жидким мылом, осушить индивидуальным тканевым полотенцем или одноразовой бумажной салфеткой.
3. Подготовить необходимое оснащение (вакуумную систему для забора крови или одноразовый шприц 10-20 мл, контейнер для медицинских отходов, пробирки со стерильными резиновыми пробками, контейнер для трaнcпортировки пробирок, штатив для пробирок, стерильные салфетки).
5. Предложить /помочь пациенту занять удобное положение.
7. Выбрать и осмотреть/пропальпировать область предполагаемой венепункции для избегания возможных осложнений. Предложить пациенту максимально разогнуть руку в локтевом суставе, для чего положить под руку клеенчатую подушечку или валик.
8. Наложить жгут в средней трети плеча (на рубашку или пеленку) так, чтобы пальпировался пульс на лучевой артерии. Попросить пациента несколько раз сжать и разжать кулак. Оставить кулак зажатым.
10. Снять пробку с пробирки, не нарушая стерильности.
II. Выполнение процедуры.
1. Обработать область венепункции марлевым шариком, смоченным антисептиком, или салфеткой движениями в одном направлении, определяя более наполненную вену. Затем другим шариком непосредственно место инъекции. Если рука пациента сильно загрязнена, использовать столько шариков, сколько нужно.
2. Взять шприц. Проверить проходимость иглы, натянув воздух из колпачка. Снять колпачок.
4. Набрать в шприц необходимое количество крови, мягко и медленно оттягивая поршень на себя (быстрое поступление крови в шприц вызывает гемолиз).
5. Развязать/ослабить жгут и попросить пациента разжать кулак.
III. Окончание процедуры.
1. Прижать к месту инъекции стерильный шарик с кожным антисептиком. Извлечь иглу. Руку пациента согнуть в локтевом суставе на несколько минут до полной остановки кровотечения.
2. Снять иглу со шприца и положить в контейнер. Кровь из шприца осторожно вылить в пробирку по ее стенке, чтобы не разрушились эритроциты и другие элементы крови. Закрыть пробирку стерильной резиновой пробкой.
3. Утилизировать шприц и использованный материал согласно требованиям СанПин
4. Снять перчатки, поместить их в емкость для дезинфекции, затем утилизировать.
5. Вымыть и осушить руки (с использованием мыла или антисептика).
6. Сделать соответствующую запись о результатах выполнения в медицинскую документацию
7. Организовать доставку проб в лабораторию.
Рационально применение пробирок для взятия венозной крови небольшого объема (4 — 5 мл) с размером диаметра и высоты пробирки 13×75 мм. Под влиянием вакуума кровь из вены быстро поступает в пробирку, что упрощает процедуру взятия и сокращает время наложения жгута.
Вакуумная система состоит из трех основных элементов, соединяющихся между собой в процессе взятия крови: стерильной одноразовой пробирки с крышкой и дозированным содержанием вакуума, стерильной одноразовой двусторонней иглы, закрытой с обеих сторон защитными колпачками, и одно- или многоразового иглодержателя. Пробирки, входящие в закрытую вакуумную систему, содержат различные добавки и антикоагулянты, в том числе и для проведения гематологических исследований. Метод взятия крови с помощью закрытых вакуумных систем имеет ряд преимуществ, основными из которых являются обеспечение высокого качества пробы и предотвращение любого контакта с кровью пациента, а значит, обеспечение безопасности медицинского персонала и других пациентов за счет существенного снижения риска заражения гемоконтактными инфекциями.
ПРОМЫВАНИЕ ЖЕЛУДКА
I. Подготовка к процедуре.
1. Представиться пациенту. Объяснить цель процедуры. Убедиться в наличии у пациента информированного согласия на предстоящую процедуру.
2. Вымыть руки с жидким мылом, осушить индивидуальным полотенцем, предпочтительно одноразовым.
● толстый стерильный желудочный зонд диаметром 10-15 мм, длиной 100-120 см,
● резиновую трубку для удлинения резинового зонда 70 см,
● стеклянную соединительную трубку диаметром не менее 8 мм,
● стерильную воронку емкостью 1 л,
● емкость для промывных вод,
● ведро с водой комнатной температуры 10 л.
4. Усадить пациента на стул со спинкой или уложить на кушетку на бок. Снять зубные протезы, если они есть.
5. Надеть фартук на пациента, дать в руки полотенце. Медработнику надеть фартук, перчатки.
6. Поставить емкость для сбора промывных вод к ногам пациента или к головному концу кушетки, если пациент лежит.
7. Определить расстояние, на которое нужно вводить зонд, измерив расстояние от резцов до пупка пациента (или рост минус 100). Перенести метку на зонд.
8. Собрать систему для промывания желудка: зонд, стеклянную трубку, резиновую трубку.
9. Взять зонд в правую руку как писчее перо на расстоянии 10 см от закругленного конца.
II. Выполнение процедуры.
1. Встать сбоку от пациента.
2. Предложить пациенту открыть рот, слегка запрокинув голову назад.
3. Смочить слепой конец зонда водой.
4. Положить зонд на корень языка, попросить пациента глубоко дышать через нос и делать глотательные движения одновременно с продвижением зонда. Наклонить голову пациента вперед, вниз.
5. Медленно продвигать зонд вслед за глотательными движениями до метки, при этом пациент глубоко дышит через нос.
При быстром введении зонда может произойти его закручивание.
6. Убедиться, что зонд находится в желудке «воздушной пробой» или получив шприцем желудочное содержимое.
Если при введении зонда пациент начал кашлять, задыхаться, лицо становиться синюшным, следует немедленно извлечь зонд.
7. Присоединить воронку к зонду.
8. Опустить воронку ниже уровня желудка пациента (примерно до уровня колен, несколько наклонив к себе, чтобы не ввести дополнительный воздух в желудок).
9. Заполнить воронку водой, держа ее наклонно (воду лить по стенке воронки).
10. Медленно поднять воронку выше уровня желудка пациента, так чтобы вода поступала в желудок.
11. Как только вода достигнет устья воронки, быстро опустить воронку ниже уровня желудка, чтобы содержимое желудка заполнило воронку полностью.
12. Осторожно вылить содержимое воронки в емкость для промывных вод.
13. Повторить промывание до чистых промывных вод (но не менее 10 л воды).
Если пациент находится без сознания, промывание проводится после интубации трахеи, проводимой врачом или фельдшером, с использованием шприца Жане. В шприц Жане набирается вода в объеме 0,5 л, вводится в желудок через тонкий зонд и аспирируется обратно этим же шприцем.
III. Окончание процедуры.
1. Отсоединить воронку. Извлечь зонд через салфетку, смоченную дезинфицирующим средством, предварительно пережав его непосредственно перед ртом пациента.
2. Поместить зонд, воронку в емкость с дезинфицирующим средством, салфетку в контейнер с отходами класса Б.
3. Снять фартуки, поместить в емкость с дезинфицирующим средством.
4. Дать пациенту прополоскать рот. Проводить в палату, тепло укрыть, наблюдать за состоянием.
5. Снять перчатки, положить в емкость с дезинфицирующим раствором.
6. Вымыть и осушить руки (с мылом или антисептиком).
7. Сделать соответствующую запись о результатах выполнения в медицинскую документацию.
Внутривенное капельное вливание – алгоритм осуществления процедуры
Под локоть пациента положить подушечку
Подушечка должна быть накрыта одноразовой пеленкой, которая меняется после каждого пациента
Достигается максимальное разгибание в локтевом суставе
Соблюдение правил инфекционной безопасности
Наложить жгут на средней трети плеча
Жгут необходимо накладывать на салфетку (или тонкую одежду)
Жгут завязывается таким образом, чтобы его свободные концы были направлены вверх, а петля вниз.
Пульс на лучевой артерии должен пальпироваться
Жгут накладывается для улучшения кровенаполнения вен.
Избежать ущемления и травматизации кожи
Если пульс не определяется, жгут необходимо ослабить
Для удобства выполнения процедуры
Попросить пациента поработать кулачком
Улучшение кровенаполнения вен, т.к увеличивается приток артериальной крови
Соблюдение правил инфекционной безопасности (предупредить попадания крови пациента на кожу медсестры)
Попросить пациента зажать кулачок
Пропальпировать вену на локтевом сгибе
Необходимое условие для места инъекции
Дважды обработать внутреннюю поверхность локтевого сгиба
Локтевой сгиб обpaбатывается в направлении от периферии к центру
1 раз- вся поверхность локтевого сгиба
2раз- непосредственное место инъекции
Удаление с поверхности кожи микроорганизмов и закрязнений
Снять колпачок с иглы
Открыть зажим до появления на конце иглы капли лекарственного средства
Натянув кожу в области локтевого сгиба
Ввести иглу на 13 длины параллельно вене, рядом с веной под углом 10-15°
Слегка изменить направление иглы и осторожно пунктировать вену (должно появится чувство попадания в пустоту)
Возможно введение иглы непосредственно над веной
Убедиться, что игла находится в вене
Если вена пунктирована правильно, в канюле иглы появится кровь (при необходимости можно несколько раз нажать на соединительную резинку )
Потянув за свободный конец жгута
Восстановление венозного кровотока
Попросить пациента разжать кулачок
Уменьшение притока артериальной крови к конечности
Открыть винтовой зажим
Отрегулировать скорость поступления лекарственного средства согласно назначениям врача
Закрепить иглу лейкопластырем
Закрепляется в месте соединения канюли и подигольного конуса и походу системы
Примечание: допускается прикрыть место введения иглы и канюли стерильной марлевой салфеткой
Снять перчатки, вымыть и осушить руки
Соблюдение правил инфекционной безопасности
Наблюдать за состоянием пациента
Состояние кожных покровов (влажность, цвет)
Для выявления индивидуальной непереносимости лекарственного средства
3. Окончание процедуры
Вымыть, осушить руки
Руки моются социальным способом по утвержденной схеме
Соблюдение правил инфекционной безопасности
Соблюдение правил инфекционной безопасности (предупредить попадания крови пациента на кожу медсестры)
Закрыть винтовой зажим
Позволяет избежать попадания лекарственного средства на кожу
Извлечь иглу и приложить ватный шарик
Избежать травматизации вены
Фиксация ватного шарика
Отсоединить систему от флакона
Использованная система складывается в лоток для использованных материалов и трaнcпортируется в процедурный кабинет
Соблюдение правил инфекционной безопасности
Через 7-10 мин снять повязку и забрать ватный шарик у пациента
Повязку и ватный шарик замочить в растворе дезинфицирующего средства на время экспозиции
Соблюдение правил инфекционной безопасности
Провести дезинфекцию использованного оборудования
Все использованное оборудование замачивается в растворе дезинфицирующего средства на время экспозиции в отдельных емкостях
Игла заполняется изнутри с помощью дополнительного шприца или самой капельницы
Капельница разрезается на отрезки длиной 15-20см
Соблюдение правил инфекционной безопасности
Перчатки замачиваются врастворе дезинфицирующего средства на время экспозиции
Соблюдение правил инфекционной безопасности
Вымыть, осушить руки
Руки моются социальным способом по утвержденной схеме
Соблюдение правил инфекционной безопасности
Дополнение: 1. Дополнительное лекарственное средство вводится во флакон с помощью шприца с соблюдением правил инфекционной безопасности
Лекарственный препарат для внутривенного струйного введения во время капельного введения вводится через переходник системы для внутривенного капельного введения:
Перекрыть зажим внутривенной капельной системы
СОП: Внутривенное капельное введение лекарственных средств
Для того, чтобы медперсонал проводил внутривенное капельное введение лекарственных средств правильно, рекомендуем описать требования, технику и алгоритм выполнения процедуры в СОП.
Предлагаем образец стандартной операционной процедуры, доступный для скачивания.
Определение
Внутривенные капельные вливания (инфузионная терапия) применяются для введения определенного объема лекарственных средств в кровоток пациента, с целью восстановления состава внеклеточной и внутриклеточной жидкостей.
Для проведения инфузионной терапии используются системы одноразового использования. Система сохраняет стерильность в течение определенного времени (указано на упаковке), нетоксична и апирогенна.
Образцы и специальные подборки стандартных процедур для медицинских сестер, которые можно скачать.
Ресурсы, оснащение
Как написать и оформить СОП
Документирование
Основная часть процедуры
Методичка: сестринские манипуляции в процедурном кабинете
Скачайте готовую методичку для медсестер: как проводить сестринские манипуляции в процедурном кабинете.
Смотрите в пособии: СОПы и инструкции для каждой процедуры. Пособие подоготовили эксперты журнала «Главная медицинская сестра».
Внутривенное капельное вливание – алгоритм осуществления процедуры
Если Вы еще не пользователь ИС «ПАРАГРАФ», то станьте им.
Стать пользователем ИС «ПАРАГРАФ»
Для чего Вам нужна «База судебных решений»?
смотри подробнее
Анализ информации, содержащейся в базе, поможет юристу предусмотреть последствия принимаемых им юридических решений и не доводить дело до суда.
Помогает выстроить грамотную стратегию судебного процесса на основе изучения и анализа уже имеющихся в базе решений по аналогичным делам.
Помогает проверить «чистоту» партнеров и контрагентов:
Самая полная база – более 7 000 000 документов
База содержит дела:
Простой и удобный поиск документов:
Мы разработали специальный вид поиска – ПОИСК ПО КОНТЕКСТУ, с помощью которого производится поиск в тексте судебных документов по заданным словам
Все документы сгруппированы по отдельным делам, что экономит время при изучении конкретного судебного дела
К каждому делу прикреплена информационная карточка, которая содержит краткую информацию по делу – номер, дату, суд, судью, тип дела, стороны, историю процесса с указанием даты и произведенного действия.
Если Вы еще не пользователь ИС «ПАРАГРАФ», то станьте им.
Стать пользователем ИС «ПАРАГРАФ»
Для чего Вам нужен раздел «Ответы государственных органов»?
смотри подробнее
1. Ответы государственных органов на конкретные вопросы граждан и организаций по различным отраслям деятельности.
2. Ваш практический источник применения норм права.
3. Официальная позиция государственных органов в конкретных правовых ситуациях требующих решений.
В разделе содержатся все ответы государственных органов, которые размещены на портале «Открытый диалог» Электронного правительства Республики Казахстан.
Вопросы-ответы включаются в ИС «ПАРАГРАФ» в неизменном виде в соответствии с оригиналом, что позволит Вам ссылаться на них при возникновении ситуаций, требующих подтверждений и обоснования Вашей позиции (при взаимодействии с государственными органами в том числе).
В отличие от портала Электронного правительства, ответы госорганов раздела ИС «ПАРАГРАФ» снабжены дополнительными поисковыми механизмами, позволяющими осуществлять поиск по:
а также вести полномасштабный контекстный поиск в вопросах и ответах – как отдельных слов, так и фраз в виде словосочетания.
Уверены, новые возможности ИС «ПАРАГРАФ» сделают Вашу работу еще более эффективной и плодотворной!