воспалился лимфатический узел за ухом у ребенка что делать
Лимфаденит у детей
Лимфаденит у детей – это воспалительная реакция лимфатических узлов в ответ на локальные или общие патологические процессы в организме. Серозный лимфаденит у детей протекает с увеличением, уплотнением, болезненностью лимфоузлов; гнойный лимфаденит сопровождается местными (гиперемией, отеком) и общими симптомами (резким ухудшением самочувствия, лихорадкой). Диагноз лимфаденита у детей устанавливается на основании клинического осмотра, общего анализа крови, УЗИ и пункции лимфоузлов. В лечении лимфаденита у детей применяется консервативная тактика (антибактериальная, десенсибилизирующая, дезинтоксикационная терапия, местные аппликации, УВЧ) или хирургическое вскрытие и дренирование гнойного очага с обязательной ликвидацией первичного источника инфекции.
МКБ-10
Общие сведения
Лимфаденит у детей – инфекционный или неинфекционный воспалительный процесс в периферических органах лимфатической системы – лимфоузлах. Лимфадениту принадлежит одно из ведущих мест по частоте встречаемости в педиатрической практике, что обусловлено морфофункциональной незрелостью лимфатической системы ребенка. Чаще всего лимфаденит наблюдается у детей в возрасте от 1 до 6 лет и имеет более бурное течение, чем у взрослых. Лимфаденит у детей развивается вторично, осложняя течение основных инфекционно-воспалительных заболеваний, поэтому увеличение лимфатических узлов у ребенка может обнаруживаться различными детскими специалистами: врачом-педиатром, детским отоларингологом, детским стоматологом, детским хирургом, детским иммунологом, детским ревматологом и др.
Причины
Рост и развитие лимфоидных образований у детей продолжается до 6-10 лет; этот период связан с повышенной восприимчивостью к различным инфекционным агентам и недостаточной барьерно-фильтрационной функцией. Лимфоузлы, как элементы иммунной защиты, вовлекаются во все патологические процессы, протекающие в организме: распознавая и захватывая чужеродные частицы (бактерии, токсины, продукты распада тканей), они препятствуют их распространению из местного очага и попаданию в кровь.
Лимфаденит у детей чаще всего имеет неспецифический генез, его основными возбудителями являются гноеродные микроорганизмы, в первую очередь, стафилококки и стрептококки. При лимфадените у детей обычно имеется первичный очаг острого или хронического гнойного воспаления, из которого инфекция попадает в лимфоузлы с током лимфы, крови или контактным путем.
В некоторых случаях лимфаденит у детей может быть связан с заболеваниями крови (острыми и хроническими лейкозами), опухолями лимфоидной ткани (лимфосаркомой, лимфогрануломатозом), а также травматическим повреждением самих лимфоузлов. Лимфаденит обычно наблюдается у детей с лимфатико-гипопластическим диатезом, часто болеющих ОРВИ, имеющих в анамнезе сопутствующие герпесвирусные инфекции (ЦМВ, вирус Эпштейна-Барра) и хронические заболевания ЖКТ.
Классификация
В зависимости от типа возбудителя выделяют неспецифический и специфический лимфаденит у детей, который может иметь острое (до 2-х недель), подострое (от 2-х до 4-х недель) или хроническое (более месяца) течение. По характеру воспалительных изменений лимфатических желез у детей различают серозные (инфильтрационные), гнойные, некротические (с расплавлением узлов) лимфадениты и аденофлегмоны.
Симптомы
Серозная стадия острого неспецифического лимфаденита у детей (1-3 сутки заболевания) проявляется болезненными, заметно увеличенными в размерах и плотно-эластичными на ощупь регионарными лимфоузлами, без потери их подвижности и развития местной кожной реакции. Общее состояние ребенка не нарушено, температура колеблется от нормальных до субфебрильных значений.
Переход острого лимфаденита в гнойную стадию (3-6 сутки заболевания) протекает с ярко выраженными местными признаками и резким ухудшением самочувствия детей. Наблюдаются признаки интоксикации: озноб, высокая температура (до 40ºС), головная боль, сильная слабость, отсутствие аппетита и нарушение сна. В области пораженных лимфоузлов возникают интенсивные тянущие или стреляющие боли, явления периаденита, местная гиперемия и отек кожи. Возможно развитие аденофлегмоны с появлением очагов флюктуации и выходом гнойного воспаления за пределы лимфоузла. Аденофлегмоны челюстно-лицевой области могут осложниться тромбозом кавернозного синуса, медиастинитом, сепсисом.
Хроническая форма лимфаденита у детей может развиться первично, если возбудителями являются слабовирулентные микроорганизмы, или стать продолжением острой формы заболевания. При хроническом течении вне обострения лимфоузлы увеличены, ограничены в подвижности, достаточно плотные, но безболезненные; самочувствие ребенка не нарушено; нагноение развивается редко. При наличии у ребенка очага хронической инфекции, длительно поддерживающего вялотекущий лимфаденит, лимфоузлы постепенно разрушаются и замещаются грануляционной тканью.
Туберкулезный лимфаденит у детей имеет продолжительное течение, ограничивается обычно шейной группой лимфоузлов, собранных в плотный, безболезненный, значительный пакет, похожий на ошейник. Туберкулезный лимфаденит у детей может осложняться казеозным распадом, образованием свищевых ходов, рубцовыми изменениями кожи.
Специфический лимфаденит, связанный с вакцинацией против туберкулеза («бецежеит»), может развиться у детей с низкой и измененной общей реактивностью, проявляясь хроническим кальцинирующим казеозным поражением подмышечных лимфоузлов. Генерализованный лимфаденит у детей отмечается при диссеминированном туберкулезе легких и хронической туберкулезной интоксикации; сопровождается характерным фиброзированием узлов («железы-камушки»).
Диагностика
Диагностика лимфаденита у детей включает тщательный физикальный осмотр, оценку клинической картины и анамнеза заболевания, исследование клинического анализа крови, УЗИ лимфатических узлов и ряд дополнительных дифференциально-диагностических исследований. Выявление лимфаденита у детей может потребовать обследования у врачей различных специальностей: педиатра, инфекциониста, детского отоларинголога, гематолога, хирурга, фтизиатра.
В ходе диагностики необходимо установить этиологию лимфаденита у детей, выявить первичный очаг гнойного воспаления. Вспомогательными методами выявления туберкулезного лимфаденита у детей служат туберкулиновые пробы, рентгенография грудной клетки, диагностическая пункция и бактериологический посев материала. При подозрении на онкологический процесс выполняется биопсия лимфатических узлов с цитологическим и гистологическим исследованием ткани.
Дифференциальная диагностика лимфаденитов различной локализации у детей проводится с опухолями слюнных желез, метастазами злокачественных новообразований, флегмоной, ущемленной паховой грыжей, остеомиелитом, системными заболеваниями (саркоидоз, лейкоз), диффузными заболеваниями соединительной ткани (ювенильный ревматоидный артрит, системная красная волчанка, дерматомиозит).
Лечение лимфаденита у детей
Лечение лимфаденита у детей определяется стадией, типом заболевания, степенью интоксикации и направлено на купирование инфекционно-воспалительных процессов в лимфоузлах и устранение первичного очага инфекции.
При остром серозном и хроническом неспецифическом лимфадените у детей применяют консервативную терапию, включающую антибиотики (цефалоспорины, полусинтетические пенициллины, макролиды), десенсибилизирующие средства, местное лечение (сухое тепло, компрессы с мазью Вишневского, УВЧ). Показаны общеукрепляющие препараты – кальция глюконат, аскорутин, витамины, иммуностимуляторы.
При отсутствии эффекта терапии или переходе лимфаденита в гнойную стадию, ребенка госпитализируют и проводят экстренное вскрытие, дренирование и санацию гнойного очага. В случае некротического лимфаденита у детей выполняют тщательный кюретаж полости, при необходимости производят удаление лимфоузла. В послеоперационном периоде показана комплексная противовоспалительная и дезинтоксикационная терапия. Лечение специфического туберкулезного лимфаденита у детей проводят в специализированных лечебных учреждениях.
Прогноз и профилактика
Прогноз лимфаденита у детей при своевременном адекватном лечении – благоприятный, при длительном хроническом течении возможно замещение лимфоидной ткани на соединительную; иногда в области пораженных лимфоузлов развивается нарушение лимфооттока (лимфостаз).
Предупреждение лимфаденита у детей заключается в устранении источников хронической инфекции, своевременном лечении зубов, травматических и гнойных поражений кожи и слизистых оболочек, повышении общей и местной сопротивляемости организма.
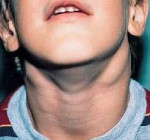
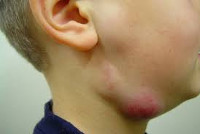
У ребенка воспалился лимфоузел за ухом
В качестве ответа на общие или локальные патологические процессы в организме у ребёнка часто воспаляется лимфоузел за ухом, в околоушной области и на шее. В случае подтверждения воспалительной реакции диагностируется лимфаденит, лечение которого зависит от стадии процесса, типа первичного заболевания, степени интоксикации и др. Однако в том случае, если лимфоузлы за ушами у ребёнка увеличены по причине лимфотропных вирусных инфекций, к которым относится вирус герпеса, инфекционного мононуклеоза, аденовируса и цитомегаловируса, в медикаментозной терапии зачастую нет необходимости.
Содержание статьи
Причины увеличения и воспаления заушных лимфатических узлов

Однако необходимо чётко разделять понятия «увеличение» и «воспаление» лимфоузла (лимфоузлов) за ухом у ребенка.
В детском возрасте безболезненное увеличение «шишек» обнаруживается регулярно (иногда несколько раз в год) и часто не требует немедленной медицинской реакции. После различных вирусных заболеваний носоглотки, лимфосистема обязательно отреагирует увеличением размеров узловых образований в близкорасположенных лимфогруппах (шейной, подчелюстной иногда – околоушной).
И хотя увеличенный размер может сохраняться ещё в течение месяца после излечения основного заболевания, само по себе это не является признаком опасного воспалительного процесса.
Если же у ребёнка за ухом лимфоузел воспалён и болит, нужно срочно обращаться к врачу, который будет как лечить первичные заболевания, так и предотвратит возможное распространение воспалительного процесса. Не каждое увеличение фильтрующей узловой «станции» приводит к её воспалению. Однако диагностику состояния периферийной лимфосети может провести только врач на основе общего анализа крови.
Воспаление от простого увеличения узла отличается:
Изменение температуры кожи над «шишкой» изменяется при бактериальных инфекциях и, как правило, не изменяется при вирусных.
Болезненность заушных «шишек» может свидетельствовать о реакции на отит, ангину, простуду, грипп, хронический тонзиллит, детские инфекции (скарлатину, дифтерию), кожные заболевания. При этом самого факта болезненной реакции лимфосистемы для диагностики недостаточно. С целью точного определения причин воспаления лимфоузлов за ухом (ушами) у ребенка учитывают весь комплекс симптомов.
Аденовирусная инфекция проявляется заложенностью носа, конъюнктивитом, болью в горле. Краснуха и корь сопровождаются характерной сыпью на коже. При инфекционных мононуклеозах увеличиваются селезёнка и печень, а также опухают все лимфогруппы. При неосторожном контакте с домашними животными (особенно кошками) может развиться болезнь кошачьих царапин, при которой обслуживающая поцарапанную зону группа лимфоузлов воспаляется вследствие инфицирования бактерией. В этом случае в течение 10-14 дней заболевшие пропивают курс антибиотиков. При вирусных болезнях в области шеи и головы может наблюдаться множественное увеличение мелких подкожных «картечных» узлов.
Заболевания, относящиеся к потенциальным причинам изменения состояния лимфатического узла, условно можно разделить на:
Специфические лимфадениты по характеру клинической картины бывают следующих типов:
Контроль за состоянием лимфосистемы и лечение
Процесс формирования иммунитета у взрослых и детей отличается степенью активности, поэтому, реакция 
Однако в случае воспаления лимфоузла за ухом у ребенка назначается лечение, при этом помочь врачу определить, что делать, если лимфоузел воспалился, может проведённый непосредственно перед приёмом общий анализ крови. При отсутствии патологии для контроля за состоянием лимфосистемы такой анализ крови (с присутствующей в нём лейкоцитарной формулой) достаточно проводить дважды в год.
В целом, лечение всех вторичных лимфаденитов связано с купированием инфекционно-воспалительных процессов и с избавлением от того заболевания, которое привело к распространению вирусной, бактериальной, грибковой или опухолевой патологии.
При успешном излечении вирусного заболевания даже при сохранении увеличенного размера безболезненного узла (и при отсутствии других признаков нагноения) лечение лимфообразования чаще всего не назначается. В течение двух недель-месяца заушный узел, как правило, сам приходит в норму. При этом заушная «шишка» может не успеть сойти полностью при рецидиве основного вирусного заболевания или при возникновении нового в зоне обслуживания этой лимфогруппы. Возможна ситуация, когда увеличение узла сначала становится следствием вирусной инфекции, а вслед за ней – реакцией на прорезающийся зуб. То есть, две разные причины поочерёдно приводят к одному и тому же следствию, однако в обоих этих случаях лечение непосредственно лимфатической «шишки» (например, путём нанесения мази) не проводится.
При хроническом и остром серозном неспецифическом лимфадените применяется консервативная терапия:
В случае отсутствия терапевтического эффекта при консервативном лечении или при перерастании лимфаденита в гнойную фазу, ребенка госпитализируют для проведения экстренного вскрытия нагноения, дренирования и санации очага.
При некротическом лимфадените применяются различные методики удаления очагов воспаления. В послеоперационный период производится комплексное дезинтоксикационное и противовоспалительное лечение.
Что такое шейный лимфаденит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Козлова П. Ю., стоматолога-хирурга со стажем в 6 лет.
Определение болезни. Причины заболевания
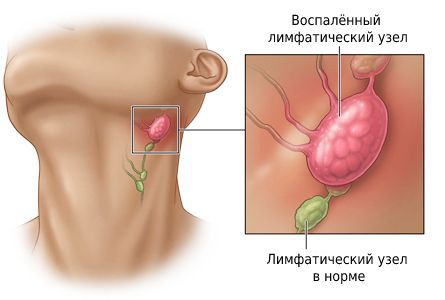
Шейный лимфаденит — это увеличение лимфатических узлов в области шеи, вызванное воспалением.
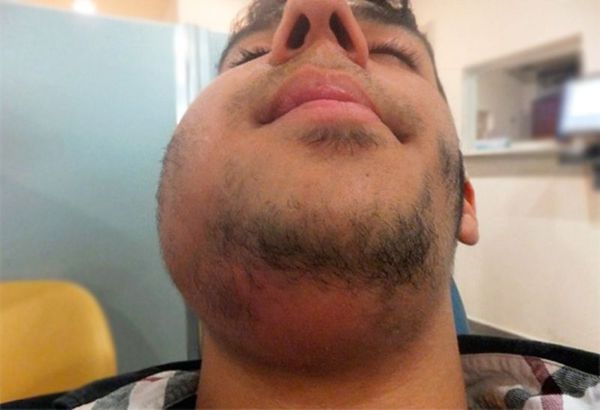
При остром лимфадените увеличенный лимфоузел становится плотным и болезненным, кожа воспалённой области краснеет, повышается местная температура и появляется слабость. При хроническом лимфадените других симптомов, кроме увеличения лимфоузла, может не быть.
Причины шейного лимфаденита
Лимфаденит может возникать из-за воспаления в зубочелюстной системе и ЛОР-органах. Реже его причиной становятся местные заболевания кожи, например фурункул, карбункул и нагноившаяся эпидермальная киста.
К развитию шейного лимфаденита могут приводить специфические и неспецифические возбудители. В первом случае лимфаденит сопровождает основное заболевание, особенности воспаления лимфоузлов напрямую зависят от возбудителя.
Во втором случае причиной становятся гнойные раны и воспалительные процессы, связанные с тканями зуба и периодонтом, например кариес, осложнённый периодонтитом. Клиническая картина от возбудителя при этом не зависит.
Возбудители специфического лимфаденита:
Возбудители неспецифического лимфаденита:
Симптомы шейного лимфаденита
Когда в организм проникают вирусы и бактерии, лимфатическая система реагирует на них одной из первых. Поэтому шейный лимфаденит может быть первым проявлением основного заболевания. Позже к нему присоединяются другие симптомы, характерные для туберкулёза, сифилиса, чумы, ВИЧ или других инфекций.
Симптомы острого лимфаденита
При остром серозном лимфадените:
Эти симптомы — повод немедленно обратиться за медицинской помощью.
При остром гнойном лимфадените клинические признаки более выражены. Возбудители воспаления и их токсины распространяются по организму и попадают в системный кровоток, поэтому интоксикация нарастает и симптомы усиливаются.
Симптомы острого гнойного лимфаденита:
На этой стадии лимфатический узел нагнаивается, но близлежащие ткани ещё не поражены. Без своевременной медицинской помощи воспаляются соседние лимфатические узлы и окружающие ткани и возникает осложнение лимфаденита — аденофлегмона.
Симптомы хронического лимфаденита
Хронический лимфаденит часто протекает без симптомов. При обострении основного заболевания, например тонзиллита или ринита, лимфоузел увеличен и причиняет умеренную боль пациенту.
Зачастую при излечении или стабилизации основного заболевания признаки лимфаденита тоже исчезают. Но иногда после нескольких обострений ткани лимфоузла разрастаются. Такой узел не болит, но увеличен. Из-за его поверхностного расположения пациенты часто самостоятельно обнаруживают изменение. Обычно они замечают, что под кожей на шее появился «перекатывающийся шарик». Это свойственно именно хроническому лимфадениту, так как лимфатический узел не сращён с окружающими тканями.
Патогенез шейного лимфаденита
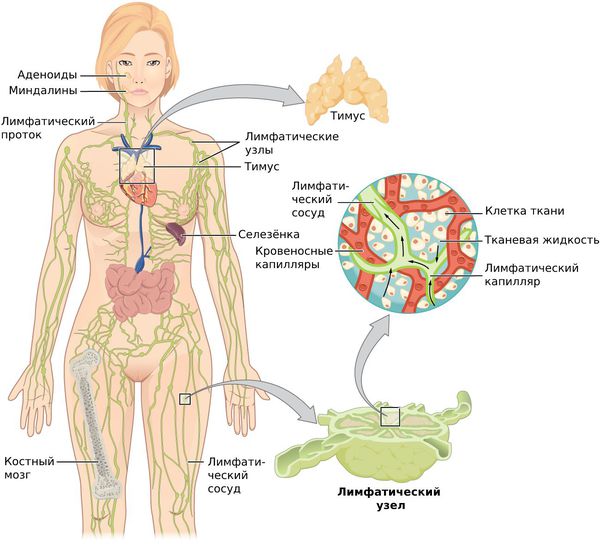
Лимфатическая система — это сеть органов, сосудов и лимфатических узлов, расположенных по всему телу.
Функции лимфатической системы:
При воспалительных процессах, чаще гнойных, лимфа (бесцветная жидкость с большим количеством лимфоцитов) с бактериями и токсинами из очага поражения поступает в лимфатические узлы — небольшие структуры, которые фильтруют лимфатическую жидкость. Проходя сквозь них, лимфа обогащается лимфоцитами и антителами и очищается от инородных частиц: микробных тел, погибших и опухолевидных клеток, пылевых частиц. Они задерживаются и уничтожаются в лимфоузлах.
Проще говоря, лимфатические узлы выступают барьером, который не даёт инфекции распространяться по организму. Однако при слабом иммунитете и высокой патогенности микробов узел инфицируется и воспаляется. Он увеличивается и становится болезненным, но окружающие ткани в патологический процесс ещё не вовлечены. Затем воспаление нарастает, поражаются близлежащие ткани и симптомы интоксикации становятся более выраженными.
В дальнейшем лимфатический узел нагнаивается. Сперва гной находится внутри него и за пределы капсулы не распространяется. Без лечения пациент чувствует себя всё хуже, гноя в лимфатическом узле становится больше, затем капсула разрывается и гнойное содержимое проникает в окружающие ткани.
Классификация и стадии развития шейного лимфаденита
По типу возбудителя
Неспецифические (клиническая картина не зависит от возбудителя):
Специфические (лимфаденит сопровождает основное заболевание, его течение напрямую зависит от возбудителя):
По типу течения заболевания
По локализации входных ворот инфекции
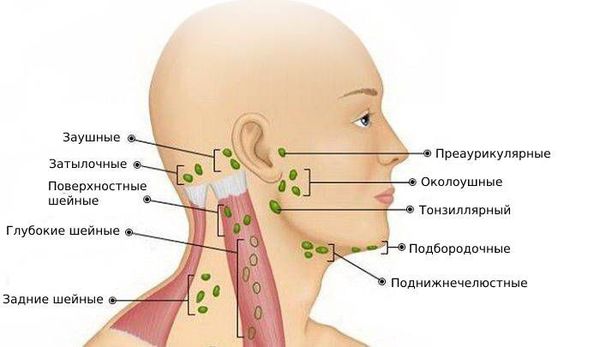
По расположению лимфоузлов
Стадии развития заболевания
На начальных стадиях ткани лимфатического узла могут либо полностью восстановиться, либо заболевание переходит в тяжёлую стадию или хроническую форму. Это зависит от характера и агрессивности возбудителя, состояния иммунитета и оказанной медицинской помощи.
При хроническом течении лимфаденита изменяется структура лимфатического узла, лимфоидная ткань разрастается, могут появиться очаги распада и некроза. В таком состоянии узел может находиться много лет, но при этом не беспокоить. Однако при снижении защитных сил организма хроническое воспаление может обостриться и возникнет гнойный процесс.
Осложнения шейного лимфаденита
При своевременном обращении к врачу неспецифический шейный лимфаденит полностью обратим. Если же визит к доктору откладывать, заниматься самолечением или игнорировать проблему, то часто развиваются осложнения.
Одно из них — аденофлегмона, или гнойное воспаление жировой клетчатки, окружающей поражённый лимфоузел. Симптомы аденофлегмоны:
Общее состояние пациента тяжёлое, ему требуется неотложная медицинская помощь.
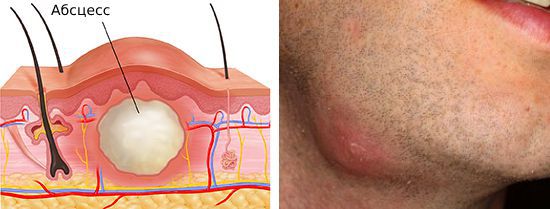
Более редкое осложнение — нагноение лимфатического узла с образованием абсцесса или флегмоны. Флегмона — острое разлитое гнойное воспаление клетчаточных пространств. В отличие от абсцесса она не имеет чётких границ.
Активное распространение инфекции в организме может приводить к тяжёлому общему осложнению — сепсису, при котором возбудитель попадает в кровь и может поразить любой орган. При сниженном иммунитете организм не справляется с инфекцией и пациент может погибнуть.
Если организм ослаблен и не может противостоять нагноению лимфатического узла, но ему удаётся не дать инфекции распространиться по организму, то очаг воспаления и здоровых тканей разграничивается. В результате образуется капсула, внутри которой накапливается гной. Со временем гноя становится больше, капсула разрывается и образуется свищевой ход, через который гной выходит наружу. Сформировавшийся свищевой ход после опорожнения абсцесса длительно заживает, и в итоге образуется грубая рубцовая ткань.
При абсцедирующем лимфадените и аденофлегмоне часто развивается тромбофлебит — опасное заболевание, при котором венозная стенка воспаляется, а в просвете сосуда образуется тромб. На фоне тромбофлебита может развиться другое серьёзное заболевание — энцефалит, или воспаление тканей головного мозга.
Диагностика шейного лимфаденита
Диагностические мероприятия при шейном лимфадените можно разделить на клинические, аппаратные и лабораторные.
Клиническое обследование
Сбор жалоб: пациент обычно отмечает боли в области поражённого лимфатического узла, признаки общей интоксикации организма и симптомы основного заболевания.
Изучение анамнеза: врач выясняет интенсивность, характер течения и время появления симптомов. Также он узнаёт о социально-бытовых условиях жизни пациента, иммунном статусе, наличии хронических и вирусных заболеваний.
Клинический осмотр: оценивается симметричность лица и шеи, наличие отёчности и покраснения. Все шейные лимфатические узлы ощупываются с обеих сторон. Если выявлен изменённый лимфоузел, то врач описывает его форму, консистенцию, размер, поверхность, расположение, болезненность, подвижность при попытках смещения и состояние симметричного лимфоузла.
Все лимфатические узлы подразделяются на два вида:
Шейные лимфоузлы в основном относятся к поверхностным, лишь некоторые из них расположены под мышцами. Поверхностное расположение облегчает диагностику — зачастую воспалённый узел визуально заметен без дополнительных методов.
Аппаратные методы
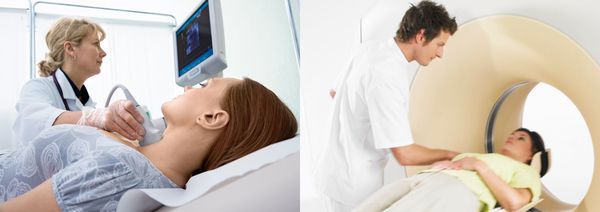
К ним относятся ультразвуковое исследование (УЗИ), компьютерная томография (КТ) и магнитно-резонансная томография (МРТ).
Ультразвуковая диагностика основана на способности звуковых волн отражаться от разных структур организма.
На УЗИ выявляют:
Метод компьютерной томографии использует рентгеновское излучение. При помощи аппарата КТ делаются послойные снимки, а компьютерная программа собирает их в трёхмерное изображение.
Компьютерная томография позволяет:
При проведении КТ черепа можно выявить причины заболевания, например воспаление в области внутреннего уха, в тканях, окружающих зуб, и в полости верхнечелюстной пазухи.
МРТ схожа с КТ, однако точнее и безопаснее, так как проводится без рентгеновского излучения.
Лабораторные методы
Дифференциальная диагностика
Лечение шейного лимфаденита
Устранение первичного очага инфекции
К шейному лимфадениту часто приводит острый или обострившийся периодонтит и осложнения запущенного кариеса, например острый гнойный периостит.
Если зуб можно сохранить, то корневые каналы очищают и пломбируют. Если восстановить зуб невозможно, то его удаляют. При сформировавшемся гнойном очаге больной зуб лечат или удаляют, абсцесс вскрывают. Если шейный лимфаденит развился из-за заболевания ЛОР-органов, также следует устранить очаг острого воспаления.
Медикаментозная терапия
Физиотерапевтическое лечение
Физиотерапевтические методы применяют в России для уменьшения сроков медикаментозного лечения, однако научно обоснованных доказательств их эффективности недостаточно.
Хирургическое вмешательство
Вскрытие гнойного очага показано при гнойной форме лимфаденита и аденофлегмоне. В зависимости от размеров очага операция проводится под местной или общей анестезией. При хирургическом вмешательстве гнойное содержимое и ткани распавшегося лимфатического узла удаляются.
После хирургической обработки в рану помещают дренаж, который обеспечивает отток гноя и не даёт краям раны срастаться. Затем рану обрабатывают, обновляют её края и ушивают.
Дезинтоксикационная терапия
Диета
Рекомендовано сбалансировано питаться и потреблять достаточно витаминов, макро- и микроэлементов.
Особенности лечения лимфаденита
Лечение шейного лимфаденита напрямую зависит от стадии и формы заболевания.
При остром серозном лимфадените особое внимание уделяется первичному очагу воспаления: воспалительным заболеваниям зубов, полости рта и ЛОР-органов. Если первичный воспалительный процесс остановить на ранних стадиях, то симптомы острого серозного лимфаденита также становятся менее выраженными.
При развитии гнойной формы устраняют первичный очаг, вскрывают гнойник и удаляют ткани распавшегося лимфоузла. Пациент обычно находится в больнице под круглосуточным наблюдением. Проводятся ежедневные перевязки, назначают антибактериальную, противовоспалительную, антигистаминную и дезинтоксикационную терапию.
При хроническом гиперпластическом лимфадените поражённый лимфатический узел удаляют, лечение также проводится в больнице. Фрагменты тканей отправляют в лабораторию, обрабатывают и исследуют под микроскопом. Эта процедура позволяет исключить онкологическое заболевание и предупредить его развитие.
Прогноз. Профилактика
Прогноз благоприятный, если своевременно обратиться к врачу. Раннее лечение поможет предотвратить необратимые изменения лимфатического узла и сохранить его функции.
Для профилактики шейных лимфаденитов нужно раз в полгода посещать стоматолога.
Другие профилактические меры помогут укрепить иммунную систему и не допустить заражения.