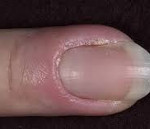
воспаленная кутикула что делать
Воспаление кутикулы: что делать?
Причины воспаления
Что из себя представляет кутикула? По сути это тонкий слой кожицы, который расположен в нижней части каждого ногтя. Главная функция кутикулы – защита ногтей от грязи и бактерий. По некоторым причинам кутикула воспаляется:
Виды воспаления
Существует три основных видов воспаления кутикулы. Причиной острого воспаления может стать простая ссадина или любое другое повреждение пальца. Процесс способен развиваться от нескольких часов до нескольких дней. В этом случае лечение поможет быстро.
Подострая форма обычно длится несколько недель. Это промежуточная стадия между острой формой и хронической. Что касается последней стадии, то она довольно продолжительна и может длиться около шести недель. Ногти становятся ломкими, меняют цвет, исчезает гладкость, начинают расслаиваться. Если не лечить, кутикула может отделиться от ногтевой пластины, тогда защиты не будут, и соберется большое количество бактерий. Часто хроническая форма встречается у людей, страдающих от диабета, у работников прачек, которые контактируют с бытовой химией почти каждый день. В зоне риска уборщики, продавцы.
Как лечить воспаление кутикулы?
Для облегчения внезапного обострившегося воспаления можно попробовать сделать специальную солевую ванночку:
Процедуру следует повторять каждыми днями, и если спустя четыре дня никаких улучшений нет, тогда необходим осмотр врача. Также благотворное воздействие на ноготь оказывают ванночки с марганцовкой. Раствор должен быть слегка розоватым. Их можно делать около десяти-пятнадцати минут, каждый день, и воспаление пройдет.
Помогают компрессы с соком алоэ. Берем ватный тампон, припутываем соком и прикладываем. Либо используем разрезанный вдоль лист растения. Хорошим решением станут ванночки с корой дуба или ромашкой. Нередко в народной медицине используется медовая лепешка:
Можно попробовать провести лечение при помощи таких трав, как конский щавель, подорожник и зверобой. Для этого готовим смесь:
Воспаление кутикулы на руках часто лечат с помощью ванночки со зверобоем. В этом случае стоит заварить 50 г травы, причем свежей или сухой, в кипятке (200 г). Настой рекомендуется подержать не менее тридцати-сорока минут. Палец, на котором образовалось воспаление, держат в течение четверти часа.
Медикаментозное лечение
В случае воспаления нередко лечащий врач может назначить специальные мази, которые снимают все симптомы недуга. Рассмотрим наиболее популярные.
Гентамициновая мазь
Средство используют от трех до четырех раз в день. По срокам лечение длится от пяти до десяти дней.
Мази с бацитрацином
Довольно распространенное средство, почти лишенной побочных эффектов. Мазь рекомендуется применять течение пяти-десяти дней.
Бактробан
Эта мазь содержит в себе мупироцин – вещество, обладающее значительными антибактериальными свойствами. Средство помогает при сильных воспалениях. Его наносят 2-3 раза в день. Срок лечения такой же, как и в случае с другими мазями.
Циклопирокс
Эту мазь используют, если причиной воспаления стали грибки. Наносят ее ровно месяц, не более двух раз в день.
Мазь Вишневского
Это средство наносят на ватный диск, прикладывают к поврежденному участку и закрепляют с помощью бинта. Лучше всего лечение помогает перед сном. Мазь впитывается за ночь, снимает различного рода покраснения и вытягивает гной.
Воспаление кутикулы на руках можно вылечить при помощи таблеток. Дозировку препарата Амоксициллин, к примеру, рассчитываем двумя способами:
Срок лечения составляет около семи дней. Люди, страдающие почечной недостаточностью, должны рассчитывать индивидуальную дозировку с врачом.
Профилактические меры
Чтобы избежать подобного недуга в будущем, необходимо соблюдать меры безопасности:
Паронихия
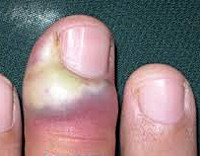
Паронихия – дерматологическое заболевание с воспалением околоногтевого валика, обусловленным травмой, воздействием химических веществ или высокой температуры с последующим занесением инфекции. Симптомами этого состояния являются покраснение, отек и болезненность в области валика, возможно с развитием нагноения и абсцесса. При длительно протекающих хронических воспалительных процессах возможно изменение формы и структуры ногтя. Диагностика паронихия обычно не вызывает затруднений и производится на основании результатов осмотра специалистом, в некоторых случаях используются дополнительные методы исследования для уточнения причины развития патологии. Лечение паронихия осуществляется традиционными противовоспалительными, антибактериальными и другими средствами в зависимости от этиологии заболевания.
Общие сведения
Паронихия или воспаление околоногтевого валика (околоногтевой панариций) – воспалительное поражение (обычно острое, реже встречаются хронические формы) тканей кожи, окружающих ростовую зону ногтей. Это очень распространенное заболевание, практически каждый человек как минимум раз в жизни переносил какую-либо форму такого воспаления. У лиц, которые в силу профессиональных обязанностей контактируют с промышленной или бытовой химией и некоторыми другими средствами, паронихия может рассматриваться как профессиональная патология. Нередко воспаление приобретает гнойный характер с формированием абсцесса ногтевого валика, при этом может произойти потеря ногтя или переход инфекционного процесса на глубоко расположенные ткани с развитием тендинита и даже гнойным расплавлением фаланги. Своевременное лечение паронихии имеет большое значение для предотвращения осложнений этого воспалительного заболевания.
Причины паронихии
Современные дерматологи относят паронихию к полиэтиологическим заболеваниям с множеством форм и разновидностей клинического течения. Наиболее распространенная форма этого состояния обусловлена проникновением в ткани околоногтевого валика инфекционных агентов: золотистого стафилококка, стрептококка, грибков и ряда других. Предрасполагающими факторами для инфицирования и последующего развития паронихии являются травмы, частые механические воздействия, высокие температуры и контакт с некоторыми химическими веществами. После попадания инфекционного агента в ткани он начинает размножаться, запуская иммунные механизмы противодействия, которые проявляются в виде простого или гнойного воспаления.
Так развивается воспалительный процесс практически в 90% случаев острого паронихия. При этом очаг воспаления околоногтевого валика большей частью располагается со стороны ладонной поверхности пальца, но из-за особенностей анатомического строения этой анатомической структуры и сложной лимфоциркуляции в данной области основные проявления локализуются на тыльной стороне. Поражение подлежащих тканей может стать причиной широкого распространения инфекционного процесса на глубоко расположенные ткани пальца и даже кисти.
Развитие воспаления или абсцесса способно вызвать не только инфицирование – подобные проявления иногда сопровождают другие дерматологические заболевания. В частности, выделяют паронихию, обусловленную экземой, псориазом и некоторыми формами сифилиса. Как правило, в этих случаях воспаление носит не острый, а хронический характер, ему сопутствуют выраженные изменения структуры и формы ногтя. Причины развития паронихии при экземе или псориазе досконально не изучены, как, собственно, и этиология этих состояний в целом. Еще одной формой воспаления ногтевого валика без инфицирования являются профессиональные типы паронихии, возникающие при работе на производствах, контакте с бытовой химией и другими веществами. Воспалительные проявления в подобных случаях обусловлены прямым повреждающим воздействием некоторых соединений на ткани околоногтевого валика.
Классификация и симптомы паронихии
Существует множество клинических форм паронихии. Причина их различий заключается в полиэтиологичности заболевания, отражающейся на течении патологии. Кроме того, различия в значительной степени определяют тактику лечения паронихии, принципы терапии могут значительно различаться в зависимости от этиологии воспаления ногтевого валика. Современная клиническая классификация паронихии, применяемая в дерматологии, включает в себя следующие разновидности патологии:
Диагностика паронихии
Определить наличие воспаления ногтевого валика достаточно легко при осмотре пальцев больного. Практически всегда обнаруживаются отек и покраснение, при пальпации выявляется болезненность. Пиококковая форма заболевания характеризуется резко отекшим валиком, который может приобретать желтый оттенок из-за скопления гноя. Более точно установить форму паронихии помогают дополнительные методы диагностики. Для постановки диагноза производят сбор анамнеза, назначают микробиологические исследования, в некоторых случаях используют общий дерматологический осмотр (для выявления экземы или псориаза) и серологические анализы (для определения сифилиса).
При расспросе и выяснении анамнеза больного паронихией можно обнаружить профессиональные формы этого заболевания – патология часто поражает пекарей, сотрудников прачечных и работников химических предприятий. Выявление в анамнезе пациента сопутствующих патологий (экземы, псориаза, сифилиса) указывает на их роль в развитии паронихии, особенно при характерной клинической картине соответствующего заболевания. При наличии гнойных или серозных выделений производят микробиологическое исследование (микроскопию, посев на селективные питательные среды) для более точной идентификации возбудителя.
Лечение и прогноз паронихии
Лечение паронихии во многом определяется причинами, спровоцировавшими это заболевание. При патологии, обусловленной инфицированием ногтевого валика, применяют местные антисептические средства и ихтиоловую мазь. При гнойном характере воспаления и развитии абсцесса осуществляют хирургическое вскрытие и дренирование, назначают антибиотикотерапию. При признаках кандидамикотической паронихии используют местные формы противогрибковых препаратов (например, клотримазол). Если воспаление ногтевого валика вызвано воздействием какого-то химического соединения, больному рекомендуют ограничить контакт с агрессивным веществом или носить защитные перчатки. При паронихии вследствие экземы, псориаза или сифилиса помимо общей терапии основного заболевания применяют кортикостероидные мази и ультрафиолетовое облучение пораженных участков.
В подавляющем большинстве случаев прогноз паронихии благоприятный – при правильно проведенных терапевтических мероприятиях заболевание полностью излечивается и не угрожает жизни и здоровью больного. При хронических формах, обусловленных профессиональными факторами или другими патологиями, возможны эстетические проблемы из-за изменения формы и структуры или даже потери ногтей. Для профилактики этого состояния необходимо придерживаться правил личной гигиены, использовать антисептики при травмах кожи пальцев, применять перчатки и другие средства защиты при работе с агрессивными соединениями.
Воспаленная кутикула что делать
Сам процесс протекает на ладонях, но из-за толщины кожи жидкость проникает через лимфатические отверстия к участкам, окружающим ногтевую пластину. Часто паронихия провоцирует возникновения околоногтевого панацирия – острого гнойного воспаления тканей пальца.
Характер течения этого заболевания может быть:
Причины возникновения заболевания
Руки и ногти – зона повышенного риска травматизма. Кожа, окружающая ногтевую пластинку, довольно тонкая, поэтому повредить ее легко. Воспалительный процесс, развивающийся в тканях, – результат травмирования. Женщины страдают паронихией гораздо чаще мужчин, и основная причина этого – маникюр, сделанный инструментами, не подвергшимися стерилизации. В мягкие ткани проникают такие возбудители инфекции как стафилококки, стрептококки, грибки.
Факторы, способные привести к воспалению:
Классификация паронихии и основные симптомы
Характерные формы
Диагностика
По поводу этого инфекционного заболевания следует обращаться к подологам, хирургам либо травматологам. Если же пациент страдает экземой или псориазом, дополнительно нужно проконсультироваться у дерматолога. В некоторых случаях требуется помощь инфекциониста или миколога.
Врач собирает анамнез, проводит первичный осмотр, пальпацию, уточняет симптомы.
Симптомы
Обычно признаки паронихии выражены достаточно ярко, что позволяет поставить диагноз быстро и точно. Они выражаются в следующем:
Врач устанавливает наличие заболевания и определяет причину патологии: она может быть связана с профессиональной деятельностью либо с воздействием патогенных микроорганизмов. Во втором случае назначается микробиологическое исследование, чтобы определить, каким именно возбудителем спровоцировано заболевание.
Для подтверждения процесса воспаления пациент сдает общий анализ крови и мочи.
По виду возбудителя паронихия подразделяется на:
«Лидерами» являются бактериальная и грибковая формы паронихии.
Способы лечения
Начальная стадия заболевания поддается консервативному излечению. Если возникли небольшое покраснение и слабый отек, можно обойтись домашними методами. Если же заметен гнойный процесс, потребуется неотложная помощь специалиста – подолога, хирурга, дерматолога. При любом воспалении, сопровождающимся скоплением гноя, необходимо хирургическое вмешательство.
В процессе лечения нужно помнить о следующих правилах:
Лечение гнойной формы
При наличии абсцесса гнойник вскрывается хирургическим путем. Если этого не сделать, состояние пациента неизбежно ухудшится. Такую операцию проводят под местной анестезией или без нее. В первом случае на коже делаются небольшие надрезы, во втором – проколы иглой. Сразу после вскрытия гнойника накладывается повязка с мазью, боль прекращается, пациент чувствует облегчение. Мази обязательно должны быть эффективны против золотистого стафилококка. Почти всегда устанавливается дренаж, ускоряющий отделение гноя. В более серьезных случаях, когда абсцесс перекинулся на ногтевое ложе или имеет место врастание ногтя, может потребоваться частичное удаление ногтя. Также назначаются пероральные антибиотики, особенно при недостатке иммунитета.
Если причиной возникновения парохинии стал грибок, применяют антигрибковые препараты, например, клотримазол. Иногда врач назначает антимикотические лекарства для внутреннего применения – например, флуконазол.
Парохиния, развившаяся на фоне экземы, псориаза или сифилиса, требует специфических методов лечения. Обычные лечебные меры дополняются физиотерапевтическими процедурами (кортикостероиды, облучение ультрафиолетом).
После проведения операции и установки дренажа пациент через некоторое время должен прийти на повторный прием для оценки состояния. Обычно при адекватном уходе и соблюдении всех врачебных рекомендаций паронихия излечивается полностью и не имеет рецидивов. Пациенту рекомендуется принимать комплексы поливитаминов для укрепления защитных резервов организма.
Лечение паронихии домашними методами
Заниматься самостоятельным лечением можно лишь при условии отсутствия гнойного воспаления. Ни в коем случае нельзя лечить в домашних условиях детей!
Если абсцесса точно нет, то помогут ванночки с антисептиками (хлоргексидином, повидон-йодом), которые делаются несколько раз в день по 15 минут.
Антисептическими свойствами обладают и травы – календула, ромашка. Отвары из них также можно применять в виде ванночек.
Хороший эффект дает использование для ванночек раствора морской соли, а также соды, марганцовки.
Перечисленные растворы можно применять и для компрессов.
Предупреждение паронихии
Если заражение все-таки произошло, паронихия начала развиваться, не теряя времени обратитесь за врачебной помощью. Это позволит вылечить заболевание безболезненно, в сжатые сроки и без риска осложнений.
Содержание
Паронихия пальца (по МКБ 10 код L03.0) встречается у взрослых и детей. Это воспаление боковых и проксимальных ногтевых валиков или кожных складок, которыми окружен ноготь. Основная причина запуска воспалительного процесса – разрушение защитного барьера, который не дает инородным частицам и патогенным микроорганизмам проникнуть вглубь кожи. По статистике паронихия у девушек и женщин встречается в 5 раз чаще, чем у мужчин. Из стремления быть красивыми женщины подвергают свои ногти разным, не всегда безопасным процедурам. Наибольший риск заражения у женщин среднего возраста. По-другому заболевание паронихия называют околоногтевой панариций. Бывает острая и хроническая форма воспаления. Их причины и методы лечения отличаются.
Чаще всего встречается бактериальная и грибковая паронихия.
Что вызывает воспаление вокруг ногтя?
Чтобы понять, где именно происходит воспаление при паронихии, разберем, как устроен ноготь и мягкие ткани вокруг него. Ногтевой аппарат имеет сложное строение. Он состоит из пяти основных структур: ногтевой пластины, матрикса, ногтевого ложа, кутикулы и ногтевых валиков.
Кутикула – это важный защитный элемент, она соединяет вместе кожу пальца и ногтевую пластину. Механически защищает от попадания под ноготь со стороны боковых валиков и ростковой зоны раздражителей, аллергенов, патогенных микроорганизмов. Еще одна особенность этой кожицы над ногтем в том, что в ней нет кровеносных сосудов и нервных окончаний. Именно поэтому мы не чувствуем боли и не видим крови, когда мастер маникюра обрезает кутикулу. Но, с другой стороны, отсутствие кровоснабжения означает отсутствие местной защиты от внешних инородных тел, раздражителей, патогенных агентов. Эту функцию выполняют лейкоциты – белые кровяные клетки. Поэтому в случае травмирования кутикулы негативные факторы не встречают препятствий и сразу проходят глубже.
Основным фактором, который вызывает острую паронихию, является инфицирование. Даже при незначительной травме кутикулы, разрушении целостности кожного покрова на ногтевых валиках патогенные микроорганизмы попадают вглубь тканей ногтевого аппарата. В 60 % случаев воспаление развивается из-за штаммов золотистого стафилококка (Staphylococcus aureus). Возможно заражение смешанной патогенной микрофлорой и стрептококком.
Чаще паронихия возникает на руках. Пальцы рук в отличие от ног больше соприкасаются с окружающей средой, подвергаются механическим травмам, контакту с водой, агрессивными веществами, потенциальными источниками инфекции. Не видимые глазу трещинки, о наличии которых вы можете даже не подозревать, становятся воротами для проникновения патогенных бактерий и грибков, провоцируют воспаление.
Вызвать воспаление ногтевых валиков у маленьких детей может привычка сосать пальцы.
Хроническая паронихия – это воспалительная реакция, возникающая в ответ на действие раздражителей или аллергенов. Если при острой форме, как правило, поражается только один ноготь, то при хронической – одновременно несколько. Обычно это большой, указательный и средний пальцы рабочей руки.
Хроническая паронихия развивается как следствие раздражающего контактного дерматита или грибковой инфекции.
Она часто встречается у домохозяек и людей определенных профессий, контактирующих с раздражающими веществами, повышенной влажностью. К таким профессиям относятся уборщики, работники прачечной, которые постоянно контактируют с водой, порошками, слабыми щелочами, кислотами, моющими и чистящими средствами бытовой химии.
Также в группу риска входят профессии, связанные с кухней, повара, бармены, посудомойки. Грибковую паронихию, вызванную грибком рода Candida, в быту называют болезнь пекарей или кондитеров. Постоянный контакт с влагой, тестом, сахарами создает благоприятные условия для развития такой грибковой инфекции.
Хроническая форма воспаления кожи вокруг ногтя нередко встречается у сотрудников химических лабораторий, людей, работающих с горюче-смазочными материалами. В группе риска профессиональные пловцы, руки и ноги которых постоянно контактируют с водой и дезинфицирующими средствами для бассейна.
При постоянном действии агрессивных веществ защитный барьер ногтя постепенно разрушается, что приводит к воспалению.
Хроническая паронихия часто встречается у людей с сахарным диабетом, хроническими кожными болезнями такими, как экзема и псориаз. Также вызвать ее может длительный прием некоторых лекарств. Например, препаратов из группы ретиноидов и ингибиторов протеаз.
Как проявляется?
Симптомы паронихии зависят от формы болезни. При нарушении защитного барьера между ногтем и ногтевой складкой туда попадают патогенные микроорганизмы или агрессивные вещества, что запускает рост патогенной микрофлоры и воспалительный процесс.
При острой паронихии воспаление развивается быстро. Первые признаки дают о себе знать через 1 – 2 дня после травмы. К ним относятся покраснение поврежденного места, припухлость, болезненность при надавливании, местное повышение температуры. В дальнейшем происходит скопление под кожей гнойных масс, которые просвечивают желтым или желто-зеленым цветом. При этом увеличивается отек, ногтевой валик приподнимается, палец становится болезненным не только при надавливании, но и в состоянии покоя. Сгибания верхней фаланги пальца доставляют затруднение, внутри присутствует чувство распирания. При сильном нажатии возможно выделение гноя из ногтевого синуса, щели между ногтевым ложем и ногтевым валиком.
Паронихия у маленького ребенка вначале вызывает капризность, проблемы со сном. Затем палец малыша краснеет, отекает. Воспаленное место становится горячим на ощупь, прикасания к нему сильно болезненны. Ребенок плачет, отдергивает больной пальчик, когда родители пытаются его рассмотреть, не может его согнуть.
Хроническая форма воспаления развивается медленно, не вызывает сильных болевых ощущений. Ногтевая складка может быть красной, опухшей. Пульсирующая боль отсутствует. Скопление гноя возможно только в период обострений. Кожа на ногтевом валике может шелушиться, расслаиваться. Длительно протекающие хронические воспалительные процессы приводят к дистрофическим изменениям ногтя и исчезновению кутикулы. Меняется форма, структура ногтевой пластины, наблюдается ее утолщение, обесцвечивание.
Грибковая и бактериальная формы инфекции различаются по интенсивности и локализации воспалительного процесса. При грибковой паронихии, вызванной инфицированием грибком рода Candida, наблюдается покраснение, отек. При надавливании на валик отмечается боль. При длительном течении на ногте образуются поперечные борозды, околоногтевая кожица отслаивается. Воспалительный очаг располагается между самой ногтевой кожицей и наружной поверхностью ногтевой пластины. Для бактериальной инфекции характерна сильная пульсирующая боль, воспалительный очаг располагается в мягких тканях ногтевого валика и не задевает ногтевую пластину.
Диагностика
При подозрении на острую паронихию обратитесь к подологу или хирургу, если подолога поблизости нет. Диагноз ставится на основании клинических симптомов, опроса человека, осмотра пораженного места. Важно рассказать о специфике вашей работы, предшествовавших травмах в области ногтя. Врач проверит, есть ли скопление гнойных масс (абсцесс), оценит тяжесть состояния и примет решение по поводу способа лечения.
При диагностике паронихии важно не спутать болезнь с другими возможными нарушениями в области ногтевой пластины со схожей симптоматикой.
Кроме этого важно провести дифференциальную диагностику с экземой, посриазом и синдромом Рейтера (поражение суставов, способное вызвать скопление гноя в области ногтевого валика).
Инструментальные методы диагностики, такие как рентгенография, УЗИ, лабораторные анализы назначают только в случае, если наблюдаемая клиническая картина паронихии нетипична и вызывает сомнения относительно диагноза.
Как лечить?
Лечение паронихии на руках или стопах лучше доверить врачу, особенно если это гнойное воспаление. Обратитесь с данной проблемой к подологу, хирургу или дерматологу. Он осмотрит пораженное место, оценит тяжесть инфекции, проведет очистку от гноя, подберет лекарства для дальнейшего домашнего применения. При необходимости направит на дополнительные обследования, анализ гнойного содержимого для выявления конкретного возбудителя.
Попытки лечения паронихии в домашних условиях, а особенно выдавливание гноя, опасны переходом инфекции на соседние ткани, присоединением новых патогенных возбудителей.
Показанием для хирургического вмешательства является воспаление любой формы, если оно сопровождается скоплением гноя.
Лечение острой формы
Воспаление со скоплением гноя в ногтевом валике лечат с помощью небольшой операции. Удаление паронихии и очистку от гноя выполняют через маленькие надрезы с применением местной анестезии или проколы иглой без анестезии. Эта процедура необходима для выведения гноя, скопившегося под кожей. В тяжелых случаях, когда абсцесс распространяется до ногтевого ложа или связан с врастающим ногтем, может потребоваться удаление части ногтевой пластинки.
Из местных препаратов для лечения паронихии используют мази, направленные на борьбу с бактериальной инфекцией. Применяют противовоспалительные и антибактериальные средства широкого спектра, которые обязательно должны быть эффективны против золотистого стафилококка. После удаления гноя на образовавшуюся ранку врач накладывает стерильную марлевую повязку с лечебной мазью. Как только гной начинает выходить, человек сразу чувствует облегчение. Пульсирующая боль и напряжение уходит.
При тяжелых формах воспаления антибиотики могут быть назначены перорально. Это необходимо при тяжелых инфекциях, иммунодефицитных состояниях или в случае, если не получается обеспечить адекватный дренаж для оттока гноя.
После дренирования важно соблюдать все рекомендации врача, проводившего процедуру, чтобы предотвратить вторичную инфекцию. Через несколько дней пациент должен снова показаться специалисту для оценки состояния околоногтевых тканей. При правильном уходе после дренирования абсцесса пораженный палец быстро заживает без каких-либо осложнений.
Если вскрытие паронихии произошло само по себе, обработайте ранку антисептиком. Используйте для этого раствор хлоргексидин, перекись водорода, фурацилина. Замотайте стерильным бинтом и обратитесь к врачу за дальнейшими советами по уходу.
Можно ли вылечить паронихию самостоятельно в домашних условиях?
Можно, но только на начальных стадиях, когда еще нет образования гноя. При воспалении без явного абсцесса помогают теплые ванночки с антисептическими растворами (хлоргексидин, повидон-йод), солевые ванночки. Делать их нужно 4 – 5 раз в день по 10 – 15 минут. Если состояние в течение двух дней не улучшается, покажитесь врачу. Применять самостоятельно противовоспалительные и антибактериальные мази не рекомендуется. Такие препараты должен назначать доктор.
При своевременном обращении к специалисту лечение острой формы воспаления имеет благоприятный прогноз. Состояние улучшается в течение нескольких дней. Если острая паронихия постоянно повторяется, то она перерастает в хроническую. Поэтому пациентам следует принять меры, чтобы избежать в будущем травм в области ногтевых складок.
Лечение паронихии при сопутствующих кожных болезнях
Если причина острой паронихии связана с псориазом или экземой, то лечение в этих случаях должно быть направлено на первопричину. Обратитесь к своему дерматологу и сообщите ему о проблеме с ногтями.
Экзема и псориаз – это не заразные хронические кожные болезни, их течение состоит из чередования периодов обострений и ремиссии. К сожалению, полностью избавиться от них пока невозможно. Основная цель лечения этих болезней – облегчить симптомы и добиться стойкой ремиссии.
Помогают лекарственные препараты для приема внутрь, местные мази и кремы, физиотерапия. Большое значение имеет отказ от вредных привычек, строгое соблюдение диеты и избегание нервных стрессов. Так как часто именно эти факторы становятся пусковым механизмом для начала обострения. Следует исключить продукты, вызывающие аллергию, алкоголь, сладости, а также тяжелые для переваривания жирные, острые, копченые продукты.
В период обострений кожа краснеет, воспаляется, начинает шелушиться, зудеть. На ней могут появляться гнойники и сыпь. Важно не допустить осложнений в виде вторичной бактериальной или грибковой инфекции, так как это приводит к паронихии и замедлению восстановления кожи.
Лечение хронической формы
Лечение хронической паронихии направлено на выявление и устранение источника раздражения. Нужно приготовиться к тому, что оно будет длительным, займет от нескольких недель до нескольких месяцев в зависимости от тяжести состояния. Дело в том, что хроническая паронихия медленно реагирует на лечение.
При хронической воспалительном процессе по возможности стараются исключить контакт с раздражителем, назначают местные противовоспалительные и восстанавливающие защитные функции кожи средства.
Если паронихия возникла как результат приема определенных лекарственных препаратов, то врач и пациент должны вместе решить, являются ли неблагоприятные последствия такого лечения приемлемыми для терапевтического эффекта лекарства. Или стоит подумать о подборе другого препарата. Прекращение приема провоцирующего воспаление лекарства позволит быстро восстановить околоногтевые ткани, убрать раздражение и неприятные ощущения.
В случае если причина в грибковой инфекции, назначают местные противогрибковые средства в виде мазей, гелей, растворов. При необходимости делают зачистку поврежденной грибком зоны аппаратным медицинским маникюром или педикюром.
Успех лечения хронической паронихии во многом зависит от выполнения указаний врача и профилактики, которую пациент будет проводить самостоятельно.
Возможные осложнения
При своевременном лечении паронихия пальцы кистей или стоп быстро вылечиваются. Если же затягивать и ждать, что само все пройдет, то инфекция доберется даже до мышц, сухожилий, костей пальца, попасть в системный кровоток. Скопления гноя может подрывать ноготь, привести к его отслойке от ногтевого ложа. При запущенных стадиях нередко требуется частичное или полное удаление ногтевой пластины с длительной реабилитацией.
Основным осложнением хронической паронихии является дистрофия ногтей, вызванная воспалением в области матрикса ногтя. Она проявляется в виде ломкости, расслаивании ногтевой пластины, искажением формы, формированием выемок, борозд. Возможно изменение цвета ногтевой пластины.
Как предупредить паронихию?
Чтобы предупредить воспаление вокруг ногтя, тщательно соблюдайте правила личной гигиены. Правильный уход за ногтями значительно снизит риск возникновения инфекции, сохранит ваши ногти, ногтевые валики и ногтевое ложе здоровыми. Если случайно произошла травма или раздражение, сразу обработайте кожу вокруг ногтя антисептиком. Носите в сумочке спрей для антисептической обработки. Ведь неприятность в виде занозы, пореза, царапины, ссадины может случиться где угодно, а дезинфекция травмированного места предупредит инфицирование.
Если избежать паронихии не удалось, не бойтесь и обращайтесь за врачебной помощью. Мы всегда рады будем вам помочь в центре подологии Евы Корнеевой. У нас вы сможете быстро, безопасно и безболезненно вылечить воспаление вокруг ногтя. Все манипуляции выполняются в условиях 100 % стерильности без риска осложнений. Быстрая реабилитация после процедуры позволит вам вернуться к своим делам, но уже без боли и дискомфорта в пальцах.
Для записи звоните по телефону +7 (985) 489-45-86.
.jpg)