воспаление корешкового нерва чем лечить
Корешковый синдром ( радикулопатия )
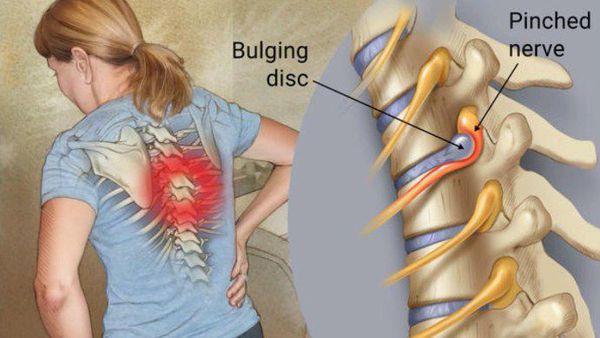
Корешковый синдром — симптомокомплекс, формирующийся в результате различных по своей этиологии поражений спинального корешка и проявляющийся симптомами раздражения (боль, мышечное напряжение, анталгическая поза, парестезии) и выпадения (парезы, снижение чувствительности, мышечные гипотрофии, гипорефлексия, трофические расстройства). Диагностируется корешковый синдром клинически, его причина устанавливается по результатам рентгенографии, КТ или МРТ позвоночника. Лечение чаще консервативное, по показаниям проводится хирургическое устранение фактора компрессии корешка.
МКБ-10
Общие сведения
Корешковый синдром — распространенный вертеброгенный симптомокомплекс, имеющий вариабельную этиологию. Ранее в отношении корешкового синдрома использовался термин «радикулит» — воспаление корешка. Однако он не совсем соответствует действительности. Последние исследования показали, что воспалительный процесс в корешке зачастую отсутствует, имеют место рефлекторные и компрессионные механизмы его поражения. В связи с этим в клинической практике стал употребляться термин «радикулопатия» — поражение корешка. Наиболее часто корешковый синдром наблюдается в пояснично-крестцовом отделе позвоночного столба и связан с поражением 5-го поясничного (L5) и 1-го крестцового (S1) позвонков. Реже встречается шейная радикулопатия, еще реже — грудная. Пик заболеваемости приходится на среднюю возрастную категорию — от 40 до 60 лет. Задачами современной неврологии и вертебрологии является своевременное выявление и устранение фактора, вызывающего компрессию корешка, поскольку длительное сдавление влечет за собой дегенеративные процессы в корешке с развитием стойкой инвалидизирующей неврологической дисфункции.
Причины
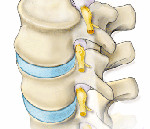
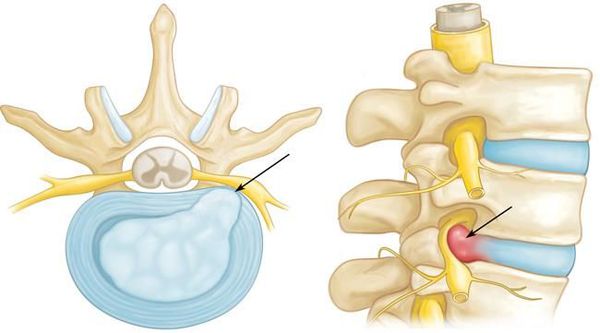
С двух сторон от позвоночного столба человека отходит 31 пара спинномозговых нервов, которые берут свое начало в спинальных корешках. Каждый спинальный (спинномозговой) корешок образован выходящими из спинного мозга задней (сенсорной) и передней (моторной) ветвью. Из позвоночного канала он выходит через межпозвоночное отверстие. Это наиболее узкое место, где чаще всего и происходит сдавление корешка. Корешковый синдром может быть обусловлен, как первичной механической компрессией самого корешка, так и его вторичным сдавлением вследствие отека, развивающегося в результате компрессии корешковых вен. Сдавление корешковых сосудов и расстройство микроциркуляции, возникающее при отеке в свою очередь становятся дополнительными факторами поражения корешка.
Наиболее распространенной причиной, провоцирующей корешковый синдром, выступает остеохондроз позвоночника. Снижение высоты межпозвоночного диска влечет за собой уменьшение диаметра межпозвоночных отверстий и создает предпосылки для ущемления проходящих через них корешков. Кроме того, фактором компрессии может являться формирующаяся как осложнение остеохондроза межпозвоночная грыжа. Корешковый синдром возможен при компрессии корешка образующимися при спондилезе остеофитами или измененными вследствие спондилоартроза частями дугоотростчатого сустава.
Травматическое повреждение спинального корешка может наблюдаться при спондилолистезе, травмах позвоночника, подвывихе позвонка. Воспалительное поражение корешка возможно при сифилисе, туберкулезе, спинальном менингите, остеомиелите позвоночника. Корешковый синдром неопластического генеза встречается при опухолях спинного мозга, невриноме спинномозгового корешка, опухолях позвонков. Нестабильность позвоночника, влекущая за собой смещение позвонков, также может выступать причиной корешкового синдрома. Способствующими развитию радикулопатии факторами выступают:
Симптомы
Клиника корешкового синдрома складывается из различных сочетаний симптомов раздражения спинального корешка и выпадения его функций. Выраженность признаков раздражения и выпадения определяется степенью сдавления корешка, индивидуальными особенностями расположения, формы и толщины спинальных корешков, межкорешковыми связями.
Симптомы раздражения включают болевой синдром, двигательные нарушения по типу крампи или фасцикулярных мышечных подергиваний, сенсорные расстройства с виде ощущения покалывания или ползания мурашек (парестезии), локального чувства жара/холода (дизестезии). Отличительными особенностями корешковой боли является ее жгучий, пекучий и стреляющий характер; появление только в зоне, иннервируемой соответствующим корешком; распространение от центра к периферии (от позвоночника к дистальным отделам руки или ноги); усиление при перенапряжении, резком движении, смехе, кашле, чихании. Болевой синдром обуславливает рефлекторное тоническое напряжение мышц и связок в области поражения, которое способствует усилению боли. Для уменьшения последней пациенты принимают щадящее положение, ограничивают движения в пораженном отделе позвоночника. Мышечно-тонические изменения более выражены на стороне пораженного корешка, что может привести к перекосу туловища, в шейном отделе — к формированию кривошеи, с последующим искривлением позвоночника.
Симптомы выпадения появляются при далеко зашедшем поражении корешка. Они проявляются слабостью иннервируемых корешком мышц (парезом), снижением соответствующих сухожильных рефлексов (гипорефлексией), уменьшением чувствительности в зоне иннервации корешка (гипестезией). Участок кожи, за чувствительность которого отвечает один корешок, называется дерматом. Он получает иннервацию не только от основного корешка, но и частично от выше- и ниже- лежащего. Поэтому даже при значительной компрессии одного корешка наблюдается лишь гипестезия, тогда как при полирадикулопатии с патологией нескольких рядом распложенных корешков отмечается полная анестезия. Со временем в иннервируемой пораженным корешком области развиваются трофические нарушения, приводящие к мышечной гипотрофии, истончению, повышенной ранимости и плохой заживляемости кожи.
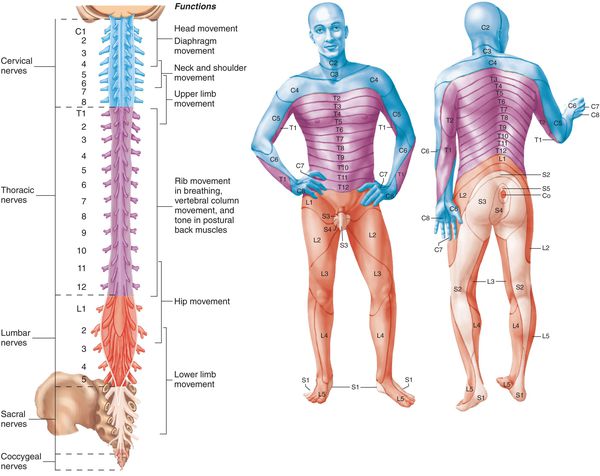
Симптомы поражения отдельных корешков
Корешок С1. Боль локализуется в затылке, зачастую на фоне боли появляется головокружение, возможна тошнота. Голова находится в положении наклона в пораженную сторону. Отмечается напряжение подзатылочных мышц и их пальпаторная болезненность.
Корешок С2. Боль в затылочной и теменной области на стороне поражения. Ограничены повороты и наклоны головой. Наблюдается гипестезия кожи затылка.
Корешок С3. Боль охватывает затылок, латеральную поверхность шеи, область сосцевидного отростка, иррадиирует в язык, орбиту, лоб. В этих же зонах локализуются парестезии и наблюдается гипестезия. Корешковый синдром включает затруднения наклонов и разгибания головы, болезненность паравертебральных точек и точки над остистым отростком С3.
Корешок С4. Боль в надплечье с переходом на переднюю поверхность груди, доходящая до 4-го ребра. Распространяется по задне-латеральной поверхности шеи до ее средней 1/3. Рефлекторная передача патологической импульсации на диафрагмальный нерв может привести к появлению икоты, расстройству фонации.
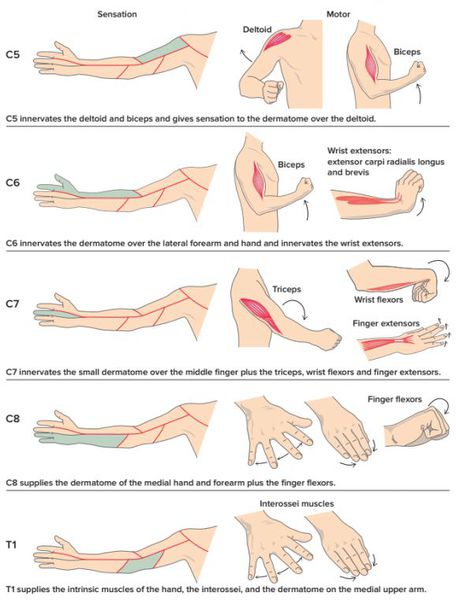
Корешок С5. Корешковый синдром этой локализации проявляется болью в надплечье и по латеральной поверхности плеча, где также наблюдаются сенсорные расстройства. Нарушено отведение плеча, отмечается гипотрофия дельтовидной мышцы, понижен рефлекс с бицепса.
Корешок С6. Боль от шеи распространяется через область бицепса на наружную поверхность предплечья и доходит до большого пальца. Выявляется гипестезия последнего и наружной поверхности нижней 1/3 предплечья. Наблюдается парез бицепса, плечевой мышцы, супинаторов и пронаторов предплечья. Снижен рефлекс с запястья.
Корешок С7. Боль идет от шеи по задней поверхности плеча и предплечья, достигает среднего пальца кисти. Ввиду того, что корешок С7 иннервирует надкостницу, данный корешковый синдром отличается глубинным характером боли. Снижение мышечной силы отмечается в трицепсе, большой грудной и широчайшей мышце, флексорах и экстензорах запястья. Понижен трицепс-рефлекс.
Корешок С8. Корешковый синдром на этом уровне встречается достаточно редко. Боль, гипестезия и парестезии распространяются на внутреннюю поверхность предплечья, безымянный палец и мизинец. Характерна слабость флексоров и экстензоров запястья, мышц-разгибателей пальцев.
Корешки Т1-Т2. Боль ограничена плечевым суставом и областью подмышки, может распространяться под ключицу и на медиальную поверхность плеча. Сопровождается слабостью и гипотрофией мышц кисти, ее онемением. Типичен синдром Горнера, гомолатеральный пораженному корешку. Возможна дисфагия, перистальтическая дисфункция пищевода.
Корешки Т3-Т6. Боль имеет опоясывающий характер и идет по соответствующему межреберью. Может быть причиной болезненных ощущений в молочной железе, при локализации слева — имитировать приступ стенокардии.
Корешки Т7-Т8. Боль стартует от позвоночника ниже лопатки и по межреберью доходит до эпигастрия. Корешковый синдром может стать причиной диспепсии, гастралгии, ферментной недостаточности поджелудочной железы. Возможно снижение верхнебрюшного рефлекса.
Корешки Т9-Т10. Боль из межреберья распространяется в верхние отделы живота. Иногда корешковый синдром приходится дифференцировать от острого живота. Бывает ослабление среднебрюшного рефлекса.
Корешки Т11-Т12. Боль может иррадиировать в надлобковую и паховую зоны. Снижен нижнебрюшной рефлекс. Корешковый синдром данного уровня может стать причиной дискинезии кишечника.
Корешок L1. Боль и гипестезия в паховой области. Боли распространяются на верхненаружный квадрант ягодицы.
Корешок L2. Боль охватывает переднюю и внутреннюю поверхность бедра. Отмечается слабость при сгибании бедра.
Корешок L3. Боль идет через подвздошную ость и большой вертел на переднюю поверхность бедра и доходит до нижней 1/3 медиальной части бедра. Гипестезия ограничена расположенной над коленом областью внутренней поверхности бедра. Парез, сопровождающий этот корешковый синдром, локализуется в четырехглавой мышце и аддукторах бедра.
Корешок L4. Боль распространяется по передней поверхности бедра, коленному суставу, медиальной поверхности голени до медиальной лодыжки. Гипотрофия четырехглавой мышцы. Парез большеберцовых мышц приводит к наружной ротации стопы и ее «прихлопыванию» при ходьбе. Снижен коленный рефлекс.
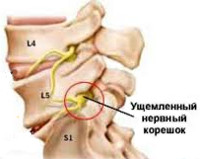
Корешок L5. Боль иррадиирует от поясницы через ягодицу по латеральной поверхности бедра и голени в первые 2 пальца стопы. Зона боли совпадает с областью сенсорных расстройств. Гипотрофия большеберцовой мышцы. Парез экстензоров большого пальца, а иногда и всей стопы.
Корешок S1. Боль в нижнем отделе пояснице и крестце, отдающая по заднелатеральным отделам бедра и голени в стопу и 3-5-й пальцы. Гип- и парестезии локализуются в области латерального края стопы. Корешковый синдром сопровождает гипотония и гипотрофия икроножной мышцы. Ослаблены ротация и подошвенное сгибание стопы. Понижен ахиллов рефлекс.
Корешок S2. Боль и парестезии начинаются в крестце, охватывает заднюю часть бедра и голени, подошву и большой палец. Зачастую отмечаются судороги в аддукторах бедра. Рефлекс с ахилла обычно не изменен.
Корешки S3-S5. Сакральная каудопатия. Как правило, наблюдается полирадикулярный синдром с поражением сразу 3-х корешков. Боль и анестезия в крестце и промежности. Корешковый синдром протекает с дисфункцией сфинктеров тазовых органов.
Диагностика
В неврологическом статусе обращает на себя внимание наличие триггерных точек над остистыми отростками и паравертебрально, мышечно-тонические изменения на уровне пораженного сегмента позвоночника. Выявляются симптомы натяжения корешков. В шейном отделе они провоцируется быстрым наклоном головы противоположно пораженной стороне, в поясничном — поднятием ноги в горизонтальном положении на спине (симптом Ласега) и на животе (симптомы Мацкевича и Вассермана). По локализации болевого синдрома, зон гипестезии, парезов и мышечных гипотрофий невролог может установить, какой именно корешок поражен. Подтвердить корешковый характер поражения и его уровень позволяет электронейромиография.
Важнейшей диагностической задачей является выявление причины, спровоцировавшей корешковый синдром. С этой целью проводят рентгенографию позвоночника в 2-х проекциях. Она позволяет диагностировать остеохондроз, спондилоартроз, спондилолистез, болезнь Бехтерева, искривления и аномалии позвоночного столба. Более информативным методом диагностики является КТ позвоночника. Для визуализации мягкотканных структур и образований применяют МРТ позвоночника. МРТ дает возможность диагностировать межпозвоночную грыжу, экстра- и интрамедуллярные опухоли спинного мозга, гематому, менингорадикулит. Грудной корешковый синдром с соматической симптоматикой требует дополнительного обследования соответствующих внутренних органов для исключения их патологии.
Лечение корешкового синдрома
В случаях, когда корешковый синдром обусловлен дегенеративно-дистрофическими заболеваниями позвоночника, используют преимущественно консервативную терапию. При интенсивном болевом синдроме показан покой, обезболивающая терапия (диклофенак, мелоксикам, ибупрофен, кеторолак, лидокаино-гидрокортизоновые паравертебральные блокады), купирование мышечно-тонического синдрома (метилликаконитин, толперизон, баклофен, диазепам), противоотечное лечение (фуросемид, этакриновая кислота), нейрометаболические средства (витамины гр. В). С целью улучшения кровообращения и венозного оттока назначают эуфиллин, ксантинола никотинат, пентоксифиллин, троксерутин, экстракт каштана конского. По показаниям дополнительно используют хондропротекторы (экстракт хряшей и мозга телят с витамином С, хондроитинсульфат), рассасывающее лечение (гиалуронидазу), препараты для облегчения нейрональной передачи (неостигмин).
Вопрос о хирургическом лечении возникает при неэффективности консервативной терапии, прогрессировании симптомов выпадения, наличии спинальной опухоли. Операция проводится нейрохирургом и имеет целью устранение компрессии корешка, а также удаление ее причины. При грыжах межпозвонковых дисков возможна дискэктомия, микродискэктомия, при опухолях — их удаление. Если причиной корешкового синдрома является нестабильность, то производится фиксация позвоночника.
Прогноз
Прогноз радикулопатии зависит от основного заболевания, степени компрессии корешка, своевременности лечебных мероприятий. Длительно протекающие симптомы раздражения могут привести к формированию сложно купируемого хронического болевого синдрома. Вовремя не устраненное сдавление корешка, сопровождающееся симптомами выпадения, со временем обуславливает развитие дегенеративных процессов в тканях спинального корешка, приводящих к стойкому нарушению его функций. Результатом становятся инвалидизирующие пациента необратимые парезы, тазовые расстройства (при сакральной каудопатии), нарушения чувствительности.
Остеохондроз с корешковым синдромом: симптомы и лечение
Остеохондроз – достаточно распространенное заболевание, которое чаще встречается у людей после 40 лет. Однако, в последнее время участились случаи диагностирования остеохондроза у людей более молодого возраста. При остеохондрозе происходит поражение тканей позвоночника. В патологический процесс вовлекаются позвонки, межпозвоночные диски, суставы и другие элементы позвоночника. Заболевание чаще всего развивается постепенно, периодически напоминая о себе болью и дискомфортными ощущениями в позвоночнике. Тем не менее, без должного лечения остеохондроз быстро прогрессирует и может перерасти в острую фазу и в дальнейшем вызвать серьезные осложнения.
Лечение остеохондроза не терпит самодеятельности. Нерациональное лечение может только усугубить ситуацию. Для получения качественной терапии остеохондроза можно обратиться в Юсуповскую больницу. Доктора имеют большой опыт лечения данной патологии и владеют эффективными методиками терапии дистрофических процессов позвоночника.
Остеохондроз и корешковый синдром
Корешковый синдром – это поражение корешка спинномозгового нерва в области его отделения от спинного мозга и выхода из позвоночника. Корешковый синдром развивается в результате сдавливания нервного корешка в месте его выхода из позвоночного столба. Спровоцировать корешковый синдром могут различные врожденные патологии позвоночника, малоподвижный образ жизни, травмы позвоночника, переохлаждение, опухоли, грыжа. Наиболее часто корешковый синдром развивается на фоне остеохондроза. При этом очаг поражения может возникнуть в любом его отделе: шейном, грудном или поясничном.
Мнение эксперта
Врач-невролог, руководитель клиники хронической боли
Поражение корешка спинномозгового нерва происходит в 60–70 % случаев обострения остеохондроза позвоночника. Болевой синдром сопровождается выраженным нарушением движения, ограничением подвижности. В 90 % случаев это приводит к временной нетрудоспособности. Инвалидизация в результате дегенеративно-дистрофического поражения опорно-двигательного аппарата наступает в 40 % случаев. Чтобы не допустить утрату способности к самообслуживанию, необходимо вовремя обращаться к врачам.
Диагностика корешкового синдрома в Юсуповской больнице включает в себя рентген и КТ. Исследования позволяют установить локализацию патологического очага и провести соответствующую терапию. Неврологи используют комплексный подход для лечения корешкового синдрома при остеохондрозе. Для этого проводится этиотропная и симптоматическая терапия, а также применяются дополнительные средства в целях профилактики рецидивов. Все используемые комбинации препаратов входят в перечень европейских рекомендаций по купированию острых приступов остеохондроза с корешковым синдромом. Индивидуальный подход к каждому пациенту позволяет повысить результативность лечения и добиться положительного эффекта за минимальное количество времени.
Остеохондроз с корешковым синдромом: симптомы и лечение
Характерным признаком развития корешкового синдрома при остеохондрозе является боль в области поражения нерва: в шее, спине, пояснице. Боль может отражаться и в других участках организма и появляться как головная боль, боль в сердце и желудке, боль в ягодице. При корешковом синдроме затрудняются движения вследствие болевого синдрома, становится сложно выполнять привычную работу и даже просто двигать руками или ногами. Боль может постоянно беспокоить человека, перерастая в хроническую, и усиливаться при неосторожном движении или переохлаждении. Иногда в области поражения нерва возникают прострелы, которые сопровождаются резкой острой болью. В этот период человек практически не может двигаться, ухудшается общее самочувствие.
Еще одним признаком корешкового синдрома является снижение чувствительности в зоне разветвления нервов, пораженной остеохондрозом. При выполнении определенных манипуляций отмечается явное нарушение чувствительности по сравнению с другим участком позвоночника.
При остеохондрозе с корешковым синдромом происходит нарушение движений. Это объясняется развитием патологического процесса в мышцах на фоне пораженных нервов. Мышцы слабеют и постепенно атрофируются.
Лечение остеохондроза с корешковым синдромом является комплексным. Оно будет включать:
В остром периоде больному показан постельный режим и принятие обезболивающих препаратов. Для устранения сильного болевого синдрома выполняют блокады – уколы новокаина в область поражения.
После устранения признаков острого остеохондроза назначают лечение, которое будет иметь длительный характер. Терапия обычно занимает много времени: в зависимости от сложности патологического процесса это могут быть недели и месяцы. Тем не менее, необходимо пройти полный курс, так как только в таком случае возможно избежать серьезных осложнений и повторения обострения заболевания.
В качестве медикаментозных средств используют нестероидные противовоспалительные препараты, которые эффективно снимают воспаление и боль (диклофенак натрия, ибупрофен, нимесулид и др.). Мышечные спазмы устраняются миорелаксантами, а обменные процессы в тканях позвоночника улучшают хондропротекторы.
Физиотерапия остеохондроза с корешковым синдромом будет включать:
Лечебная физкультура позволяет исключить атрофию мышц, повысить их тонус и улучшить общее самочувствие.
Корешковый остеохондроз: меры профилактики
Уже развившийся остеохондроз полностью вылечить практически нельзя. При адекватной терапии удается достигнуть длительной ремиссии, которая может длиться годами и даже десятилетиями. Однако для исключения обострения остеохондроза необходимо пересмотреть свой образ жизни и строго выполнять рекомендации врача.
Мерами профилактики остеохондроза являются:
Остеохондроз с корешковым синдромом: лечение в Юсуповской больнице
В Юсуповской больнице выполняют качественное лечение остеохондроза с корешковым синдромом. Здесь работают ведущие врачи Росси, которые имеют большой опыт устранения данного заболевания. В Юсуповской больнице пациент получает полный комплекс терапии остеохондроза:
В лечении остеохондроза используются современные методы купирования болевого синдрома, снятия острой боли, устранения воспалительного процесса и торможения дегенеративных процессов. С пациентами работают квалифицированные неврологи, реабилитологи, инструкторы ЛФК, рефлексотерапевты. При необходимости пациент может получить консультацию другого узкого специалиста: кардиолога, эндокринолога и пр.
Индивидуальный подход в лечении остеохондроза позволяет назначать наиболее действенную терапию для данного пациента. Учитываются особенности течения заболевания, наличие у пациента сопутствующих патологий (например, сердечно-сосудистой или пищеварительной системы). Это важно для правильного выбора медикаментов и элементов физиотерапии. Специально подобранное лечение позволяет устранить остеохондроз качественно и безопасно.
Курс терапии можно пройти амбулаторно или в стационаре Юсуповской больницы. В периоде острого остеохондроза рекомендуется воспользоваться стационарным лечением, а в дальнейшем посещать амбулаторию. В Юсуповской больнице созданы все условия для комфортного пребывания как в стационаре, так и в амбулатории. Также в больнице работает круглосуточная служба скорой помощи, которая может приехать на дом и выполнить необходимые мероприятия при появлении острых болей.
Врачи Юсуповской больницы помогают пациентам урегулировать свой привычный образ жизни так, чтобы он позволял сохранить здоровье на долгие годы. Пациентам даются рекомендации от профессиональных диетологов, неврологов, травматологов, инструкторов лечебной физкультуры, соблюдая которые можно забыть о проблеме остеохондроза на долгие годы.
Чтобы записаться на консультацию к специалистам, получить информацию о работе клиники реабилитации и других отделений, можно позвонить по телефону Юсуповской больницы.
Что такое радикулит (радикулопатия)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Тихонов И. В., мануального терапевта со стажем в 13 лет.
Определение болезни. Причины заболевания
Радикулит — это термин, в переводе с латинского языка обозначающий воспаление нервного корешка. Такое название невропатологи более 100 лет назад использовали для описания болевого синдрома в шее, спине и конечностях, считая, что причиной радикулита является воспалительный процесс.
Однако благодаря развитию медицинской науки и диагностических возможностей в последующие годы было установлено, что воспалительной реакции в своём истинном значении в нервных корешках при большинстве подобных болевых синдромах не происходит. Редкое исключение составляют случаи, когда инфекционный процесс в суставе и окружающих мягких тканях распространяется на проходящее вблизи нервное волокно (частота встречаемости менее 0,01% среди всех болевых синдромов).
Факторы риска
Болевые синдромы возникают в связи с раздражением спиномозговых корешков не только путём воспаления, но и по причине их повреждения или сдавления. Это может возникать при спондилоартрозе, спондилолистезе, остеопорозе, опухоли позвоночника и спинного мозга, компрессионном переломе позвонка и поперечных отростков, значительной межпозвонковой грыже. А также при инфекционных заболеваниях (остеомиелит, туберкулёз, сифилис).
Выражения «радикулит шейный», «радикулит поясничный» и другие широко употребляется среди пациентов, на разных интернет-сайтах, встречаются в профессиональной медицинской литературе и, к сожалению, нередко используются медицинскими работниками для обозначения различных болевых синдромов в верхних, нижних конечностях и области позвоночника.
В случае разнообразных поражений нервного корешка или нервного волокна в любой анатомической области в настоящее время в международных научных медицинских сообществах (EFNS, IASP, ICF, WHO и др.) принято использовать термин «радикулопатия» (radiculopathy; лат. radicula — корешок + греч. рathos — страдание, болезнь). По МКБ-10 радикулит (радикулопатию) кодируют как M54.1.
Симптомы радикулита
Симптомы радикулопатии зависят от степени и вида поражения нервного корешка.
Признаки радикулита
В случае, когда возникает нарушение в двигательных волокнах корешка, симптомом будет снижение (парез) или полное отсутствие (плегия) двигательной функции в мышечной группе, которая связана с центральной нервной системой с помощью данного нервного волокна.
При поражении чувствительных волокон корешка симптомами будут снижение или отсутствие различных видов чувствительности (тактильной, температурной, вибрационной и др.) — гипо- или анестезия.
Соответственно, если повреждены двигательные и чувствительные волокна, симптомами радикулопатии будут снижение силы и чувствительности в соответствующем анатомическом участке.
Также к возможным симптомам радикулита относится снижение или отсутствие рефлекса (гипо- или арефлексия), участие в котором принимает поражённый нервный корешок.
Следует отметить, что симптомы боли не являются истинными симптомами радикулопатии, однако зачастую могут быть сопутствующими симптомами другого заболевания, одновременно присутствующего при радикулопатии. Локализоваться болевые ощущения могут в шее, спине, конечностях, в зависимости от поражённого участка.
Достаточно редко могут возникать различные вегетативные симптомы (чрезмерное потоотделение, бледность или покраснение). [5] [8] [10]
Симптомы корешкового синдрома шейного отдела
Симптомы корешкового синдрома грудного отдела
Симптомы корешкового синдрома поясничного отдела
Патогенез радикулита
Основной механизм возникновения радикулопатии — механическое сдавление нервного корешка. Это может возникать в результате травм, а также в связи с воздействием вертебральных (позвоночных) структур при выраженном спондилоартрозе, спондилолистезе, остеопорозе, опухоли позвоночника и спинного мозга, компрессионном переломе позвонка и поперечных отростков, значительной межпозвонковой грыже. Частой локализацией поражения в этих случаях является экстрадуральный отдел нервного корешка. [8]
При инфекционных заболеваниях (остеомиелит, туберкулёз, сифилис) чаще страдают интрадуральные участки корешков (менингорадикулиты). [10]
Если диск патологически изменён, то в любой момент движения может возникнуть сжатие нервного корешка. Для того, чтобы устранить сдавление, в повреждённом участке организма включаются компенсаторные механизмы: окружающие ткани отекают, фиксируются мышечные волокна. Происходящая иммобилизация сдавленного нервного корешка с возникающим болевым симптомом не позволяет больному двигаться с прежней интенсивностью, снижая нагрузку на травмированный участок позвоночника.
Классификация и стадии развития радикулита
По уровню возникновения радикулопатии различают:
По причине возникновения радикулопатии бывают:
По механизму возникновения:
По топографическому расположению (указывается конкретный нервный корешок (слева или справа) и его цифровое и анатомическое название в зависимости от уровня расположения):
Стадии радикулопатии
Общепризнанной и универсальной классификации стадий развития радикулопатии не существует, потому что нет единственной причины развития синдрома. Например, при инфекционном воспалении (истинном радикулите) описывают стадии воспаления. При компрессии корешка грыжей межпозвонкового диска или его секвестром (фрагментом разрушенного диска) — стадии, присущие процессу сдавления корешка.
Тем не менее, в течении радикулопатии можно выделить:
В некоторых источниках выделяют неврологическую и невротическую стадии. Врачи такую классификацию не используют.
Осложнения радикулита
Осложнения радикулопатии при отсутствии правильного лечения могут проявляться в виде нарушения двигательных и чувствительных функций в иннервируемой области или конечности, вплоть до полного отсутствия чувствительности (анестезия) и движений (плегия) в случае необратимого поражения нервного волокна. [8] [10]
Диагностика радикулита
Когда следует обратиться к врачу
Невролога следует посетить как можно скорее:
Подготовка к посещению врача
При посещении невролога следует:
Сбор жалоб
Первым диагностическим мероприятием при радикулопатии является сбор жалоб и уточнение данных анамнеза заболевания пациента. Проводится классический неврологический [8] [10] и вертеброневрологический [4] [7] осмотр.
Используются различные шкалы, тесты, опросники для самостоятельного заполнения пациентом: опросники нейропатической боли DN4 и PainDETECT, визуальная аналоговая шкала, опросник Роланда-Морриса и другие. [2]
Неврологический осмотр при радикулите
Методика полного неврологического осмотра:
Компьютерная томография
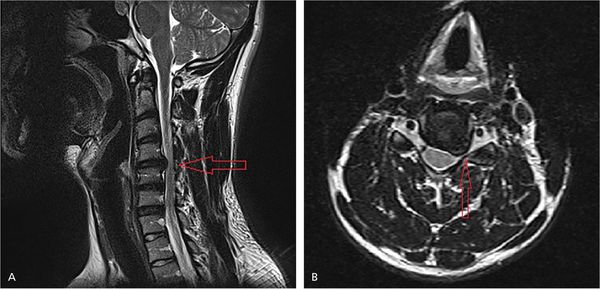
Для уточнения локализации повреждения нервного корешка проводятся нейровизуализационные методы диагностики. Самым информативным является магнитно-резонансная томография (МРТ). Метод позволяет выяснить причину радикулопатии: с его помощью можно увидеть сам нервный корешок и структуры, которые его окружают.
ЯМРТ и МРТ — это один и тот же метод диагностики. В его основе лежат принципы ядерно-магнитного резонанса (ЯМР). Однако метод распространился под названием магнитно-резонансной томографии (МРТ), а не ядерно-магнитной резонансной томографии (ЯМРТ).
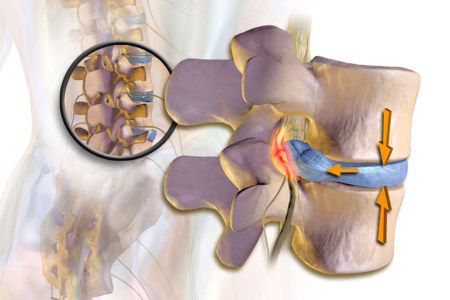
На рисунке А (вид сбоку) стрелкой указана локализация грыжи межпозвонкового диска на уровне шейных С4-С5 позвонков. Грыжа выступает в позвоночный канал и смещает или сдавливает спинной мозг. На рисунке В (вид сверху) стрелкой отмечена та же грыжа, которая выступает влево и сдавливает нервный корешок.
Для определения уровня и степени поражения нервного волокна выполняется электромиография (ЭМГ). При необходимости может быть проведена стимуляционная ЭМГ (на поверхность кожинакладываются электроды) или игольчатая ЭМГ (в исследуемую мышцу вводятся электроды-иглы). [1]
При наличии противопоказаний к проведению МРТ можно использовать КТ. Противопоказаниями могут быть установленный кардиостимулятор, инсулиновая помпа или массивный ферромагнитный имплант. Однако с помощью КТ лучше визуализируются не мягкие ткани, к которым относят нервные корешки, а костные структуры.
Рентгенография
Рентгенография при радикулопатии является неинформативным методом, поскольку позволяет визуализировать только костные структуры. Назначение рентгенографии оправдано в случаях, когда есть подозрение на трещину, перелом позвонков и их отростков, остеопороз и спондилолистез (проводится рентгенография определённого отдела позвоночника в положении пациента стоя с функциональными пробами на сгибание/разгибание в боковой проекции).
Рентгенография сильно проигрывает МРТ в точности диагностики.
Лечение радикулита
Первая помощь. Ограничение движения
Необходимо исключить или уменьшить влияние фактора, который привёл к развитию корешкового синдрома: асимметричной позы, поднятия тяжестей и т. п.
До проведения неврологического осмотра следует воздерживаться от физических нагрузок. Требуется покой и обезболивание: при отсутствии противопоказаний можно принять ибупрофен.
Лечение радикулопатии начинается с выяснения причины заболевания и её устранения. Если компрессию нервного корешка вызывает межпозвонковая грыжа, лечение будет направленно на снижение отёка в области грыжи и нервного корешка различными консервативными способами, а при их неэффективности рекомендуется хирургическое воздействие, направленное на декомпрессию нервного волокна.
В большинстве случаев при своевременном обращении к квалифицированному специалисту радикулопатию удаётся вылечить консервативным способом, используя:
Эти методы направлены на снижение отёка, улучшение кровообращения и выведение накопившихся продуктов метаболизма в области сдавленного нервного корешка. [3] [5] [6] [9]
Хирургическое лечение
При нестабильности позвонков, массивной межпозвонковой грыже, деструкции позвонка и других сложных случаях может потребоваться консультация нейрохирурга и операция. Вид вмешательства определяет врач, оценив симптомы, эффективность консервативной терапии и данные МРТ.
Медикаментозное лечение острой боли при радикулите
Для уменьшения боли при радикулопатии применяют широкий спектр препаратов. В первую очередь — нестероидные противовоспалительные средства (НПВС) в таблетках, капсулах, гелях и мазях.
Существуют лекарственные формы с доставкой действующего вещества через кожу, например обезболивающие пластыри с лидокаином.
При упорной нейропатической боли и неэффективности НПВС используют противоэпилептические препараты с обезболивающим эффектом, например габапентин и прегабалин.
При недостаточной эффективности консервативной терапии применяют гормональные средства, которые вводят в околокорешковое пространство: дексаметазон и бетаметазон.
Лечение при хроническом болевом синдроме
При хронизации боли врач может рекомендовать приём противоэпилептических средств и антидепрессантов, которые обладают обезболивающим эффектом. При исчерпанных возможностях устранения боли возможна нейрохирургическая операция: установка противоболевого стимулятора, морфиновой помпы или пересечение корешка.
Особенности лечения при беременности
При беременности, в особенности в третьем триместре, многие лекарства нельзя применять. Врачи, как правило, назначают местные препараты и нелекарственные методы: лечебную гимнастику и ношение корсетов.
Домашние средства лечения
Домашнее лечение корешкового синдрома возможно только после исчерпывающей консультации врача. Доктор порекомендует упражнения для самостоятельных занятий. При необходимости врач объяснит, как носить корсет, и при запросе от пациента расскажет, как применять домашние физиотерапевтические приборы.
Лечение радикулита народными средствами
Эффективность и безопасность методов народной медицины научно не доказана. Их применение может быть опасным для здоровья и жизни пациента.
Прогноз. Профилактика
При раннем выявлении причины возникновения радикулопатии и её устранении прогноз на выздоровление будет благоприятный с восстановлением всех утраченных чувствительных и двигательных функций в иннервируемой области.
Осложнения в виде различных нарушений чувствительности и разной степени пареза (слабости) в мышцах могут оставаться на довольно продолжительный период в случаях не устранения основной причины радикулопатии, например, при большой межпозвонковой грыже.
Выраженное поражение нервного корешка приводит к его гибели и отсутствию всех видов чувствительности и движений в иннервируемой области.
Профилактика радикулита: