водянка плода на 12 неделе что это
Водянка плода
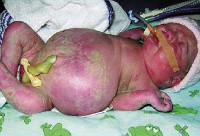
Водянка плода – это патологическое состояние, которое возникает во внутриутробном периоде, характеризуется анасаркой и скоплением транссудата в полостях организма. Основные клинические проявления: генерализованный отек, увеличение размеров головы за счет мозгового черепа, гидроторакс, гидроперикард, асцит, сердечно-сосудистая и дыхательная недостаточность. Антенатальная диагностика включает в себя УЗИ и определение групп крови, постнатальная – визуальное выявление всех симптомов, характерных для водянки плода, лабораторные анализы, УЗИ, КТ, МРТ. Лечение симптоматическое – реанимационные мероприятия, дренирование транссудата. При иммунной форме показано внутриутробное переливание крови.
Общие сведения
Водянка плода – это полиэтиологическое патологическое состояние в неонатологии и педиатрии, которое характеризуется внутриутробным развитием генерализованного отека, накоплением жидкости в грудной и брюшной полостях, а также в перикардиальной сумке. Общая распространенность – 1:1-14 тысяч новорожденных, при этом иммунная форма встречается 1 раз на 3 000 родов.
Несмотря на относительно большую распространенность АВ0 и резус-конфликтов матери и плода в популяции, развитие иммунной формы водянки плода на этом фоне возникает редко. Это связано с возможностями современной диагностики, внутриутробного лечения и профилактики гемолитической болезни новорожденных. Более чем в половине случаев (55-60%) этиология остается неизвестной. Прогноз при данной патологии всегда серьезный. Летальность для неиммунной формы очень высока и составляет порядка 70-80%, в то время как для иммунной – около 20%.
Причины водянки плода
Водянка плода – это гетерогенное заболевание. Зачастую точную этиологию установить не удается, однако известны наиболее вероятные причины ее развития. Неиммунная форма может быть вызвана:
Патогенез неиммунной водянки плода основывается на сердечной недостаточности ребенка, гипопротеинемии и анемии, которые уменьшают онкотическое давление крови.
Факторы риска
Помимо всех вышеперечисленных причин развития водянки плода, можно выделить факторы риска, которые повышают риск возникновения неиммунной формы. К ним относятся:
Основная причина иммунной водянки плода – несовместимость матери и плода по группе крове (0 (I) у матери и А (II) или В (III) – у ребенка) или Rh-фактору (мать – Rh+, а ребенок – Rh-), вследствие чего возникает усиленный гемолиз эритроцитов ребенка и развивается гемолитическая болезнь. На данный момент этот вариант встречается крайне редко в связи с общепринятыми диагностическими мерами в акушерстве.
Классификация
Водянка плода имеет две этиологические формы:
Симптомы водянки плода
Клинические проявления водянки плода определяются уже с момента рождения. Общее состояние ребенка, как правило, тяжелое или очень тяжелое (чаще). У таких детей выявляется несоразмерно большая голова за счет значительного увеличения мозговой части черепа. Из-за общей мышечной слабости ребенок занимает позу лягушки. Швы черепа разомкнуты, роднички выпирают, кости имеют податливую консистенцию. На теле определяется большой объем сыровидной смазки и множество пушковых волос, обнаруживается общая отечность и бледность. Подкожная жировая клетчатка выражена слабо, из-за чего температура тела очень лабильна и сильно зависит от окружающей среды.
При водянке плода у мальчиков может наблюдаться крипторхизм, а у девочек – недоразвитость половых губ. Физиологические рефлексы (в т. ч. сосательный и поисковый, Моро) угнетены. ЧЧС лабильное (120-160 уд/мин), АД ниже нормы (50-65 мм. рт. ст.). Наблюдается тахипноэ, чередующееся с периодами апноэ. Часто отмечается выраженная гепатоспленомегалия, гидроторакс, асцит, гидроперикард. В некоторых случаях может формироваться транзиторный гипотиреоз и поллакиурия.
Диагностика
Диагностика водянки плода включает в себя сбор анамнестических данных, объективный осмотр ребенка, лабораторные и инструментальные методы исследования. При опросе матери обращают внимание на перенесенные инфекционные и гинекологические заболевания, хронические патологии, особенности течения беременности и ее осложнения.
Лечение водянки плода
Специфического лечения неиммунной водянки плода нет. Роды проводятся в условиях полной готовности реанимационного оборудования. Непосредственно после рождения ребенку оказывается полный объем интенсивной терапии: интубация трахеи с подачей 100% кислорода, при необходимости – сердечно-легочная реанимация, переливание крови или эритроцитарной массы и т. д. При неэффективности всех проводимых мероприятий показано выполнение плевральной, перикардиальной пункций и лапароцентеза под контролем УЗИ и жизненно-важных показателей ребенка. В зависимости от ситуации может назначаться антигеморрагическая, антибактериальная, иммунокорригирующая, метаболическая, противосудорожная терапия и пр.
При иммунной форме водянки плода лечение начинается еще в антенатальном периоде. Оно заключается во внутриутробном переливании Rh- крови плоду при помощи кордоцентеза. Показана данная процедура при выраженной анемии и падении гематокрита ниже 30 г/л. При необходимости может проводиться повторное переливание через 14-21 дней.
Прогноз и профилактика
Прогноз при неиммунной водянке плода в большинстве случаев неблагоприятный. Выживаемость составляет не более 20-30% от общего числа новорожденных с данной патологией. При возникновении неиммунной водянки в первой половине гестации имеется высокий риск спонтанного прерывания беременности, во второй – внутриутробной гибели ребенка. При иммунной водянке плода исход более благоприятный – на фоне лечения выживают порядка 85% детей.
Специфическая профилактика может проводиться только по отношению к иммунной форме водянки плода. Она показана при подтвержденной несовместимости крови матери и ребенка. Ее суть заключается во введении матери иммуноглобулинов, которые будут препятствовать гемолизу эритроцитов плода. Неспецифические превентивные меры заключаются в рациональном планировании беременности, полноценном обследовании во время вынашивания ребенка, регулярном посещении женской консультации, лечении соматических и инфекционных заболеваний матери.
Водянка плода на 12 неделе что это
Развитие методик визуализации с помощью ультразвука и МРТ сделало возможной пренатальную диагностику гидроцефалии, но проблемы лечения решаются не так просто, а единого мнения по вопросам терапии до сих пор не существует.
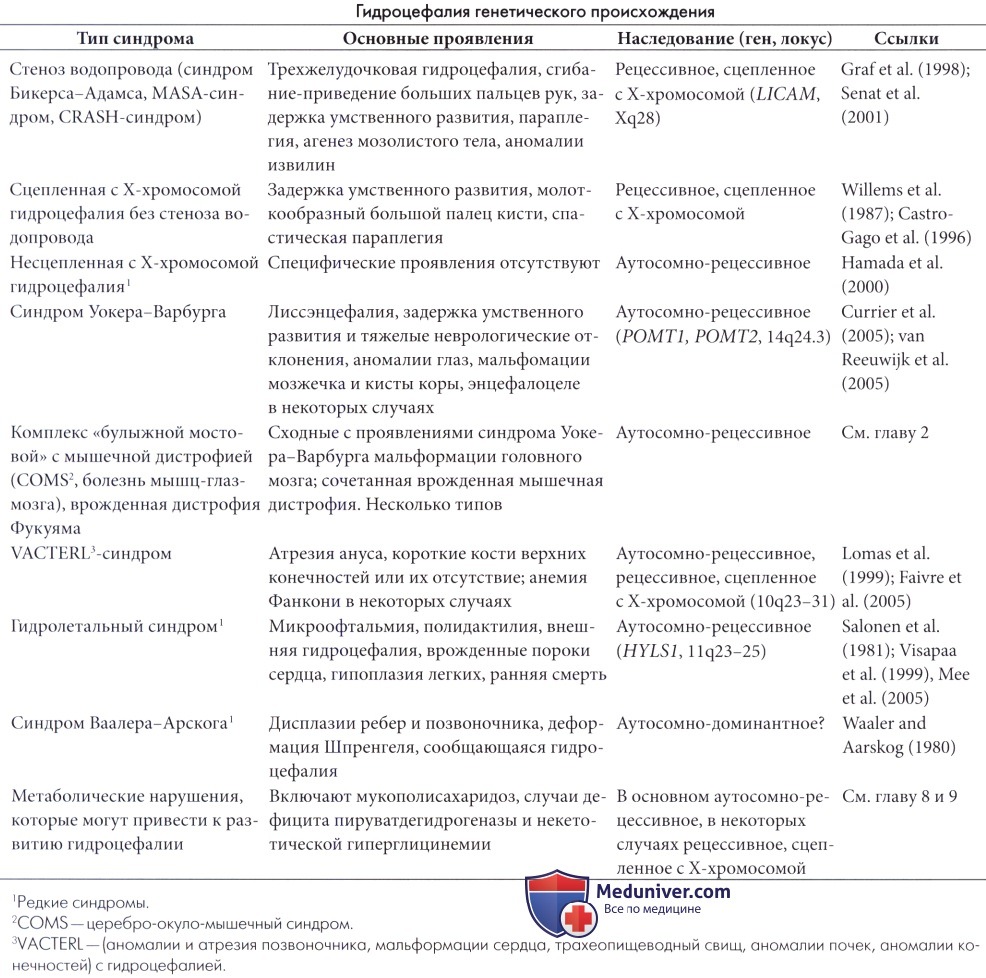
а) Этиология. Гидроцефалия плода может быть следствием мальформаций или заболеваний, связанных с развитием эмбриона и плода. Мальформации являются наиболее частой причиной антенатальной гидроцефалии. Они могут затрагивать только пути тока спинномозговой жидкости (например, атрезия отверстия Монро, стеноз водопровода, недоразвитие пахионовых грануляций) или быть следствием более выраженных дефектов центральной нервной системы, таких как гидроанэнцефалия, голопрозэнцефалия, дизрафия, синдром Денди-Уокера, мальформация Киари, лиссэнцефалия или кисты паутиной оболочки (Oi et al., 1996).
Известно, что некоторые мальформации, затрагивающие только пути оттока спинномозговой жидкости или диффузно поражающие центральную нервную систему, генетически детерминированы, и в некоторых случаях могут быть известны пораженные гены (например, при сцепленном с Х-хромосомой стенозе водопровода, синдроме Уокера-Варбурга, некоторых случаях голопрозэнцефалии). В других случаях, учитывая семейные случаи заболевания, генетические факторы, вероятно, также имеют значение. Многие мальформации не имеют генетического обоснования.
Важно понимать, что один и тот же тип мальформаций может быть связан как с генетическими отклонениями, так и с приобретенными факторами, что часто невозможно определить, и что этиологической специфичности не существует. Таким образом, универсальной генетической классификации не существует. Учитывая, что мальформации имеют тенденцию к раннему возникновению, отсутствие реакции глии на инсульты в первой половине беременности может быть причиной рубцовых повреждений, возникающих на ранних стадиях беременности, неотличимых от первичных генетических повреждений.
Значимая доля случаев врожденной гидроцефалии являются результатом нарушений и событий, произошедших во внутриутробном периоде, включая инфекции (обычно материнского происхождения), такие как токсоплазмоз, пренатальные кровотечения и врожденные опухоли (Fernell et al., 1994). Данные отклонения называются «вторичные гидроцефалии плода» (Oi et al, 1996). Они могут быть диагностированы во время беременности, но часто выявляются поздно. Причиной могут быть миеломенингоцеле и мальформация Денди-Уокера, но в таких случаях гидроцефалия обычно развивается позже (постнатально).
Небольшая группа плодов с гидроцефалией без явной причины и без связи с мальформацией или хромосомными аномалиями может рассматриваться в качестве кандидатов для хирургического лечения гидроцефалии (Davis, 2003). Обоснованность и результаты таких операций все еще изучаются, и в отношении показаний не существует единого мнения.
Большинство причин гидроцефалии плода также являются основными причинами гидроцефалии младенцев и описаны ниже, так как они часто манифестируют только после рождения. Несколько причин антенатальной гидроцефалии являются предпосылкой смерти новорожденных или смерти в раннем возрасте. Такие заболевания включают сложные мальформационные синдромы, такие как гидролетальный синдром (Salonen et al., 1981; Herva и Seppainen, 1984), проявляющийся микроофтальмией, полидактилией и мальформациями сердца и легких, синдромы Мекеля-Грубера и Уокера-Варбурга (см. главу 2), VACTERL-синдром (Evans et al., 1989; Faivre et al., 2005) и трисомии 13-й и 18-й хромосом. Многие из данных заболеваний имеют генетическое происхождение.
б) Диагностика гидроцефалии у плода и новорожденного:
1. Ультразвуковая диагностика. Ультразвуковая диагностика является первым методом визуализации, используемым в случае возможных мальформаций центральной нервной системы плода или при выявлении сомнительных изменений при рутинном ультразвуковом обследовании. В некоторых случаях заподозрить гидроцефалию можно уже на 13-й неделе беременности, чаще — на 16-й неделе, а подтвердить— на 20-й и 22-й неделе. Диагностика всегда сложна и должна подтверждаться опытным специалистом.
Диагностика производится на основании определения соотношения ширины боковых желудочков и ширины всего головного мозга (Chervenak et al., 1984). Диагноз можно подтвердить на основании формы желудочков, асимметрии сосудистого сплетения или аномалии размера и формы четвертого желудочка.
2. Магнитно-резонансная томография (МРТ). МРТ позволяет лучше рассмотреть систему желудочков, а также остальные отделы центральной нервной системы. МРТ не является рутинной методикой, но используется все чаще. Для использования данного метода требуется иммобилизация плода или технология быстрой МРТ, в связи с чем МРТ показана в случае аномалий, выявленных при ультразвуковом обследовании, когда для уточнения диагноза одного метода исследования недостаточно (Oi et al., 1998). Дифференциальный диагноз включает агенез мозолистого тела с дилатацией задних рогов, кисты сосудистого сплетения, которые обычно незначимы и имеют транзиторный характер, голопрозэнцефалию и особенно непрогрессирующую вентрикуломегалию. Наличие увеличения желудочков нельзя однозначно трактовать как признак гидроцефалии.
Случаи изолированного увеличения желудочков без других аномалий (21 из 47 случаев в исследовании Hudgins et al., 1988) могут разрешаться до рождения и совместимы с нормальным развитием (Serlo et al., 1986). С другой стороны, зарегистрировано небольшое количество случаев, когда при ультразвуковом исследовании плода расширение желудочков не выявлялось до 24-й недели беременности (Kelley et al., 1988; Ко et al., 1994; Brewer et al., 1996). В ходе одного из исследований было продемонстрировано, что у 26 из 34 младенцев, у которых ширина желудочка на уровне преддверия составляла 15 мм) дилатацией желудочков было продемонстрировано, что доля детей с нормальным развитием составила 93%, 75% и 62,5% (Gaglioti et al., 2005).
Выявлено, что легкая пренатальная дилатация желудочков исчезала в 41% случаев, оставалась стабильной в 43% случаев и прогрессировала только в 16% случаев (Parilla et al., 2006). Таким образом, легкая дилатация желудочков у плодов без регистрируемых мальформаций и с нормальным кариотипом имеет хороший прогноз и нередко исчезает с прогрессированием беременности. Асимметричная легкая/умеренная дилатация желудочков может также иметь благоприятный исход (Durfee et al., 2001).
Для диагностики чрезвычайно важно выявление сочетанных аномалий, обязательным компонентом обследования должен быть поиск аномалий лица, конечностей, сердца и дополнительных внутричерепных аномалий. Сочетанные аномалии также могут иметь существенную прогностическую значимость: они были выявлены у 85% из 61 плода с пренатальной гидроцефалией, уровень смертности в данной группе составил 66% (Nyberg et al., 1987). Сходным образом сочетанные аномалии в случае стабильной вентрикуломегалии свидетельствуют о плохом прогнозе (Drugan et al., 1989).
При подозрении на гидроцефалию плода при ультразвуковом исследовании показано полное обследование, включающее кариотипирование, определение альфа-фетопротеина и выявление инфекционных заболеваний серологическим методом или в образцах крови плода.
в) Исход и лечение гидроцефалии у плода, новорожденного. Общий прогноз при гидроцефалии плода неблагоприятный. Во многих случаях результатом заболевания является спонтанный выкидыш или мертворождение. Исход внутриматочного шунтирования неясен, и в большинстве центров такой метод лечения не используется (Bruner et al., 2006). По результатам исследований, только 3 из 58 плодов выжили и нормально развивались (Futagi et al., 2002). Прерывание беременности часто проводится при гидроцефалии с очень ранним началом, сочетающейся с мальформациями и/или хромосомными аномалиями (Serlo et al., 1986). В случае с относительно широкой корой головного мозга и медленным прогрессированием, когда родители решают сохранить беременность, роды обычно осуществляются путем кесарева сечения.
Исход при вторичной гидроцефалии плода, несмотря на заметные различия по результатам различных исследований, хуже, чем при вторичной гидроцефалии, развивающейся в постнатальном периоде. Различия в оценке в значительной степени зависят от диагностических критериев. В одно из исследований были включены только те пациенты, окружность головы которых при рождении превышала норму более чем на два стандартных отклонения (Renier et al, 1988). Среди данных пациентов выживаемость через 10 лет составила 62%. Только у 21 из 75 выживших пациентов уровень IQ составил >80, а у 16 пациентов отмечался пограничный уровень интеллекта. По данным другого исследования, у 7 из 25 пациентов, у которых диагноз был установлен во время беременности (включая случаи с сочетанными аномалиями и/или летальными синдромами), отмечалась тяжелая инвалидность, а у 6 — умеренная нетрудоспособность (Kirkinen et al., 1996).
Считается, что прерывание беременности показано при сочетании гидроцефалии с аномалиями или хромосомными нарушениями и в случае стремительного нарастания расширения желудочков, выявляемого при повторном ультразвуковом исследовании.
Редактор: Искандер Милевски. Дата публикации: 7.12.2018
Гидроцефалия – серьёзная патология плода, обнаруживаемая на УЗИ
» data-image-caption=»» data-medium-file=»https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2017/09/gidrotsefaliya-ploda.png?fit=450%2C300&ssl=1″ data-large-file=»https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2017/09/gidrotsefaliya-ploda.png?fit=827%2C550&ssl=1″ />
Почему формируется гидроцефалия у плода
Внутри мозгового вещества, находятся камеры, называемые желудочками. В них находится спинномозговая жидкость (ликвор), которая, стекая вниз, циркулирует вокруг головного и спинного мозга. Назначение жидкости – действовать как подушка для мозга, защищая его от повреждений. Но иногда ликвор образуется в избыточном количестве или плохо оттекает от мозговых структур. У такого ребенка формируется гидроцефалия (водянка мозга).
» data-image-caption=»» data-medium-file=»https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2017/09/gidrotsefaliya-ploda.png?fit=450%2C300&ssl=1″ data-large-file=»https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2017/09/gidrotsefaliya-ploda.png?fit=827%2C550&ssl=1″ loading=»lazy» src=»https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2017/09/gidrotsefaliya-ploda.png?resize=896%2C596″ alt=»гидроцефалия плода» width=»896″ height=»596″ srcset=»https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2017/09/gidrotsefaliya-ploda.png?w=896&ssl=1 896w, https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2017/09/gidrotsefaliya-ploda.png?resize=450%2C300&ssl=1 450w, https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2017/09/gidrotsefaliya-ploda.png?resize=827%2C550&ssl=1 827w, https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2017/09/gidrotsefaliya-ploda.png?resize=768%2C511&ssl=1 768w» sizes=»(max-width: 896px) 100vw, 896px» data-recalc-dims=»1″ />
Поэтому беременным, перенёсшим вирусную инфекцию, или страдающим постоянным повышенным тонусом матки, нужно проходить межскрининговое УЗИ дополнительно к обязательным скринингам, чтобы увидеть, как развивается ребенок.
У таких детей обнаруживаются:
УЗ-диагностика гидроцефалии
Основной симптом болезни – увеличение размеров головы, вызванное увеличением давления жидкости на мягкие кости младенца. На первом и последующих скринингах видно, что голова плода слишком крупная.
При постановке диагноза врач сравнивает размеры головы плода с нормальными. Для этого измеряются размеры головки:
Увеличение обоих показателей свидетельствует о возможной гидроцефалии. Чем больше они отклоняются от нормы, тем тяжелее патология. Данные таблиц считаются приблизительными, поскольку зависят от размера плода
Водянка плода
Автор: Созинова А.В., акушер-гинеколог, ведет непрерывную практику с 2001 года.
В большинстве случаев водянка плода наблюдается при резус-конфликтной беременности и гемолитической болезни новорожденного. Распространенность данного состояния составляет 1 случай на 1000-14000 родов. Различают иммунную и неиммунную водянку плода.
Причины
Основной причиной развития иммунной водянки плода служит его гемолитическая болезнь.
Причина, которая привела к развитию неиммунной водянки плода зачастую остается нераспознанной, но выделяют следующие факторы:
Диагностика
Диагностика водянки плода направлена на установление причины, его вызвавшей. В первую очередь определяется группа крови и резус-фактор для подтверждения/исключения резус-конфликта и иммунной водянки плода.
Проводится анализ анамнеза жизни (инфекционные болезни в прошлом, операции, хроническая патология), акушерско-гинекологического анамнеза (наличие гинекологических патологий, течение и исходы предшествующих беременностей), анализируется течение настоящей беременности, ее осложнения, общая прибавка веса и прочее.
Главным диагностическим методом служит УЗИ плода. К УЗИ-признакам относятся:
После проведения УЗИ назначается амнио- или кордоцентез для определения кариотипа плода, получения крови плода (оценка гемоглобина, белка) и возможного внутриутробного лечения. С целью исключения внутриутробной инфекции назначается ПЦР на предполагаемые инфекции.
Лечение водянки плода
При выявлении врожденных пороков развития плода, несовместимых с жизнью (1-2 триместр беременности) женщине предлагают прерывание беременности. В случае отказа от прерывания продолжают наблюдать за течением беременности и развитием болезни до сроков, позволяющих проводить пренатальную (дородовую) терапию.
Лечение водянки плода заключается в проведении кордоцентеза и переливания крови в пуповину (в случае выраженной анемии и снижения гематокрита до 30 и ниже). При необходимости заменное переливание крови повторяют через 2-3 недели.
В случае выявления фето-фетальной трансфузии близнецов проводится лазерная коагуляция сосудов, соединяющих плоды. Если нет возможности провести пренатальное лечение, оценивается степень риска преждевременных родов по отношению к антенатальной гибели плода и родоразрешение проводят досрочно с предварительным назначением препаратов для ускорения созревания легких плода. В некоторых случаях показано введение матери сердечных гликозидов для нормализации сердечной деятельности плода.
Перед родоразрешением (оно, как правило, происходит планово) готовятся к рождению ребенка с водянкой. Родильный зал должен быть оснащен аппаратурой для сердечно-легочной реанимации, формируется реанимационная бригада из 2-3 реаниматологов и 2-3 неонатологов (после рождения ребенка сразу интубируют и осуществляют искусственную вентиляцию легких 100% кислородом).
Сразу после рождения и проведения реанимационных мероприятий выполняется перикардиоцентез (удаление путем пункции околосердечной сумки накопившейся жидкости), плевральную пункцию (удаление жидкости из плевральной полости) и лапароцентез (высасывание жидкости из брюшной полости). В пупочную артерию устанавливается катетер для последующих инфузий эритроцитарной массы или крови.
Прогнозы
Прогноз при неиммунной водянке плода неблагоприятный и процент выживших детей составляет 20-33%. При развитии водянки в первом триместре беременность, как правило, заканчивается спонтанным абортом, во втором и третьем триместрах высок риск антенатальной гибели плода.
При иммунной водянке прогноз более утешительный, эффект от пренатального и постнатального лечения достигает 80-90%.
Некоторые исследования при беременности
Важно! Все материалы носят справочный характер и ни в коей мере не являются альтернативой очной консультации специалиста.
Этот сайт использует cookie-файлы для идентификации посетителей сайта: Google analytics, Yandex metrika, Google Adsense. Если для вас это неприемлемо, пожалуйста, откройте эту страницу в анонимном режиме.
Неиммунная водянка плода: современные принципы диагностики и лечения
ФГБУ «Национальный медицинский исследовательский центр акушерства, гинекологии и перинатологии им. академика В.И. Кулакова» Минздрава России, Москва, Россия
Проведен систематический анализ данных литературы о современных методах диагностики и лечения неиммунной водянки плода (НИВП). Проанализированы основные этиологические факторы, приводящие к развитию НИВП, и их патогенез. Выявлены особенности манифестации НИВП и исходов в зависимости от основной этиологии. Описаны основные принципы диагностики и внутриутробного лечения НИВП, однако комплексного подхода к данной проблеме до сих пор нет, что и диктует необходимость дальнейших исследований.
В последнее десятилетие во всем мире особое внимание уделяется развитию и улучшению перинатальной помощи. Плод рассматривается как пациент в связи с возможностью внутриутробной коррекции тяжелых патологических состояний. Одним из таких антенатальных состояний является неиммунная водянка плода (НИВП).
НИВП определяется как скопление экстраваскулярной жидкости в двух и более серозных полостях и тканях плода, возникающее на различных сроках беременности при отсутствии циркулирующих антител к антигенам мембраны эритроцитов. Скопление жидкости может быть в подкожном пространстве (более 5 мм), перикардиальной, плевральной и брюшной полостях [1–4].
НИВП впервые описана в 1892 г. J. Ballantyne [5]. Ранее преобладала иммунная форма водянки, однако после разработки и внедрения в клиническую практику антирезусного иммуноглобулина в настоящее время в мире 85–90% случаев водянки носят неиммунный характер [6–7].
Зарегистрированная частота НИВП составляет около 3 на 10 000 родов, однако заболеваемость значительно выше в связи с самопроизвольным или искусственным прерыванием беременности в I и II триместрах [8].
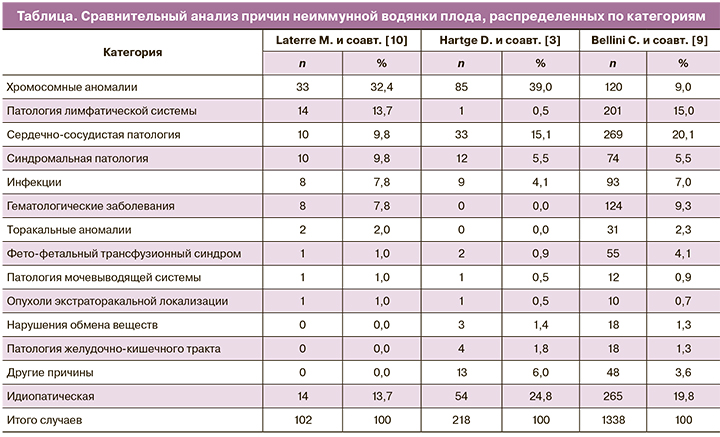
В основе НИВП лежат различные причины (более 150 нозологий), которые, по результатам проведенного крупномасштабного исследования Bellini C. и соавт. [9], распределены на 14 категорий. На территории Российской Федерации структура причин НИВП не определена ввиду отсутствия крупных исследований по данной проблеме.
Laterre M. и соавт. [10] провели сравнительный анализ причин НИВП (таблица). В исследованиях, проведенных Hartge D. и соавт. [3] и Laterre M. и соавт. [10], наиболее распространенной причиной НИВП были хромосомные аномалии (32% и 39% соответственно), тогда как у Bellini C. и соавт. [9] – сердечно-сосудистые аномалии (20,1%). Второй наиболее распространенной причиной у Bellini C. и соавт. [9] и Laterre M. и соавт. [10] были заболевания лимфатической системы (13,7 и 15% соответственно). В эту категорию были включены случаи, связанные с кистозной гигромой, кишечной лимфангиэктазией и хилезными расстройствами. В исследованиях Hartge D. и соавт. [3] заболевания лимфатической системы составляли лишь 0,5%, хотя следует отметить, что в 4 из 54 случаев в идиопатической категории выявили кистозную гигрому. Это говорит о том, что в связи с отсутствием крупномасштабных исследований до конца не отработаны критерии распределения причин НИВП по категориям.
Этиология НИВП играет важную роль в определении сроков манифестации и исходов [2, 7, 9, 11–15]. Так, Ota S. и соавт. [2] показали, что НИВП, манифестирующая до 22-й недели беременности, ассоциирована с высоким риском хромосомных аномалий и неблагоприятными исходами, тогда как после 22-й недели в основе НИВП лежат другие причины, а прогноз при этом является более благоприятным. Данную тенденцию подтвердили исследования, проведенные Ota S. и соавт. [2] в Японии с 2000 по 2012 гг., где средний срок беременности при постановке диагноза НИВП из-за трисомии, структурной аномалии сердца и синдрома Нунана (тернероидный синдром с нормальным кариотипом) были 18 недель (диапазон 11–31 неделя), 30 недель (диапазон 22–36 недель) и 30 недель (диапазон 22–33 недели) соответственно. При этом НИВП, вызванная трисомией или синдромом Тернера, ассоциировалась с высокой частотой прерывания беременности. Исследователи также отметили, что выживаемость при НИВП, диагностированной до 22 недели, между 22 и 25 неделями, между 26 и 29 неделями и после 30 недели составляли 12, 5, 23 и 26% соответственно. Таким образом, данные результаты показывают, что не только этиология, но также и срок беременности при манифестации НИВП влияют на исходы.
Причины развития водянок могут отличаться среди различных популяций. Так, например, в Юго-Восточной Азии и на Тайване наиболее распространенной причиной НИВП являются гемоглобинопатии, в то время как в западных странах – хромосомные аномалии или инфекционные заболевания [11–14, 16, 17].
Выявление причины НИВП является сложной диагностической задачей, и успех во многом зависит от лабораторной и инструментальной оснащенности учреждений. В Российской Федерации крупномасштабных исследований по НИВП не проводилось, и, соответственно, алгоритма обследования женщин с данной патологией плода до сих пор нет.
В клинических рекомендациях Канадского общества акушеров-гинекологов (SOGC) представлен алгоритм обследования беременных женщин с НИВП, который, помимо экспертного ультразвукового исследования плода, эхокардиографии плода, также включает инвазивную диагностику посредством амниоцентеза. При этом, в зависимости от лабораторной оснащенности учреждений, проводится обследование на хромосомную патологию, инфекции и заболевания из группы нарушений обмена веществ. Обследование обязательно включает оценку скорости кровотока в средней мозговой артерии плода, усиление которого является специфичным симптомом внутриутробной анемии [18, 19].
Однако и после проведения всех предложенных исследовани.