внутричелюстной синусит что это такое
Что такое синусит острый? Причины возникновения, диагностику и методы лечения разберем в статье доктора Мисюрина Ю. В., ЛОРа со стажем в 20 лет.
Определение болезни. Причины заболевания
Основные причины острого синусита — вирусы или бактерии. Поэтому выделяют вирусную и бактериальную форму заболевания. Реже возбудителем острого воспаления в околоносовых пазухах становятся анаэробы и внутриклеточные микроорганизмы.
Вирусный синусит чаще протекает как обычное простудное заболевание и имеет сезонный характер. Им, как правило, болеют осенью, зимой, весной и, реже, в тёплое время года.
К вирусам, вызывающим воспаление верхних дыхательных путей, относятся: риновирусы, вирусы гриппа и парагриппа, респираторно-синцитиальные вирусы, аденовирусы и коронавирусы.
Предрасполагающие факторы бактериального синусита:
Анаэробная инфекция может привести к острому синуситу при патологии зубочелюстной системы или осложнённом хроническом синусите. В таком случае трудно определить, это острая форма или обострение хронической.
Аллергический процесс и грибковая флора также могут стать причинами синусита — остро возникнув, заболевание перейдёт в хроническую форму.
Симптомы острого синусита
Основные симптомы острого синусита:
Затруднённым дыханием сопровождается большинство заболеваний носа, поэтому только этот симптом не подтверждает острый риносинусит. Для постановки диагноза необходимо, чтобы присутствовали не менее двух признаков.
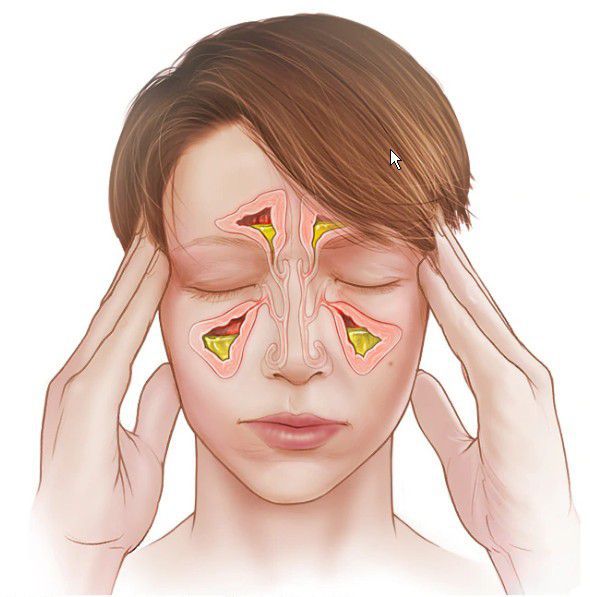
Головная боль при синусите носит тупой, ноющий характер и часто усиливается при наклоне головы вниз. Может уменьшаться после использования сосудосуживающих капель.
При воспалении в верхнечелюстной и лобной пазухах боль возникает в области лица, переносья, надбровья и височно-теменной области. При верхнечелюстном синусите проявляется разлитой зубной болью на стороне поражения. Для воспаления слизистой оболочки клиновидной пазухи (сфеноидита) характерны боли в центре головы и в затылке.
Выделения из носа при остром синусите бывают не всегда. Слизистые выделения характерны для вирусного воспаления, гнойные возникают, если присоединилась бактериальная флора. Хорошая дренажная функции пазухи и открытое соустье у детей проявляется в том, что при сморкании и откашливании отходят выделения. При поражении клиновидной пазухи носа и задних отделов решётчатого лабиринта выделения, как правило, стекают по задней стенке глотки, вызывая приступы кашля.
Для нетяжёлой формы острого синусита характерны:
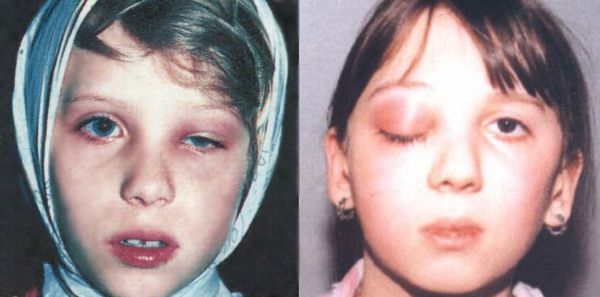
При тяжёлой форме температура поднимается до 38 ºС и выше, головная боль становится интенсивной, может развиться реактивный отёк век и мягких тканей лица.
Патогенез острого синусита
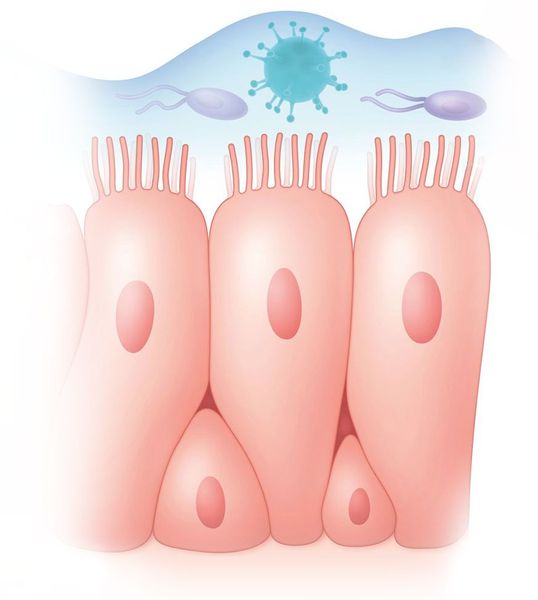
При синусите вирус попадает на слизистую оболочку полости носа, повреждает клетки реснитчатого эпителия и внедряется в организм человека. При этом слизистая оболочка отекает, усиливается выделение слизи в полости носа, что ещё сильнее блокирует работу ресничек мерцательного эпителия. В норме их движение защищает организм от чужеродных агентов.
В это время у пациента появляется насморк, першение в горле, кашель, повышается температура и возникает слабость. Симптомы сохраняются в среднем семь дней, постепенно уменьшаясь.
Другой вариант развития событий: признаки простуды не стихают к концу недели, как должно быть, а, наоборот, усиливаются. Приём обезболивающих препаратов не улучшает состояние. В таком случае следует немедленно обратиться к врачу.
Классификация и стадии развития острого синусита
По форме:
1. Экссудативные (с образованием жидкости в пазухе):
2. Продуктивные (с утолщением слизистой оболочки):
По причине:
По локализации:
По характеру течения:
По тяжести течения:
Лёгкая
• умеренно выраженные симптомы риносинусита (кашель, заложенность носа и выделения из него), которые не влияют на сон и дневную активность пациента;
• головных болей в проекции околоносовых пазух нет;
• отсутствие осложнений
Среднетяжёлая
• выраженные симптомы риносинусита умеренно или значительно влияют на сон и дневную активность пациента;
• при движении или наклоне головы возникает ощущение тяжести в проекции околоносовых пазух;
• осложнения со стороны среднего уха — острый средний отит;
• внутричерепных или орбитальных осложнений нет
Тяжёлая
• выраженные или мучительные симптомы риносинусита значительно влияют на сон и дневную активность пациента;
• периодическая или постоянная боль в проекции околоносовых пазух, которая усиливается при движении или наклоне головы и простукивании в проекции околоносовой пазухи;
• внутричерепные или орбитальные осложнения
Осложнения острого синусита
В большинстве случаев острый синусит протекает в лёгкой форме и проходит самостоятельно.
Осложнения могут возникнуть:
Выделяют орбитальные и внутричерепные осложнения.
Орбитальные осложнения:
Внутричерепные осложнения:
Как видно из таблицы ниже, несмотря на разнообразие клинических форм осложнений, их проявления схожи. Это затрудняет диагностику и выбор правильной тактики лечения.
Осложнения острого синусита
| Осложнение | Клинические проявления |
|---|---|
| Реактивный отёк клетчатки орбиты и век | Бледные безболезненные полупрозрачные отёчные веки, чаще верхние, чем нижние. Возможно выпячивание глазного яблока из орбиты (экзофтальм) |
| Диффузное негнойное воспаление клетчатки орбиты и век | Отёк и покраснение век из-за переполнения кровью сосудов (гиперемия). Экзофтальм и интоксикация |
| Остеопериостит орбиты | Отёк и гиперемия век, экзофтальм и ограничение подвижности глазного яблока |
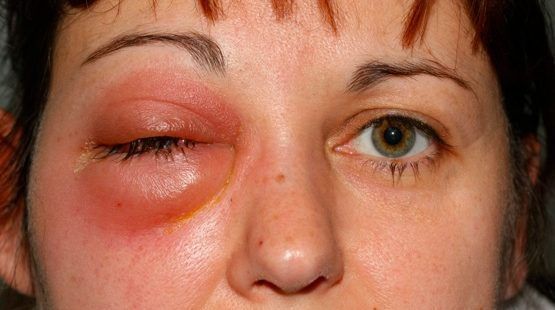
| Абсцесс века | Отёк и покраснение век, колебания жидкости при надавливании на глазное яблоко, интоксикация |
| Субпериостальный абсцесс | Отёк, гиперемия кожи век и конъюнктивы, боль при ощупывании, смещение глазного яблока |
| Ретробульбарный абсцесс и флегмона орбиты | Отёк и гиперемия век и конъюнктивы, выраженный экзофтальм, ограничение подвижности глазного яблока и боль при ощупывании |
| Тромбоз вен клетчатки орбиты и кавернозного синуса | Отёк и гиперемия век и конъюнктивы обоих глаз, выраженный экзофтальм, снижение остроты зрения, интоксикация |
| Арахноидит (лептоменингит) | Воспаление сосудистой оболочки головного мозга. Головная боль, тошнота, головокружение и слабость |
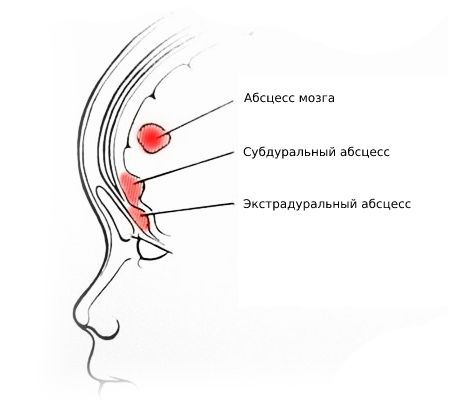
| Экстрадуральный абсцесс | Головная боль, тошнота и интоксикация |
| Субдуральный абсцесс | Головная боль, тошнота и интоксикация |
| Серозный и гнойный менингит | Головная боль, тошнота, светобоязнь, вынужденное положение тела с запрокинутой назад головой и появление менингеальных рефлексов |
| Абсцесс мозга | Головная боль, тошнота, менингеальные симптомы. Очаговые симптомы многообразны, связаны с локализацией абсцесса |
| Тромбоз синусов твёрдой мозговой оболочки | Лихорадка, приступы подъёма температуры и её падения с ознобом, обильным потоотделением и слабостью |
Диагностика острого синусита
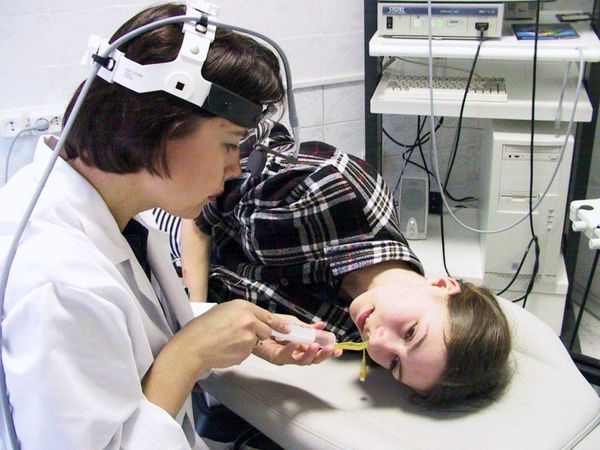
Передняя риноскопия
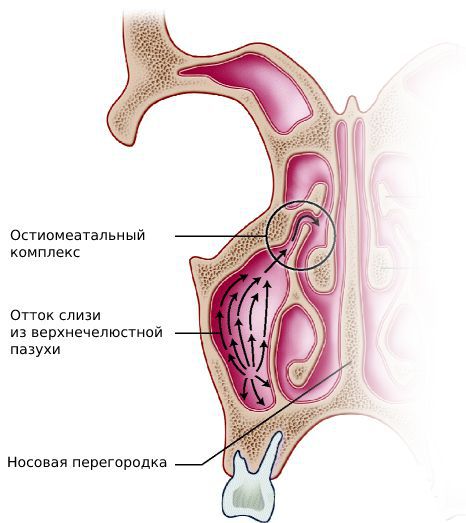
Врач оценивает состояние слизистой оболочки носовых раковин и ходов, отсутствие или наличие отделяемого. Признаки синусита — это наличие гнойного или слизисто-гнойного отделяемого в области выводных отверстий поражённых пазух. Оно сопровождается покраснением и отёком слизистой оболочки полости носа.
Патологический секрет может быть виден на задней стенке ротоглотки и в носоглотке при их осмотре с помощью шпателя и носоглоточного зеркала (задней риноскопии) и осмотре зева (фарингоскопии).
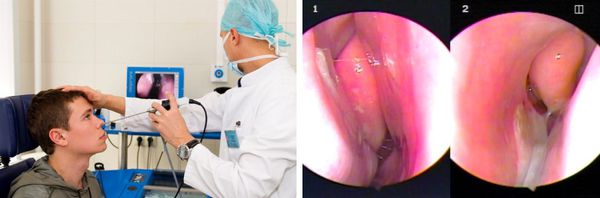
Эндоскопическое исследование полости носа
Позволяет детально осмотреть носовые ходы и раковины до носоглотки, выявить мельчайшие анатомические изменения. Зачастую проводится видеоэндоскопия с фиксацией результата, что в дальнейшем помогает оценить, как протекает заболевание.
Рентгенография пазух носа
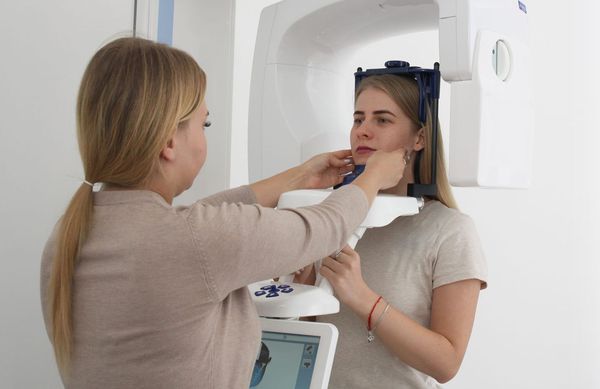
Компьютерную томографию (КТ) применяют при хронической патологии околоносовых пазух, орбитальных и внутричерепных осложнениях. Использовать её для диагностики острого синусита не целесообразно. Ни рентген, ни КТ не могут дифференцировать вирусный и бактериальный синуситы.
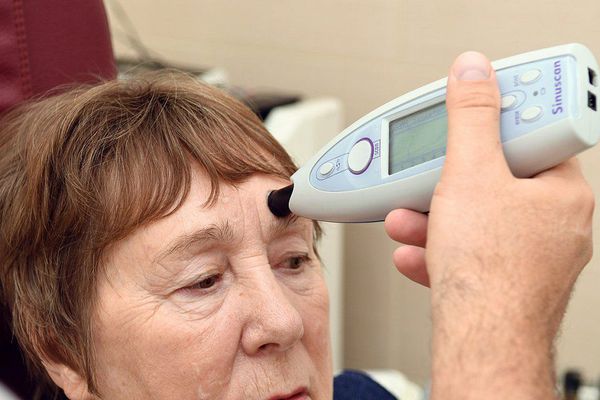
Ультразвуковое исследование (УЗИ)
Действие УЗИ основано на отражении ультразвукового сигнала на границе двух субстанций с разными акустическими свойствами (кость — воздух, воздух — экссудат и т. д.) в линейном и двухмерном режиме. В первом случае применяют УЗИ-сканеры для околоносовых пазух («Синускоп», «Синускан»), во втором — стандартные аппараты для УЗИ.
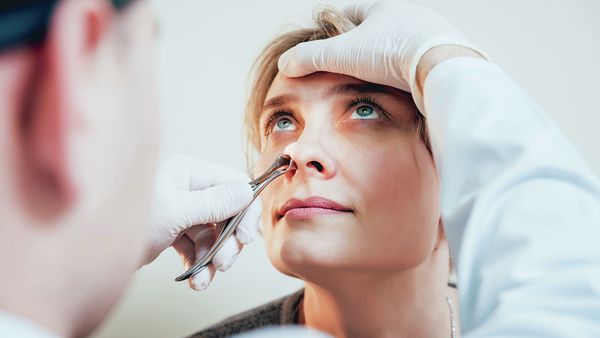
Диагностическая пункция
Пункция пазухи (с лат. «прокол») не относится к рутинным методам диагностики из-за высокого риска осложнений. Применяется, если есть противопоказания к проведению рентгенографии, например при беременности.
Лабораторная диагностика
Включает общий анализ крови и определение С-реактивного белка (СРБ).
Микробиологическое исследование
Проводится при затяжных формах синусита и неэффективности антибиотикотерапии. Для исследования потребуется отделяемое полости носа либо материал поражённой пазухи, извлечённый с помощью пункции.
Достоверность метода относительна, а информативность мала. Во-первых, микрофлора полости носа и пазухи изначально различна. Взятие мазка, даже при соблюдении всех условий, не гарантирует, что культивируемая на средах бактерия является причиной воспаления в пазухе, а не случайным «попутчиком» при выведении ватного зонда из носа.
Диафаноскопия
Лечение острого синусита
Выбор тактики лечения зависит от формы и тяжести острого синусита. Экссудативные синуситы лёгкой и среднетяжёлой степени зачастую лечатся консервативно или методами инвазивного дренирования пазухи.
Консервативное лечение
Цели лечения острого синусита — восстановить проходимость соустья воспалённой пазухи и предупредить орбитальные и внутричерепные осложнения. Для этого в первые дни простуды, но не более семи дней, применяют сосудосуживающие средства, а также увлажняют и орошают слизистую оболочку полости носа физиологическим раствором (хлоридом натрия 0,9 %).
Такие мероприятия препятствуют блокаде соустья и способствуют движению слизи на поверхности реснитчатого эпителия, а значит не дают бактериям размножаться.
Применять антибиотики в первые семь дней нецелесообразно. Показанием для антибиотикотерапии является только бактериальный синусит. Этот диагноз ставится врачом на основании жалоб, анамнеза, данных объективного, дополнительных методов обследования и дифференциальной диагностики.
Дренирование пазухи
К инвазивным методам дренирования пазухи относятся:
Пункция верхнечелюстной пазухи проводится через нижний носовой ход иглой Куликовского.
Затем содержимое пазухи удаляют, промывая её шприцом с физиологическим или антисептическим раствором.
Лобную пазуху чаще прокалывают тонкой иглой через глазничную стенку, реже производят трепанопункцию — отверстие создаётся через переднюю стенку бормашиной или инструментами для сверления кости (трепанами).
Курс лечения состоит из нескольких пункций, поэтому катетер вводят в пазуху в среднем на 10 дней.
Пункция околоносовой пазухи — это инвазивный метод, связанный с риском серьёзных осложнений. Его альтернативой является применение синус-катетера «ЯМИК». Устройство изобретено российским оториноларингологом В.С. Козловым.
Катетер вводится в полость носа до носоглотки. Заполненные воздухом камеры создают отрицательное давление, которое способствует дренированию пазух носа.
Все инвазивные процедуры проводятся после аппликационной анестезии и анемизации полости носа.
Пункция верхнечелюстной пазухи связана с риском проникновения иглы в мягкие ткани щеки, глазницу и крылонёбную ямку. Также при процедуре может повредиться устье носослёзного канала, возникнуть кровотечение, а при попытке продувания пазухи в кровеносные сосуды может проникнуть воздух.
Хирургическое лечение
Показано при орбитальных или внутричерепных осложнениях, а также при продуктивной форме острого синусита, чаще возникающей при одонтогенном синусите.
Хирургическое лечение острого синусита включает:
Реабилитационный период длится около 14 дней.
Прогноз. Профилактика
Прогноз неосложнённой формы острого синусита благоприятный. Если пациент несвоевременно обратился к доктору, не соблюдал принципы антибиотикотерапии или подвергался постоянному переохлаждению, то острый синусит может перейти в хронический.
Верхнечелюстной синусит
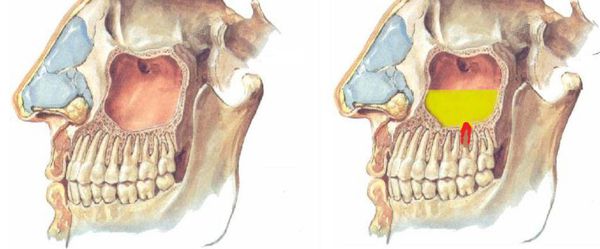
Верхнечелюстной синусит (от лат. «пазуха» и «воспаление») — это воспаление слизистой оболочки соответствующих пазух носа. Причины этого заболевания различны: аллергия, ринит, больные зубы, воспаление тканей вокруг зубов, травмы. Лечение включает в себя консервативные процедуры, домашние средства и хирургическое вмешательство.
Что такое верхнечелюстной синусит?
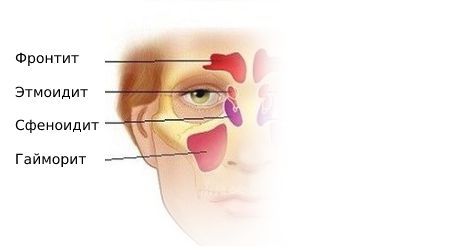
У человека есть несколько видов пазух: лобные, клиновидные, верхнечелюстные и ячейки решетчатого лабиринта. В каждом из этих видов может произойти воспаление слизистой оболочки. Тогда начнется синусит. Верхнечелюстной синусит иначе называется гайморит и представляет собой воспаление придаточных пазух носа.
Впервые верхнечелюстные пазухи проиллюстрировал Леонардо да Винчи, а уже саму болезнь открыл Натаниэль Гаймор — британский хирург и анатом (он же подробно описал верхнечелюстные пазухи в своем трактате 1651 года). В то время гайморит лечили домашними методами и прогреванием.
Симптомы
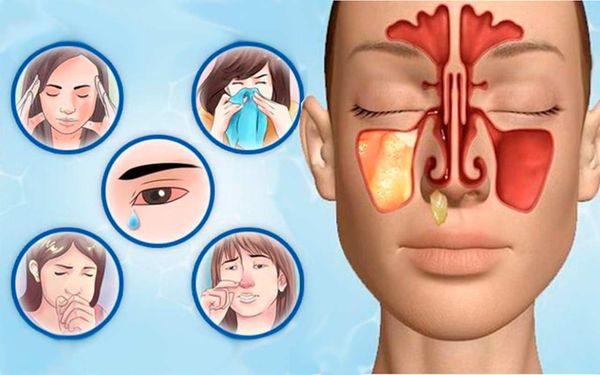
Симптомов заболевания довольно много: головная, височная боли, течение из носа, боль в области носа, повышенная температура (до 38 °C), утомление, слабость, отсутствие аппетита, бессонницы, озноб, кашель, потеря обоняния, заложенность носа, обильное потоотделение, слезящиеся глаза.
Осложнения
Внутричерепные осложнения: закупорка сосудов, нагноения в оболочке мозга, орбитальные осложнения (до остеомиелита).
Типы и виды верхнечелюстного синусита
В зависимости от этиологии (причины возникновения) болезни различают риногенные, одонтогенные, травматические и аллергические верхнечелюстные синуситы.
Риногенный гайморит возникает на фоне течения ринита (когда воспаляется слизистая оболочка носа). Слизистая оболочка — главное препятствие на пути инфекций. При попадании на нее бактерий развивается насморк или ринит. Основания возникновения ринита различны: вирусы, гипертермия, аллергии, снижение защитных свойств организма, проникновение синтетических средств, влияние сухого воздуха, слишком продолжительное применение лекарств с сосудорасширяющим или сосудосуживающим действием.
Характеризуется ринит заложенностью, течением из носа, нарушением кровообращения в полости носа, развитием застойных кровяных явлений. Всего существует 4 вида ринита: аллергический, хронический, острый, вазомоторный.
Одонтогенный синусит возникает вследствие воспаления слизистой верхнечелюстной пазухи из-за инфекции от нездорового зуба, тканей вокруг него, образовавшегося сообщения между пазухой и полостью рта после удаления зуба. Симптомами этого заболевания могут быть апатия, потеря аппетита, головная боль, ломота в висках, выделения из носа или уха, кашель, насморк и другие. В зависимости от протекания болезни выбирают разные способы лечения: антибактериальную терапию и промывание гайморовых пазух, откачивание гноя или операцию.
Травма гайморовой пазухи или челюсти также может привести к возникновению синусита.
Причиной аллергического гайморита служит гиперчувствительность организма к одному из раздражителей. Начинается заболевание в полости носа, а затем распространяется на гайморовые пазухи. Что же обычно служит аллергеном? Это пыльца в период цветения, шерсть и экскременты домашних любимцев, пылевые клещи, лекарства, бытовая химия, духи, косметика, химикаты, грязный городской воздух.
По длительности недуга синуситы делят на:
По степени тяжести симптомов синуситы бывают:
Как проводится диагностика верхнечелюстного синусита
Во время диагностики заболевания необходимо собрать ряд показаний: узнать о жалобах, записать симптомы, проанализировать анамнез пациента и провести обследование (компьютерная томография, рентген).
Возможные симптомы: головная, височная боль, носовые и ушные выделения, накопление слизи на задней стороне глотки, интоксикация (в тяжелых случаях).
Анамнез должен содержать сведения о перенесенных заболеваниях, травмах, переохлаждениях и т.д.
Осмотр, как правило, заключается в пальпации и перкуссии в области околоносовых пазух, а также включает фарингоскопию и риноскопию.
Лечение
1. Этиотропная терапия
Быстрых результатов в терапии помогает добиться назначение средств против бактерий (главных возбудителей острого синусита):
2. Пункция
Данный способ применяют, если не удалось вылечить болезнь медикаментозно. Является самым известным способом для удаления гноя из верхнечелюстных пазух. Довольно болезненный, в отличие от других процедур.
3. «ЯМиК»-катетеризация
Довольно результативное средство в борьбе с верхнечелюстным синуситом, не вызывает осложнений. Достаточно болезненная процедура, как и пункция, больные не всегда хорошо могут ее переносить.
Важно: выполнение операции нецелесообразно при изолированном поражении одной околоносовой пазухи, так как можно занести инфекцию в здоровые околоносовые пазухи.
Лечение симптомов верхнечелюстного синусита
Симптоматическое лечение гайморита включает в себя топические деконгестанты (такие как ксилометазолин и оксиметазолин), которые улучшают вентиляцию околоносовых пазух, муколитики (например, карбоцистеин), улучшающие секрецию слизи, местные антисептические препараты (мирамистин и другие) и ирригационную терапию (к примеру, носовой душ, перед применением которого нужно применить сосудосуживающие препараты), вымывающие слизь и убивающие микробов в полости пазух, топические глюкокортикостероиды, комбинированные средства (нестероидные и противовоспалительные препараты — парацетамол, ибупрофен).
Среди наиболее действенных препаратов для лечения симптомов синусита можно выделить Сиалор на основе ионов серебра. Он оказывает противовоспалительное действие, препятствует размножению бактерий. Благодаря мягкому действию препарата сохраняется баланс микрофлоры и создаются благоприятные условия для регенерации слизистой носа.
Хирургическое вмешательство
Лекарственные методы лечения не всегда эффективны, иногда необходимо прибегнуть к помощи операции. При этом различаются как подходы к больным пазухам (экстраназальный, эндоназальный, комбинированный), технологии хирургии (увеличительные приборы и освещающие устройства), так и методы хирургии.
Важно: после перенесенного синусита пациенты должны периодически (не реже раза в 3 месяца) наблюдаться у оториноларинголога.
Лечение дома
Вариантом лечения верхнечелюстного синусита дома являются паровые ингаляции, благодаря которым улучшается кровообращение, разжижаются скопления слизи, а также улучшается приток лекарств из крови. Но при остром течении верхнечелюстного синусита такой способ опасен, он может спровоцировать генерализацию инфекционного процесса.
Можно делать ингаляции с отваром трав (календула, чистотел, лавровый лист, череда шалфей, ромашка). В закипевшую воду добавляют спиртовую настойку прополиса (1 чайная ложка на 0,5 л отвара) и пару капель йода.
Кроме подобных ингаляций можно дышать и над вареным картофелем. Важно: дышать нужно по 10 минут ежедневно, курс — неделя.
Прогревают нос и поваренной солью в мешке, варены яйцом, синей лампой. Промывают нос следующим раствором: 1 чайная ложка на стакан, фурацилин (2 таблетки, отвары трав (шалфей, чистотел, ромашка). Повтор процедуры может быть до 10 раз в день.
Профилактика
Среди профилактических мероприятий, которые помогут значительно снизить риск развития заболевания, можно выделить следующие:
Что такое одонтогенный верхнечелюстной синусит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Козлова П. Ю., стоматолога-хирурга со стажем в 6 лет.
Определение болезни. Причины заболевания
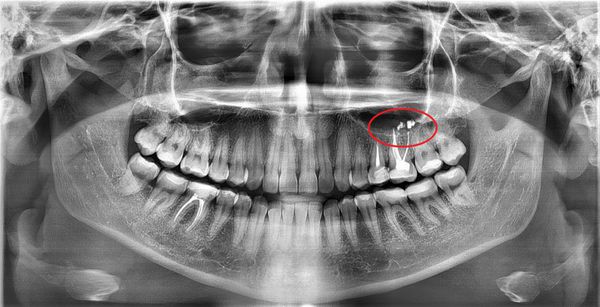
Одонтогенный верхнечелюстной синусит — воспаление слизистых оболочек стенок верхнечелюстных пазух, причиной которого является распространение патологического процесса из очагов одонтогенной (зубной) инфекции.
Причина заболевания кроется в его названии, т. е. причиной является зуб или то, что с ним связано:
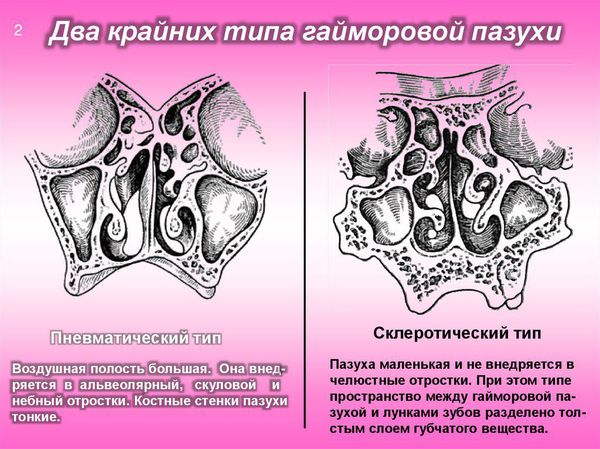
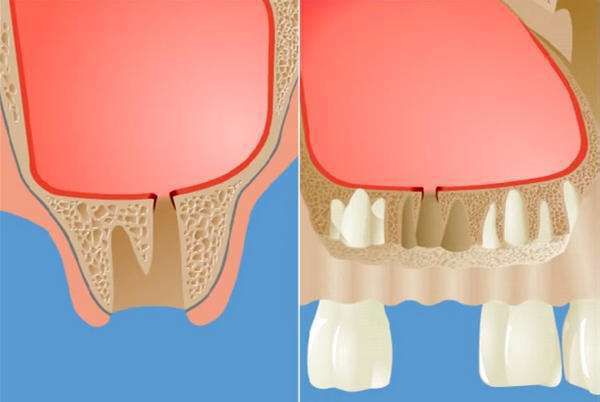
Существует два типа верхнечелюстных пазух — объёмные пневмотические и менее развитые склеротические. Пневматический тип пазух характеризуется тонкими костными стенками. При этом типе корни зубов и слизистую оболочку синуса разделяет лишь тонкая прослойка кортикальной кости, поэтому инфекция из периапикальных тканей ( вокруг верхушечной трети корня зуба) легко проникает в пазуху. В связи с этим пневматический тип верхнечелюстной пазухи можно смело отнести к причинам развития синусита.
Симптомы одонтогенного верхнечелюстного синусита
Симптомы варьируются и в основном зависят от формы течения верхнечелюстного синусита.
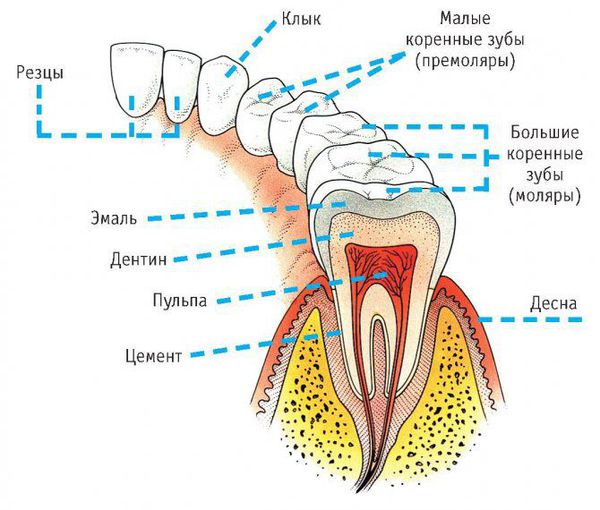
Симптомы острого одонтогенного верхнечелюстного синусита практически не отличаются от острого верхнечелюстного синусита другой этиологии. Исключением может быть наличие причинного зуба. Обычно больным зубом является большой или малый коренной зуб верхней челюсти. Зуб болит в покое, болевые ощущения увеличиваются при накусывании на зуб.
Основным симптомом острого верхнечелюстного синусита является заложенность носа и затруднение носового дыхания. Пациенту приходится дышать через рот, что приносит дискомфорт и может стать причиной более тяжёлых проблем со здоровьем (гипоксии головного мозга со всеми вытекающими последствиями). Носовое дыхание затруднено или невозможно ввиду полнокровия и отёка слизистых оболочек стенок пазухи, в том числе в области естественного соустья. Помимо всего прочего гиперпродукция секрета (отделяемого из носа, в простонародье — соплей) и снижение функции мерцательного эпителия приводят к застоям отделяемого в дыхательных путях. В норме данный эпителий согревает вдыхаемый воздух и выводит слизь с частицами пыли, микрообранизмами и т. д. Нехватка кислорода делает пациента измученным, ослабшим. Обоняние практически отсутствует.
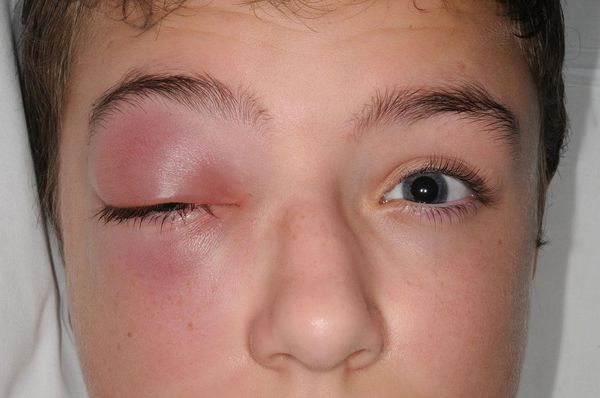
Из носа отмечаются постоянные обильные выделения, в ряде случаев гнойного характера. Зачастую отмечается слезотечение, боязнь яркого света из-за попадания слизи и гноя в дыхательные пути и закупорки носослёзного канала. Часто заболевание сопровождается отёком поражённой стороны лица.
При остром одонтогенном гайморите выражены симптомы общей интоксикации организма. Повышенная температура тела порой достигает 39 °C и выше, заболевание сопровождается слабостью, ознобом, головными болями. Пациенты жалуются на повышенную утомляемость, недомогание, нарушение сна, отсутствие аппетита.
При перфоративной форме верхнечелюстного синусита имеет место ороантральное соустье, которое представляет собой сообщение между полостью рта и пазухой. Оно развивается после удаления зуба и может проявиться как сразу после удаления, так и через некоторое время после него. В случаях перфоративного синусита пациент отмечает выделение из носа принимаемой пищи или жидкости. Надувание щёк невозможно. Остальные симптомы данного вида верхнечелюстного синусита ничем не отличаются от описанных выше.
Патогенез одонтогенного верхнечелюстного синусита
При пневматическом типе верхнечелюстной пазухи (тонкая нижняя стенка верхнечелюстной пазухи) процесс резорбции костной ткани происходит достаточно быстро, и патогенные микроорганизмы колонизируют слизистую оболочки нижней стенки верхнечелюстной пазухи.
Слизистая оболочки синуса богата кровеносными сосудами и при несостоятельности местного иммунитета вскоре в процесс воспаления будет вовлечена вся слизистая оболочка верхнечелюстной пазухи. Особенно быстро этот процесс проходит на фоне снижения общей реактивности организма, другими словами когда организм человека ослаблен. Иммунитет не может справиться с микробным агентом в виду предварительной сенсибилизации (чувствительности организма к воздействию микроорганизмов, аллергенов и т. д.) из очага одонтогенной инфекции. Также свое влияние на формирование воспалительного процесса оказывают внешние факторы: окружающая среда (температура воздуха, влажность, ветер), социально-бытовые условия проживания, заражённые люди при эпидемии.
При внедрении в полость пазухи инородных предметов (пломбировочный материал, стоматологический инструмент, корень зуба при осложнённом удалении) происходит нарушение функции мерцательного эпителия верхнечелюстной пазухи, который должен выводить слизь с частицами пыли, микрообранизмами и т. д. На фоне хронического воспаления:
Изменения в состоянии костной ткани дна верхнечелюстной пазухи и слизистой оболочки, её выстилающей, впоследствии играет свою роль при операции удаления зуба и в разы увеличивает риск развития перфорации дна гайморовой пазухи с развитием ороантрального сообщения.
Классификация и стадии развития одонтогенного верхнечелюстного синусита
Классификация по распространённости:
По типу течения:
По причине развития:
По характеру морфологических изменений:
Клиническая классификация одонтогенных синуситов по Марченко Н.Г.:
Стадии одонтогенного верхнечелюстного синусита:
Осложнения одонтогенного верхнечелюстного синусита
Наиболее частыми осложнениями одонтогенного верхнечелюстного синусита являются глазничные и внутричерепные осложнения.
Глазничные осложнения чаще распространяются контактным или гематогенным путём (через кровь). Нижняя стенка орбиты одновременно является верхней стенкой верхнечелюстной пазухи. При постоянном воспалении костная перегородка может разрушиться, в ряде случаев с образованием остеомиелита. Тогда инфекция из синуса проникает в орбиту с образованием абсцесса или флегмоны глазницы, что может привести к невриту глазничного нерва, ухудшению зрения, в особо тяжёлых формах к потере зрения. Характерным признаком абсцесса глазницы является отёк окружающих мягких тканей, выделение гноя из глазницы, болезненность при движениях глазных яблок, снижение зрения, боли давящего характера.
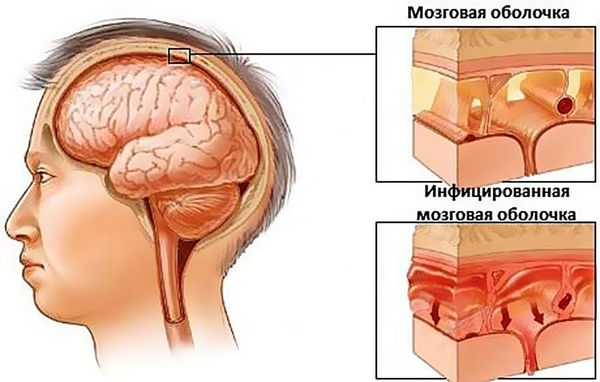
При абсцессе головного мозга клиническая картина напрямую зависит от локализации гнойника. Общими симптомами данного заболевания являются головные боли, лихорадка, неврологическая симптоматика в соответствии с локализацией и размером очага (потеря речи, зрения, двигательной активности, памяти и т. д.), возможны эпилептические припадки, которые ранее у пациента не отмечались.
Менингит и тромбоз пещеристого синуса также являются очень неблагоприятными исходами верхнечелюстного синусита. Наряду с абсцессом головного мозга показано оказание экстренной помощи в условиях специализированного стационара. Данные осложнения сопровождаются головными болями, рвотой, ознобом, припадками.
Диагностика одонтогенного верхнечелюстного синусита
Диагностика одонтогенного верхнечелюстного синусита включает клинические и аппаратные методы исследования. В ходе клинического обследования проводится сбор жалоб, изучение истории заболевания, установление сопутствующих общесоматических патологий.
С внедрением в практику таких методов, как конусно-лучевая компьютерная томография (КЛКТ), мультиспиральная компьютерная томография (МСКТ) и магнитно-резонансная томография (МРТ) практикующие врачи могут достоверно установить не только причинный зуб, оценить состояние костных и мягкотканных структур верхнечелюстной пазухи, но и спрогнозировать и спланировать лечение.
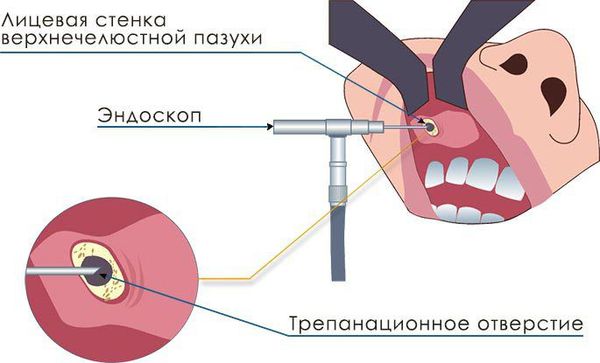
С внедрением в практику аппаратов с эндоскопом для клиницистов открылось огромное количество возможностей. Тубус эндоскопа бывает не только прямым, но и имеет свойства изгибаться. Это свойство позволяет визуализировать самые труднодоступные и витиеватые воздухоносные ходы, при необходимости промыть их, произвести забор слизистой оболочки на цитологическое или патогистологическое исследование, а также взять мазок на флору (это необходимо для выявления возбудителя). Поэтому в настоящее время при помощи эндоскопии можно провести не только полный спектр диагностических мероприятий, но и полноценную операцию без разрезов и с минимальной травматизацией. При помощи эндоскопической методики удаётся оценить состояние слизистой оболочки синуса (цвет, отёчность), оценить состояние видимых кровеносных сосудов, исключить их тромбоз, выявить сужение дыхательных путей, оценить количество и характер отделяемого и патологической жидкости.
Лечение одонтогенного верхнечелюстного синусита
Зачастую лечение одонтогенного верхнечелюстного синусита проводится комбинацией консервативного и хирургического методов. Способ лечения и его объём зависит от причинного фактора и течения заболевания.
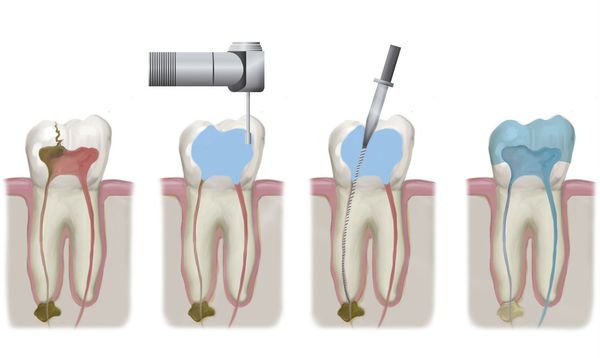
При одонтогенном синусите, вызванном острым или обострившимся периодонтитом, лечение зачастую складывается из устранения причинного фактора и назначения медикаментозной терапии. Для устранения причины воспаления проводится эндодонтическое лечение корневых каналов больного зуба с последующим их пломбированием.
При обширном разрушении коронковой части зуба, сильной его подвижности, а также отказе пациента от сохранения причинного зуба проводится его экстракция (удаление). Если к моменту обращения у пациента развилась гнойная форма гайморита, проводится пункция верхнечелюстной пазухи с эвакуацией гнойного содержимого и ежедневным промыванием синуса растворами антисептиков. Назначается медикаментозная терапия. При катаральной форме острого верхнечелюстного синусита пункция пазухи не требуется, назначается медикаментозная терапия и промывание через естественное соустье.
Лечение одонтогенного верхнечелюстного синусита обычно является междисциплинарной проблемой: болезнь совместно лечат стоматологи-терапевты, стоматологи-хирурги, челюстно-лицевые хирурги и оториноларингологи. Количество специалистов зависит от тяжести течения заболевания.
При одонтогенных кистах верхнечелюстной пазухи, наличии пломбировочного материала и других инородных тел в просвете верхнечелюстной пазухи без ороантрального сообщения (патологического сообщение между полостью пазухи и полостью рта) показано оперативное лечение. Существует несколько видов операций на верхнечелюстной пазухе.
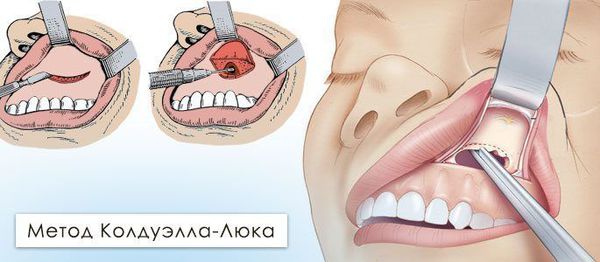
Радикальная гайморотомия по Колдуэллу — Люку. Под общей анестезией рассекают слизистую оболочку и надкостницу в преддверии полости рта от клыка до второго большого коренного зуба. Распатором скелетируют (обнажают) костную ткань, после чего трепанируют (создают доступ) переднюю стенку гайморовой пазухи. Трепанационное отверстие расширяют до 1,5*1,0 см, иссекают слизистую оболочку передней стенки синуса и удаляют из пазухи все патологические ткани и жидкости: гной, полипы, инородные тела, оболочку кисты, сгустки крови и т. д. Данный вид операции требует предельно аккуратного выполнения, ведь необходимо убрать всю патологическую ткань наименее травматично, не затронув здоровую слизистую оболочку пазухи. Также в ходе операции создаётся дополнительное сообщение между полостью синуса и полостью носа, в которое впоследствии устанавливаются трубки для последующего промывания растворами антисептиков. После проводится ушивание послеоперационной раны, назначается медикаментозная терапия. Полученный в ходе проведения операции материал направляется на патогистологическое и бактериологическое исследование. По литературным данным, этот оперативный метод в 80 % случаев имеет осложнения в послеоперационном периоде [18] :
При щадящей микрогайморотомии проводится разрез размером около 8 мм в области клыковой ямки, трепанируется передняя стенка верхнечелюстной пазухи, отверстие расширяется для введения эндоскопа и эндоскопического хирургического инструмента. Проводится санация (очищение) верхнечелюстной пазухи, удаление инородных тел и патологических тканей под контролем эндоскопа. Данный метод позволяет при минимальной травматизации достигнуть адекватной санации полости синуса.
Более современным хирургическим вмешательством является троакарная синусотомия, при которой производится прокол слизистой оболочки в области клыковой ямки с последующей трепанацией передней стенки верхнечелюстной пазухи и введением в полученное отверстие троакара (инструмента, предназначенного для проникновения в полость тела через покровы), через который вводится эндоскоп и эндоскопические инструменты для проведения оперативной санации пазухи. При микрогайморотомии и троакарной синусотомии дополнительное соустье не накладывается.
Возможны методы санации пазухи через естественное соустье без проколов и разрезов, подобные методы лечения проводят врачи оториноларингологи.
Отдельное внимание стоит уделить лечению перфоративных форм верхнечелюстных синуситов, как одной из наиболее частых форм. На данный момент существует множество способов закрытия перфорации дна верхнечелюстной пазухи, многие из которых лишь незначительно отличаются друг от друга в методике проведения. Все техники преследуют следующие цели:
Наиболее часто используются различные вариации замещения дефекта щёчным лоскутом. Суть при этом одна:
Для сохранения прикреплённой кератинизированной десны и глубины преддверия полости рта начали использовать нёбный лоскут на питающей ножке. К недостаткам данного метода можно отнести обширную травму и большую раневую поверхность твёрдого нёба. В этой связи в настоящее время широко используется расщепление нёбного слизисто-надкостничного лоскута. Однако данные методы также не позволяют достичь восстановления утраченного объёма костной ткани. Для восстановления костной ткани альвеолярного отростка в области перфорационного отверстия используются различные синтетические и природные костнозамещающие материалы.
Прогноз. Профилактика
При своевременном обращении пациента за стоматологической помощью, рациональной диагностике патологии зубочелюстной системы и правильном лечении наступает выздоровление. Если лечение не провести вовремя, возможно развитие таких серьёзных осложнений, как абсцесс головного мозга, менингит и др.
Профилактикой развития верхнечелюстных синуситов является своевременная санация полости рта, ведь основной причиной развития заболевания является осложнённый кариозный процесс. Только своевременное обращение пациента, распознавание кариеса и адекватное его лечение способно исключить развитие воспалительных изменений в периапикальных тканях. Использование современных и качественных стоматологических материалов, инструментов и аппаратов позволяет снизить количество верхнечелюстных синуситов, причинами которых являются ошибки в эндодонтическом лечении корневых каналов. Также для снижения развития верхнечелюстных синуситов по причине врачебных ошибок доктору нужно постоянно совершенствовать свою теоретическую подготовку и практические навыки.
Кроме этого, необходимо своевременно выявить развитие перфорации дна верхнечелюстной пазухи и надежно её закрыть в случае возникновения. Только так можно исключить образование стойкого ороантрального соустья и снизить риск перехода заболевания в хроническую форму.