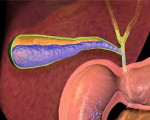
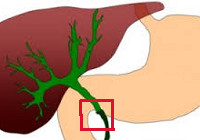
внепеченочный холестаз что это такое
Холестаз
Холестаз – это клинико-лабораторный синдром, характеризующийся повышением в крови содержания экскретируемых с желчью веществ вследствие нарушения выработки желчи либо ее оттока. Симптомы включают кожный зуд, желтушность, запоры, привкус горечи во рту, болезненность в правом подреберье, темный цвет мочи и обесцвечивание кала. Диагностика холестаза заключается в определении уровня билирубина, ЩФ, холестерина, желчных кислот. Из инструментальных методов используют УЗИ, рентгенографию, гастроскопию, дуоденоскопию, холеграфию, КТ и другие. Лечение комплексное, назначаются гепатопротекторы, антибактериальные лекарственные средства, цитостатики и препараты урсодезоксихолевой кислоты.
МКБ-10
Общие сведения
Причины холестаза
Этиология и патогенез холестаза определяются множеством факторов. По данным современной гастроэнтерологии, в возникновении холестаза ведущее значение имеет повреждение печени вирусного, токсического, алкогольного и лекарственного характера. Также в формировании патологических изменений существенная роль отводится:
Патогенез
В основе проявлений синдрома холестаза лежит один или несколько механизмов: поступление составляющих желчи в кровеносное русло в избыточном объеме, уменьшение или отсутствие ее в кишечнике, действие элементов желчи на канальцы и клетки печени. В результате желчь проникает в кровь, обусловливая возникновение симптомов и поражение других органов и систем.
Классификация
В зависимости от причин выделяют две основные формы: внепеченочный и внутрипеченочный холестаз.
В зависимости от характера течения холестаз делят на острый и хронический. Также данный синдром может протекать в безжелтушной и желтушной форме. Дополнительно выделяют несколько типов: парциальный холестаз – сопровождается снижением секреции желчи, диссоцианный холестаз – характеризуется задержкой отдельных компонентов желчи, тотальный холестаз – протекает с нарушением поступления желчи в двенадцатиперстную кишку.
Симптомы холестаза
При данном патологическом синдроме проявления и патологические изменения обусловлены избыточным количеством желчи в гепатоцитах и канальцах. Степень выраженности симптомов зависит от причины, которая вызвала холестаз, тяжести токсического поражения клеток печени и канальцев, обусловленного нарушением транспорта желчи.
Для любой формы холестаза характерен ряд общих симптомов: увеличение размеров печени, боли и ощущение дискомфорта в зоне правого подреберья, кожный зуд, ахоличный (обесцвеченный) кал, темный цвет мочи, нарушения процессов пищеварения. Характерной чертой зуда является его усиление в вечернее время и после контакта с теплой водой. Данный симптом влияет на психологический комфорт пациентов, вызывая раздражительность и бессонницу. При усилении выраженности патологического процесса и уровня обструкции кал теряет окраску до полного обесцвечивания. Стул при этом учащается, становясь жидким и зловонным.
Вследствие дефицита в кишечнике желчных кислот, которые используются для всасывания жирорастворимых витаминов (А, Е, К, D), в кале повышается уровень жирных кислот и нейтрального жира. За счет нарушения всасывания витамина К при затяжном течении заболевания у пациентов увеличивается время свертывания крови, что проявляется повышенной кровоточивостью. Недостаток витамина D провоцирует снижение плотности костной ткани, в результате чего больных беспокоят боли в конечностях, позвоночнике, спонтанные переломы. При длительном недостаточном всасывании витамина А снижается острота зрения и возникает гемералопия, проявляющаяся ухудшением адаптации глаз в темноте.
При хроническом течении процесса происходит нарушение обмена меди, которая накапливается в желчи. Это может провоцировать образование фиброзной ткани в органах, в том числе в печени. За счет увеличения уровня липидов начинается формирование ксантом и ксантелазм, вызванное отложением холестерина под кожей. Ксантомы имеют характерное расположение на коже век, под молочными железами, в области шеи и спины, на ладонной поверхности кистей. Эти образования возникают при стойком повышении уровня холестерина в течение трех и более месяцев, при нормализации его уровня возможно их самостоятельное исчезновение.
В некоторых случаях симптомы выражены незначительно, что затрудняет диагностику синдрома холестаза и способствует длительному течению патологического состояния – от нескольких месяцев до нескольких лет. Определенная часть пациентов обращается за лечением кожного зуда к дерматологу, игнорируя остальные симптомы.
Осложнения
Холестаз способен вызывать серьезные осложнения. При продолжительности желтухи более трех лет в подавляющем большинстве случаев формируется печеночная недостаточность. При длительном и некомпенсированном течении возникает печеночная энцефалопатия. У небольшого количества пациентов при отсутствии своевременной рациональной терапии возможно развитие сепсиса.
Диагностика
Консультация гастроэнтеролога позволяет выявить характерные признаки холестаза. При сборе анамнеза важно определение давности возникновения симптомов, а также степени их выраженности и связи с другими факторами. При осмотре пациента определяется наличие желтушности кожи, слизистых и склер различной степени выраженности. Также проводится оценка состояния кожи – наличие расчесов, ксантом и ксантелазм. Посредством пальпации и перкуссии специалист часто обнаруживает увеличение печени в размерах, ее болезненность.
Дифференциальная диагностика
При дифференциальной диагностике следует помнить, что синдром холестаза может встречаться при любых патологических изменениях печени. К таким процессам относятся вирусный и лекарственный гепатиты, холедохолитиаз, холангит и перихолангит. Отдельно стоит выделить холангиокарциному и опухоли поджелудочной железы, внутрипеченочные опухоли и их метастазы. Реже возникает необходимость дифференциальной диагностики с паразитарными заболеваниями, атрезией желчных протоков, первичным склерозирующим холангитом.
Лечение холестаза
Консервативное лечение
Консервативная терапия начинается с диеты с ограничением нейтральных жиров и добавлением в рацион жиров растительного происхождения. Это объясняется тем, что всасывание таких жиров происходит без использования желчных кислот. Лекарственная терапия включает назначение препаратов урсодезоксихолевой кислоты, гепатопротекторов (адеметионина), цитостатиков (метотрексата). Дополнительно применяется симптоматическая терапия: антигистаминные препараты, витаминотерапия, антиоксиданты.
Хирургическое лечение
В качестве этиотропного лечения в большинстве случаев используются хирургические методы. К ним относятся операции:
Отдельной категорией являются оперативные вмешательства при сужениях и камнях желчных протоков, направленные на удаление конкрементов. В реабилитационном периоде применяются физиотерапия и лечебная физкультура, массаж и другие методы стимуляции естественных защитных механизмов организма.
Прогноз и профилактика
Своевременная диагностика, адекватные лечебные мероприятия и поддерживающая терапия позволяют добиться у большей части пациентов выздоровления или стойкой ремиссии. При соблюдении профилактических мероприятий прогноз благоприятный. Профилактика заключается в соблюдении диеты, исключающей употребление острой, жареной пищи, животных жиров, алкоголя, а также в своевременном лечении патологии, вызывающей застой желчи и повреждение печени.
Внутрипеченочный холестаз при болезнях печени: от диагноза до лечения
При длительно существующем холестазе нарушается липидный обмен, в результате чего на коже образуются ксантомы и ксантелазмы Внутрипеченочный холестаз (ВХ) может развиваться на уровне гепатоцитов или внутрипеченочных желчных протоков. С
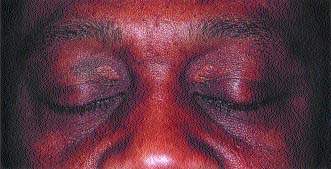 |
| При длительно существующем холестазе нарушается липидный обмен, в результате чего на коже образуются ксантомы и ксантелазмы |
Внутрипеченочный холестаз (ВХ) может развиваться на уровне гепатоцитов или внутрипеченочных желчных протоков. Соответственно этому выделяют ВХ, обусловленный поражением гепатоцитов и каналикул, и ВХ, связанный с поражением протоков.
Этиология и патогенез ВХ многообразны. Гепатоцеллюлярный и каналикулярный холестазы могут быть обусловлены вирусным, алкогольным, лекарственным, токсическим поражением печени, застойной сердечной недостаточностью, эндогенными метаболическими нарушениями (холестаз беременных, при муковисцидозе, при альфа-1-антитрипсиновой недостаточности и др.). Экстралобулярный (дуктулярный) холестаз характерен для первичного билиарного цирроза печени и первичного склерозирующего холангита, этиология которых неизвестна, а также для некоторых других заболеваний с известными причинами, например, для вторичного склерозирующего холангита.
При гепатоцеллюлярном и каналикулярном холестазах преимущественно поражаются транспортные системы мембран, а для экстралобулярного холестаза характерно повреждение эпителия желчных протоков. Для ВХ характерно поступление в кровь, а следовательно, и в ткани, различных компонентов желчи, преимущественно желчных кислот, и их дефицит или отсутствие в просвете двенадцатиперстной кишки и других отделах кишечника. При холестазе избыточная концентрация компонентов желчи в печени и тканях организма вызывает печеночные и системные патологические процессы, обусловливающие соответствующие клинические и лабораторные проявления болезни.
В основе формирования клинических симптомов лежат три фактора:
— избыточное поступление желчи в кровь и ткани;
— уменьшение количества или отсутствие желчи в кишечнике;
— воздействие компонентов желчи и ее токсических метаболитов на печеночные клетки и канальцы.
Характерными симптомами холестаза, в том числе ВХ, являются: кожный зуд, желтуха, ксантомы, ксантелазмы, ахоличный стул, моча темно-коричневого цвета. Выраженность симптомов ВХ зависит от основного заболевания, нарушения экскреторной функции гепатоцитов и печеночно-клеточной недостаточности.
Кожный зуд обычно предшествует появлению желтухи.
При ВХ присоединяются симптомы, связанные с недостатком желчи в просвете кишечника и нарушением всасывания жиров (стеаторея, похудение, дефицит жирорастворимых витаминов).
При длительно существующем холестазе закономерно выявляются: дефицит витамина Д (оссалгии, проксимальная миопатия, остеопороз, иногда остеомаляция), витамина Е (мышечная слабость, мозжечковая атаксия), витамина К(геморрагический синдром, гипопротромбинемия), витамина А (“куриная слепота”, гиперкератоз кожи, ксерофтальмия, кератомаляция). При формировании билиарного цирроза печени присоединяются признаки билиарной гипертензии (упорный метеоризм, асцит, спленомегалия) и печеночно-клеточной недостаточности (потеря массы тела, атрофия мышц, гипоальбуминемия и др.). К характерным лабораторным признакам ВХ относят: увеличение в крови щелочной фосфатазы (ЩФ) и гамма-глютаминтранспептидазы (ГГТП) до трех и более норм, а также повышение в крови холестерина (свыше полутора норм), желчных кислот (до полутора норм и выше) и некоторых других маркеров (лейцинаминопептидазы и др.), имеющих определенное диагностическое значение.
Уровень трансаминаз обычно повышен, но, как правило, он ниже уровней ферментов холестаза и только при быстро прогрессирующем холестазе уровень АсАТ и АлАТ резко возрастает, особенно при внепеченочном обструктивном синдроме.
Важным, но необязательным лабораторным признаком ВХ является повышение уровня конъюгированного билирубина, холестерина и его производных.
К симптомам, связанным с задержкой липидов в организме, относят ксантомы на коже, во внутренних органах, в том числе на оболочках нервных стволов с проявлениями полинейропатии.
Прежде чем диагностировать болезни, при которых проявляются ВХ, необходимо исключить внепеченочный холестаз, который также может длительно протекать под маской ВХ.
Внепеченочный холестаз имеет следующие характерные признаки: надстенотическое расширение протоков, выявляемое на УЗИ, и блокада протоков (холедохолитиаз, стриктура и др.), выявляемая при эндоскопической ретроградной холангиографии (ЭРХГ).
| Внутрипеченочный холестаз (ВХ) характеризуется уменьшением тока желчи и ее поступления в двенадцатиперстную кишку при отсутствии механического повреждения и обструкции внепеченочного билиарного тракта. ВХ обусловлен либо нарушением механизмов образования и транспорта желчи на уровне гепатоцитов, либо повреждением внутрипеченочных протоков, либо их сочетанием |
ВХ на уровне гепатоцитов, каналикулов и даже экстралобулярных желчных протоков, по существу, клинически неразличимы, поскольку внутрипеченочный билиарный тракт представляет собой непрерывную систему, и поэтому любой патологический процесс на уровне печени, в том числе поражающий гепатоциты, может сопровождаться холестазом. Гепатоцеллюлярный холестаз развивается как при острых, так и при хронических гепатитах вирусной, алкогольной, лекарственной и токсической этиологии, при циррозе печени, а также при невоспалительных заболеваниях печени (амилоидоз, саркоидоз и др.).
Таблица 1. Патогенетические подходы к медикаментозной терапии ВХ
Независимо от этиологии и нозологии ВХ, постоянное присутствие в избыточном количестве желчи в гепатоцитах и каналикулах приводит к некрозу гепатоцитов и развитию печеночно-клеточной недостаточности. Если холестаз наблюдается в течение трех–пяти лет, то формируется цирроз печени с развитием асцита, отеков и печеночной энцефалопатии. Тяжесть и выраженность клинических симптомов и при ВХ чрезвычайно вариабельны. Но почти всегда процесс прогрессирует, если не устраняется причина, обусловившая его развитие, — например, лекарство, алкоголь, вирус, бактерии и т. д.
В лечении используются любые лекарственные средства, влияющие на этиологию и патогенез болезни, если это возможно; также предпринимаются попытки оказать медикаментозное влияние на отдельные симптомы, например, устранить дефицит витаминов, улучшить процессы пищеварения и всасывания и т. д. Однако у каждого конкретного больного надо применять только патогенетически обоснованную лекарственную терапию.
1. Адеметионин-1,4-бутандисульфонат (S-адеметионин, гептал) — биологическое вещество, входящее в состав тканей и жидких сред организма и участвующее в реакциях трансметилирования. Обладает антидепрессивной и гепатопротективной активностью.
В течение двух-трех недель целесообразно применять ежедневно внутривенно или внутримышечно по 5-10 мл (400-800 мг), а в дальнейшем принимать внутрь по 400 мг (одна таблетка) два–четыре раза в день натощак.
Курс лечения. При остром ВХ полтора — два месяца, при хроническом — с учетом эффективности.
2. Урсодезоксихолевая кислота (УДХК) — обладает разносторонним позитивным действием на гепатобилиарную систему при ВХ и желчекаменной болезни. УДХК абсорбируется в прямой кишке. При систематическом приеме внутрь (10 мг/кг в сутки) она включается в энтерогепатическую циркуляцию, обеспечивая нормализацию желчеобразовательной и выделительной функций печени. Чаще применяется препарат урсофальк, назначаемый при ВХ внутрь по 250 мг два-три раза в день на длительный период. Возможно сочетание с гепталом.
3. Рифампицин (рифадин, рифарен и др.) — в основе его позитивного действия при ВХ лежит индукция микросомальных ферментов печени. Препарат вызывает ряд побочных эффектов (тошнота, рвота, диарея, головная боль и др.)
Эффект от применения препаратов, используемых при ВХ, как правило, больными оценивается по тому, как они влияют на зуд (его выраженность обычно уменьшается через несколько дней, но исчезает зуд лишь через один-два месяца от начала лечения. Врачами эффект оценивается, кроме того, по клиническим и лабораторным показателям (уровни ЩФ, ГГТП, холестерина и др.).
О патофизиологии холестаза
Как известно, желчь представляет собой изоосмотическую жидкость, состоящую из воды, электролитов, органических веществ (желчных кислот и солей, холестерина, коньюгированного билирубина, цитокинов, эйкозаноидов и других веществ) и металлов, в частности меди. Общее количество выделяемой печенью желчи в сутки составляет в среднем 600 мл. Основными же органическими компонентами желчи являются желчные кислоты, которые поступают из двух источников:
Формирование желчи проходит в три этапа: 1) захват из крови ее компонентов на уровне базолатеральной мембраны; 2) метаболизм, а также синтез новых составляющих и их транспорт в цитоплазме гепатоцитов; 3) выделение их через каналикулярную (билиарную) мембрану в желчные каналикулы.
В физиологических условиях транспорт желчных кислот из плазмы в гепатоцит осуществляется благодаря наличию в составе базолатеральных мембран K+-Na+-АТФазы. Внутриклеточный транспорт желчных кислот от базолатеральной мембраны до каналикулярной мембраны гепатоцита осуществляется цитозольными протеинами.
Выделение компонентов желчи из цитоплазмы гепатоцитов в просвет каналикулов против градиента концентрации осуществляют АТФ-зависимые транспортные белки, которые синтезируются в гепатоцитах наряду со щелочной фосфатазой (ЩФ). В результате функционирования этих транспортных систем в каналикулы поступают желчные кислоты и их соли, а также ряд осмотически активных веществ (глютатион, бикарбонаты), обеспечивающих поступление воды в каналикулы по осмотическому градиенту из синусоидов. Ток желчи во всей системе протоков зависит от темпов образования желчи. Из каналикулов желчь через вставочные канальцы Геринга поступает в желчные протоки, которые, соединяясь между собой, образуют интралобулярные, а затем и общий желчный проток. Эпителий протоков секретирует бикарбонаты и воду, формируя тем самым окончательный состав желчи, поступающей по внепеченочному желчному протоку (холедоху) в двенадцатиперстную кишку.
Синдром холестаза
Застой компонентов желчи в ткани печени принято называть холестазом.
Различают внутри и внепеченочный холестаз. При внутрипеченочном холестазе выделяют внутриклеточную, внутриканальцевую и смешанную формы:
Внепеченочный холестаз развивается при внепеченочной обструкции желчных протоков.
Внутрипеченочный холестаз возникает при отсутствии обструкции магистральных желчных протоков. Он может развиваться на уровне гепатоцитов или внутрипеченочных желчных протоков. Соответственно выделяют холестаз, обусловленный поражением гепатоцитов, каналикул, дуктул или смешанный. Кроме того, различают острый и хронический холестаз, а также желтушную и безжелтушную его формы.
Существует несколько форм холестаза: парциальный харастеризуется уменьшением объема секретируемой желчи; диссоцианный связан с задержкой только отдельных компонентов желчи (на ранних стадиях первичного недеструктивного холангита в сыворотке крови повышается содержание только желчных кислот и активности щелочной фосфатазы, в то время как уровень билирубина, холестерина, фосфолипидов остается в норме); тотальный связан с нарушением поступления желчи в двенадцатиперстную кишку.
Желчь представляет собой жидкость, изоосимчную плазме, состоящую из воды, электролитов, органических веществ (желчных кислот и солей, холестерина, конъюгированного билирубина, цитокинов, эикозаноидов и других веществ) и тяжелых металлов.
За сутки осуществляется синтез и отток от печени около 600 мл желчи Гепатоциты ответственны за секрецию двух фракций желчи зависящей от желчных кислот (около 225 мл/сут) и не зависящей от желчных кислот (около 225 мл/сут) Клетками желчных протоков секретируется 150 мл/сут желчи.
Желчь вырабатывается гепатоцитами и дренируется через сложную систему желчных ходов, расположенных внутри печени. Эта система включает желчные канальцы, желчные протоки и междольковые протоки. Желчные канальцы расположены между гепатоцитами, которые образуют их стенки. Диаметр канальцев 12 мкм (он меньше в третьей и постепенно увеличивается по направлению к первой зоне ацинуса) прилежащих межклеточных пространств канальцы отделены соединительными комплексами соседних гепатоцитов. Из желчных канальцев желчь поступает в желчные протоки (холангиолы или промежуточные канальцы Геринга), имеющие базальную мембрану. Канальцы Геринга устелены эпителием и гепатоцитами. Холангиолы образуют начало желчных ходов. Через пограничную пластинку холангиолы входят в портальные тракты, где приобретают строение междольковых протоков, наиболее мелкие ветви которых имеют диаметр 15-20 мкм. Междольковые протоки выстланы кубическим эпителием, лежащим на базальной мембране. Протоки анастомозируют между собой, увеличиваются в размерах и становятся крупными (септальными или трабекулярными) диаметром до 100 мкм, выстланными высокими призматическими эпителиоцитами с базально расположенными ядрами.
Два главных печеночных протока выходят из правой и левой долей в области ворот печени.
Гепатоцит представляет собой полярную секреторную эпителиальную клетку, имеющую базолатеральную (синусоидальную и латеральную) и апикальную (канальцевую) мембраны. Канальцевая мембрана содержит транспортные белки для желчных кислот, билирубина, катионов и анионов, микроворсинки. Органеллы представлены аппаратом Гольджи и лизосомами. С помощью везикул осуществляется транспорт белков (IgA) от синусоидальной к канальцевой мембране, доставка синтезирующихся в клетке транспортных белков для холестерина, фосфолипидов, желчных кислот. Цитоплазма гепатоцита вокруг канальцев содержит структуры цитоскелета: микротрубочки, микрофиламенты, промежуточные филаменты.
Образование желчи включает захват желчных кислот, других органических и неорганических ионов и их транспорт через синусоидальную мембрану. Этот процесс сопровождается осмотической фильтрацией воды, содержащейся в гепатоците и парацеллюлярном пространстве. Роль движущей силы секреции выполняет Na+,K+ATOa3a синусоидальной мембраны, обеспечивая химический градиент и разность потенциалов между гепатоцитами и окружающим пространством. В результате градиента концентрации натрия (высокая снаружи, низкая внутри) и калия (низкая снаружи, высокая внутри) содержимое клетки имеет отрицательный заряд по сравнению с внеклеточным пространством, что облегчает захват положительно заряженных и экскрецию отрицательно заряженных ионов. Транспортный белок для органических анионов является натрийнезависимым, переносит молекулы ряда соединений, включая желчные кислоты, бромсульфалеин и, вероятно, билирубин. На поверхности синусоидальной мембраны происходит также захват сульфатов, неэтерифицированных жирных кислот, органических катионов. Транспорт желчных кислот в гепатоците осуществляется с помощью цитозольных белков, среди которых основная роль принадлежит Загидроксистероиддегидрогеназе. Меньшее значение имеют белки, связывающие жирные кислоты, глутатион8трансфераза. В переносе желчных кислот участвуют эндоплазматический ретикулум и аппарат Гольджи. Транспорт белков жидкой фазы и лигандов (IgA, липопротеины низкой плотности) осуществляется посредством везикулярного транспорта. Время переноса от базолатеральной до канальцевой мембраны составляет около 10 мин.
Канальцевая мембрана представляет собой специализированный участок плазматической мембраны гепатоцита, содержащий транспортные белки, ответственные за перенос молекул в желчь против градиента концентрации. В канальцевой мембране локализуются ферменты: щелочная фосфатаза, углутамилтранспентидаза. Перенос желчных кислот осуществляется с помощью канальцевого транспорта белка для желчных кислот. Ток желчи, не зависящий от желчных кислот, определяется, повидимому, транспортом глугатиона, а также канальцевой секрецией бикарбоната, возможно, при участии белка. Вода и неорганические ионы (в особенности Na4) экскретируются в желчные капилляры по осмотическому градиенту путем диффузии через отрицательно заряженные полупроницаемые плотные контакты. Секреция желчи регулируется многими гормонами и вторичными мессенджерами, включая цАМФ и протеинкиназу. Эпителильные клетки дистальных протоков вырабатывают обогащенный секрет, модифицирующий состав канальцевой желчи,- к называемый дуктулярный ток желчи. Давление в желчных протоках, при котором происходит секреция желчи составляет 15-25 см вод. ст. Повышение давления до 35 см вод. ст. ведет к подавлению секреции желчи, развитию желтухи.
Что провоцирует / Причины Синдрома холестаза:
Этиология внутрипеченочного холестаза довольно многообразна.
В развитии холестаза важная роль отводится желчным кислотам, обладающим выраженными поверхностноактивными свойствами Желчные кислоты вызывают повреждение клеток печени и усиливают холестаз. Их токсичность зависит от степени липофильности (и, соответственно, гидрофобности). К гепатотоксичным желчным кислотам относят хенодезоксихолевую (первичную желчную кислоту), а также литохолевую и дезоксихолевую кислоты (вторичные кислоты, образующиеся в кишечнике из первичных под действием бактерий). Под влиянием желчных кислот наблюдается повреждение мембран митохондрий, что приводит к уменьшению синтеза АТФ, повышению внутриклеточной концентрации Са2+, стимуляции кальциизависимых гидролаз, повреждающих цитоскелет гепатоцита Желчные кислоты вызывают апоптоз гепатоцитов, аберрантную экспрессию антигенов HLA I класса на гепатоцитах и HLA II класса на эпителиальных клетках желчных протоков, которая может быть фактором развития аутоиммунных реакций против гепатоцитов и желчных протоков.
Синдром холестаза встречается при различных состояниях, которые могут быть объединены в 2 большие группы:
Нарушение образования желчи:
Нарушение тока желчи:
Гепатоцеллюлярный и каналикулярный холестаз могут быть обусловлены вирусным, алкогольным, лекарственным, токсическим поражением печени, застойной сердечной недостаточностью, эндогенными нарушениями (холестаз беременных). Экстралобулярный (дуктулярный) холестаз характерен для таких заболеваний, как цироз.
Симптомы Синдрома холестаза:
Клинические проявления. При холестазе избыточная концентрация компонентов желчи в печени и тканях организма вызывает печеночные и системные патологические процессы, обусловливающие соответствующие клинические и лабораторные проявления болезни.
В основе формирования клинических симптомов лежат 3 фактора:
Выраженность клинических симптомов внутрипеченочного холестаза зависит от основного заболевания, нарушения экскреторной функции гепатоцитов, печеночноклеточной недостаточности. Ведущими клиническими проявлениями холестаза (острого и хронического) являются кожный зуд, нарушение переваривания и всасывания. При хроническом холестазе наблюдаются поражение костей (печеночная остеодистрофия), отложения холестерина (ксантомы и ксантелазмы), пигментация кожи вследствие накопления меланина.
В отличие от гепатоцеллюлярного повреждения такие симптомы как слабость и утомляемость, для холестаза нехарактерны. Печень увеличена с гладким краем, уплотнена, безболезненна. Спленомегалия при отсутствии билиарного цирроза, портальной гипертензии встречается нечасто. Кал обесцвечен Предполагают, что кожный зуд при холестазе вызывают соединения, синтезирующиеся в печени и в норме экскретирующиеся в желчь. Имеется мнение о важной роли опиоидных пептидов в развитии зуда.
Маркерами хронического холестаза являются ксантомы, отражающие задержку липидов в организме (чаще располагаются вокруг глаз, на ладонных складках, под молочными железами, на шее, груди или спине). Образованию ксантом предшествует гиперхолестеринемия на протяжении 3 мес и более Ксантомы могут подвергаться обратному развитию при снижении уровня холестерина. Разновидностью ксантом являются ксантелазмы.
При холестазе наблюдается нарушение обмена меди, способствующее процессам коллагеногенеза. У здорового человека около 80 % всасываемой меди в кишечнике экскретируется с желчью и удаляется с калом
При холестазе медь накапливается в желчи в концентрациях, близких наблюдаемым при болезни ВильсонаКоновалова. В ряде случаев может обнаруживаться пигментное роговичное кольцо Кайзера-Флейа. Медь в ткани печени накапливается в гепатоцитах, холангиоцитах, клетках системы мононуклеарных фагоцитов. Локализация отложения избыточного содержания меди в клетках III или I зоны обусловлена этиологическими факторами. Кроме того, нами установлено, что избыточное отложение меди в клетках Купфера, в отличие от его накопления в паренхиматозных клетках, является прогностически неблагоприятным фактором в развитии избыточного фиброзирования в ткани печени, других органах и тканях.
У больных хроническим холестазом имеют место дегидратация, изменение деятельности сердечно-сосудистой системы. Нарушаются сосудистые реакции в ответ на артериальную гипотензию (вазоконстрикцию), наблюдаются повышенная кровоточивость, нарушение регенерации тканей, высокий риск развития сепсиса. Печеночная недостаточность присоединяется при длительности холестаза более 35 лет. В терминальной стадии развивается печеночная энцефалопатия. Длительный холестаз может осложняться образованием пигментных конкрементов в желчевыводящей системе, осложняющихся бактериальным холангитом. При формировании билиарного цирроза обнаруживаются признаки портальной гипертензии и печеночноклеточной недостаточности.
Диагностика Синдрома холестаза:
В периферической крови выявляются мишеневидные эритроциты, анемия, нейтрофильный лейкоцитоз. В течение 3 нед в сыворотке крови повышается содержание связанного билирубина. Биохимическими маркерами холестаза являются щелочная фосфатаза и углутамилтранспептидаза, лейцинаминопептидаза и 5нуклеотидаза. При хроническом холестазе повышается уровень липидов холестерина, фосфолипидов, триглицеридов, липопротеинов, в основном за счет фракции липопротеинов низкой плотности. В то же время концентрация липопротеинов высокой плотности снижена. В сыворотке повышено содержание хенодезоксихолевой, литохолевой и дезоксихолевой желчных кислот. Уровень альбуминов и глобулинов при остром холестазе не меняется. Активность АсАТ, АлАТ повышается незначительно. В моче обнаруживаются желчные пигменты, уробилин.
Морфологически печень при холестазе увеличена в размерах, зеленоватого цвета, с закругленным краем. На поздних стадиях на ее поверхности видны узлы. При световой микроскопии наблюдается 6илирубиностаз в гепатоцитах, клетках синусоидов, канальцах третьей зоны дольки. Выявляются «перистая» дистрофия гепатоцита, пенистые клетки, окруженные мононуклеарными клетками. Некроз гепатоцитов, регенерация и узловая гиперплазия на начальных этапах холестаза выражены минимально. В портальных трактах (первая зона) наблюдаются пролиферация дуктул, наличие желчных тромбов, гепатоциты превращаются в клетки желчных протоков и формируют 6азальную мембрану. Обструкции желчных протоков способствует развитие фиброза. При холестазе могут образовываться тельца Мэллори. Микроциркуляторное русло печени и ее клеточные элементы подвергаются реактивным изменениям. Наблюдается набухание клеток выстилки синусоидов, их дистрофические изменения, наличие вакуолей, содержащих компоненты желчи или их метаболиты. При электронной микроскопии изменения желчных канальцев неспецифичны и включают дилатацию, отек, утолщение и извитость, потерю микроворсинок, вакуолизацию аппарата Гольджи, гипертрофию эндоплазматического ретикулума. В печени (гепатоциты, клетки Купфера, эпителий желчных протоков) наблюдается избыточное отложение меди и металлопротеинов, липофусцина, холестерина, других липидов. Изменения в биоптате печени на ранних стадиях холестаза могут отсутствовать.
Выделяют следующие виды некроза при холестазе:
Желчные тромбы состоят из зернистых компонентов (собственно желчь) и кольцевиднопластинчатых образований свободного билирубина и имеют грубозернистую структуру, локализованную в мезосомах Связанный билирубин, имея форму мелких зерен, находится в пузырьках ЭПС, а иногда свободно лежит в цитоплазме.
Застой желчи в печени закономерно сопровождается пролиферацией холангиол (дуктулярная пролиферация). Пролиферирующие желчные ходы могут ничем не отличаться от обычных желчных протоков. Иногда пролиферирующие желчные протоки не имеют четкого просвета, образованы двумя рядами овальных клеток с вытянутым ядром и базофильной цитоплазмой. Значительное число протоков в портальном поле говорит об их пролиферации.
Пролиферация желчных ходов имеет приспособительнокомпенсаторное значение и направлена на коррекцию желчевыделения. При устранении причины застоя желчи дуктулярная реакция редуцируется, происходит полное восстановление портальной триады.
Лечение Синдрома холестаза:
Особенностью диеты при холестазе является ограничение количества нейтральных жиров до 40 г/сут, включение в питательный рацион растительных жиров, маргаринов, содержащих триглицериды со средней длиной цепи (их всасывание происходит без участия желчных кислот).
Разрушение цитоскелета гепатоцитов, нарушение везикулярного транспорта требует применения гептрала, антиоксидантов, рифампициа (300-400 мг/сут 12 нед), в основе действия которого лежит индукция микросомальных ферментов печени или ингибирование захвата лчных кислот. Рифампицин оказывает также влияние на состав кислотной микрофлоры, участвующей в метаболизме желчных кислот, являющийся также индуктором микросомальных фертов печени, применяют в дозе 50-150 мг/сут 12 нед.
В лечении кожного зуда доказана эффективность блокаторо-опиатных рецепторов ЦНС: налмефен по 580 мг/сут, налоксоц по 20 мг/сут в/в; блокаторов серотониновых рецепторов (ондансетрон 8 мг в/в). С целью связывания пруритогена в кишечнике используется холестирамин по 4 г до и после завтрака, 4 г после обеда и после ужина (12-16 г) от 1 мес до нескольких лет.
При симптомах остеопороза целесообразен прием витамина D3 по 50 000 ME 3 раза в неделюили 100 000 ME в/м 1 раз в месяц в сочетании с препаратами кальция до 1,5 г/сут (глюконат кальция, кальцевидный D3 никомед). При выраженных болях в костях назначают кальция глюконат в/в капельно 15 мг/кг в 500 мл 5 % раствор глюкозы или декстрозы ежедневно в течение недели. Больным показаны витамин А в дозе 100 000 ME 1 раз в месяц, витамин Е (токоферол) по 30 мг/сут в течение 10-20 дней. При геморрагических проявлениях назначается витамин К (викасол) по 10 мг 1 раз в сутки, курс лечения 5-10 дней, до ликвидации геморрагии, с последующим переходом на одну инъекцию. В ряде случаев больным показаны методы экстракорпоральной гемокоррекции: плазмаферез, лейкоцитаферез, криоплазмосорбция, ультрафиолетовое облучение крови.
Прогноз.Функция печени при синдроме холестаза долгое время остается сохранной. Печеночноклеточная недостаточностьразвивается довольно медленно (как правило, при длительности желтухи более 3 лет). В терминальной стадии развивается печеночная энцефалопатия.