вба что это в медицине
Лечение вертебробазилярной недостаточности
ВЕРТЕБРАЛЬНО-БАЗИЛЯРНАЯ НЕДОСТАТОЧНОСТЬ
Вертебрально-базилярная недостаточность представляет собой нарушение циркуляции крови в бассейне позвоночных артерий. Это, в свою очередь, вызывает в главных структурах мозга – стволе, мозжечке и затылочных долях – дефицит кровоснабжения. Анатомически это объясняется так: две позвоночные артерии сливаются в основную, базилярную, расположенную в нижней части ствола головного мозга. Именно от нее идут ветви, обеспечивающие мозг необходимым для полноценной жизни питанием. Соответственно, ухудшение кровотока приводит к нарушению его функций.
Следует отметить, что это обратимое заболевание. После устранения причин недостаточности кровообращения в нервной ткани свойства ЦНС могут восстановиться в полной мере.
Острый вертебрально-базилярный синдром развивается внезапно. Его прогрессированию способствует гипертонический криз. Острую форму характеризуют обмороки, слабость, ухудшение координации и ограничение подвижности. Резко возрастает риск инсульта. Состояние может длиться до нескольких дней. Хроническая форма ВБН протекает с обострениями. Отмечаются нарушение концентрации, дисфункция зрительного аппарата, ухудшение речи, тахикардия.
ПРИЧИНЫ
Предпосылок для возникновения патологии немало. Самая частая – снижение кровотока в позвоночных артериях. Сужение позвоночной артерии очень часто возникает в результате атеросклероза. В ряде случаев может образоваться тромб, останавливающий кровоток.
Сдавливание кровеносных сосудов, несущих кровь от сердца к позвоночнику нередко случается при шейном остеохондрозе. Кроме того, в мировой медицинской литературе есть термин «синдром Пизанской башни». Пожилые туристы, рассматривающие высокие объекты, вынуждены резко закидывать голову и в результате сдавления начинается приступ ВБН.
Появлению данного недуга во многом способствуют также перенесенные травмы шеи, гипертония, фиброзные разрастания в артериальных клетках, тромбозы и тромбофлебиты кровеносных сосудов, сахарный диабет.
Для выявления причин болезни назначаются анализы. В стандартной практике это исследования электролитного состава крови, параметров глюкозы, антител к фосфолипидам, а также данных липидограммы.
ЛЕЧЕНИЕ ВБН
Главные цели лечения вертебро-базилярной недостаточности – направленность на уменьшение или ликвидацию факторов, приведших к заболеванию. А ими могут быть и атеросклероз подключичной, позвоночной или базилярной артерии, и высокое артериальное давление, и повышенная вязкость крови, и повышенный уровень холестерина и липопротеидов в крови, или же дорсопатия (остеохондроз) шейного отдела позвоночника.
Необходимо после своевременного выявления причины заболевания провести корректирующее лечение, которое улучшит кровообращение в базилярных артериях и нормализует кровеносное давление. Также важно проводить терапию остеохондроза шейного отдела позвоночника, как одной из первопричин возникновения вертебрально-базилярной недостаточности.
Кроме медикаментозной терапии назначают физиотерапию и рефлексотерапию − для устранения болей и возбуждения различных нервных центров головного мозга; фармакопунктуру, мануальную терапию, массаж шейно-воротниковой зоны и кинезиотейпирование − для устранения мышечных спазмов.
ХИРУРГИЧЕСКОЕ ЛЕЧЕНИЕ
Хирургическое лечение показано только в крайних случаях. При помощи оперативного вмешательства устраняется недостаточность кровообращения, связанная с уменьшением диаметра позвоночной артерии в результате стеноза, сдавления или спазма. Такими операциями являются: микродискэктомия, эндартерэктомия, лазерная реконструкция межпозвонковых дисков, ангиопластика с установкой стента.
Вба что это в медицине
Знание анатомии сосудов является необходимым условием для выполнения безопасной и обоснованной с онкологической точки зрения резекции. Сосуды толстой и прямой кишок формируют три сосудистые сети: системную артериальную сеть, системную венозную сеть и портальную венозную сеть.
Анатомические ориентиры сосудов кишечника:
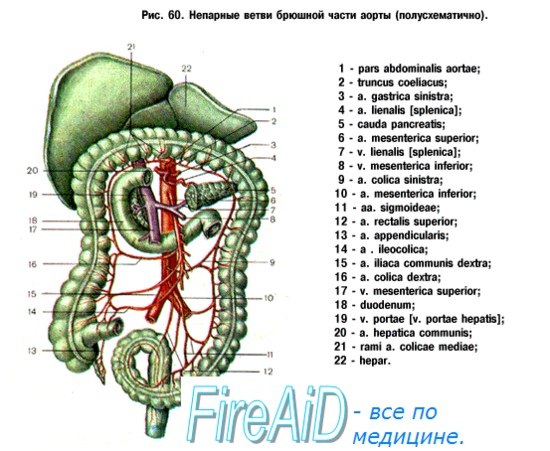
• Верхняя брыжеечная артерия (ВБА)/Верхняя брыжеечная вена (ВБВ): у горизонтального сегмента двенадцатиперстной кишки.
• Нижняя брыжеечная артерия (НБА): у аорты.
• Нижняя брыжеечная вена (НБВ): у нижнего края поджелудочной железы.
• Селезеночный изгиб: переход от верхних брыжеечных к нижним брыжеечным сосудам.
• Зубчатая линия: граница между висцеральным и системным кровообращением.
Анатомические особенности кровоснабжения кишечника
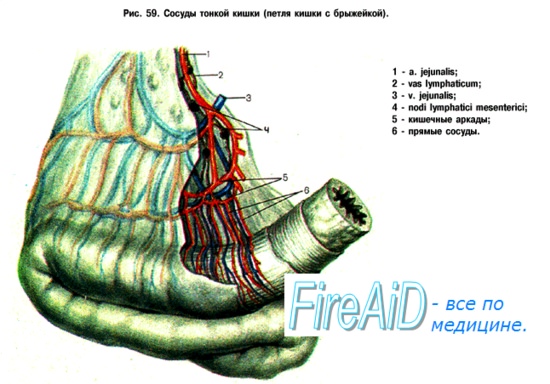
1. Сосуды тонкой кишки
Венозный отток:
• Параллельно артериальному кровоснабжению => ВБВ => воротная вена.
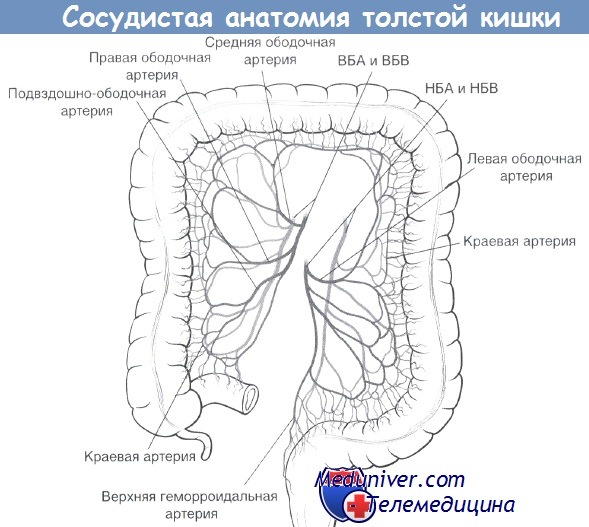
2. Сосуды толстой кишки
Артериальное кровоснабжение:
• Кровоснабжается из ВБА и НБА => 3-4 основных сосуда с выраженной анатомической вариабельностью.
• Подвздошно-ободочная артерия/правая ободочная артерия: последняя ветвь ВБА => терминальная часть подвздошной кишки, правые отделы ободочной кишки, печеночный изгиб.
• Средняя ободочная артерия: 2-я ветвь ВБА => поперечно-ободочная кишка (1-я ветвь = поджелудочно-двенадцатиперстная артерия). Особая анатомическая ситуация: поперечно-ободочная кишка располагается дистальнее тонкой, но ее кровоснабжение осуществляется артериальными ветвями, расположенными проксимальнее ветвей, кровоснабжающих тонкую кишку.
• Левая ободочная артерия: 1-я ветвь НБА => от селезеночного изгиба до нисходящей ободочной кишки.
• Верхняя геморроидальная (верхняя прямокишечная) артерия: 2-я ветвь НБА => сигмовидная кишка/верхнеампулярный отдел прямой кишки.
• Участки критического кровоснабжения: краевая артерия (артерия Драммонда) вариабельна как для левых, так и для правых отделов. Точка Гриффита (у селезеночного изгиба): анастомоз по краевому сосуду между ВБА и НБА слабый или отсутствует (5%); дополнительное соединение между ВБА и НБА: дуга Риолана (60%). Точка Зюдека: водораздел между сигмовидной и прямой кишкой.
Венозный отток:
• Отток по ВБВ и НБВ в портальную систему. Ограниченные коллатерали с системным кровотоком.
• Правые отделы и поперечно-ободочная кишка: отток в ВБВ => ход параллельно ВБА => впадает в селезеночную вену: место венозного слияния воротной вены.
• От селезеночного изгиба до ректосигмоидного отдела: отток в НБВ => ход вены раздельно от НБА по направлению к хвосту поджелудочной железы => слияние с селезеночной веной.
3. Сосуды прямой кишки
Венозный отток: • Кровь от аноректального сегмента собирается в артериовенозных сплетениях => отток через:
— Непарную верхнюю геморроидальную вену => селезеночную вену => воротную вену.
— Билатеральные средние геморроидальные вены —> внутренние подвздошные вены => НПВ.
— Билатеральные нижние геморроидальные вены: соединение между наружным и внутренним геморроидальным сплетением => частичный отток от внутреннего геморроидального сплетения => половые вены => НПВ.
— Внимание: близко расположенные к прямой кишке, но не связанные с ней пресакральные вены!
4. Сосуды анального канала и тазового дна
Артериальное кровоснабжение:
• Артериальное кровоснабжение осуществляется в основном из внутренних подвздошных артерий.
• Средние прямокишечные артерии => широкая интрамуральная сеть коллатералей.
• Внутренняя половая артерия => нижние геморроидальные артерии.
Венозный отток:
• Через широкую сеть средних и нижних геморроидальных вен, не подверженных воздействию портальной гипертензии.
Патологические и вариационные изменения сосудов кишечника:
• Ишемический колит.
• Анатомические варианты.
• Варикозные вены прямой кишки.
• Геморрой.
Учебное видео анатомии верхней, нижней брыжеечных артерий и их ветвей кровоснабжаюших кишечник
Редактор: Искандер Милевски. Дата обновления публикации: 22.7.2021
Вба что это в медицине
Советы при ишемии кишечника (нарушении кровоснабжения, мезентериальном тромбозе)
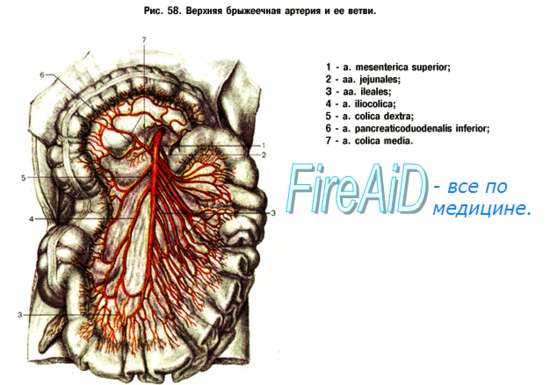
1. Откуда к кишечнику поступает артериальная кровь?
Передняя кишка (proenteron) (желудок и двенадцатиперстная кишка) получает кровь от чревного ствола; средняя кишка (mesenteron) (от тощей до проксимальной части нисходящей ободочной кишки) — от верхней брыжеечной артерии (ВБА), а задняя кишка (metenteron) (оставшаяся часть кишки, расположенная интраперитонеально) — от нижней брыжеечной артерии (НБА).
2. Какие основные коллатерали могут развиться в ответ на постепенную окклюзию одного или более из этих сосудов?
Верхние и нижние панкреатикодуоденальные артерии образуют основные коллатерали между чревным стволом и ВБА. Между НБА и ВБА также есть несколько коллатеральных сообщений. Дуга Риолана (Riolan) (извивающаяся брыжеечная артерия) крупнее и расположена ближе к центру; она соединяет среднюю ободочную ветвь ВБА и левую ободочную ветвь НБА.
Краевая артерия Драммонда (Drummond) также состоит из ветвей ВБА и НБА, однако расположена ближе к периферии и обычно обнаруживается в брыжейке рядом с селезеночным изгибом (точка Гриффита (Griffith)).
3. Назовите «артериальные причины» острой ишемии кишечника.
Нарушение кровотока по одному или нескольким основным кишечным сосудам может наступить вследствие тромботической окклюзии на фоне атеросклероза; эмболии, наиболее часто из сердца; сдавления извне, например, при грыже со странгуляцией или синдроме сдавления чревного ствола.
Мезентериальную ишемию без окклюзии наблюдают в 20-30% случаев острой ишемии; наиболее частой причиной является спазм артерии. Артериальный спазм обычно является парадоксальным следствием системной гипоперфузии. Этот механизм (снижение кровотока во внутренних органах при шоке) направлен на сохранение сердечного и мозгового кровотока.
4. Назовите возможные «неартериальные причины» острой ишемии кишечника.
При растяжении кишечной стенки в определенный момент вследствие вторичных механических или идиопатических (синдром Огилви (Ogilvie)) причин давление в просвете кишки превышает давление наполнения капилляров, что ведет к ишемическому колиту. Мезентериальный венозный тромбоз, нарушая адекватный отток венозной крови, может ограничивать поступление артериальной крови и способствовать застою крови. Вероятность мезентериального венозного тромбоза выше всего при состояниях, сопровождающихся гиперкоагуляцией, таких как истинная полицитемия.
5. Ведет ли острая окклюзия основного ствола артерии к инфаркту кишки? Вероятность эмболии какого сосуда является наибольшей?
6. Какая триада признаков характерна для острой ишемии кишечника, вызванной эмболией?
Внезапное начало с (1) острой болью в животе; (2) опорожнением кишечника (рвота или диарея); (3) заболевание сердца в анамнезе (артериальная эмболия). Дополнительным признаком является несоответствие интенсивности боли объективным данным, поскольку в начале болезни симптомы перитонита (например, напряжение мышц) отсутствуют. Если больного не лечить, то, в конце концов, развивается и перитонит.
7. Какие лабораторные данные помогают в диагностике острой ишемии кишечника? Может, наличие ацидоза?
Никакие. Ацидоз обнаруживают па поздней стадии менее чем у 25% больных, однако его наличие является плохим прогностическим признаком. Хотя у большинства больных имеется лейкоцитоз, лабораторных изменений, специфических для острой ишемии кишечника, пет. Диагностика основывается только на клинической настороженности.
8. Какое исследование позволяет установить диагноз при подозрении на острую ишемию кишечника?
Экстренная артериография. Важно получить как переднезадние, так и боковые снимки аорты, чтобы увидеть висцеральные сосуды.
9. Как диагностировать и лечить мезентериальную ишемию без окклюзии?
Ангиография позволяет установить наличие спазма сосуда при отсутствии органической окклюзии. Наиболее часто поражается правая половина ободочной кишки, где обычно хуже коллатеральный кровоток. У больных с системной гипоперфузией спазм связан и может усиливаться приемом дигиталиса. В тяжелых случаях с полиорганной недостаточностью смертность достигает 70%. Лечение состоит в введении сосудорасширяющих средств (папаверин) по ангиографическому катетеру, однако оно часто не эффективно.
Интересно, что происходит снижение заболеваемости, как принято считать, вследствие широкого использования блокаторов кальциевых каналов и нитратов.
10. Что является основной причиной хронической мезентериальной ишемии?
Атеросклероз. Обычно при атеросклерозе страдает кровоток в двух и более основных артериях. Инфаркт кишки может быть предотвращен благодаря развитию коллатералей.
11. Как клинически проявляется хроническая мезентериальная ишемия?
Наиболее постоянным признаком является потеря веса. Больные постепенно и иногда бессознательно начинают бояться есть (страх пищи) из-за боли, возникающей после еды («брюшная жаба»). Если потери веса нет, то хроническая ишемия кишечника маловероятна. И наоборот, если больной с выраженным атеросклерозом по неизвестной причине теряет в весе, то высока вероятность, что у него мезентериальная ишемия.
12. Как обследуют больных с хронической мезентериальной ишемией?
Неинвазивное дуплексное ультразвуковое сканирование дает важную информацию о физиологии чревного ствола и ВБА. Если планируется операция или результат дуплексного сканирования сомнителен (см. обсуждение), выполняют ангиографию. Наиболее информативным является боковой снимок.
13. Какое исследование лучше выполнить при подозрении на тромбоз брыжеечной вены?
Симптомы тромбоза брыжеечной вены напоминают симптомы острой ишемии кишечника, однако они часто имеют меньшую интенсивность. По-видимому, эго сказывается па высокой смертности (13-50%), причиной которой считают задержку в установке диагноза. Золотым стандартом считается КТ с контрастированием, однако последние данные показали, что чувствительность МРТ приближается к 100%.
14. Как различается картина во время операции при атеросклеротической окклюзии и эмболии ВБА?
Поскольку эмболия ВБА обычно не затрагивает устьев проксимальных тощекишечных и средней ободочной артерий, то соответствующие сегменты кишечника обычно не повреждаются. Тромбоз же происходит в устье, где наиболее сильно выражено атеросклеротическое сужение, и он ведет к ишемии всей средней кишки.
15. Как вы будете осуществлять хирургическое лечение при эмболии ВБА?
Эмболэктомия. Оценка жизнеспособности кишки через 30 минут после реперфузии и резекция погибшего участка кишки. Предотвратить повторную эмболию помогает послеоперационная терапия антикоагулянтами.
16. Как лечат висцеральную ишемию тромботического происхождения?
Мезентериальная ишемия вследствие тромботической окклюзии является последней стадией прогрессирующего атеросклеротического сужения. Одной тромбэктомии недостаточно; необходимо еще формирование шунта или эндартерэктомия в проксимальной части пораженного сосуда(ов). После восстановления кровотока оценивают жизнеспособность кишки.
17. Какую цель несет формирование артериального шунта?
Исчезновение симптомов, улучшение питания и предотвращение инфаркта внутренних органов — основные цели, которые преследует формирование артериального шунта при хронической мезентериальной ишемии. Иногда шунт можно сформировать профилактически, если во время другой операции (резекции ободочной кишки) нарушается коллатеральный кровоток и существует риск поражения кишки.
18. Какие интраоперационные исследования помогают хирургу оценить жизнеспособность кишки?
С успехом применяют как внутривенное введение флюоресцентного красителя с последующим облучением лампой Вуда, так и интраоперационное допплеровское исследование кишки, однако окончательное решение обязательно должно основываться на клинической оценке.
19. Что делать, если сложно установить протяженность жизнеспособной кишки?
Если предполагается массивная резекция всего сомнительного участка кишки, то хирургу следует выполнить ревизию спустя 12-24 часа. За это время некоторые исходно сомнительные сегменты могут стать явно жизнеспособными; неудаленный участок кишки может иметь решающее значение, чтобы избежать полного парентерального питания.
Учебное видео анатомии верхней, нижней брыжеечных артерий и их ветвей кровоснабжаюших кишечник
20. Сколько тонкой кишки требуется для адекватного пищеварения?
Для адекватного пищеварения необходимо около 50-100 см топкой кишки. Наиболее важными сегментами, позволяющими сохранить жизненно важные функции кишки и всасывание, являются дистальная часть подвздошной кишки и область илеоцекального клапана.
21. Можно ли отменить запланированную ревизию, если состояние больного улучшилось?
Ни в коем случае. Решение принимается в операционной па основании интраоперационной обстановки. Никакие клинические признаки в течение 12-24 часов наблюдения не дают точного представления о состоянии спорного участка кишки.
22. Какова смертность при острой мезентериальной ишемии?
Хотя прогноз при эмболической окклюзии несколько лучше из-за очевидного начала, диагноз острой мезентериальной ишемии часто устанавливают уже после инфаркта участка кишки. Следствием чего является высокая смертность (60-90%) независимо от причины заболевания.
23. Что такое ишемический колит?
Ишемический колит развивается из-за недостаточности кровоснабжения ободочной кишки, наступающей вследствие окклюзии, неокклюзивных или фармакологических (кокаин и НПВП) причин. Семь процентов всех больных, перенесших плановую операцию по поводу аневризмы брюшной аорты, и почти 60% больных из числа выживших после разрыва аневризмы брюшной аорты, страдают ишемическим колитом.
В большинстве случаев поражается только слизистая, и болезнь проявляется умеренно выраженными симптомами: болью в животе, диареей с примесью крови и вздутием живота. Тяжелая степень (10-20% случаев) характеризуется трансмуральным гангренозным инфарктом и проявляется четкой картиной перитонита и диареей с примесыо крови.
24. Как диагностируют и лечат ишемический колит? Что влияет на прогноз?
Диагноз устанавливают при эндоскопическом исследовании, показанием к которому является диарея с примесыо крови. В идиопатических случаях на ангиограммах видны свободные крупные сосуды; эмболами/тромбами поражаются периферические, конечные артерии.
Заболевание умеренной интенсивности обычно лечат консервативно, обеспечивая покой кишечнику, регидратацию и назначая антибиотики. В тяжелых случаях необходима резекция. Общая смертность составляет около 50%, однако у больных, которым требуется выполнить резекцию толстой кишки, смертность превышает 85%. Причинами большей смертности в последней группе считаются эндотоксемический шок и полиорганная недостаточность.
25. Что такое синдром компрессии чревного ствола (синдром Данбэра [Dunbar])?
Компрессия чревного ствола представляет собой редкое и неоднозначное расстройство, чаще встречающееся у женщин (соотношение женщины:мужчины = 4:1) между 20 и 50 годами. У больных отмечается клиника хронической мезентериальной ишемии при отсутствии ангиографических признаков атеросклероза. Считается, что происходит механическое сдавление ВБА левой ножкой диафрагмы (краевая дугообразная связка); иногда временную чревную компрессию можно увидеть на выдохе и подтвердить диагноз.
Сопутствующая боль является результатом патологического перераспределения кровотока в обход ВБА (обкрадывание передней кишки) и до сих пор являющегося предметом жарких споров. Для эффективного лечения требуется не только устранить компрессию, но и сформировать обходной шунт, чтобы повысить вероятность исчезновения боли.
26. Когда лучше для диагностики хронической мезентериальной ишемии выполнять дуплексное УЗИ — натощак или после еды?
Если пик скорости кровотока в систолу натощак превышает 275 см/сек, то соответствующая артерия стенозирована на 70% или более. В таких случаях чувствительность составляет 89%, а специфичность — 92%. До сих пор врачи не пришли к однозначному заключению, следует ли определять скорость кровотока после приема пищи у больных, если у них во время исследования натощак уже получены данные, говорящие об окклюзии (> 275 см/сек).
Результат исследования после еды считают положительным, если после пищевой нагрузки наибольшая систолическая скорость увеличилась менее чем на 20%. Диагностическая ценность исследования после еды представляется минимальной.
27. Какой шунт предпочтительней — антеградный или ретроградный?
Термины «антеградный» и «ретроградный» в отношении шунтирования кишечных артерий основаны па том, откуда берут трансплантат из аорты — проксимальнее чревного ствола или соответственно дистальнее ВБА. Преимуществами антеградного шунтирования считают меньший перегиб трансплантата и, возможно, лучшие характеристики кровотока.
Недостатками — то, что выделение надчревного участка технически более сложно, а пережатие аорты может привести к ишемии почек или спинного мозга. При ретроградном шунтировании трансплантат сложнее наложить так, чтобы он не перегибался. Результаты в обоих случаях отличные.
28. Какую роль играет чрескожная чреспросветная ангиопластика?
Эндоваскулярное лечение хронической мезентериальной ишемии — сравнительно новый метод. Появилась возможность избежать операции, однако редкие осложнения — расслоение и эмболия — могут нанести значительный вред, если нет адекватных коллатералей. Вероятность успеха колеблется от 33% до 80%; рестеноз и рецидив симптомов отмечены у 30-50% больных. Проспективных исследований, где чрескожная чреспросветная ангиопластика сравнивалась бы с традиционной методикой реваскуляризации (артериальный шунт), не проводилось.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Вба что это в медицине

Поиск
Хроническая ишемическая болезнь органов пищеварения, диагностическая тактика (случай из практики)
Описывается клинический случай хронической ишемической болезни органов пищеварения у пациентки 58 лет. Представлены современные литературные данные, касающиеся классификации, диагностики и тактики лечения пациентов с этим заболеванием.
Chronic ischaemic disease of digestive apparatus, diagnostic tactics (case report)
The case history of 58 years old women with chronic abdominal ischemic disease is described. The modern data about classification, diagnostic and the mеdical tactic to the patients with that disease are presented.
Диагноз хронической ишемической болезни органов пищеварения (ХИБОП) основывается на следующих правилах: выявление групп риска — (информативность 73%) — наличие сопутствующих системных заболеваний (ИБС, ГБ, облитерирующий эндартериит, метаболический синдром), пальпация и аускультация брюшной аорты (информативность 50-60%), использование инструментальных методов исследования брюшной аорты (информативность УЗИ — 50-75%, УЗДГ — 80%, КТ — 78-82%, ангиография — 90-95%) [2]. При подозрении на возможность ХАИ проводится оценка клинической картины, углубленное лабораторно-инструментальное исследование органов пищеварения для выявления сочетанных болезней, исследование брюшной аорты и ее ветвей и оценка гемодинамических показателей висцерального кровотока — УЗИ брюшной аорты с цветным доплеровским картированием (УЗИ с ЦДК), компьютерная томография, ангиография. Подтверждают диагноз ангиография, ядерно-магнитная резонансная томография [1].
Выделяют следующие функциональные классы ХАИ: 1-й ФК — отсутствие нарушения кровотока в покое, ярко выраженной симптоматики, появление абдоминальной боли после нагрузочной пробы; 2-й ФК — признаки расстройства кровообращения в покое, усиливающиеся после функциональной нагрузки, проявляющиеся в виде выраженных клинических симптомов (болевого, диспепсического, похудания, нарушения функции ПЖ, кишечника); 3-й ФК — выраженные циркуляторные расстройства в покое, сочетающиеся с постоянным болевым синдромом, выраженным похуданием и дистрофическими изменениями органов пищеварения [2].
Тактика лечения предполагает консервативное лечение при 1 ФК; при 2 ФК и гемодинамически незначимых стенозах — консервативное лечение, при гемодинамически значимых (сужение просвета более чем на 50%) — хирургическое или эндоваскулярное лечение; при 3 ФК — хирургическое или эндоваскулярное лечение. Программа терапии ХИБОП включает воздействие на процессы, стабилизирующие эндотелиальную дисфункцию (статины, фибраты), на процессы перекисного окисления липидов (антиоксиданты), свертывающей системы крови — антиагрегантная терапия низкомолекулярными гепаринами, гемодинамическая разгрузка органов пищеварения — иАПФ, воздействие на показатели вязкости крови, нормализация углеводного обмена, системная энзимотерапия, нормализация функциональных ферментных систем желудка, поджелудочной железы, кишечника, лечение осложнений [3].
Цель представленного клинического случая — привлечь внимание врачей к хронической ишемической болезни органов пищеварения, которая протекает нередко под маской других заболеваний, часто остается недиагностированной, нелеченной и проявляется опасными для жизни осложнениями.
Больная Ж., 58 лет, поступила в терапевтическое отделение с жалобами на ноющие, постоянные, опоясывающие боли в эпигастральной, околопупочной области, иногда по всему животу без связи с приемом пищи, тошноту, горечь во рту, вздутие живота, кашицеобразный «жирный стул» до 3-х раз в день, снижение веса на 5-6 кг за последние полгода. Также беспокоят боли в пальцах и подошвенной части стоп, усиливающиеся при ходьбе и по ночам. Отмечает ежедневное повышение АД до 180-220/100-110 мм рт.ст., сопровождающееся давящими болями в глазах, в затылочной области, тошнотой, утренней рвотой желчью.
Больной себя считает с 2000 года после плановой холецистэктомии по поводу желчнокаменной болезни. С этого времени беспокоят вышеописанные жалобы. Ежегодно пациентка лечилась амбулаторно, стационарно до 2-3 раз в год с диагнозом постхолецистэктомический синдром (ПХЭС), хронический панкреатит, хронический гастродуоденит, обострение. Проводимые лечебные мероприятия были малоэффективны. АД повышается более 30-ти лет, в течение пяти лет принимает антигипертензивные средства постоянно в виде различных комбинаций, стойкой нормализации АД не отмечает.
Лабораторно-инструментальные данные: гемоглобин — 125 г/л, лейкоциты — 8,9х10 9 /л, (эоз. — 1%, сегментояд. — 70%, лимф. — 25%, моноциты — 4%), СОЭ — 8мм/час. Анализ мочи: светло-желтая прозрачная, уд. вес — 1012, лейкоциты — 0-1, белок — 0. Анализ кала: коричневый, оформленный, мышечные волокна ++, непереваримая клетчатка +++, нейтральный жир ++. Биохимические показатели: холестерин общий — 6,7 ммоль/л; ЛПВП — 0,9 ммоль/л; ЛПНП — 3,5 ммоль/л; β-ЛП — 6,9 г/л; триглицериды — 1,88 ммоль/л; АЛТ — 23,3 ЕД/л; АСТ — 26,4 ЕД/л; ГГТП — 63,4 ЕД/л; щелочная фосфатаза — 181 ЕД/л; амилаза — 98 ед., креатинин — 133 мкмоль/л; мочевина — 11,4 ммоль/л; клубочковая фильтрация — 53 мл/мин.; К + — 3,9 ммоль/л; Na + — 140,1 ммоль/л.
ЭФГДС: поверхностный атрофический гастрит; полипоз желудка.
УЗИ: диффузные изменения печени и поджелудочной железы. Киста правой почки 52*40 мм.
Компьютерная томография брюшной полости: диффузные изменения печени и поджелудочной железы. Субкапсулярная киста верхнего полюса правой почки.
Диагноз при поступлении: постхолецистэктомический синдром, хронический панкреатит, хронический гастродуоденит, период обострения. Гипертоническая болезнь 2 ст., ХСН 2А, ФК 2.
Проводилось лечение: дилтиазем, «Кордафлекс-ретард», «Моноприл», «Индап», «Физиотенз», «Кавинтон», пентоксифиллин, пирацетам, папаверин, «Омез». Однако у пациентки сохранялись интенсивный болевой синдром, выраженная тошнота, горечь во рту, вздутие живота, неустойчивый стул. Ввиду неэффективности проводимой терапии, наличия систолического шума над аортой, дислипидемии, сопутствующей патологии возникло предположение о хронической ишемической болезни органов пищеварения. В связи с этим больной было проведено УЗИ с ЦДК, согласно которому выявлен атеросклероз брюшного отдела аорты и ее висцеральных ветвей, стенотическая форма, с гемодинамически значимым стенозом ВБА, чревного ствола (до 60-65%), гемодинамически незначимым стенозом обеих почечных артерий (до 40%). Признаки ангиопатии сосудов обеих почек (вероятно, атеросклеротического генеза). Кистозные образования в/3 RD c показателями кровотока, характерными для доброкачественного образования. Стенки ВБА, чревного ствола неравномерно утолщены, фрагментарно уплотнены с множественными гетерогенными атеросклеротическими бляшками, стенозирующими просвет на протяжении до 30-36% в устьях ВБА и чревного ствола — до 60-65%.
Для подтверждения полученных данных была выполнена брюшная аортография, согласно которой выявлен устьевой стеноз чревного ствола 75%, устьевой стеноз верхней брыжеечной артерии 75%, устьевой стеноз правой почечной артерии 75%.
Пациента проконсультирована ангиохирургом, диагноз «хроническая ишемическая болезнь органов пищеварения», атеросклеротический стеноз чревного ствола, верхней брыжеечной артерии. Хроническая абдоминальная ишемия I-II. Рекомендовано: УЗИ с ЦДК в динамике через шесть месяцев, использование антиагрегантов, ангиопротекторов, нитратов, решить вопрос о стентировании чревного ствола и верхней брыжеечной артерии.
Больная продолжала лечение, сформулирован диагноз: атеросклероз аорты, стеноз чревного ствола (75%), стеноз верхней брыжеечной артерии (75 %), стеноз правой почечной артерии (25%). Хроническая ишемическая болезнь органов пищеварения, ФК III. Склеротическая нефропатия с нарушением азотовыделительной функции почек. Киста правой почки 52*40 мм. ХПН I (КФ 53 мл/мин.). ПХЭС, хронический панкреатит с нарушением внешнесекреторной функции, обострение, хронический гастродуоденит, обострение. Полипоз желудка. Гипертоническая болезнь III стадии, риск IV (наследственность, возраст, дислипидемия, ангиосклероз сетчатки, аортосклероз, стеноз почечной артерии), дестабилизация. ХСН IIА (венозный застой в легких). ФК II.
После назначения «Моночинкве», аспирина, «Аториса» пациентка отмечает улучшение самочувствия в виде снижения интенсивности болевого синдрома. Согласно приведенной классификации, у больной имеются проявления ХИБОП, соответствующие псевдопанкреатическому варианту, третьему функциональному классу, при котором показано оперативное лечение.
Т.В. Савельева, А.В. Ежов, Т.Е. Чернышова, Н.А. Олейник, С.В.Зубкова
Ижевская государственная медицинская академия
Медсанчасть № 3, г. Ижевск
Савельева Татьяна Викторовна — кандидат медицинских наук, доцент кафедры врача общей практики и внутренних болезней с курсом скорой медицинской помощи
1. Калинин А.В., Степуро Д.К., Корнеев Д.В. и др. Хронический абдоминальный ишемический синдром и сочетанные с ними заболевания: особенности клиники, диагностики и лечения. Клинические перспективы гастроэнтерологии, гепатологии 2003; 6: 19-23.
2. Лазебник Л.Б., Звенигородская Л.А. Хроническая ишемическая болезнь органов пищеварения. М.: «Анахарсис», 2003. 136 с.
3. Лазебник Л.Б., Дроздов В.Н. Заболевания органов пищеварения у пожилых. М.: «Анахарсис», 2003. 208 с.