вальгус у подростков что делать
Плоско-вальгусная установка стоп – лечить или не лечить?
Главная / Блог / Плоско-вальгусная установка стоп – лечить или не лечить?
Плоско-вальгусная установка стоп – один из наиболее частых диагнозов, которые ставит ортопед после профилактического осмотра ребенка.
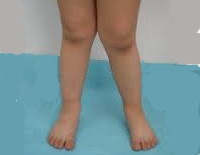
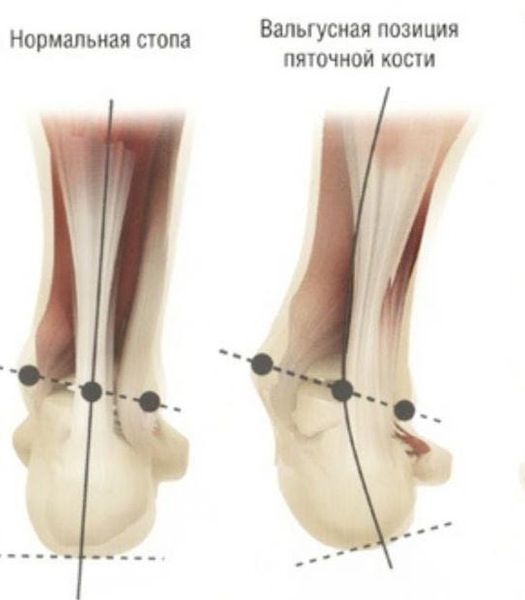
Как заметить неправильную установку стоп? При плоско-вальгусной установке стоп у ребенка пятки отклонены кнаружи от продольной оси, а при носке обуви стирается внутренняя часть подошвы или каблука, «заламываются» задники. Причиной неправильной установки стоп часто являются нарушения мышечного тонуса стопы и голени, а также снижение общего мышечного тонуса при различных хронических заболеваниях, у часто болеющих детей
Важно своевременно начать лечение, чтобы предотвратить прогрессирование плоскостопия у ребенка. Достаточная двигательная активность, лечебная физкультура, массаж, закаливание, физиотерапевтические процедуры – все эти мероприятия в комплексе направлены на общее укрепление организма ребенка и являются достаточно эффективными. Пренебрежение этими мероприятиями может привести к деформации стопы, в результате чего ребенок станет жаловаться на боли в ножках, будет быстро уставать при ходьбе, снизит свою двигательную активность.
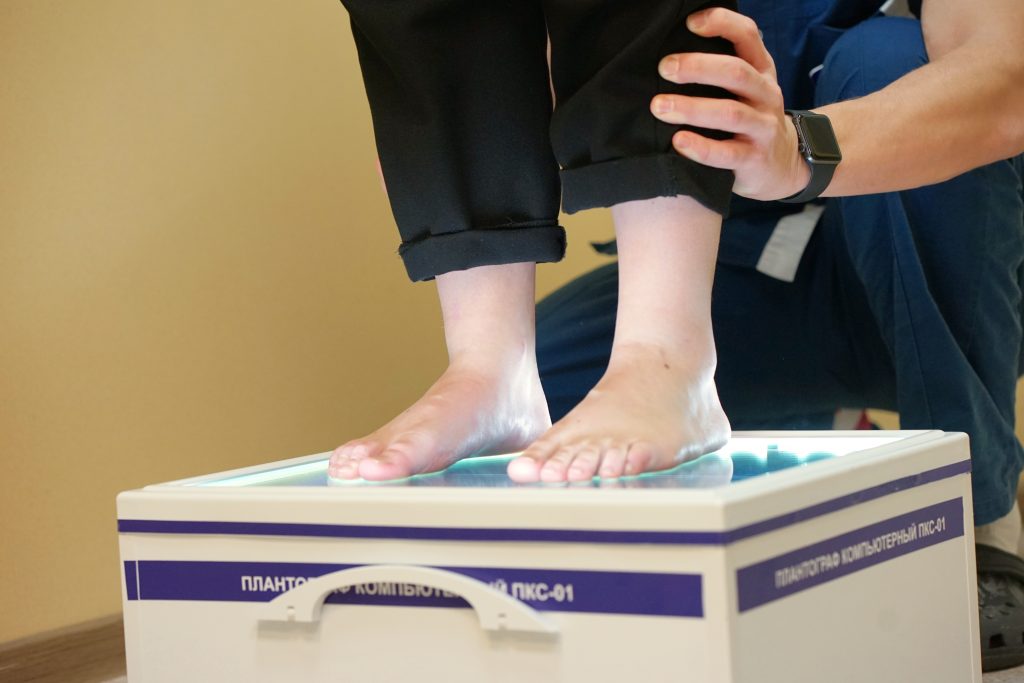
Также в комплексном лечении неправильной установки стоп и в профилактике плоскостопия важная роль отводится ношению индивидуальных стелек. В медицинском центре ОННИ индивидуальные стельки врач-ортопед изготавливает сразу на приеме, после осмотра ребенка и проведения плантографии.
Для диагностики степени уплощения стопы используется компьютерная плантография. Этот метод позволяет наглядно увидеть изменения стоп на основании отпечатков их подошвенной поверхности, и на основе полученных плантограмм прямо на приеме врач-ортопед изготавливает индивидуальные ортопедические стельки.
Показания к плантографии:
В медицинском центре ОННИ индивидуальные стельки изготавливаются по технологии ФормТотикс.

После проведенного обследования врач подбирает заготовку стельки соответствующего размера. Заготовку стельки разогревают специальным феном в обуви, в которой пришел пациент (материал стельки приобретает пластичность при температуре около 85 о С). После этого врач устанавливает стопу в равновесное положение и моделирует стельку по стопе. Закрепление формы стельки происходит в динамике – во время ходьбы. Окончательная адаптация происходит при носке в течение 3-4 недель.
На повторном приеме через месяц врач оценит степень деформации стелек и при необходимости проведет их коррекцию, тем самым предотвращая дальнейшую деформацию стопы.
Одновременно с ношением индивидуальных стелек рекомендуется пройти курс ортопедического массажа, занятия лечебной физкультурой, а также курс физиотерапевтического лечения по назначению врача-ортопеда.
Ждем Вас в нашем медицинском центре!
Как исправить Х-образную деформацию ног у ребенка
Чаще всего вальгусная деформация нижних конечностей развивается вследствие чрезмерной нагрузки на ножки малыша, при вертикализации. Причиной может стать слишком раннее начало ходьбы – в таких случаях мышцы и связки еще недостаточно сформированы, чтобы удерживать ноги ребенка в правильном положении, а плохая координация усугубляет эту проблему, поскольку во время ходьбы малыш слишком широко расставляет ноги, для устойчивости.
Формирование Х-образной формы ног также может быть спровоцировано лишним весом ребенка. Однако, если лишний вес отсутствует, патология чаще развивается у астеников, а не у гиперстеников, что может быть обусловлено врожденной слабостью мышечно-связочного аппарата, более характерной для людей с астеническим типом телосложения. Девочки страдают вальгусным искривлением ног чаще мальчиков из-за особенностей строения таза, связанных с полом ребенка, при этом, чем шире таз и короче бедренные кости, тем сильнее может быть выражено Х-образное искривление ног.
Дети быстро устают и часто жалуются на боли в нижних конечностях. Их походка становится неловкой, неуверенной. Точную оценку выраженности патологии у ребенка выявит врач-ортопед. Если у малыша в возрасте до 4 лет это расстояние превышает 4-5 см., необходимо дальнейшее обследование, консервативное лечение, возможно ортезирование и динамическое наблюдение 3-4 раз в год.
Длительное отсутствие коррекции вальгусной деформации влечет за собой анатомические изменения коленных суставов, стоп, а в некоторых случаях и позвоночника. Отсутствие положительной динамики после курса лечебной физкультуры и массажа, предполагает подключения к лечению физиотерапевтических процедур, в запущенных случаях ортезирования туторами на нижние конечности.
Длительное отсутствие коррекции вальгусной деформации голеней приводит к тому, что внутренние коллатеральные связки коленных суставов чрезмерно растягиваются, сустав становится неустойчивым, происходит его боковое переразгибание. Стопы больных с Х-образными ногами приобретают плоско-вальгусную установку, формируется плоскостопие, которое еще больше затрудняет ходьбу, вызывает боли и повышенную утомляемость после нагрузки.
Если вовремя заняться профилактикой, то Вам не придётся прибегать к крайним мерам.
Комплекс упражнений при Х-образной деформации ног.
Особую роль играет при Х-образной деформации ног лечебная гимнастика:
Также эффективны занятия на шведской стенке, езда на велосипеде, плаванье в бассейне. Очень полезны ходьба на носках и на пятках по узкой тропе или доске, на наружной части стоп, принятие положения сидения «по-турецки», приседания с зажатым между коленями мячом.
Если ребенок еще мал для выполнения этих упражнений, постарайтесь превратить их в игру, выполняйте их сами и пусть ребенок повторяет за вами.
Для отслеживания за динамикой заболевания следует посещать ортопеда каждый три месяца.
Что такое вальгусная деформация стопы? Причины возникновения, диагностику и методы лечения разберем в статье доктора Сакович Н. В., травматолога со стажем в 8 лет.
Определение болезни. Причины заболевания
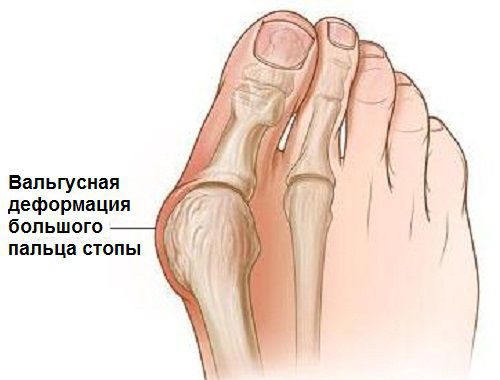
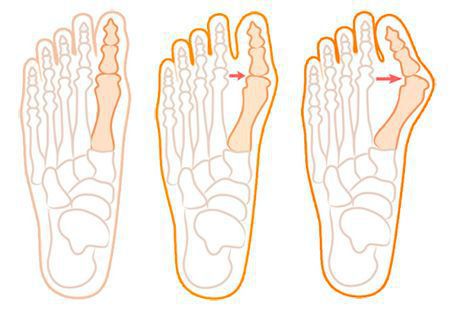
Вальгусная деформация стопы — комплексное заболевание, которое проявляется поперечным и продольным плоскостопием, искривлением первого пальца, образованием костной «шишки» и нарушением собственного мышечно-связочного баланса. [2] [6] [13]
Заболевание сопровождается уплощением стоп и их «заваливанием» на внутреннюю часть.
Согласно статистическим данным, среди многочисленных ортопедических заболеваний стоп ведущее место занимает поперечно-распластанная деформация ее переднего отдела, сопровождающаяся вальгусным (наружным) отклонением І пальца. Впервые патология была описана более 200 лет назад и по сей день составляет около 80% всех вариантов деформаций стоп. В большей степени данная патология касается женщин — около 98%. [3] [8]
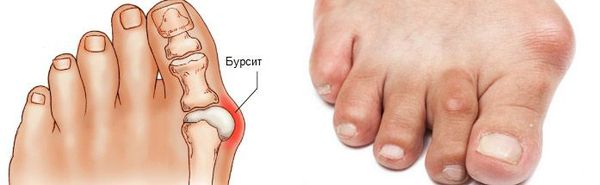
В повседневной жизни люди называют это заболевание по разному — галюкс, халюкс, шишка на пальце, искривление первого пальца и т. д. Как ни назови, а суть не меняется: первый палец отклоняется в сторону второго, и происходит деформация в плюснефаланговом суставе (та самая «шишка»). Помимо эстетической составляющей, заболевание причиняет человеку неприятные ощущения и неудобства при ходьбе.
Выделяют множество причин, приводящих к искривлению стопы, но они редко встречаются изолированно:
Симптомы вальгусной деформации стопы
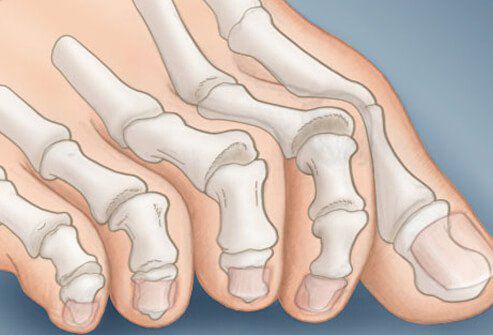
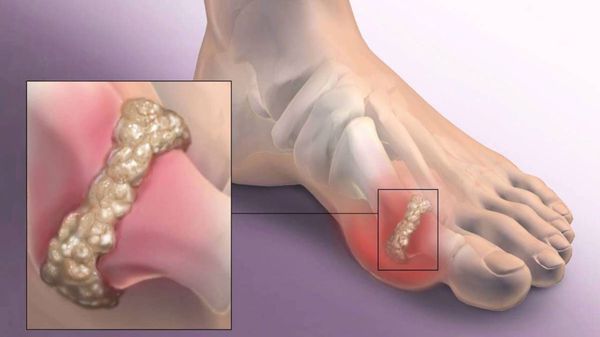
На начальных стадиях появляется утомляемость во время ходьбы, «натоптыши» на стопе и «омозолелость» с внутренней стороны первого плюснефалангового сустава. [13] Появляется боль в суставах, большой палец отклоняется в сторону, появляется «шишка» с внутренней стороны. Вместе с первым пальцем деформируются и остальные, становятся молоткообразными.
Боль усиливается, прежняя обувь становиться узкой, и подобрать удобные туфли практически невозможно. Мозоль и утолщенные мягкие ткани становятся болезненными и воспаляются. Формируется бурсит, который может стать хроническим.
Задний отдел стопы тоже искривляется, что выглядит, как необычная косолапость. [11] [15] Боль усиливается и начинает появляться в подтаранном и голеностопном суставе. При отсутствии лечения перегружаются колени, тазобедренные суставы и позвоночник. [2] [7] Иногда происходит врастание ногтя первого пальца, что создает дискомфорт при ходьбе.
Вначале больных обычно беспокоит лишь косметический дефект — отклонение первого пальца и костный нарост с внутренней стороны сустава. Это особенно заметно при ношении открытой обуви, посещении пляжа или бассейна. Именно это заставляет многих женщин прийти к травматологу-ортопеду.
Патогенез вальгусной деформации стопы
В результате ослабления мышечно-связочного аппарата стопы и неправильной нагрузки происходит изменение точек опоры и уплощение поперечного и продольного сводов.
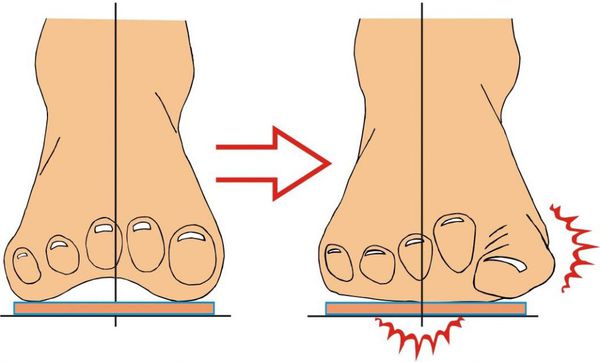
Нагрузка и опора переходит на все плюснефаланговые суставы, что приводит к веерообразному расхождению костей переднего отдела стопы. [4] [15] Происходит дисбаланс мышечной силы, которая держит первый палец ровно, в результате он отклоняется, и искривление прогрессирует.
Значимым смещением костей первого пальца кнаружи считается смещение более чем на 10 градусов. Параллельно изменения происходят в капсульно-связочном аппарате — растяжение наружных отделов, смещение сесамовидного гамака. [6] [13]
Еще поперечное распластывание способствует развитию метатарзалгии — болей в области II-IV плюсневых костей из-за избыточной нагрузки, так как в норме в переднем отделе основная опора приходится на головки I и V. [5] [8]
Помимо метатарзалгии формируются молоткообразные второй, третий и даже четвертый пальцы из-за повышенного натяжения сухожилий сгибателей и разгибателей. Это приводит к вывихам и контрактурам в соответствующих суставах. [12]
Деформация (опускание) среднего отдела стопы происходит при ослаблении связочного аппарата Шопарова сустава. [10] Данная патология встречается нечасто и обычно является следствием травм.
Задний отдел также подвергается изменению: он искривляется в области пяточной кости — происходит ее пронация (внутреннее вращение), при увеличении которой диагностируется подвывих в подтаранном суставе.
Классификация и стадии развития вальгусной деформации стопы
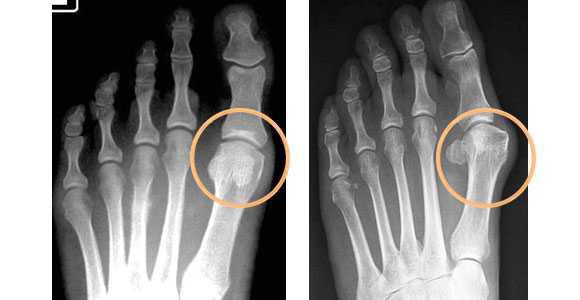
В зависимости от отдела деформации стопы — переднего или заднего, выделяют разные стадии заболеваний. Для определения стадии необходима рентгенограмма в двух проекциях и осмотр травматолога-ортопеда.
В деформации первого пальца выделяют три стадии на основании углов отклонения:
При уплощении продольного свода стопа соприкасается с полом всей поверхностью подошвы. [16] Немного увеличивается длина ступни, так как свод исчезает. В этом процессе выделяют три стадии:
При уплощении поперечного свода распластывание характеризуется расхождением пальцев и увеличением ширины стопы. [13] Поэтому определение степени тяжести плоскостопия происходит путем измерения угла между 1 и 2 плюсневыми костями:
Осложнения вальгусной деформации стопы
Наиболее частым осложнением является воспаление синовиальных сумок (бурс). [12] Проявляется гиперемией, отечностью, болями, которые усиливаются при механическом воздействии.
Другим частым осложнением является формирование артроза первого плюснефалангового сустава — разрушение хряща, появление костных экзостозов (разрастаний), уменьшение подвижности и начало болей.
Если обобщить остальные нарушения, то это поражение суставов стопы, и в целом нарушение походки. При запущенных случаях страдают коленные, тазобедренные суставы и позвоночник, что проявляется артрозом и их деформацией. [9] [12]
Распространенным осложнением является «пяточная шпора», которая возникает из-за перерастяжения плантарной фасции. [10] Пациенты страдают при этом резкой болью при ходьбе в области пятки. Иногда возникает ахилобурсит – воспаление в области ахилового сухожилия. Итак, несвоевременное лечение приводит комплекс осложнений, которые требуют дополнительного лечения.
Диагностика вальгусной деформации стопы
Для назначения адекватного лечения и в целях предотвращения прогрессирования болезни необходимо проведение полного обследование пациента, чтобы выявить причины возникновения деформации и определить стадии процесса.
Основные методы диагностики:
После обследования необходима дифференциальная диагностика для исключения заболеваний с похожими симптомами (артрит, подагра, деформирующий остеоартроз). Для этого назначаются лабораторные исследования: факторы воспаления, специфические маркеры и общеклинические исследования. [13]
Лечение вальгусной деформации стопы
За последние сто лет хирургия стопы не только не утратила своей актуальности, но и делает постоянные шаги вперед, с появлением более совершенных инструментов и фиксаторов. На данный момент разработано более 400 видов операций и их модификаций с целью коррекции деформации различных отделов стопы. [5] [16]
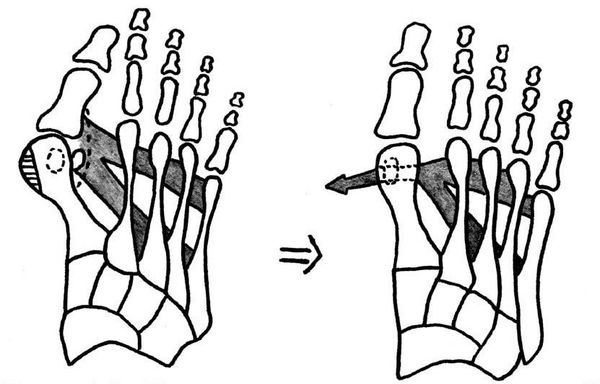
При начальных изменениях можно обойтись малотравматичной операцией — МакБрайда, метод Сильвера, метод Р.Р. Вредена. [13] При этом кость не распиливается, а меняется место прикрепления сухожилия приводящей мышцы большого пальца. Период восстановления минимальный и составляет 2-3 недели.
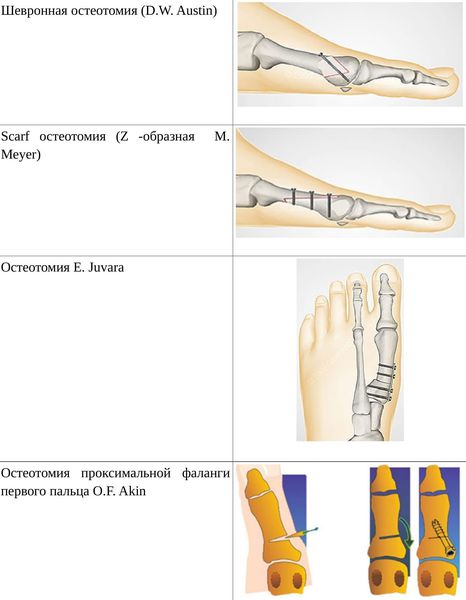
Если диагностируется II и III степень, то выполняется более травматичная операция — остеотомия (перепиливание кости) с выставлением правильного угла и фиксацией винтами либо спицами. [12] [15] Существует множество методик коррекции первого пальца:
• Дистальные (применяются, если угол между 1 и 2 плюсневыми костями не более 14°): операция Шеде — удаление экзостоза («шишки»), подголовчатая клиновидная остеотомия по J. Reverdin, операция T.R. Allen, операция D.W. Austin (шевронная остеотомия);
• Диафизарные (применяется, если угол между 1 и 2 плюсневыми костями от 15° до 22°): Z-образная остеотомия M. Meyer (scarf), операция K. Ludloff, остеотомия C.L. Mitchell;
• Проксимальные (угол между I и II плюсневыми костями более 22°): двойная остеотомия по Logroscino, клиновидная остеотомия M. Loison, E. Juvara, остеотомия по G.W. Patton и J.E. Zelichowski;
Иногда при наличии деформации основной фаланги первого пальца требуется дополнительная остеотомия O.F. Akin (Моберга). [13]
Выбор делает травматолог-ортопед, учитывая локализацию основных изменений, конгруэнтность первого плюснефалангового сустава (сохранение суставных поверхностей) и тяжесть патологии.
Если первый плюснефаланговый или плюснеклиновидный сустав разрушен деформирующим артрозом либо другой патологией, то выполняется артродез (заклинивание, обездвиживание сустава) либо, в редких случаях, — эндопротезирование. [16]
После операции пациент ходит в течение 4 недель в специальной обуви (Барука), которая нужна для разгрузки переднего отдела стопы. После контрольных рентгеновских снимков врач разрешает ходить, нагружая всю стопу, но ограничивая тяжелые и спортивные нагрузки. Как правило, через 2 месяца пациент возвращается к обычному образу жизни. Фиксирующие винты не удаляются и не приносят никакого дискомфорта.
С целью коррекции «малых» лучей стопы (II-IV плюсневые) применяются методики Weil, субкапитальные шарнирные остеотомии, DMMO. [9] [15] Для коррекции деформации Тейлора (V плюсневая) — методики Willson, Bosh и DMMO.
Для коррекции плосковальгусных деформаций применяются следующие методики:
Основной задачей современных методик лечения является максимально возможное приближение всех анатомо-функциональных параметров к норме. Игнорирование индивидуальных особенностей стопы, выбор неправильной методики лечения ведут не только к рецидиву деформации, но и к ее усугублению. [18] Отказ от хорошо известных и зарекомендовавших себя операций и массовое увлечение новыми, равно как и слепое использование одних и тех же операций на протяжении десятилетий, без учета индивидуальных особенностей каждой стопы, категорически не приемлемы. [13]
Лечение вальгусной деформации большого пальца стопы почти всегда начинают с подбора удобной обуви, не вызывающей трения или нагрузки. Нестероидные противовоспалительные препараты и физиотерапия могут быть назначены, чтобы уменьшить воспалительный процесс и снять боли. [6] Кроме того, возможны инъекции кортикостероидов. [11]
Используются различные ортопедические изделия (супинаторы, корректоры пальцев стопы, межпальцевые валики). Применение ортопедических приспособлений незначительно помогает на ранних стадиях остановить дальнейшую деформацию. [10] При выраженной деформации применение ортопедических изделий может только несколько уменьшить болевые ощущения.
Ортопедические стельки являются неотъемлемой частью лечения деформации стоп. [17] В большинстве случаев стандартные стельки не эффективны, поэтому лучше использовать индивидуальные, изготовленные именно для вашей стопы. [12] Обязательное условие: если вы носили ортопедические стельки до операции, после их нужно менять на новые, так как исправленная стопа меняет свои характеристики.
Прогноз. Профилактика
При правильно выбранном лечении прогноз положительный. Боли прекращаются, достигается удовлетворительный косметический результат, и ходьба становится комфортной. Важным моментом является соблюдение всех рекомендаций врача, что обеспечит гладкий послеоперационный период и снизит риск рецидива. [13] И, конечно, чем раньше обратиться к травматологу-ортопеду, тем меньше будет объем оперативного вмешательства и короче сроки реабилитации.
В целях профилактики рекомендуется:
Плоско-вальгусная деформация стоп у детей. Причины, симптомы, стадии развития, лечение.
Плоско-вальгусная деформация у детей возникает в следствии неправильного развития опорно-двигательного аппарата. Как распознать неправильное расположение стоп у ребенка, чем это чревато и основные методы лечения деформированных стоп.
ДОСТУПНЫЕ ЦЕНЫ НА КУРС ЛЕЧЕНИЯ
Мягко, приятно, нас не боятся дети
ДОСТУПНЫЕ ЦЕНЫ НА КУРС ЛЕЧЕНИЯ
Мягко, приятно, нас не боятся дети
Опорно-двигательный аппарат маленьких детей, как и все органы и функции постоянно развивается. Если приходилось наблюдать за малышами, которые зачастую начинают ходить примерно с 12 месяцев, то обязательно заметили неуверенные шаги в вразвалочку. Причина – их стопы не имеют естественных сводов как у взрослых. Только к 3 годам ножки ребенка приобретают нормальное строение.
В этом возрасте необходимо уделить большое внимание ножкам если при ходьбе они искривляются во внутрь – это плоско-вальгусная деформация стоп, ее легко увидеть на мокрых следах пройдя по полу или, попросить ребенка соединить колени вместе, стопы при этом будут расходиться. Исправить патологию можно, но если начать именно с трехлетнего возраста, а если запустить, то в будущем она грозит плоскостопием, артрозом, болями в ногах, сколиозом и т.д.
Почему у детей диагностируют деформацию стоп
Причиной появления плоско-вальгусной деформации может быть врожденные аномалии, но чаще всего она появляется из-за слабых мышц, или наоборот сильно напряженных, как иногда говорят в тонусе. Большой вес также может стать причиной, неправильная детская обувь, где ребенок ставит неправильно ножку, и она привыкает к такому положению. Не исключением также является малоподвижность, перенесенные болезни, недостаток кальция, витаминов и т.д.
Как определить?
Патологию определить не трудно, и, если она заметна не стоит надеется на случай, что с возрастом все пройдет, оно не пройдет, а более того может усугубиться.
Если к трехлетнему возрасту ребенку:
Если замечены хотя бы один из случаев, стоит немедля обратиться к специалисту – травматологу, ортопеду. Доктору в частых случаях достаточно визуального осмотра пациента для определения диагноза, для более детального исследования, к примеру причины, назначается УЗД, компьютерная диагностика суставов и детальное измерение уровня искривления.
Стадии развития
В момент диагностики, врач курируется данными, которые должны быть при нормальном формировании стопы и определяет высоту свода у ребенка (норма 4 см) с углом не больше 125 градусов. В пределах 5-7 градусов допустимо отклонение пятки от вертикальной оси.
На основании параметров врачами выделяются 3 степени развития патологии:
Чем чревато запущенность деформации?
Для мальчиков, как и для девочек плоско-вальгусное искривление стоп может превратится в плоскостопие. Для первых невозможностью играть в футбол, для вторых проблема носить обувь даже на малейшем каблуке. Не зависимо от пола ребенка неправильно формируется позвоночник, появляется сколиоз, неровная осанка, боли в спине и грудной клетке вплоть до инвалидности.
Лечение
Чтобы не заниматься лечением в будущем плоско-вальгусной деформации у своего ребенка, необходимо эту патологию предупредить. Если раньше мы росли на улице, бегали босиком, у нас была более нормальная и качественная обувь, то сейчас, дети проводят свое детство в квартирах на ровных полах и часто мы покупаем им под названием хорошего бренда, например, красивую, но не удобную обувь. Даже такие мелочи вредят нашим малышам, и мы не представляем насколько сильно.
В случае врожденного дефекта может быть даже наложен гипс для выравнивания в момент активного роста с дальнейшей программой реабилитации начиная от лечебной гимнастики до электростимуляции мышц.
Гимнастика и массаж
Эта методика помогает укрепить мышцы и связки. Упражнения назначаются врачом после определения степени деформации. Они очень просты, их выполнять можно и в домашних условиях с ребенком любого возраста.
Для более старшего возраста потребуется их выполнение по команде: приседание, ходьба на носочках, пятках, на развороте и на внутренней стороне стоп. Ходить босяком по различным поверхностям для усиления раздражения нервных окончаний стоп, для этого есть специальные коврики. Таким образом массируется область стопы, посылается импульс головному мозгу, что ноге не удобно или немного больно, после чего мышца «укорачивается» и нога принимает для этого нужное положение. Таким же образом мышцы тренируются.
Массаж также является основным методом в лечении. Он делается не только в области стопы, но и по голени и выше колена. Таким образом повышается кровообращение, как бы заставляя мышцы заработать. Массаж проводится курсом и только специалистами.