вакцина что это определение
Что такое вакцина, для чего она нужна, виды
Изобретение вакцины позволило эффективнее бороться с различными заболеваниями. Благодаря прививкам организм человека формирует правильную реакцию на возможные инфекционные атаки. Заразиться от вводимого вещества невозможно, так как оно содержит неактивные или очень слабые микробы/их элементы.
На сегодняшний день разработано и активно используется более ста видов вакцин от нескольких десятков опасных болезней.
Что такое вакцина, почему она так важна для человечества и какие способы ее введения существуют, рассмотрим в данной статье.
Вакцина и ее виды
Вакцина – это особое вещество, получаемое из жизнеспособных, но ослабленных или неактивных микроорганизмов, а также выделяемых ими ядов и антигенов.
Цель введения вакцины (вакцинации) – стимулирование организма на выработку антител и формирование устойчивого иммунитета человека относительно конкретного вида вирусов или бактерий.
Первая процедура была проведена в 18 веке, благодаря разработкам и внедрению прививок от опасных болезней количество зараженных уменьшается с каждым годом. А от такой болезни как оспа удалось избавиться полностью.
В состав вакцины входит:
медицинский иммунобиологический препарат. Применяется под надзором медицинского работника, содержит возбудителя заболевания, обработанного особым способом (биологический компонент), в отношении которого необходимо сформировать иммунитет;
разрешенный ВОЗ консервант, добавляется в некоторых случаях для обеспечения стерильности;
следовые вещества, то есть остатки средств, используемых для обработки патогенной микрофлоры, в допустимых количествах.
Для выявления противопоказаний на каждой вакцине указывается ее полный состав.
Существует несколько основных групп препаратов в зависимости от способа их создания:
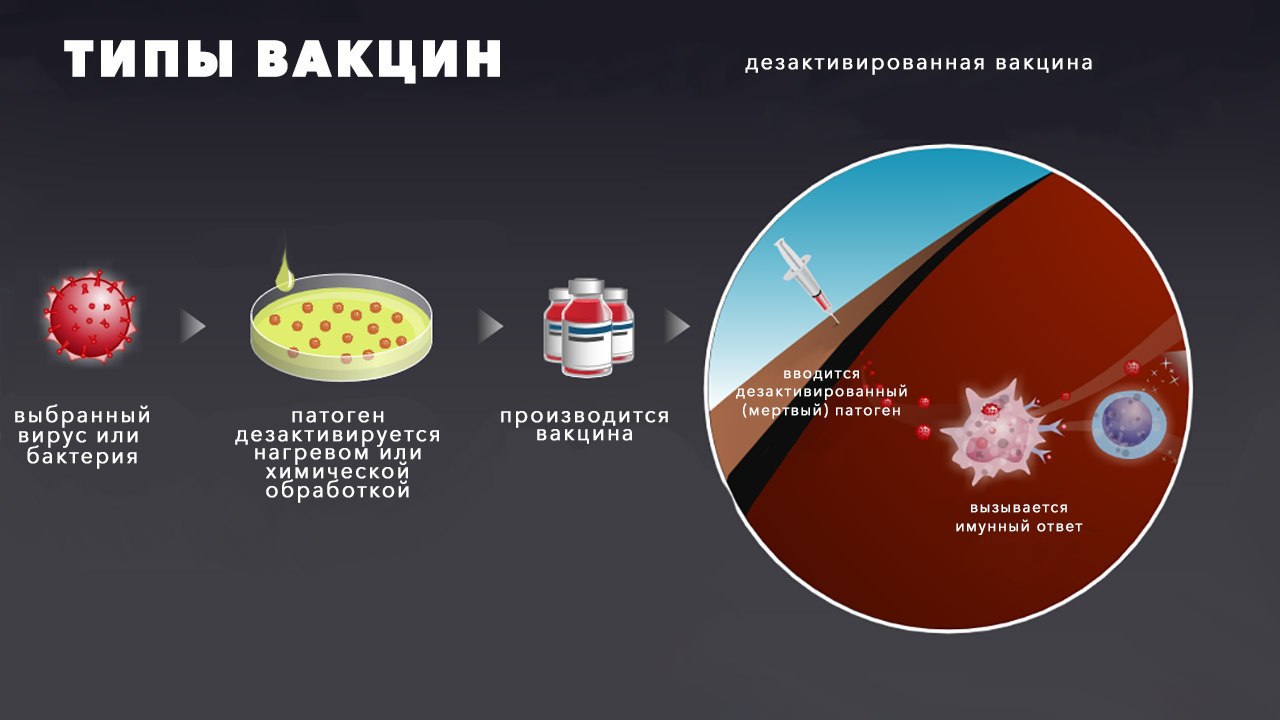
убитые, их создают из лишенных активности клеток вирусов и бактерий. Не смотря на отсутствие жизнеспособности, вещества способны вызвать иммунную реакцию организма. Для стойкого эффекта обязательно повторное применение (ревакцинация). Эффективны для профилактики таких болезней, как коклюш, тиф, грипп и клещевой энцефалит;
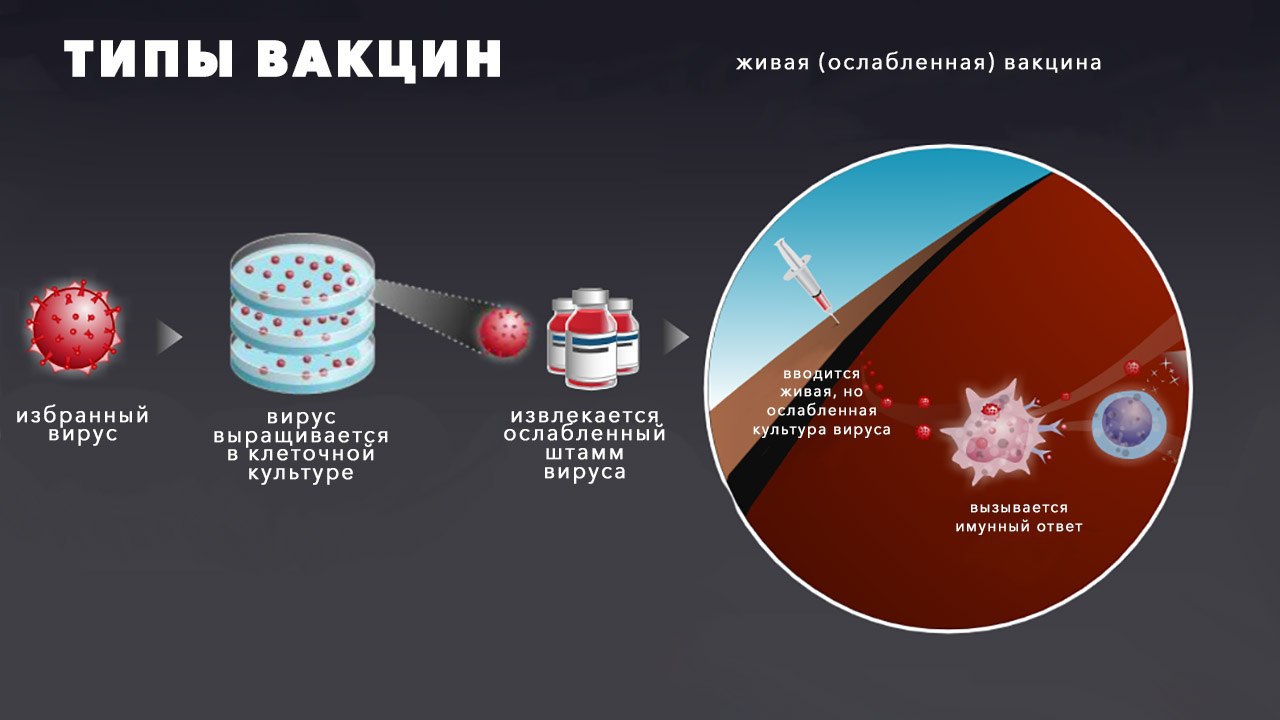
живые, которые способствуют формированию устойчивого иммунитета, содержат искусственно сформированные и ослабленные штаммы вирусов и бактерий. Способны вызвать заболевание при иммунодефиците у человека. Используются для профилактики кори, краснухи, паротита, туберкулеза, сибирской язвы, полиомиелита, чумы;
анатоксины, их создают из выделяемых микроорганизмами токсинов, обеззараживают и очищают от лишних веществ. Используют для предупреждения заражения дифтерией, ботулизмом, столбняком;
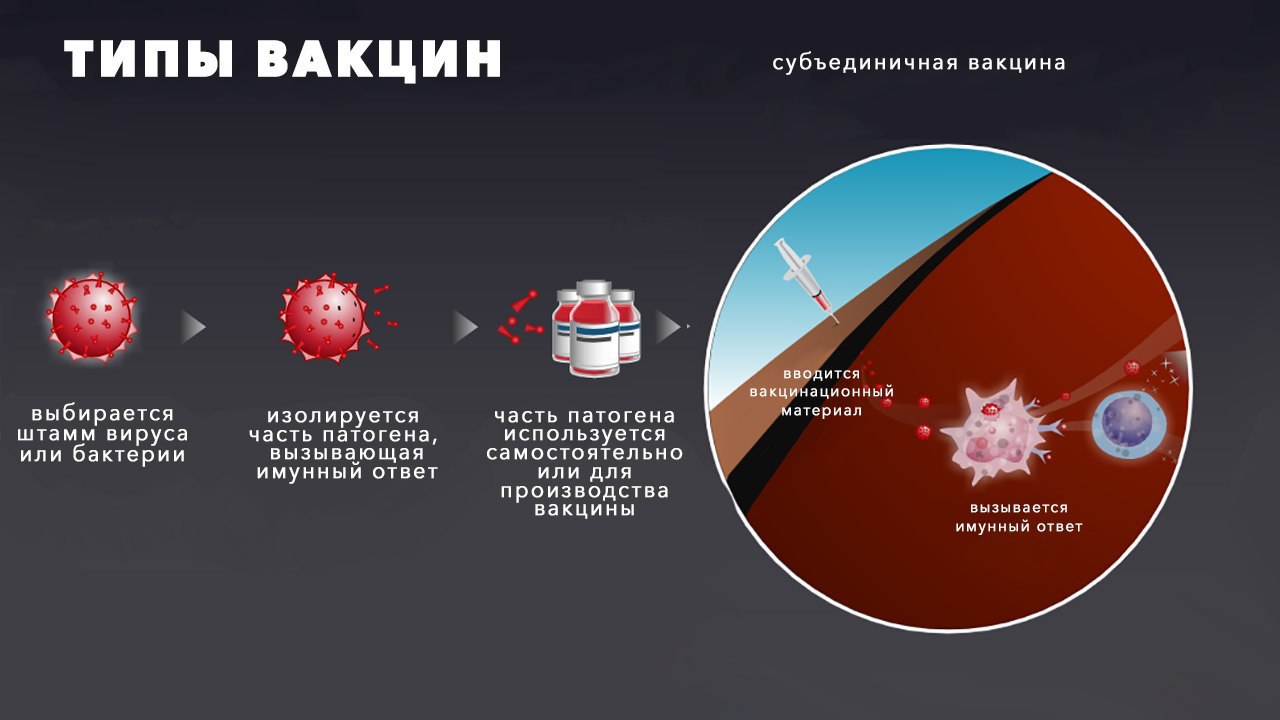
химические. Полученная химическим методом вакцина представляет собой антигены или их частицы, после введения которых организм не успевает распознать их как чужеродных, для задержки вещества в месте введения используются дополнительные компоненты. Используются в комбинациях для защиты от нескольких болезней;
рекомбинантные вакцины, современные препараты с высокой безопасностью и эффективностью, разрешаются для использования в сочетании с другими вакцинами. Наиболее популярна прививка от гепатита В.
В чем важность вакцинации для взрослых и детей
Механизм активной иммунизации предназначен для предупреждения массового распространения вирусных инфекций – кори, краснухи, гепатита, паротита, а также бактериальных – коклюша, дифтерии, столбняка и многих других.
Прививки необходимы для:
профилактики инфицирования, снижения риска заболеть болезнями, опасными для жизни;
защиты от смертельных неизлечимых заболеваний, например, бешенства, вируса папилломы человека;
предупреждения серьезных осложнений, так как после прививки небольшой риск заболеть сохраняется, но болезнь будет протекать легче, а вероятность смерти уменьшается в несколько раз;
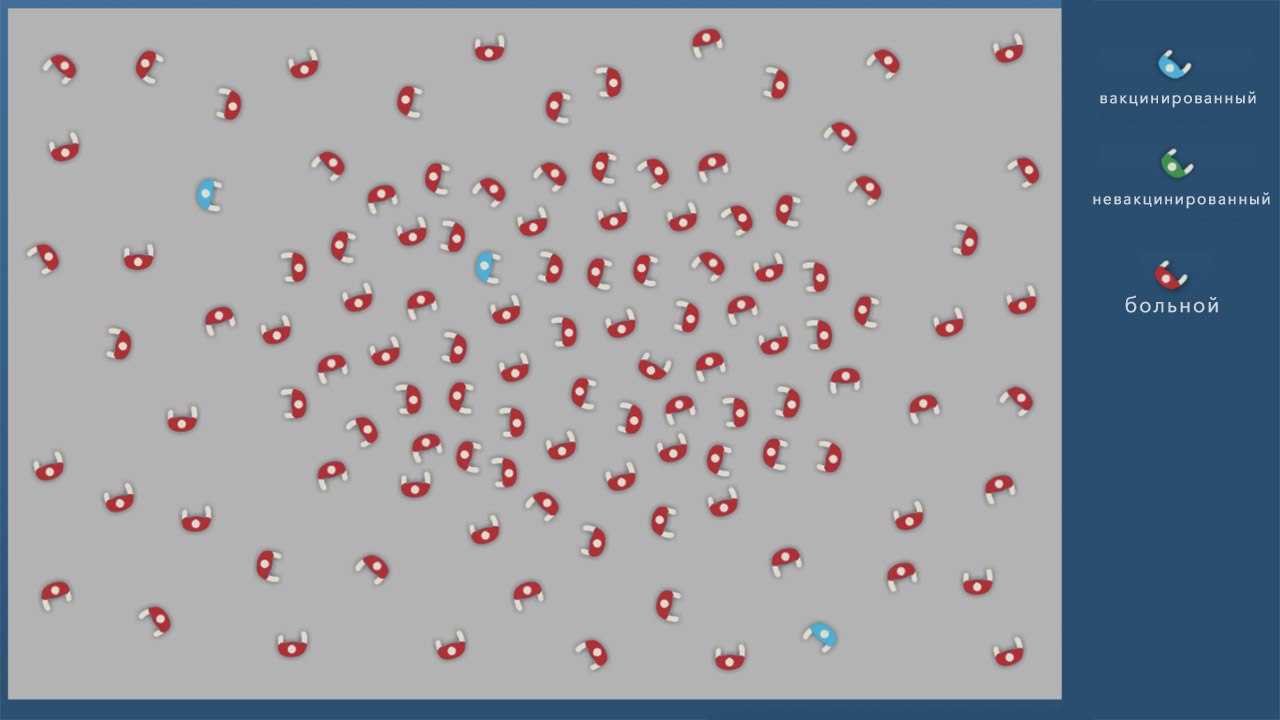
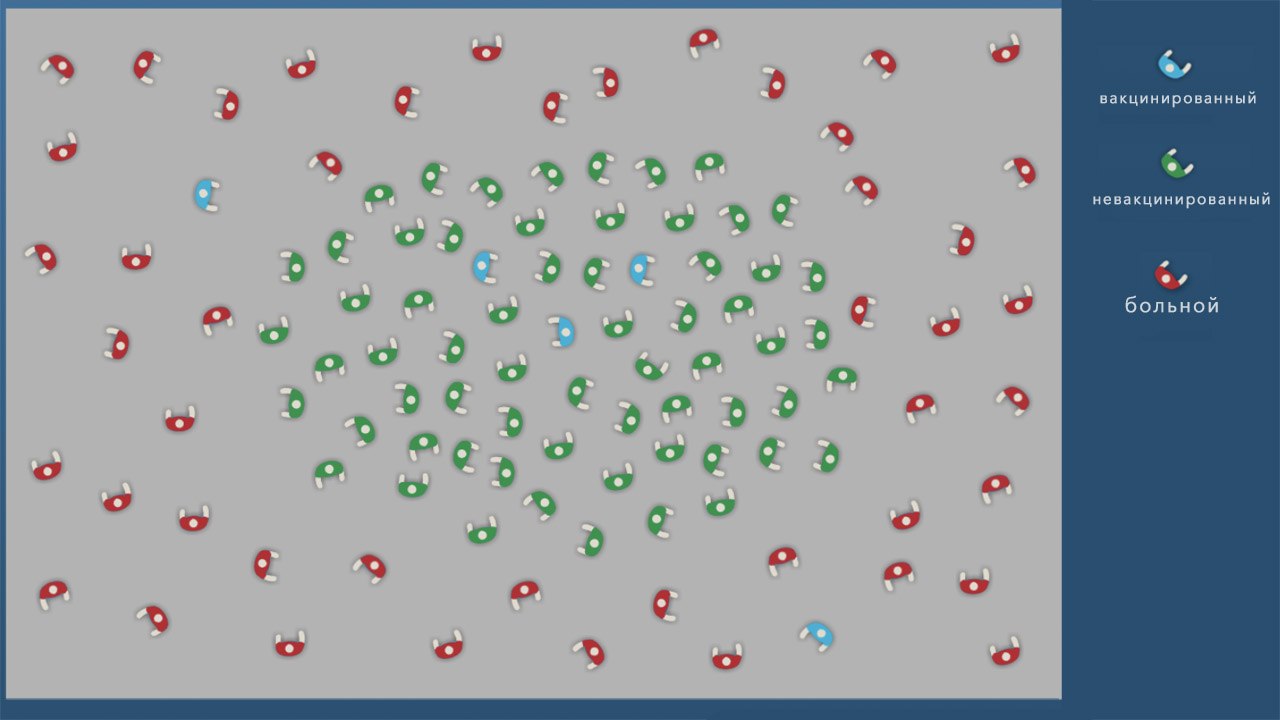
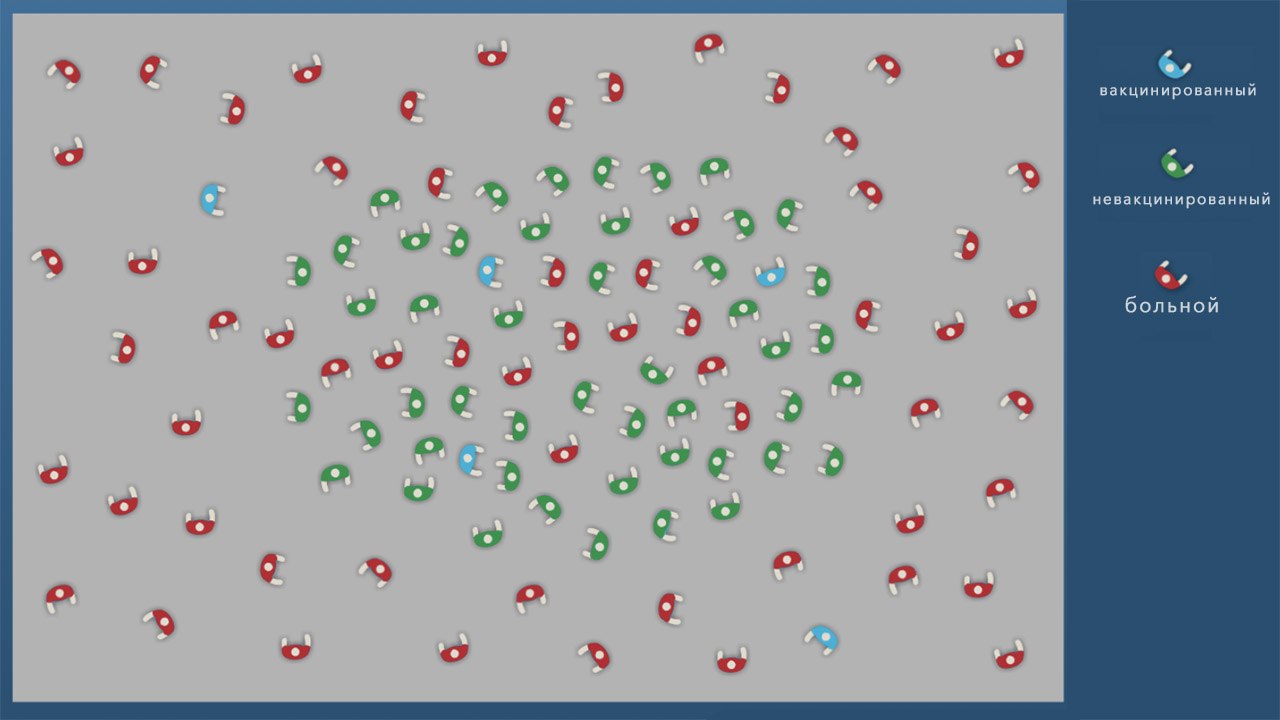
создания иммунитета у большей части населения (не менее 2/3 от численности). Когда коллективный иммунитет сформирован, останавливается распространение инфекции, а новые случаи заражения не появляются.
Прививаться от некоторых инфекций необходимо не только в детском возрасте, но и во взрослом, так как со временем иммунитет ослабевает и нуждается в дополнительном стимулировании. Ревакцинация взрослого населения важна, потому что детские инфекции переносятся им гораздо тяжелее и чаще вызывают осложнения.
Прививки взрослым обязательны при перемещении по регионам и при путешествиях в страны с неблагоприятной эпидемиологической обстановкой.
Лицам с хроническими болезнями вакцинация показана для предупреждения осложнений.
Детям прививки необходимы с целью профилактики тяжелых инфекционных заболеваний, сложно поддающихся лечению и вызывающих опасные для жизни осложнения.
Способы введения вакцины
Вакцину вводят разными способами, выбор зависит от механизма формирования иммунитета.
В мышцу. Способ имеет небольшое количество побочных эффектов, обеспечивает быструю скорость формирования иммунного ответа. Детям вакцину ставят в боковую поверхность бедра, взрослым – в дельтовидную мышцу.
Через ротовую полость. Как правило, данным способом вводят живые вакцины (от полиомиелита, брюшного тифа) – капли закапывают в рот. Метод отличается простотой, отсутствием укола.
Под кожу. Используется для вакцинации живыми микроорганизмами у пациентов со склонностью к кровотечениям. Место введения – плечо или бедро.
Внутрь кожи. Данным способом вводятся живые вакцины с бактериальным компонентом, например, БЦЖ. Место постановки – плечо или предплечье.
Через нос или аэрозольный способ. Метод предназначен для формирования устойчивой защиты органов дыхания от ОРВИ и гриппа, но стойкого иммунитета не создает. Заключается в распылении или закапывании вакцины в носовые ходы.
Кому противопоказана вакцинация
Современные вакцины имеют минимальное количество противопоказаний, так как технологии позволяют тщательно очищать микроорганизмы и делать их безопасными.
Перечень состояний, исключающих прививку, содержится в инструкции к вакцине.
Противопоказания могут быть временными, например, вирусная инфекция с повышением температуры в острой фазе. После выздоровления можно проходить вакцинацию.
Непреодолимым препятствием является иммунодефицит человека, так как цель любой прививки – активация работы иммунной системы и выработка антител.
Аллергическая реакция хотя бы на один компонент вакцины исключает ее использование. Например, такие вещества, как желатин, дрожжи или белок куриного яйца могут спровоцировать сильную реакцию у лиц, имеющих в анамнезе их непереносимость.
Все представленные на сайте материалы предназначены исключительно для образовательных целей и не предназначены для медицинских консультаций, диагностики или лечения. Администрация сайта, редакторы и авторы статей не несут ответственности за любые последствия и убытки, которые могут возникнуть при использовании материалов сайта.
Что такое вакцины и как они работают?
Зачем: профилактика инфекционных заболеваний
Когда: с рождения согласно Национальному календарю профилактических прививок
Где: в поликлинике, в детском саду, в школе
Противопоказания: аллергические реакции, хронические заболевания или заболевания в острой фазе, беременность (подробно о противопоказаниях можно прочитать в инструкции к препарату)
Зачем нужна вакцинация
Вакцинация или активная иммунизация — это широко применяемый в мире способ массовой профилактики инфекционных заболеваний, как вирусных (корь, краснуха, свинка, полиомиелит, гепатит В и др.), так и бактериальных (туберкулез, дифтерия, коклюш, столбняк и др.). Она не лечит болезнь, а предупреждает ее развитие.
Вакцина и прививка — одно и то же?
Прививка по своему определению — это процесс введения вакцины, этот термин произошел от глагола “прививать” и является синонимом вакцинации. Прививки делают по определенному графику, их отмечают в медицинской карте или прививочном сертификате. Соблюдать график прививок следует всем, особенно это касается людей, которые живут в тесных коллективах. В детских садах, школе или армии условия прекрасно подходят для распространения многих серьезных инфекций, передающихся воздушно-капельным путем или через еду и посуду.
Миссия вакцин
Вакцины играют в нашей жизни незаметную, но очень большую роль. Вот их основные функции:
Как работают вакцины
Как работает иммунная система?
Иммунитет защищает внутреннюю среду организма от всего чужеродного, в первую очередь – от возбудителей инфекционных заболеваний. Иммунную систему принято разделять на две части:
Оба эти типа иммунитета тесно связаны между собой, и многие особенности их работы до сих пор активно изучаются.
Как вакцина формирует приобретенный иммунитет?
При первом заражении инфекцией иммунной системе нужно некоторое время для выработки приобретенного иммунитета. Он работает эффективнее врожденного и может защищать нас на протяжении всей дальнейшей жизни, но формируется такой иммунитет не сразу.
Тот же принцип действует и при вакцинации. Упрощенно выработка приобретенного иммунитета происходит в четыре этапа:
На формирование защиты при этом уходит около месяца, поэтому прививку от гриппа или клещевого энцефалита делают заранее.
Что скрывается в шприце
Все вакцины можно условно разделить на две группы:
Помимо основного действующего вещества (бактерий, вирусов или их частей), в состав вакцин могут входить различные консерванты, адъюванты (вещества, усиливающие эффективность вакцины), антибиотики и стабилизаторы.
Как делают прививки
Способы вакцинации
Для каждой вакцины определен свой способ введения, чтобы обеспечить быстрое и безопасное действие препарата.
Подкожные и внутримышечные инъекции
Корпускулярные вакцины часто вводят в виде инъекции (укола) внутримышечно, под кожу бедра, плеча или лопатки. Скорость выработки иммунитета при этом средняя. В месте инъекции могут появляться покраснения или уплотнения, которые обычно быстро проходят.
Побочных реакций после введения вакцины в мышцу меньше, а иммунитет вырабатывается быстрее и бывает более крепким.
Пероральный
На язык капают оральную живую вакцину против полиомиелита и некоторых кишечных инфекций. Это просто, быстро и не больно.
Интраназальный
Вакцину от гриппа могут распылять в носу, создавая защиту от воздушно-капельных инфекций.
Почему некоторые прививки нужно делать несколько раз? Ревакцинация
Повторную прививку и ревакцинацию делают для закрепления эффекта, чтобы усилить иммунный ответ и продлить срок его действия. Ревакцинация также помогает расширить поле действия иммунитета при появлении новых штаммов возбудителя (это касается, например, прививок против гриппа).
Почти все вакцины вводятся многократно, для формирования иммунитета может потребоваться до 6 доз (защита от полиомиелита, комплексная вакцинация против дифтерии, коклюша и столбняка). А ревакцинация против гриппа проводится с ежегодной периодичностью.
Что такое национальный календарь прививок?
Сегодня почти во всех странах мира существуют специальные национальные календари прививок. По ним проводится широкая, бесплатная вакцинация для защиты от ряда опасных инфекций.
Российский национальный календарь профилактических прививок предполагает защиту от 12 разных инфекций:
Он определяет сроки введения вакцин, устанавливает порядок и периодичность ревакцинации, определяет возраст, в котором должна быть сделана та или иная прививка.
Список прививок может быть расширен для групп риска или в случае угрозы эпидемии (календарь профилактических прививок по эпидемическим показаниям). Некоторые вакцины можно вводить в экстренном порядке, сразу после возможного заражения.
Несмотря на то, что в Календаре основная масса прививок предназначена для детей и подростков, взрослым тоже не следует забывать о своевременной иммунизации. Ревакцинацию против дифтерии и столбняка следует проходить каждые 10 лет, а от гриппа прививаться каждую осень. Если вы планируете беременность или собираетесь в путешествие в экзотическую страну, вам также могут потребоваться дополнительные прививки.
В некоторых развитых странах массово вакцинируют от большего числа инфекций, например, против ротавируса, гепатита А, менингококка и вируса папилломы человека. Опираясь на мнения ведущих мировых экспертов в области вакцинопрофилактики, Союз педиатров России составил собственные расширенные графики вакцинации для детей и подростков.
Что будет, если не делать прививки себе или детям?
То, что было в допрививочную эру, когда взрослые тяжело болели всевозможными инфекциями, а дети тысячами умирали от них. Детские кладбища в европейских и американских городах тогда были обычным делом (рис. 3).
Эпидемии кори, дифтерии и полиомиелита, неоднократно вспыхивавшие после распада СССР благодаря тому, что система обязательной бесплатной вакцинации на постсоветском пространстве была разрушена, лучше всего отвечают на этот вопрос.
Другое последствие — снижение коллективного иммунитета, который ограничивает распространение инфекции только пока большая часть населения (70–80%) вакцинирована против нее.
Иммунизация в России – дело добровольное. Это означает, что родители вправе самостоятельно решать, будут ли они прививать ребенка. Школы и детские сады в нашей стране только при угрозе вспышки инфекции или во время эпидемии могут временно отказать в посещении не привитому ребенку (ФЗ-157 «Об иммунопрофилактике инфекционных болезней»). Роспотребнадзор также рекомендует разобщать не привитых против полиомиелита детей, с теми, кто получил оральную живую полиовакцину, на срок не менее 60 дней (СП 3.1.2951-11 «Профилактика полиомиелита»).
Некоторые страны отказывают во въезде взрослым и детям без прививок. Взрослым могут отказать в трудоустройстве на предприятие, где требуется прохождение медкомиссии.
Насколько прививки безопасны
Всемирная организация здравоохранения называет вакцинацию самым безопасным и действенным способом профилактики опасных инфекций. Поскольку живые ослабленные вакцины очень редко, но все же становятся причиной тяжелых осложнений и даже могут вызывать симптомы заболевания (как оральная живая полиовакцина), от них постепенно отказываются в пользу более современных препаратов, содержащих только антигенные компоненты возбудителей. Они гораздо легче переносятся, а их использование не сопряжено с серьезными побочными эффектами.
Побочные реакции при введении вакцин (покраснение в месте инъекции, повышение температуры, небольшое ухудшение самочувствия) не опасны, быстро проходят и не требуют лечения.
Относительно высокой реактогенностью в сравнении с другими вакцинами обладают:
Часто осложнения после вакцин связаны с индивидуальными особенностями здоровья, например, с хроническими заболеваниями или ослабленным иммунитетом. Снизить их риск можно, сдав анализ крови и пройдя осмотр у врача перед прививкой.
Противопоказания
Не следует делать прививки, если у пациента:
Часто поводом отказаться от вакцинации становится беременность. Подробно обо всех противопоказаниях можно прочитать в инструкции по применению к каждому препарату отдельно. Перед вакцинацией проконсультируйтесь со своим лечащим врачом.
Самые известные мифы о прививках
Вокруг безопасности вакцин всегда было много слухов, и некоторые из них породили очень живучие мифы, несмотря на то, что никаких доказательств их правдивости нет. Интересно, что мифы об опасности вакцин воспринимаются многими людьми серьезнее, чем реальная угроза, исходящая от инфекций. Мы уже забыли, чем страшны корь, коклюш и полиомиелит. Нам кажется, что эти болезни уже не вернутся, а потому мы начинаем бояться прививок сильнее, чем болезней.
Правда ли, что вакцины вызывают аутизм?
Это распространенный миф. В 1998 году в журнале Lancet была опубликована статья о связи между вакциной против кори, краснухи и паротита (свинки) и аутизмом. Позже приведенные в ней данные были признаны недостоверными: часть из них была фальсифицирована автором статьи Эндрю Уэйкфилдом. В 2010 году его лишили врачебной лицензии за нарушение профессиональной этики.
Правда ли, что с помощью вакцины можно чипировать человека?
Чипирование (введение электронного чипа) людей с помощью прививок технически невозможно. Часто в одном флаконе находится несколько доз препарата. Даже если в нем есть микрочипы, невозможно дозировать их, набирая раствор шприцем из флакона. Если в ампуле содержится одна доза вакцины, вводимый с препаратом чип должен иметь размеры меньше диаметра иглы для инъекций. Но в этом случае он может остаться на стенках флакона со следами жидкости, а значит, нет гарантии, что чипирование произойдет. Производство вакцин выполняется под очень строгим контролем, и попадание любых посторонних компонентов в препарат исключено.
Что делать, если меня не прививали в детстве
Если вас не прививали в детстве или вы не знаете свой вакцинальный статус, следует пройти догоняющую вакцинацию. Обратитесь к врачу в любой поликлинике, и он составит вам график прививок.
Что делать, если график вакцинации ребенка нарушен
Придерживайтесь той же стратегии, если график вакцинации вашего ребенка был нарушен из-за временного отвода от прививок или по другой причине. Попросите своего педиатра составить для вас индивидуальный план догоняющей вакцинации, который позволит сформировать полноценную защиту против инфекций.
Заключение
Итак, на сегодняшний день вакцинация остается в числе самых действенных способов защиты от инфекционных болезней. Она проводится добровольно, является безопасной, а связанные с ней риски минимальны. Выполнение прививок по рекомендациям медиков — необходимая мера заботы о здоровье. Не забывайте вовремя проходить ревакцинацию и помните о прививках, собираясь в путешествие.
Вакцины в вопросах и ответах
Думая, что болезнь далеко, мы забываем о том, что сегодня весь мир объединен как никогда — в наши дни, чтобы облететь вокруг света, уже не требуется 80 дней.
Авторы
Редакторы
С каменного века и до XIX столетия численность человечества оставалась приблизительно одинаковой, — ситуация, когда у двоих родителей доживало до репродуктивного возраста два ребенка. Именно доживало — рождалось обычно с десяток, но большинство погибало, не оставив потомства — классика теории естественного отбора. При этом люди редко погибали от клыков волков или тигров — большую часть смертей вызывали болезни, перед лицом которых мы были так же беззащитны, как и «братья наши меньшие». До тех пор, пока не появились вакцины. В этой статье мы не будем углубляться в теорию иммунизации, а вместо этого попробуем ответить человеческим языком на волнующие людей вопросы относительно прививок.
Часть 1, историческая
Эволюция вакцин
С началом XX века, благодаря достижениям медицины, и в первую очередь вакцинации, люди смогли остановить одну за другой многие губительные эпидемии, которые регулярно опустошали большую часть городов. Наиболее известен пример эпидемии оспы (см. врезку), от которой хотя и не было лекарства в то время, но уже была подмечена одна закономерность: человек, переболевший даже самой легкой формой оспы, на всю жизнь становился к ней невосприимчивым. В Индокитае и даже в Африке уже в VIII–X веке врачи и шаманы знали это и и для предотвращения болезни втирали в кожу или слизистую носа гной или растёртые корочки пустул (волдырей) больного. Однако такой способ был весьма рискованным — нередкими были и трагические исходы, когда у привитого развивалась тяжелая форма болезни. Поэтому на прививку решались немногие.
Натуральная оспа вызывается вирусом семейства Poxviridae. Из всех животных так сильно оспой страдают только люди; смертность составляла в среднем 20–40%. До конца XVII века в Европе от этой болезни ежегодно погибало до 1,5 млн. человек; на долю оспы выпадала четверть всех смертей того времени. В XVIII веке от натуральной оспы в России умирал каждый 7-й ребенок. В XVI веке оспа перекинулась в Америку, где от нее в короткий срок умерло несколько десятков миллионов коренных жителей — индейцев. Во второй половине прошлого века ВОЗ предприняла беспрецедентную по тем временам всемирную вакцинацию населения. О полном уничтожении вируса оспы ВОЗ сообщила в 1980 году.
Идеи Дженнера почти через 100 лет развил великий французский иммунолог Луи Пастер, который доказал, что искусственно вводя в кровь ослабленные инфекционные агенты, можно вызвать формирование иммунитета у животных и человека. С именем Пастера связаны первые вакцины — от бешенства у человека; от холеры, сибирской язвы и краснухи у животных. Именно он ввел сам термин «вакцина» (от латинского vacca — корова); при нем вакцины стали вводить не с помощью надрезов кожи, а шприцами. Именно он после ряда публичных опытов убедил мир в том, что вакцинация — это единственный способ уберечься от многих страшных болезней. Его опыт быстро распространился по всему миру, — так, русский ученый Владимир Хавкин, работая в Индии, в 1896 году организовал лабораторию, в которой создал первую в мире противочумную вакцину (рис. 1).
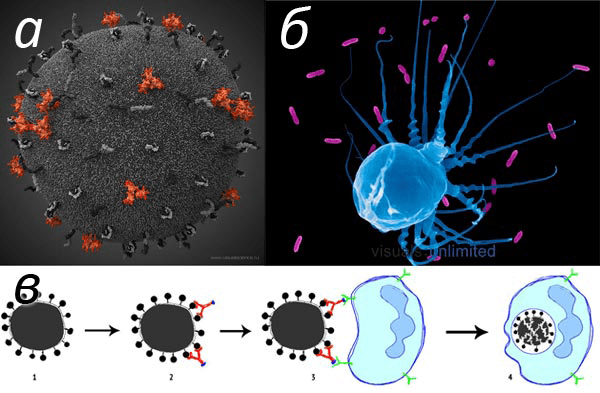
С развитием микробиологии и появлением молекулярной биологии ученые доказали, что иммунной системе, чтобы выработать стратегию обороны, не обязательно встречаться с живым, цельным микробом: наша система защиты способна распознавать определенные фрагменты возбудителя — антигены (обычно имеющие белковую или полисахаридную природу). Роль антител, выполняющих такое распознавание, — «подсветить» микроба и сделать его «видимым» для клеток иммунной системы, которые уничтожают инфекцию (рис. 2).
Рисунок 1. История вакцинации. Слева: Эдвард Дженнер прививает ребенка от оспы. Справа: Владимир Хавкин проводит вакцинацию местного населения от чумы. Калькутта, 1893 год
Understanding Vaccines (US Dept. of Health and Human services, NIAID, 1998) и [3]
Иммунитет можно стимулировать введением не только природных антигенов, полученных из инактивированных возбудителей болезни, но и синтезируя эти антигены искусственно. Так появились рекомбинантные вакцины (когда антиген синтезируют биотехнологически) — более безопасные и стабильные. Первая в мире рекомбинантная вакцина — Энджерикс В (ENGERIX-B), выпущенная в 1981 г., — направлена на гепатит В. В ней содержится поверхностный белок вируса гепатита (HBsAg), искусственно наработанный в дрожжах с помощью методов генетической инженерии. В отличие от традиционных вакцин (искусственно ослабленные бактерии и вирусы), их рекомбинантные аналоги принципиально не могут вызывать болезней, против которых формируют иммунитет, поскольку они никогда не были составной частью живого возбудителя. Это сделало вакцинацию еще менее опасной. На сегодняшний день существует более 100 различных вакцин, которые защищают от сорока с лишним инфекций, вызываемых бактериями и вирусами.
Рисунок 2. Патогены, антигены и иммунитет. а — Реконструкция строения вируса иммунодефицита человека (ВИЧ). На поверхности оболочки вируса находятся антигены — в случае ВИЧа это гликопротеидные комплексы gp120/gp41, человеческий лейкоцитарный антиген II (HLA-DR1), адгезионная молекула ICAM-1 и некоторые другие молекулы. б — Иммунная клетка (художественно изображен альвеолярный макрофаг) поглощает бактерии, распознавая их по прикрепленным антителам. в — Схематичное изображение работы иммунитета: вирус или бактерию (1) узнают молекулы иммунитета — антитела (2), — что отмечает микроорганизмы как «чужие». Руководствуясь этим сигналом, клетки иммунитета находят комплексы антиген—антитело (3), поглощают и уничтожают микробов (4).
С течением времени были созданы защитные вакцины против многих болезней человека и животных. Размеры эпидемий стремительно сокращались, а за счет массовой вакцинации в детском возрасте выживать стали практически все дети. Развитие медицины и здравоохранения вызвало невиданный рост популяции людей: в начале XX века на Земле жило около 1–1.5 млрд. человек, в конце — уже более 6 млрд. Это единственное столетие, за время которого численность вида Homo sapiens увеличилась более чем в 5 раз. В природе в подобных плотных популяциях очень высока вероятность возникновения эпидемий — по сути, инфекционные болезни служат естественными ограничителями роста популяций. Но человек за счет технологической революции смог обойти этот ранее безотказный природный регулятор.
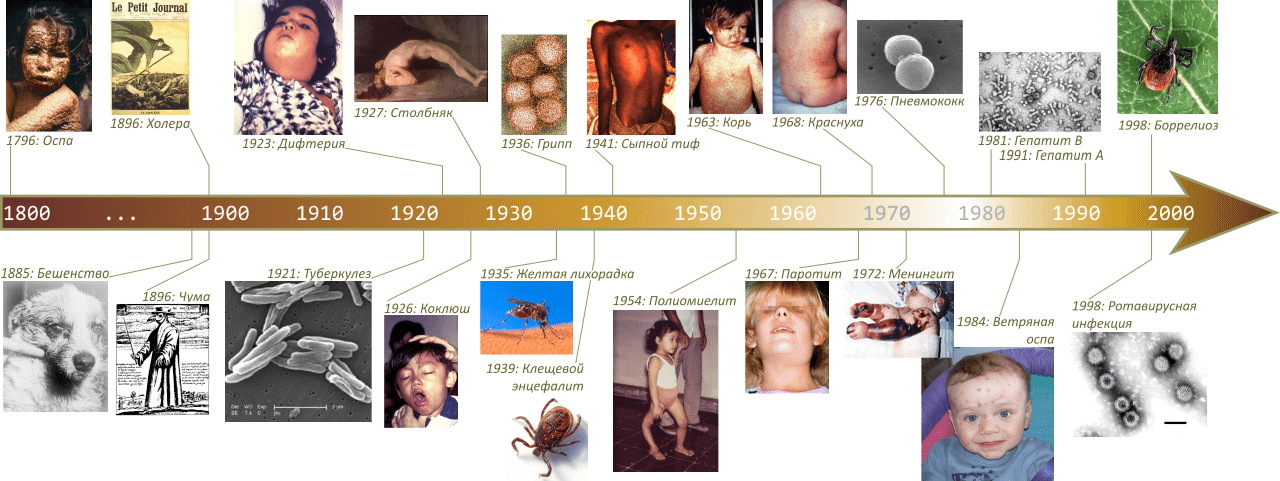
Рисунок 3. Хронология создания вакцин.
Модель роста численности человечества
Рост численности популяций (в особенности таких простых, как единственный вид бактерий на питательной среде) принято описывать логистическим уравнением. Но, как оказалось, рост численности человечества подчиняется совершенно другой закономерности: в течение последних 10 тыс. лет (до 1960–70-х годов) соблюдался закон гиперболического роста населения, открытый Хайнцем фон Фёрстером. Суть этого явления в том, что рост количества людей на планете подчиняется не логистическому и даже не экспоненциальному закону, а описывается гиперболой со «взрывным» ростом в XX веке и достижением бесконечно большого значения где-то вблизи 2000 года.
Однако биология не терпит бесконечностей, и, начиная с конца XX столетия, численность людей стала стабилизироваться. Во второй половине XX века набирает силу компенсирующий процесс — в благополучных странах (их принято называть развитыми) рождаемость начинает стремительно падать: 1–2 ребенка на женщину. Поскольку все более совершенная медицина обеспечивает выживаемость практически 100% детей, это приводит к стабилизации численности населения.
Вакцины: за и против
Несмотря на грандиозные победы над инфекциями, не стоит забывать — медицина имеет дело не с популяциями вообще, а с конкретными людьми. Как правило, все стратегии лечения имеют длинный список условий, при которых эффект будет максимальным в большинстве случаев. Но из любой статистической закономерности есть исключения, и в некоторых случаях доктор может не учесть скрытых противопоказаний для лечения. Кроме того, сами пациенты часто не придерживаются предписанных им правил лечения. Это приводит к тому, что любое лекарство может стать ядом, и вакцины не являются исключением.
Более чем столетняя практика вакцинации вложила в руки медиков огромную статистику, которая помогает определить оптимальный способ вакцинирования. Наблюдая за динамикой заболеваний и собирая данные о побочных эффектах вакцин, ВОЗ и другие организации «видят» ограничения и эффективность тех или иных вакцин, что позволяет разрабатывать новые и улучшать старые вакцины, учитывая весь негативный опыт. Если у привитых вдруг обнаруживается необъяснимая реакция, то эта вакцина немедленно убирается из оборота, и чаще всего ее заменяют вакциной другой компании. Поэтому контроль качества вакцин — это кровный интерес фармкомпаний-производителей и их конкурентов, которые не дадут замолчать факты. Кроме того, ВОЗ ведет свой мониторинг последствий прививок во всех странах в течение многих десятков лет, и тут уже статистика отлично работает и дает действительно достоверные результаты о том, что с введением прививок та или иная страшная болезнь отступает в масштабе всего мира. Никаких ужасных побочных эффектов от вакцин нет: подавляющее большинство таких историй на поверку оказываются газетными утками. Например, одним из наиболее громких случаев обмана оказалась известная история про мифическую связь вакцин и аутизма у детей [4].
Данные о негативных эффектах вакцин постоянно анализируются профессионалами, и на основе их рекомендаций производители вносят коррективы, выпуская новые поколения вакцин. К сожалению, анализом доступной информации балуются также и дилетанты, причем зачастую занимающие опасно высокие посты в структуре здравоохранения. Их намного больше, чем настоящих экспертов, а интернет дает равные шансы быть услышанными всем. Оценки дилетантов всегда намного категоричнее, понятней и красочней; и кричат они громче и чаще, чем те, кто и вправду разбирается в сложнейшей и неоднозначной науке вакцинологии. Поэтому именно дилетантов особенно охотно читают и цитируют люди, далекие от науки, — а таких, естественно, большинство.
Ограничение ответственности
Мы (авторы «биомолекулы») являемся биологами, то есть лучше других знаем молекулярные основы заболеваний и учим врачей понимать смысл методов лечения, которые они применяют. В свое время через Живой журнал мы собрали список вопросов, на которые в этой статье постараемся ответить максимально понятным языком. Однако принимать это за инструкцию к (само)лечению мы ни в коем случае не советуем.
Все фактические данные для ответов на вопросы мы брали с сайта ВОЗ. Возражения о необъективности этих данных не принимаются: как показала практика, попытки даже незначительной подтасовки цифр в мировом масштабе быстро всплывают на поверхность и разбираются авторитетными комиссиями. Например, обвинения в адрес ВОЗ относительно попытки небескорыстно раздуть панику вокруг истории со свинным гриппом сразу же были расследованы и опровергнуты в ходе независимого расследования.
Одним из горьких и опасных проявлений тотального дилетантизма стало печально известное движение против вакцин (см. врезку). Это величайший нонсенс нашего времени — в обществе, численность которого удерживается от эпидемий вакцинами, возник вопрос — зачем нужны вакцины?
Движение против прививок
Антивакцинаторство — общественное движение, оспаривающее эффективность, безопасность и правомерность массовой вакцинации. Это движение возникло с развитием практики вакцинации в XIX веке и поначалу опиралось на религиозные мотивы. В 1866 в Великобритании была основана Национальная Лига Антивакцинации, а в 1879 году в США — Американское общество антивакцинации. Сегодня антивакцинаторские движения разрослись, и к религиозным возражения добавились масса других:
Основу движения составляет круг заинтересованных лиц — гомеопатов и хиромантов. Большинство доводов антивакцинаторов не согласуется с научными данными.
Часть 2, практическая (вопросы и ответы)
Общие вопросы
Вопрос 1. Что более вероятно: получить осложнения или заболеть? Моему ребенку год, я отказалась от прививок, но теперь панически боюсь выводить ребенка в люди. Какой-то тупик!
Это и есть тупик. В целом перспективы далеки от радужных — ведь все эти болезни, от которых вы сделали выбор не защищать своего ребенка, действительно очень опасные. Дифтерия или столбняк часто приводят к смерти — даже при применении самых современных методов лечения умирает 5-20% при дифтерии и до 30–50% заболевших столбняком; ребенок, перенесший полиомиелит, запросто становится инвалидом; инфекционный паротит (свинка) у мальчиков может привести к бесплодию в будущем; краснуха во время беременности вызывает несовместимые с жизнью пороки развития плода. Если вы не привиты и вдруг заразились этими болезнями — возможность реабилитации будет зависеть от того, насколько своевременно и грамотно вы получите лечение, насколько конкретная болезнь излечима, насколько устойчив организм больного и т.п. Иногда реабилитация невозможна.
Велик ли риск заразиться этими болезнями? Для человека, отказавшегося от вакцинации, это, по большому счету, не важно: в каждом конкретном случае исход всегда один и тот же — человек либо заболел, либо нет. Даже если шанс заразиться был один к миллиону, тому единственному, кто заболел, не будет от этого легче. Кроме того, в невакцинированной популяции структура заболеваемости будет абсолютно другая, чем для вакцинированных обществ.
Если вы заразитесь без вакцинации, болезнь будет протекать с всевозможными осложнениями. Если же вы вакцинированы (при условии качественной вакцины, хорошего врача и отсутствия противопоказаний к прививкам), вы или не заразитесь в будущем, или болезнь сравнительно быстро закончится без осложнений.
Как правило, серьезные побочные эффекты вакцин в основном связаны либо с индивидуальными особенностями ребенка, либо с проблемами со здоровьем, которые ваш врач не заметил. Поэтому самое важное условие вашей безопасности — грамотный врач, а не отказ от прививок.
Вопрос 2. Какие прививки должны быть обязательно, а от каких можно отказаться?
На сегодняшний день существует более 100 различных вакцин. Те, от которых можно отказаться, за вас уже вычеркнули из этого списка медики — вы же никогда не слышали про прививки от желтой лихорадки, которая обязательна для младенцев в Южной Африке, или от гепатита А (страны Южной Америки и юг Европы). Российский календарь обязательных профилактических прививок достаточно плотный (табл. 1), но из него уже и так удалено все лишнее.
| Вакцина | Сроки проведения (возраст) |
|---|---|
| Туберкулез (БЦЖ) | 3 прививки (3-й день, 7 и 14 лет) |
| Дифтерия, коклюш, столбняк (АКДС) | 6 прививок (3, 4, 6 и 18 месяцев, 6 и 14 лет) |
| Полиомиелит | 6 прививок (3, 4, 6, 18 и 20 месяцев, 14 лет) |
| Гемофильная инфекция (PRP-T) | 4 прививки (3, 4, 6, 18 месяцев) |
| Корь, краснуха и свинка (MMR) | 2 прививки (12 месяцев и 6 лет) |
| Гепатит В | 3 прививки (1 день, 1 и 6 месяцев) |
Кроме того, первые прививки рассчитываются с учетом места рождения младенца — полио-вакцину новорожденным дают сразу после рождения в странах Африки и Азии, тогда как в Европе и обеих Америках — только на 4–6 месяц, потому что риск заразится полиомиелитом в холодных широтах не такой высокий, как в Африке. Даже наши бывшие республики различаются: сравните Украину или Россию с Таджикистаном и Туркменистаном (табл. 2).
| Календарь вакцинации согласно каталогу ВОЗ (возраст) | ||||
|---|---|---|---|---|
| Вакцина | Украина | Россия | Таджикистан | Туркменистан |
| БЦЖ(туберкулез) | 3 прививки (3 дня; 7 и 14 лет) | 1 прививка (3 дня) | 2 прививки (3 дня; 14 лет) | |
| ОПВ (полиомиелит) | 4 прививки (5, 18 мес; 6, 14 лет) | 3 прививки (18, 20 мес; 14 лет) | 5 прививок (1 день; 2, 3, 4 и 12 мес) | 5 прививок (1 день; 2, 3, 4 и 18 мес) |
| Hep B (гепатит B) | 3 прививки (1 день; 3 и 5 мес) | 1 прививка (1-й день) | 3 прививки (1 день; 2 и 4 мес) | |
| HIB (Гемофильная инфекция) | 3 прививки (4, 5, 18 мес) | 4 прививки (3, 4, 6, 18 мес) | — | — |
Вопрос 3. В чем выгода прививать новорожденных? А не детей, допустим, с 1 года?
Младенцам делают только самые необходимые прививки — от тех болезней, которые им реально угрожают. От той же кори их прививают после года, потому что с молоком матери они получают необходимую защиту (если мать болела ранее). Чем раньше сделать прививку, тем меньше шансов, что ребенок заболеет.
Например, наших детей сразу после рождения прививают от туберкулеза. Дело в том, что младенцу заразиться не так уж сложно — больные лёгочными формами туберкулёза обычно не обращают внимания на симптомы начальной стадии болезни (покашливание, усталость). Такие люди живут рядом с нами, ходят на работу, сидят в очереди в поликлинику или даже работают в больницах. У заразившихся младенцев болезнь переходит в активную форму и прогрессирует намного быстрее, чем у взрослых. Кроме того, если противотуберкулёзную вакцинацию отложить, скажем, до года, это будет большей нагрузкой для малыша в будущем. Для формирования противотуберкулёзной защиты нужно около двух месяцев, и в это время желательно, чтобы иммунитет «отвлекался» по минимуму, а у годовалого ребенка он естественным образом занят знакомством с огромным количеством аллергенов, вирусов и бактерий из окружающего мира [5].
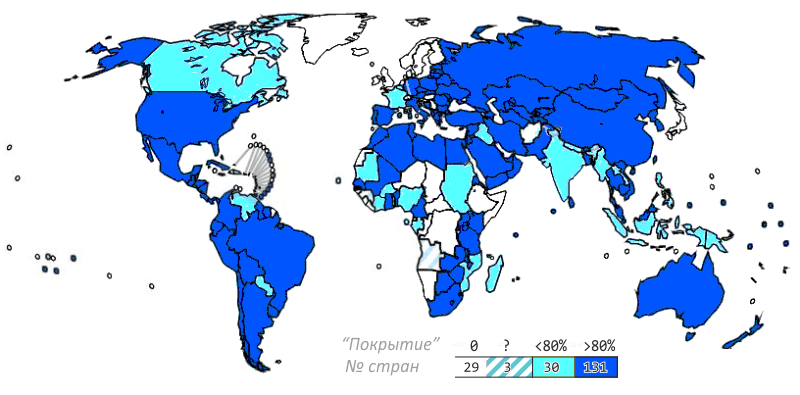
Рисунок 4. Вакцинация от гепатита В в мире. Всего в программе вакцинации детей участвует 164 страны (доля детей, которые получают вакцину, показана цветом). Ещё в 29 странах прививки от гепатита B не практикуются.
У нас прививка от гепатита В делается сразу после рождения только детям группы риска — когда вероятность их контакта с больными высока. В остальных случаях первая прививка делается в 4 месяца.
Остальные прививки — от реже встречающихся или не столь смертоносных болезней — делают позже, когда ребенок подрастет и окрепнет (с 6 месяцев и далее).
Вопрос 4. Насколько критично делать прививки в садике среди привитых детей?
А откуда вы знаете, что все дети в садике привиты? Только прививка вашего ребенка позволит не волноваться о том, с кем из одной кружки он попил. А при наличии медицинских противопоказаний к проведению вакцинации в конкретно установленные календарем прививок сроки родителям необходимо обратиться за квалифицированной помощью к педиатру, врачу-иммунологу или в центры специфической иммунопрофилактики, где для ребёнка будет выработан индивидуальный план прививок.
Вопрос 5. В США родителей информируют о возможности постпрививочных осложнений, и для проведения вакцинации их детей с родителей берется согласие. Насколько законны последние решения в России о проведении прививок без согласия родителей?
В США это делают скороговоркой и часто только если специально спросишь, а сам рассказ напоминает зачитывание прав арестованному. А вот справку о прививках в США надо предоставлять при поступлении в нормальный детский сад, школу и спортклуб, — по сути, вы и ваш ребенок будете иметь очень много проблем без прививок.
В России прививки без согласия матери не проводят даже в родильном доме, и, конечно, в случае отказа от выполнения вакцинации мать или законный представитель ребенка просто пишет официальный отказ. И, в отличие от США, в России права непривитого ребенка никак не ограничиваются; он имеет право посещать все дошкольные и школьные учреждения страны.
Кроме того, пока что по поводу обязательной вакцинации детей, о которой говорил Главный государственный санитарный врач России Геннадий Онищенко, больше никакой информации от практикующих врачей и не поступало: Госдума этот проект не поддержала.
Вопрос 6. Прививки защищают от наступления болезни на 100% или просто облегчают ее протекание?
Никто — даже страховой полис — не даст вам стопроцентных гарантий. Но грамотно сделанная прививка либо позволит человеку не заразиться, либо болезнь пролетит легко и без осложнений.
Например, вот что написано в сопроводительных документах к вакцине против ротавирусной инфекции (Rotashield): «результаты клинических исследований свидетельствуют, что вакцина снижает риск заражения в 2 раза; вероятность тяжелых случаев на 80%; вероятность дегидратации на 100%».
Об эффективности вакцин в глобальном масштабе — см. рис. 8.
Вопрос 7. Правда ли, что прививки подрывают иммунитет?
Нет. При всей странности этих слов, мы очень мало знаем об иммунитете. Поэтому мы до сих пор вакцинируем только самым примитивным образом — имитируя натуральное заражение безвредной подделкой, которую ваш иммунитет примет за оригинал.
Прививки с точки зрения иммунитета — это вполне обычная болезнь, которую он лечит теми же способами, которые использует и против реальных болезней. Раздражители тренируют и укрепляют иммунитет, подобно тому, как силовые упражнения укрепляют мускулатуру, — а в стерильных условиях иммунитет чахнет. Например, длительное использование антибактериального мыла (с триклозаном) вызывает развитие аллергий [6]. Иммунитету постоянно надо с чем-то сражаться, иначе он может начать атаковать совсем не то, что нужно, — и начнется то, что называют аллергией. То есть, и болезни (в разумных рамках), и вакцинация тренируют и укрепляют иммунитет. В частности, детям совершенно необходимо познавать мир «без посредников», — и не стоит пугаться, что они тянут в рот немытые игрушки или трогают землю руками, потому что в разумных пределах это позволит иммунитету «настроиться» на окружающий мир. Хотя, конечно, все хорошо в меру — руки перед едой лучше помыть, но используйте для этого самое обычное мыло.
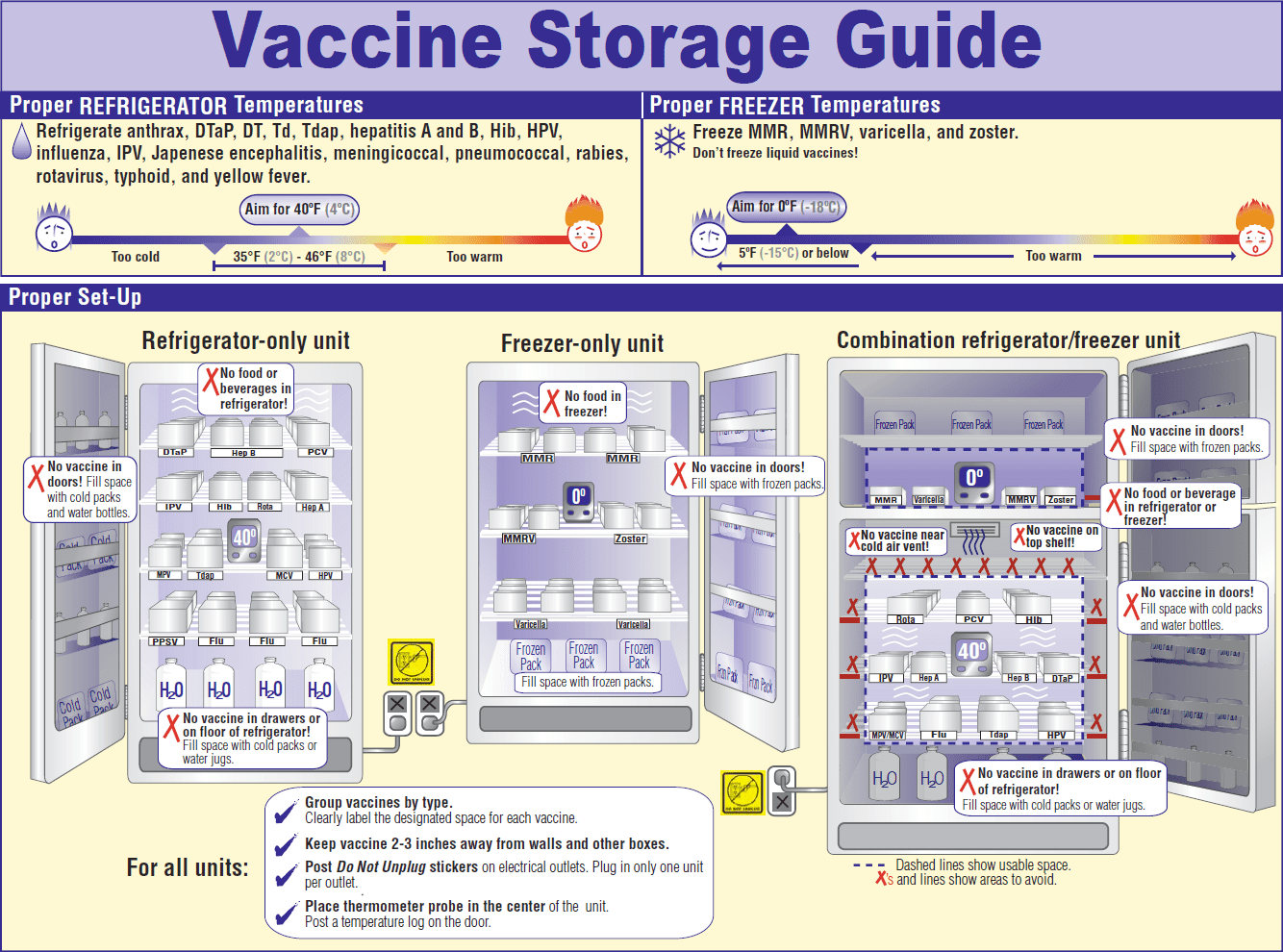
Вопрос 8. Что происходит с вакциной при неправильном хранении? Она просто становится неэффективной или же опасной? Почему?
Все портится. На любой вакцине указан срок и условия хранения. Эти сроки рассчитываются при проектировании и тестировании всех вакцин. Если их не соблюдать — ни один производитель не возьмет на себя ответственность за последствия. Не забывайте, что вакцины вводятся шприцем, минуя все защитные покровы, и поэтому они должны соответствовать всем нормам качества; иначе они могут стать просто-напросто смертельно опасными.
Правила транспортировки и хранения вакцин очень жестко соблюдаются во всех странах: за температурой в холодильниках несколько раз в день следят врачи, результаты заносятся в специальный журнал, который проверяют комиссии вышестоящих организаций и санэпидемслужб.
Рисунок 5. Правила хранения вакцин.
Вопрос 9. Можно ли определить, глядя на ампулу, что вакцина неправильно хранилась?
Нет. Единственный выход, позволяющий избежать переживаний по поводу хранения вакцин, — это прививаться в прививочных кабинетах или в иммунологических центрах, где условия транспортировки, а также сроки и условия хранения выполняются согласно требованиям медицинской документации.
Вопрос 10. Какие консерванты есть в вакцинах? Или никаких, и там любая гадость может завестись?
Чтобы вакцины не портились, в них и сегодня добавляют стабилизаторы и консерванты. Это могут быть: гетерологичные белки (яичный белок, бычий сывороточный альбумин), мертиолят, формальдегид, гидроокись алюминия, фенол. Большинство этих веществ токсично в высоких концентрациях, поэтому безвредность вакцин исследуют особо тщательно. Обычно в вакцинах используются количества консервантов, на три-четыре порядка (в 1000–10000 раз) меньше токсичной дозы [7].
Кроме того, если есть хотя бы намек на их негативное влияние, консерванты заменяют на другие. Например, в прошлом веке было высказано предположение о негативном действии одного из консервантов — тимеросала. Говорили, что в определенных случаях он может спровоцировать развитие аутизма у привитых детей. И хотя специальные исследования так и не доказали его токсичности (он быстро разрушается и выводится из организма), из соображений безопасности его перестали использовать в следующих поколениях большинства вакцин. Кстати, недавно оказалось, что вся история с развитием аутизма у детей из-за прививок была сфабрикована [4].
Кстати, как ни странно, существование многих мифов о вредных консервантах поддерживается самими производителями вакцин (так же, как и существование компьютерных вирусов может быть выгодно разработчикам программного обеспечения). Вакцины — очень доходный бизнес, и конкуренция здесь весьма агрессивна. Стоит появиться очередному мифу об опасности одного из консервантов, как тут же кто-нибудь из производителей заменяет этот компонент аналогом либо находит путь производить вакцину вовсе без консервантов, о чем немедленно заявляет во всеуслышание. Отсутствие того или иного компонента — на самом деле, безопасного в применяемых концентрациях — используется производителем как мощный рекламный ход. Обыватель же, слыша, что данная вакцина лучше всех прочих тем, что не содержит такой-то консервант, делает вывод, что этот компонент опасен для здоровья. Тут же начинается ретроспективный анализ здоровья привитых старыми вакцинами со злополучным консервантом, и, конечно же, находится немало пострадавших.
Вопрос 11. Прокомментируйте тезис: «Прививки в первую очередь защищают не отдельного человека, а популяцию».
Этот тезис не верный. Прививки в первую очередь защищают именно отдельного человека. Если отменить прививки — популяция уменьшится, но значительно оздоровится. Однако оздоровление было бы вызвано вымиранием «слабых» особей, которых среди людей большинство.
Прививки в первую очередь защищают отдельного человека — они создают иммунитет, который противостоит конкретной болезни, даже если человек ослаблен и в реальных условиях, скорее всего, заболел бы. Защита всей популяции — это уже вторичный эффект: если все люди в популяции привиты, болезни негде размножаться, и она постепенно исчезает. Классический пример оспы служит лучшей иллюстрацией. (Кстати, появились сообщения, что последние лабораторные образцы вируса оспы в ближайшее время будут уничтожены.)
С биологической точки зрения, как только убирается защитный барьер в виде вакцин, природные силы начинают «зачищать» разросшуюся популяцию от излишков. Например, перебои в проведении детской вакцинации после развала СССР в Таджикистане привели весной 2010 года к эпидемии полиомиелита среди детей, чего на просторах СССР не было уже давно! А если учесть, что вялый паралич был диагностирован у более чем 400 таджикских детей (а он возникает менее чем у 1% заболевших), несложно подсчитать, какое количество детей были «отмечены природными силами как лишние».
Вопрос 12. Кому выгодно, чтобы людей, сделавших прививки, было как можно больше?
Ответ не столь очевиден, как кажется.
В первую очередь, прибыли получают фармкомпании, выпускающие вакцины. Однако прежде чем считать их доходы, надо вспомнить, сколько они тратят на разработку и испытание вакцин, — обычно это миллиарды долларов и годы кропотливого труда сотен высокооплачиваемых специалистов. И испытания нередко заканчиваются неудачно: две разработанные прививки от СПИДа в ходе испытаний были признаны неэффективными [9], и по сути деньги, потраченные на их разработку, сгорели. Кроме того, на рынке вакцин идет очень сильная конкуренция — любые осложнения у пациентов могут привести к замене вакцины аналогом фирмы-конкурента, и тогда производитель имеет все шансы стать банкротом.
Вторая группа заинтересованных — это государство в целом и руководства компаний. Всем известна тривиальная вещь — чем меньше люди болеют, тем больше они работают и больше прибыли приносят предприятию. Поэтому управляющие крупными компаниями кровно заинтересованы в здоровье рабочей силы — это часто выражается в бесплатной вакцинации служащих, — например, в госпиталях или в армии. Стóит в этом же разделе упомянуть о лоббистах, а также стандартных теневых схемах: получить госзаказ на поставку вакцин — это огромные прибыли, и поэтому фирмы используют все доступные способы. От полного беспредела спасает то, что госзаказ получает только один, а «обиженные» зорко следят за возможными ошибками, чтобы в случае провала занять эту нишу самим. Тут конкуренция и алчность играют скорее на пользу потребителю, чем наоборот.
Вакцины для скота
Список болезней домашних животных, требующих профилактики, определяется в каждой местности отдельно. Однако есть болезни, от которых крупный скот прививают везде — например, сибирская язва и ящур. Коров вакцинируют от сальмонеллеза, лептоспироза, колибактериоза, ящура. Новорожденных телят вакцинируют от инфекционного ринотрахеита, парагриппа-3, сальмонеллеза, диплококковой инфекции, вирусной диареи, ящура. Молодняку крупного рогатого скота делают прививки от трихофитии, лептоспироза, пастереллеза, эмфизематозного карбункула или эмкара, сибирской язвы, бруцеллеза, тейлериоза. Не забывайте и о домашних питомцах — кошки подлежат вакцинации от ряда болезней, таких как бешенство, панлейкопения, герпесвироз, калицивироз; собаки — от энтерита, гепатита, лептоспироза, чумы и бешенства.
Третья группа заинтересованных в вакцинах — это фермеры. Болезни — бич не только человека, но и домашних животных, которых содержат для производства молока, мяса, шерсти и т.п. Сибирская язва, ящур, коровья оспа — это примеры болезней, способных обанкротить любого фермера. Прививки скота позволяют противостоять эпидемиям. Стоит помнить, что изначально прививки были испытаны именно на крупном рогатом скоте, и только потом их начали делать людям. Сегодня прививки скоту — это эффективный способ сохранить стадá и получить прибыль.
Тому, что есть и четвертый тип заинтересованных — мы сами — посвящена вся эта статья. Нам вакцинация не приносит прямых денежных доходов, но дает защиту от многих болезней, о которых мы уже и забыли. А это дает возможность зарабатывать деньги и заниматься любимыми делами без перерывов на больничный.
Вопрос 13. Проводились ли проверки влияния прививок на наследственность (генетическое воздействие на организм)?
Хотя я более десяти лет занимаюсь генетикой, у меня нет даже гипотетических вариантов, как вакцина может нарушить генетическую целостность организма. Могут ли вакцины повлиять на наших детей? Могу вас успокоить — я не видел ни одного обоснованного сообщения о таких случаях.
Наша наследственная информация заложена в половых клетках (сперматозоиды и яйцеклетки), которые с рождения отделены от остального организма рядом барьеров, которые очень не просто преодолеть. Как было сказано выше, вакцины аналогичны обычным болезням — они взаимодействуют с иммунитетом, и в этот процесс половые клетки не вовлечены никоим образом, иначе любой грипп ставил бы крест на планировании семьи.
От болезней, которые могут влиять на оплодотворение — как правило, это болезни мочеполовых путей и некоторые виды рака — увы, вакцин нет. Изредка к бесплодию могут приводить осложнения таких заболеваний, как свинка, грипп, гонорея, тиф. Однако надо напомнить: осложнения от болезней такого плана могут появиться, если организм ослаблен и болезнь не лечится — тогда у инфекции есть время окрепнуть и преодолеть любые барьеры организма. Разумная профилактика и постельный режим помогут обойти большинство осложнений.
В целом, более чем столетняя история применения прививок так и не выявила никакой связи между вакцинацией и проблемами у будущих детей, а такая проверка временем является самой независимой и объективной. Во всем мире менялись правящие партии и лидеры, но никто из них не смог обвинить предшественников в замалчивании каких-либо фактов влияния вакцин на наследственность (как это случалось в медицине не раз — вспомните исследования сифилиса на неграх в Таскиги (США) или секретные ядерные учения на Тоцком полигоне в СССР).
Вопрос 14. Составьте классификацию существующих прививок в координатах «польза/опасность». Под пользой я имею в виду защиту от какого-либо серьёзного заболевания, угрожающего жизни, а под опасностью — осложнения от прививки, опять-таки угрожающие. Например, в этих координатах прививку от гриппа я считаю полностью бесполезной.
Это уже сделали врачи, рассчитав, когда и какие прививки следует делать. Вакцинация от самых опасных заболеваний для младенца — гепатита В и туберкулеза — делается сразу после рождения (табл. 1). Остальные прививки проводятся по схемам, именно что учитывающим вероятность заражения в данном регионе мира. Это типичная задача по управлению — у вас есть ограниченное время и энное количество прививок, между которыми нужно оставлять адаптационный период по нескольку месяцев. Этот ребус рассчитывали специалисты всего мира, основываясь более чем на столетнем опыте. Про опасность осложнений мы ответили выше (вопрос 1).
Грипп — не очень опасное заболевание, если вы молоды, здоровы и при первых его признаках легли в постель с горячим чаем и детективным романом, а к активной жизни вернулись только после выздоровления. В реальной жизни это часто не так. Активная жизнь с инфекцией может вызвать осложнения — в случае, если вирус попадает со слизистой дыхательных путей во внутренние органы. Кроме того, пожилые или ослабленные люди переносят грипп гораздо хуже. Кстати, от «обычного» гриппа (главным образом – от вызванных им осложнений)каждый год умирает много людей [10, 11], а в отдельных случаях он может вызывать эпидемии или даже пандемии [12].
Чтобы избежать этих проблем, изобрели вакцину против гриппа. О том, как ее разрабатывают и применяют, можно узнать в статье «Прививка от гриппа: мнение экспертов» [13].
Кстати, я прививку от гриппа делаю каждый год, и ежегодные эпидемии меня не затрагивают, хоть я постоянно работаю в госпитале.
Грипп
Вопрос 15. Говорят, что прививки от гриппа делают на основе прошлых вирусов, и в новом сезоне они уже не эффективны, потому что вирусы меняются. Так ли это?
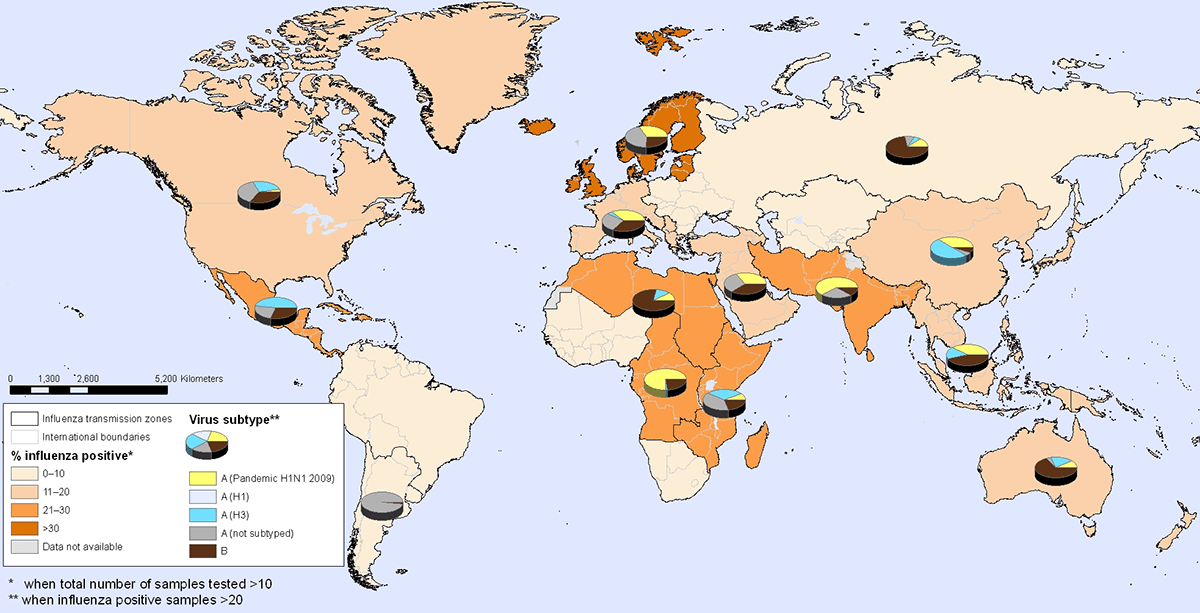
Это не так. Каждый год, исходя из текущей статистики, Всемирная организация здравоохранения делает прогноз на следующий сезон гриппа. Для России и Украины такой прогноз составляется весной на следующую зиму. За основу принимается статистика заболеваний в Азии, Австралии и Южной Америке, куда на лето уходят наши эпидемии. Ведь наша Земля очень маленькая, а сами вирусы никуда не исчезают — они расходятся, как круги на воде, порождая новые вспышки в других городах и странах. На рисунке 6 в масштабе всего мира видно, куда уходит детство эпидемия прошлой зимы из вашего города.
Рисунок 6. Карта распространения разных штаммов вируса гриппа в мире с 12 по 18 декабря 2010 года. Цветом показана интенсивность заболевания гриппом (на данной карте максимум в Скандинавии, Мексике, Индии и Африке; начинаются эпидемии в Китае, США, Европе, Австралии). Круговыми диаграммами обозначена распространенность пяти разных видов гриппа: А H1N1, А (Н1), А (Н3), А (другие типы) и В. Сумма таких карт за все время покажет нам развитие и перемещение разных штаммов по миру.
Вакцину для будущей эпидемии в Северном полушарии делают комбинированную — против трех наиболее часто встречавшихся в этом сезоне в Южном полушарии штаммов вирусов. Обязательное условие: комплексная вакцина должна быть эффективной против двух штаммов А и одного штамма В вируса гриппа.
Вопрос 16. Последние 5–6 лет активно внедряют грипповую вакцину. Произошли ли изменения в количестве заболевающих гриппом?
Среди здоровых взрослых людей вакцина может снизить заболеваемость гриппом на 70–90%. Среди пожилых людей вакцинация уменьшает количество осложнений на 60% и случаев смерти — на 80%. ВОЗ рекомендует ежегодную вакцинацию для следующих групп населения (в порядке убывания значимости):
Вакцинация от гриппа наиболее эффективна в тех случаях, когда циркулирующие вирусы в значительной мере соответствуют вирусам вакцины. ВОЗ ежегодно рекомендует состав вакцины, нацеленный на три самых характерных из циркулирующих штаммов [11].
Ответить на вопрос об эффективности вакцин против гриппа довольно сложно, поскольку грипп — это, строго говоря, целая группа заболеваний, вызываемых близкородственными вирусами гриппа, и критерии диагноза различаются в разных странах. Кроме того, заболеваемость оценивают по отчетности больниц и поликлиник, а эта цифра может сильно расходиться с действительностью. Подробнее этот вопрос разобран в блоге uborshizzza.
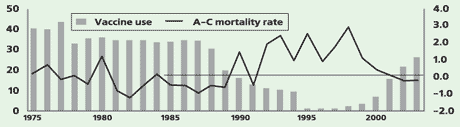
Роль вакцин от гриппа в здоровье населения можно проиллюстрировать данными, полученными в Японии [14]. Вакцинация против гриппа была обязательной для японских школьников (представляющих основные «ворота» для вируса в семью) с середины 1970-х по конец 1980-х гг. (в это время охват вакцинацией был 50–85%). Однако, в 1987 г. обязательную вакцинацию отменили, и охват прививками резко снизился (число использованных доз сократилось вдвое) (рис. 7).
Рисунок 7. Отказ от вакцинации от гриппа приводит к увеличению избыточной смертности. Снижение количества использованных вакцин (млн. доз, левая шкала) совпало по времени с увеличением избыточной смертности детей в возрасте 1–4 лет (на 100 тыс. чел., правая шкала)
Начиная с 1993–1994 гг., смертность детей в возрасте до четырех лет существенно увеличилась, — особенно в зимний период. Подробный анализ структуры заболеваемости позволил связать эти смерти с отказом от вакцинации. В 2003 году охват детей вакцинацией стали повторно увеличивать; кроме того, с 2001 года была принята специальная программа вакцинации пожилых. Показатели детской смертности начали снижаться и вскоре сравнялись с таковыми до отказа от прививок [14].
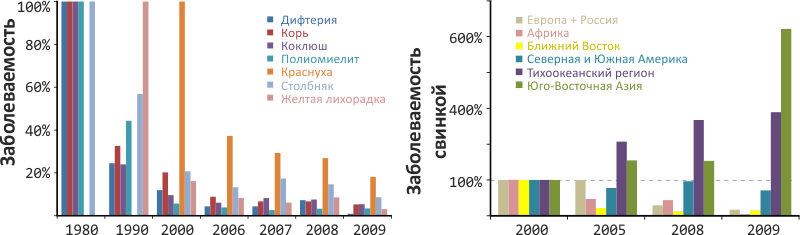
Вакцины изменили мировую статистику основных болезней — распространение многих из них резко снизилось после введения вакцин (рис. 8), а самые страшные — оспа и чума — полностью искоренены. Особый случай представляет свинка, эффективность вакцины от которой различается в зависимости от региона, что можно объяснить отличиями возбудителей на разных континентах. Так, вакцинирование в составе MMR-вакцины эффективно защищает от свинки жителей Евразии, Ближнего Востока и Африки, чуть хуже — Северной и Южной Америки и совсем не действует в Юго-Восточной Азии и Тихоокеанском регионе (рис. 8).
Рисунок 8. Мировая статистика опасных заболеваний по данным ВОЗ. Слева: Распространение дифтерии, кори, коклюша, полиомиелита и ряда других тяжелых болезней подавлено всего за несколько десятилетий. Заболеваемость приведена в относительных единицах (за точку отсчета [100%] принят 1980 год для всех заболеваний, кроме краснухи [2000 год] и желтой лихорадки [1990 год]). Справа: Динамика заболеваемости свинкой по различным регионам мира говорит о неэффективности вакцины MMR в тихоокеанском регионе и Юго-Восточной Азии и об успешном ее использовании в других регионах.
Гемофильная инфекция
Вопрос 17. Как работает вакцина от гемофильной инфекции, которой прививают часто болеющих детей? Ведь если они уже болеют и инфекция в них есть — должны быть и антитела. Но дети все равно продолжают болеть. А если им сделать прививку, то болеть начинают меньше — почему, если прививка вызывает выработку тех же антител, что и болезнь?
Гемофильная бактерия (Haemophilus influenzae тип b (Hib или ХИБ)) обладает особой защитной капсулой, делающей эту бактерию «невидимой» для иммунных клеток ребенка, что препятствует формированию эффективного и долгосрочного иммунитета к ней [15, 16]. Это объясняется спецификой нашего иммунитета: бактерия ХИБ покрыта защитной капсулой из особого полисахарида, молекула которого слишком проста, чтобы на нее могли реагировать Т-лимфоциты ребенка — одна из важных составляющих иммунитета, которая включается позже (она формируется во время роста ребенка в тимусной железе, которая потом исчезает). По этой причине формирование иммунитета происходит «вполсилы», что приводит к выработке недостаточных для защиты концентраций антител у детей до 5 лет.
Чтобы это исправить, разработана вакцина-«подсказка», активирующая иммунитет с помощью искусственно созданных молекул, напоминающих оболочку ХИБ. Такая вакцина называется конъюгированной — в ней антигенные элементы полисахарида ХИБ искусственно слиты с белком-носителем, который представляет антиген намного более эффективно. В результате такой комплекс узнается детскими В-лимфоцитами как полноценный антиген, и это вызывает формирование иммунитета. Прививка не просто имитирует болезнь — она искусственным путем помогает иммунитету вырабатывать ответ, подсказывая путь для узнавания возбудителя. Это позволяет младенцам безопасно дорасти до того момента, когда их тело уже само сможет справиться с инфекцией: известно, что носителями бактерии являются до 40% детей в возрасте до 5 лет и только около 5% взрослых [15, 16].
Краснуха
Вопрос 18. Зачем делать прививку от краснухи, если она протекает в детстве намного легче? А девочек, кто не переболел в детстве, вакцинировать, допустим, в 15 лет.
Краснуха очень опасна для беременных первого триместра — она может нарушить развитие эмбриона. Если отменить вакцинацию, то кто-то переболеет в детстве, а кто-то нет. К моменту зачатия установить это, как правило, невозможно — люди меняют места работы и жительства, меняют фамилии, теряют документы, и из 1000 женщин, уверенных в своем иммунитете, минимум 250 ошибется (помните сериал «Доктор Хаус» — главное кредо героя было «все врут»).
Когда же начнется беременность, и не дай бог, будущая мать заразится краснухой, — времени определить это у нее не будет, а последствия могут стать фатальными — краснуха вызывает тяжелые пороки у новорожденных. Беременной женщине тяжело понимать сигналы своего тела и почувствовать, что она заразилась, будущая мама не сможет до появления первых симптомов, а это 15–24 дней (инкубационный период). После этого день-два уйдут на поиски и сборы к доктору, потом обследование, а вирус краснухи все это время будет атаковать беззащитный эмбрион. Кроме того, у взрослых краснуха может протекать в скрытой форме, незаметно — тогда никакого лечения вообще не последует.
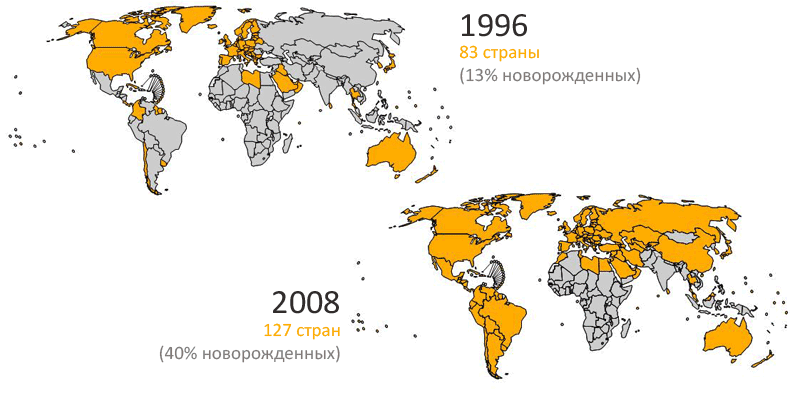
Можно ли от этого застраховаться? Да. Массовая вакцинация позволят прервать циркуляцию вируса в популяции и существенно снизить риск заражения беременных женщин — это и есть главная причина. То есть, прививая детей, мы страхуем половозрелых женщин от трагедии. Например, с момента введения вакцинации от краснухи в США (1969 г.) частота ее появления резко упала (см. рисунок 8), и с 90-х годов прошлого века ее обнаруживают в основном у эмигрантов из стран, где на то время вакцинация не проводилась, — например, в странах Карибского бассейна и Южной Америки, России или Африки (рисунок 9) [17].
А ревакцинацию девочкам обычно делают в 13 лет.
Рисунок 9. Вакцинирование против краснухи. На верхней карте желтым цветом обозначены страны, проводившие вакцинацию в 1996 году; на нижней карте — 2008 году. Как видно, все развитые страны сегодня предохранительно вакцинируют детей
Ротавирус
Вопрос 19. Когда в РФ будет вакцина от ротавирусной инфекции?
5 июня 2009 года ВОЗ порекомендовала включить вакцинацию против ротавирусной инфекции («кишечный грипп») во все национальные календари иммунизации. Медики свой вердикт вынесли, но они не могут заставлять — они просто рекомендуют. Прислушаться к этому или нет — забота властей вашей страны. В таблице 3 перечислены страны, которые уже ввели ротавирусную вакцину.
| Страна | График вакцинации |
|---|---|
| Австрия | 3 вакцины (в период 7 недель-6 месяцев) |
| Бельгия | 3 вакцины (8, 12, 16 недели) |
| Кипр | Производится по желанию |
| Финляндия | 3 вакцины (2, 3, 5 месяцев) |
| Латвия | Введена с января 2011 г. |
| Люксембург | 2 вакцины (2, 3 месяца) |
АКДС (адсорбированная коклюшно-дифтерийно-столбнячная вакцина)
Вопрос 20. Почему раньше рекомендовали интервалы между прививками АКДС 45 дней, потом сократили до 30 дней, а сейчас уже разрешают вообще минимальный интервал не соблюдать? Такое метание не добавляем авторитета медикам.
АКДС — адсорбированная коклюшно-дифтерийно-столбнячная вакцина — состоит из взвеси убитых коклюшных микробов и очищенных дифтерийного и столбнячного анатоксинов, сорбированных на геле гидроксида алюминия. Последовательно вводят 4 прививки (табл. 1).
Во времена внедрения этой прививки врачи выставили максимальный интервал для перестраховки. Когда же накопились статистические данные, и никаких неожиданных противопоказаний не обнаружилось, интервал сократили до минимума, чтобы не растягивать серию без нужды. Так что «метание» — это показатель того, что за действием вакцины постоянно наблюдают врачи, и делают это профессионально, а не просто забывают о вакцине после введения ее в календарь.
Туберкулез
Туберкулез — опасная болезнь, перед которой дети и ослабленные взрослые почти беззащитны. Профилактика туберкулеза — это вакцина БЦЖ (бацилла Кальметта-Герена), приготовленная из штамма ослабленной живой коровьей туберкулёзной бациллы Mycobacterium bovis BCG, которая утратила вирулентность для человека, будучи специально выращенной в искусственной среде. Прививка от туберкулеза представляет собой живые высушенные бактерии вакцинного штамма, ослабленные путем последовательных «пересевов» в течение 13 лет. Прививка от туберкулеза вакциной БЦЖ — проверенное средство защиты от заболевания [18], однако часто она может вызывать ряд осложнений у детей, и поэтому является одной из самых спорных и обсуждаемых вакцин.
Вопрос 21. Насколько ухудшилась ситуация в США после отказа от прививок БЦЖ?
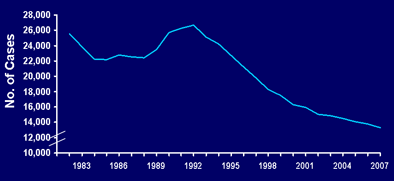
Туберкулез — болезнь бедноты. С ростом благосостояния многие страны перестали использовать поголовную вакцинацию от туберкулеза — за счет профилактических мер туберкулез был оттеснен. Профилактика туберкулеза — это не только вакцинация, но и лечение, и улучшение быта, и отслеживание статистики. Если все три компонента на высоте, как например в США — ситуация может быть стабильной. Если же просто отменить вакцину и ни о чем больше не беспокоиться — ситуация неизбежно ухудшится.
Рисунок 10. Уменьшение числа случаев туберкулеза в США за 1982–2007 годы
Ситуация в Штатах изменилась к лучшему, но это не связано с отменой прививок — США (и Нидерланды) никогда не использовали вакцину БЦЖ массово. Но прививка от туберкулеза в США до сих пор делается новорожденным или детям из групп риска по туберкулезу. Американский Центр по противодействию и предупреждению заболеваний (Center for Deseases Control and Prevention) рекомендует также проводить вакцинацию против туберкулеза среди новорожденных из стран, где выявлена интенсивная циркуляция микобактерии. А также предупреждает:
Реакция Манту может быть положительной, если вы приехали из страны с высоким уровнем заболеваемости туберкулезом (такие как Латинская Америка, Карибы, Африка, Азия, Восточная Европа и Россия).
То есть, в глазах американского врача любой житель нашего региона уже в группе риска и подлежит с рождения превентивной вакцинации против туберкулеза, что и наблюдается у нас. Значит, любой американский врач сделал бы то же самое, что делают русские врачи.
Вопрос 22. Насколько верны данные о том, что прекращение вакцинации БЦЖ в Японии предшествовало существенному снижению заболеваемости японских детей диабетом II типа?
Прекращение прививания БЦЖ и снижение заболеваемости диабетом 2-го типа у детей — совпадение. Точно так же можно говорить, что снижение диабета у детей — следствие того, что в последние годы японцы стали активно потреблять эрзац-пиво (смесь рисового пива с газированными напитками не облагается в Японии дополнительным акцизом и стоит значительно дешевле).
Статистических данных о разнице между получавшими прививку и непривитыми, а впоследствии заболевшими диабетом, нет. Зная же аккуратность японцев, сомнительно, чтобы они эти слухи не проверяли.
Вопрос 23. Насколько ухудшится ситуация в Республике Беларусь после недавнего отказа от проб Манту?
Следует различать вакцину от туберкулеза (БЦЖ) и реакцию Манту (туберкулин), которая является только индикатором заражения туберкулезом, а собственно иммунитета не создает. Насколько я знаю, в Беларуси реакцию Манту не отменили, но ограничили, и хотят применять только для контроля состояния здоровья у людей из групп риска. Это разумно — аналогичную политику проводят медики США и ряда других стран.
Вопрос 24. Хотелось бы получить комментарий специалиста-иммунолога к статье «Письмо фтизиатра» из книги Г.П. Червонской «Прививки: мифы и реальность». Я сама биолог, но другой специализации, и для меня всё, что в нем написано, звучит достоверно и очень пугающе.
С конца 80-х годов XX века после публичных выступлений и публикаций вирусолога Г.П. Червонской, руководителя центра Естественного родительства Ж.В. Цареградской, гомеопата А. Котока и других, в России стали распространяться сведения о вреде прививок, некоторые из которых, как считается, недостоверны. Они, в частности, сообщают о том, что «негативные последствия вакцинации могут быть опаснее самих инфекций», особенно для грудных детей.
Логично, что в ее книге цитируются только «нужные» статьи, которые и правда написаны пугающе, хотя, на мой взгляд, излишняя детализация «страшилок» придает ей бульварный душок.
Статья развивает стандартный аргумент антипрививочников — сильные побочные эффекты туберкулезной вакцины. Мне это письмо не внушило доверия. А его концовка меня просто напугала:
Суть моих предложений, которые я вношу 20 лет, заключается в том, чтобы проследить за показателями физического развития и здоровья у трёх групп детей:
Первое возражение: автор во имя доказательства своей теории хочет ставить опыты не на животных и потом на добровольцах, как обычно, а сразу на детях. Являясь специалистом, он не может не знать, что в случае развития туберкулеза у невакцинированной группы детей болезнь может поломать всю их будущую жизнь. Кроме того, он прекрасно знает, что изониазид (его традиционно используют для лечения туберкулеза у взрослых) не настолько уж безопасное средство. Это абсолютно недопустимо.
Как же можно осуществить эту проверку в реальной жизни? Ведь здесь необходимо наблюдение большого количества пациентов в течение всей жизни. Создается впечатление, что предложение специально сформулировано в невыполнимой форме — тогда есть возможность получить отказ и выставить себя мучеником науки. Это частое явление, и многие непризнанные изгнанники с удовольствием им пользуются [19].
Второе возражение на письмо — его тезисы обоснованы односторонне. Например, его автор уверен что:
. Во-первых, вакцинация БЦЖ никогда не предупреждала и не может предупредить инфицирования МБТ ребенка, если он оказался в контакте с больным туберкулёзом.
Но мы читаем любой другой сайт, например медицинский журнал АВС — и видим, что этот тезис дополняется, получая противоположный смысл:
. БЦЖ-прививка не предотвратит первичного инфицирования – 8 из 10 взрослых рано или поздно станут носителями микобактерий. Но прививка в 70 % случаев защитит привитых от перехода носительства в болезнь; практически на 100 % защищает детей от тяжелых форм болезни.
Такая недоговорка или умышленное игнорирование общеизвестного достаточно для того, чтобы не принимать на веру концепцию, изложенную автором.
Вопросы, на которые «очень не надо» искать ответы в интернете
На следующие вопросы мы не стали отвечать намеренно:
Получить компетентный ответ на такие вопросы в интернете невозможно! Для представления чёткой картины необходима очная консультация педиатра и свежие клинические анализы.
Заключение
И в заключение — реальная история из жизни (последний случай оспы в Москве):
. Зимой 1959 года в Москву из творческой командировки в Индию вернулся художник Кукарекин. Вернулся он на день раньше, чем сообщил жене, и из аэропорта отправился к своей любовнице, у которой провёл ночь и которой, прежде чем взойти на ложе любви, отдал привезённые из далёкой страны подарки. На следующий день, подгадав по времени прилёт очередного рейса из Дели, он отправился домой, где произошла радостная встреча с женой. Отдав ей подарки, он, утомлённый перелётом и последующими положительными эмоциями, лёг спать. Любовница и жена, как потом удалось выяснить компетентным органам, поступили совершенно одинаково — помчались в комиссионный магазин сдавать привезенные подарки. Ночью Кукарекин почувствовал себя плохо, жена вызвала «скорую помощь», и его с высокой температурой отвезли в инфекционное отделение Боткинской больницы. В связи с тем, что у больного возникло затруднённое дыхание к нему вызвали отоларинголога. Тот, посмотрев больного, сказал, что трахеостому накладывать не нужно, мол и без неё раздышится, ушёл в неотложку. К больному вызвали доктора, который его выстукивал и выслушивал, но ничего путного сказать не мог. В связи с тем, что больному стало хуже, к нему вызвали заведующего кафедрой инфекционных болезней, но он приехать не успел — больной умер. Прозектору случай был совершенно не понятен.
На секции присутствовал старичок-патологоанатом из Ленинграда, приехавший по своим делам в Москву и зашедший навестить своего приятеля, который заведовал кафедрой патанатомии. Старик посмотрел и сказал «Да это, батенька, variola vera — чёрная оспа».
После установления момента истины заскрипела машина советского здравоохранения. Вначале карантин был наложен на инфекционный корпус, а спустя некоторое время и на всю больницу. Попались в карантин и мы. Началась райская жизнь. Больные не поступали, и мы ходили друг к другу в гости. Вечером Степан Рубенович доставал записную книжку и звонил по телефону: «Вано, дорогой! Это Стёпа говорит. » Далее следовал разговор по-армянски, и спустя некоторое время кто-нибудь из нас подходил к заранее условленному месту у забора, туда подъезжала машина, из которой нам передавали корзину с яствами и коньяком.
Между тем события приняли нешуточный оборот. Умерли от оспы несколько человек — приёмщица в комиссионном магазине, санитарка в инфекционном корпусе, врач-инфекционист. В одну из ночей я вышел к проходной для того, что бы принять очередной презент от Стёпиного приятеля. У ворот больницы стояла толпа родственников с передачами для больных. Внезапно подъехала санитарная машина, из которой вышли два человека, одетые в противочумные костюмы, в противогазных масках — забирать на обсервацию очередного пациента. Мгновенно площадь перед входом в больницу опустела, люди бежали в разные стороны, бросая сумки с передачами. Вид всё это имело зловещий.
Было принято решение привить против оспы всё население Москвы, т.к. выяснилось, что прививки, сделанные много лет тому назад, иммунитета не дают. Далее, выяснилось, что в Москве нет оспенной вакцины, но она есть на Дальнем Востоке. Погода в те дни стояла нелётная, бураны и пурга на всём протяжении от Владивостока и до Москвы. В конце концов, вакцина прибыла и началась массовая вакцинация. [8].